Несостоятельность швов на мочевом пузыре

Правильно сделанный шов на мочевом пузыре идеально соединять края стенок, при этом способствовать быстрому заживлению раны. Сравнительный анализ нескольких способов сшивания мочевика показал, что шов, выполненный в один слой классическим непроникающим узловым способом, соответствует все нормам. Прочность сшивания, которые выполнялись в один и два последовательных слоя почти не имеют отличий.

Что нужно знать о качестве шва на мочевом пузыре
Особенности шовного материала
Материал, который используется для зашивания мочевого пузыря, должен быть прочным и устойчивым до тех пор, пока не затянется рана (2—3 недели). Он не должен провоцировать появление камней, а болезнетворные бактерии не иметь возможности влияния на скорость рассасывания использованных нитей. Накладывать не рассасывающиеся шовные материалы (полигликолевая кислота и полигластин) на мочевой пузырь противопоказано. Это связанно с их уязвимостью к инфицированной и щелочной среде, гидролиз длится от нескольких часов до 2-х дней. Поэтому рекомендуют использовать моноволокнистые нити из полигликона или полидиоксанона. Они отличаются особой устойчивостью на протяжении 1—2 недель независимо от воздействия инфекций.
Вернуться к оглавлению
Виды анастомоза
Для проведения терапии по удалению камней из мочевыделительных органов, в большинстве случаев требуется хирургическое вмешательство. Чаще операции выполняются на мочевыделительных трубках. Для соединения разрезанных концов мочетока нужно использовать 1 из 3-х доступных методов сшивания, которые выбираются в зависимости от метода удаления камней.
Вернуться к оглавлению
Анастомоз «бок в конец»
 Такой способ сшивания чаще всего применяется, когда мочеточник сужен.
Такой способ сшивания чаще всего применяется, когда мочеточник сужен.
Зачастую проводится при сужении мочеточника, например, вследствие лучевой терапии. Операция подразумевает пластику с резекцией суженной части мочеотвода и использование лоскута из мочевика для создания аностомоза. Если манипуляция выполнена верно, то натяжения не возникает, что существенно снижает риски осложнений. Недостатком шва выступает факт образования слепого мешка, что провоцирует к образованию камней и воспалительному процессу. Последовательность операции:
- После перевязывания проксимального отрезка выполняется продольное рассечение передней стенки мочеточника.
- Край дистального отрезка обрезают под косым углом. Длинна надреза должна равняться продольному разрезу другой мочевыводящей трубки.
- Края отрезков обрабатываются с помощью отдельных узловых швов, а после выполняется соединение частей мочевыводящей трубки.
Вернуться к оглавлению
Анастомоз «бок в бок»
Этот вид используют лишь тогда, когда мочеточник имеет маленький диаметр. Последовательность выполнения:
- После перевязывания краев мочеточника, проводится рассечение боковых стенок длиною 1 см.
- Края разрезов соединяют узловым швом. Обязательно нужно сохранять последовательность: сначала сшивается задняя стенка органа, затем передняя.
Вернуться к оглавлению
Способ Эммети и Ван Гуна
 Анастомоз “конец в бок” сейчас применяется чаще всего.
Анастомоз “конец в бок” сейчас применяется чаще всего.
Этот способ является самым применяемым, другие методы устарели и практически не используются. Состоит он в том, что после продольного рассечения выполняется обработка краев проксимального отрезка двумя П-подобными швами. Затем выполняется погружение отрезков мочеточника один в другой, нити завязываются. В конце пришивают узловым способом концы дальнего отрезка к пораженному.
Способ Эммети и Ван Гуна называют технику соединения отрезков мочеотвода «конец в бок».
Вернуться к оглавлению
3 важных условия для наложения швов
- Обнаружив дефект, отверстие раны в стенке мочевого пузыря нужно аккуратно растянуть поперек, используя швы-держалки и анатомические пинцеты.
- Если у раны мочевика большая апертура, то нужно визуально найти устья мочеиспускательных трубок, чтобы случайно не забрать их в шов.
- Идеальным шовным материалом для наложения сосудистых швов считаются капрон, лавсан, супрамид. Эти материалы прочные, но эластичные, с легкостью скользят, вызывая слабую тканевую реакцию.
Чтобы восстановить целостность стенок мочевика нужно применить 2 ряда швов, выполненных вертикально узловым способом. Они накладываются в 2 ряда: первый соединяет мышцы мочевого пузыря, не трогая слизистой оболочки, а второй полностью закрывает рану. Для выполнения такой техники сшивания доктора используют кетгут и круглые иглы.
Источник
Способ Эммети и Ван Гуна. Мочеточниковые анастомозы. Шов мочевого пузыря. Сосудистый шов.
Способ Эммети и Ван Гуна — соединение отрезков мочеточника «конец в бок». Конец дистального отрезка мочеточника перевязывают, его переднюю стенку рассекают в продольном направлении. Конец проксимального отрезка прошивают двумя П-образными швами, свободными концами нитей которых прошивают со стороны просвета стенку дистального отрезка мочеточника. Нити завязывают, погру жая проксимальный отрезок мочеточника в дистальный. Края разреза дистального отрезка подшивают отдельными узловыми швами к стенке инвагинированного отрезка.
Анастомоз «бок в конец». Проксимальный отрезок мочеточника перевязывают, его переднюю стенку продольно рассекают. Конец дистального отрезка срезают косо с таким расчетом, чтобы длина среза была равна длине разреза стенки проксимального отрезка. Накладывают отдельные узловые швы вначале на углы разреза, а затем на обе полуокружности мочеточника. Существенным недостатком этого способа ушивания Мочеточника является образование в его проксимальном отрезке слепого мешка, наличие которого часто приводит к камнеобразованию и хроническому воспалению анастомоза. Более целесообразно накладывать анастомоз «конец в бок», соединяя косо срезанный конец проксимального отрезка с боковой стенкой дистального отрезка.
Анастомоз бок в бок — выполняют при очень малом диаметре мочеточника. Концы обоих отрезков мочеточника перевязывают, боковые стенки их рассекают в проксимальном направлении на протяжении 1 см. Края разреза проксимального отрезка мочеточника сшивают узловыми швами с краями разреза дистального отрезка. При этом вначале соединяют заднюю стенку анастомоза, а затем переднюю.
Мочеточниково-мочеточниковые анастомозы «бок в бок» и «бок в конец» в настоящее время применяются редко.
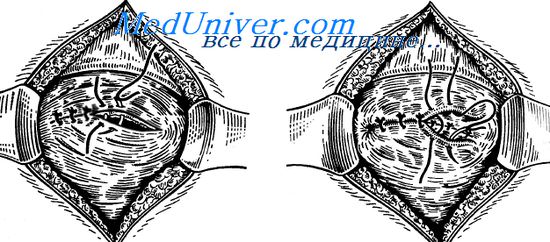
Шов мочевого пузыря. Нарушение целости стенки мочевого пузыря наблюдается при его травме, случайном повреждении во время операции при скользящих грыжах, при операциях на органах малого таза, а также на мочевом пузыре (высоком сечении, резекции мочевого пузыря).
Стенку мочевого пузыря ушивают двухрядным швом: 1-й ряд — непрерывный обвивной или узловые швы накладывают через все слои стенки мочевого пузыря. Поверх 1-го ряда накладывают 2-й — отдельные узловые швы, не проникающие в просвет пузыря.
Для соединения сосудов, восстановления целости сосудистой стенки предложено большое количество способов. По данным Г. М. Соловьева (1955), имеется более 60 модификаций сосудистого шва. Такого множества методов восстановления не разработано ни для какого другого трубчатого органа. Однако в литературе продолжают публиковать описания новых способов наложения сосудистого шва, что свидетельствует как о трудности и неполном разрешении проблемы, так и о необходимости разработки четких показаний и противопоказаний к применению каждого из существующих способов.
Мы опишем только те сосудистые швы, которые, по нашему мнению, представляют наибольший практический интерес. Следует отметить, что сосудистый шов должен быть достаточно герметичным; не суживать просвет кровеносного сосуда; в просвете кровеносного сосуда должно находиться как можно меньше шовного материала; сшиваемые участки должны соприкасаться внутренними оболочками.
В зависимости от способа наложения сосудистого шва различают механические, протезные и ручные швы. Механические сосудистые швы накладывают с помощью сосудосши-вающего аппарата. При наложении протезных швов используют внутри-или внесосудистые втулки.
Внесосудистый протезный способ наложения швов делят на: а) лигатурный, при котором концы сосудов укрепляют на протезе лигатурой, и б) безлигатурный, при котором сосуды соединяют с помощью колец Донецкого.
Все ручные способы наложения сосудистых швов делят на краевые и инвагинационные.
К числу краевых швов относят обвивные (Карреля, Морозовой, Полянцева) и выворачивающие швы (рантовидный, отдельный П-образный, матрацный, двухэтажный), а также швы, накладываемые на заднюю стенку сосуда.— швы Блелока и Мешалкина. Инвагинационные швы разделяют на швы с одинарной манжеткой (Марфи. Кривчикова) и швы с i двойной манжеткой (Данис. Соловьева). Для выполнения операций на сосудах необходим специальный инструментарий: сосудистые иглы, сосудистые зажимы (прямые и изогнутые), кровоостанавливающие зажимы типа «Москит», а также сосудистый иглодержатель, сосудистый и глазные пинцеты, препаровочные щипцы, тонкие эластические резиновые трубочки, инструменты для отжатия боковой части сосудов.
В качестве шовного материала для наложения сосудистого шва используют капрон, лавсан, супра-мид, которые по прочности не уступают шелку, легко скользят, достаточно эластичны, вызывают незначительную тканевую реакцию.
– Также рекомендуем “Основные этапы наложения сосудистого шва. Краевые сосудистые швы. Шов Карреля.”
Оглавление темы “Сосудистый шов. Соединение сухожилий и нервов.”:
1. Ушивание раны почки. Ушивание ран лоханки. Шов мочеточника.
2. Способ Эммети и Ван Гуна. Мочеточниковые анастомозы. Шов мочевого пузыря. Сосудистый шов.
3. Основные этапы наложения сосудистого шва. Краевые сосудистые швы. Шов Карреля.
4. Шов Полянцева. Шов Морозовой. Шов Сапожникова. Шов Бриана и Жабулея. Шов Дорранса. Шов Соловьева.
5. Шов Кривчикова. Шов Блелока. Протезные способы соединения сосудов. Способ Донецкого.
6. Способ Головко. Способы наложения швов на разнокалиберные сосуды. Швы сухожилий.
7. Классификация сухожильных швов. Основные виды сухожильных швов.
8. Швы нервов. Техника наложения первичного шва нерва.
9. Микрохирургия. Общие принципы микрохирургической техники.
10. Микрохирургическая техника при операциях на лимфатических сосудах и узлах. Микрохирургия нервов.
Источник
Повреждения мочевого пузыря. Операции при повреждении мочевого пузыря.
Повреждения мочевого пузыря могут иметь место во время выполнения расширенных экстирпаций матки с придатками по поводу рака шейки матки; они могут быть внутрибрюшин-ными (чаще при брюшностеночных операциях) и внебрюшинными (при влагалищных операциях). Причиной травмы мочевого пузыря при гинекологических операциях могут служить различные нарушения его топографии, часто наблюдающиеся при воспалительных заболеваниях придатков матки, значительных спайках, интралигаментарных опухолях, атипическом расположении кистом яичников или фибромиом матки, а также технические трудности, возникающие при удалении большого количества тазовой клетчатки вместе с лимфатическими узлами в процессе выполнения операций по поводу злокачественных опухолей матки.
При подозрении на повреждение мочевого пузыря для уточнения характера осложнения следует воспользоваться металлическим катетером, введенным в мочевой пузырь через уретру. При обнаружении подобного осложнения во время операции лечебная тактика должна сводиться к немедленному зашиванию отверстия и обеспечению свободного опорожнения мочевого пузыря. Последнее обычно достигается введением постоянного катетера (в среднем на неделю), а иногда в случае самостоятельного мочеиспускания, при соответствующем контроле за достаточным опорожнением мочевого пузыря, наличии надлежащего ухода (повторные своевременные катетеризации, промывания пузыря малыми порциями антисептических растворов и т. д.) — и без введения постоянного катетера.
Техника шва мочевого пузыря быввет различной. Об однорядном шве пузыря уже упоминалось при изложении операции Боари. Чаще накладывается двухэтажный (двухрядный) шов тонким кетгутом. Первый ряд узловатых кетгутовых швов накладывается на мышечный слой, без прокалывания слизистой оболочки (во избежание инкрустации солями), второй ряд погружных кетгутовых швов накладывается на адвентициально-мышечные слои мочевого пузыря. При наложении швов на стенку мочевого пузыря целесообразно пользоваться кишечными иглами.
При внебрюшинном повреждении мочевого пузыря (например, во время влагалищных операций), особенно при наличии инфекции и мочевой инфильтрации, в послеоперационном периоде целесообразно использовать наложение надлобкового свища.
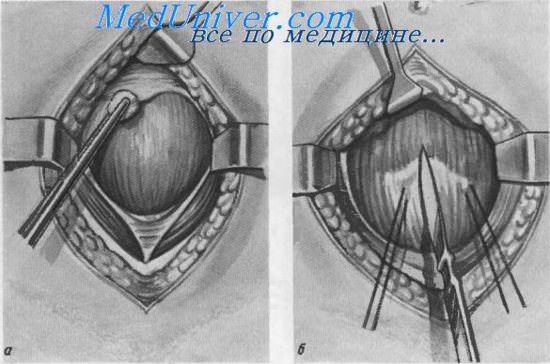
Надлобковый свищ мочевого пузыря (цистостомня).
а — сдвигание брюшинной складки кверху вместе с жировой клетчаткой; б — рассечение стенки пузыря
Если брюшная полость не была вскрыта, то по средней линии живота делается разрез брюшной стенки от симфиза вверх, не доходя 3—4 см до пупка. Внутренние края пирамидальных и прямых мышц тупо раздвигаются и тупыми крючками разводятся в стороны. Рассекается поперечная фасция и обнажается предпузырное клетчаточное пространство. Тупо раздвигаются предпузырная фасция и клетчатка до обнажения передней стенки мочевого пузыря. В области верхушки пузыря осторожно, тупым путем отслаивается кверху складка брюшины с жировой клетчаткой.
Ближе к верхушке пузыря на его стенку накладываются две толстые кетгутовые лигатуры-держалки с захватом мышечного слоя. При потягивании за держалки на стенке пузыря образуется поперечная складка, в области которой производится небольшой (1—1,5 см) продольный разрез стенки пузыря.
Во избежание инфицирования при истечении мочи пузырь перед вскрытием тщательно изолируют салфетками.
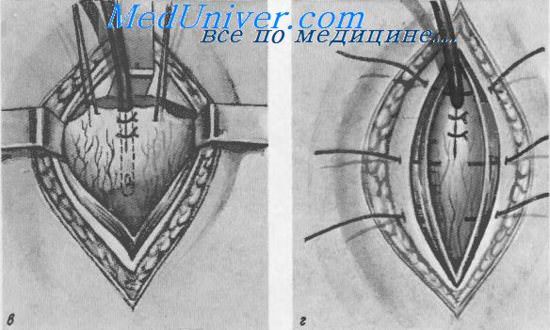
Надлобковый свищ мочевого пузыря (цистостомня).
в — введение и фиксация дренажной трубки; г — фиксация мочевого пузыря и ушивание раны
В полость вскрытого пузыря вводится катетер или дренажная трубка диаметром 1,5 см с косо срезанным сглаженным концом и 1—2 боковыми отверстиями около него. Разрез стенки пузыря выше трубки плотно ушивается узловатыми кетгутовыми швами с тем, чтобы дренажная трубка не могла выскользнуть из него.
Через верхний угол раны брюшной стенки трубку выводят наружу и рану ушивают послойно.
Для предупреждения развития флегмоны или мочевых затеков клетчатку предпузырного пространства дренируют, вводя между пузырем и симфизом марлевую турунду или дренажную трубку. Когда отпадает необходимость в этом, трубку из пузыря и дренаж из предпузырной клетчатки извлекают, а оставшийся раневой канал заживает самостоятельно.
– Вернуться в оглавление раздела “Гинекология”
Оглавление темы “Операции общей хирургии в гинекологии.”:
1. Операция кольпопоэза из отрезка прямой кишки. Операция кольпопоэза из брюшины прямокишечно-маточного углубления.
2. Хирургическая анатомия тонкой кишки в гинекологии.
3. Хирургическая анатомия толстой кишки в гинекологии.
4. Ушивание ран кишки и резекция кишки.
5. Ушивание ран толстой кишки.
6. Энтеростомия. Цекостомия. Аппендэктомия.
7. Повреждение мочеточников. Операции при повреждении мочеточников.
8. Повреждения мочевого пузыря. Операции при повреждении мочевого пузыря.
Источник
В.А. Соломеев, И.В. Казаков, Д.В. Грядунов
Барнаул
По сравнению с другими органами мочевой пузырь чаще всего повреждается во время тазовой хирургии и чаще всего при проведении родовспомогательных и гинекологических процедур. Более того, количество подобных повреждений постепенно растет в зависимости от сложности каждой процедуры и местных условий ее проведения.
Распространенность ятрогенных повреждений мочевого пузыря весьма велика. К ятрогенным повреждениям мочевого пузыря относятся повреждения, нанесенные при ортопедическом лечении переломов тазовых костей, чреспузырном размещении аортоподвздошного обходного трансплантата, разрыв мочевого пузыря при введении внутриматочной спирали и повреждение мочевого пузыря катетером.
Признаки ятрогенного повреждения мочевого пузыря во время хирургических операций: жидкость в операционном поле, видимая рваная рана мочевого пузыря, диагностические процедуры (прямая ревизия стенок мочевого пузыря, введение через катетер Фолея метиленовой сини или индигокармина, разведенного в 200–300 мл стерильного обычного солевого раствора).
Признаки повреждения мочевого пузыря, не регистрируемые во время хирургической операции: гематурия, олигурия, повышенный уровень креатинина и мочевины крови, перитонит, сепсис.
Диагностические процедуры: ретроградная цистография, компьютерная томография брюшной полости, компьютерная томографическая цистография, цистоскопия, эксплоративная лапаротомия.
В острых случаях применяются те же принципы лечения, что и при повреждениях мочевого пузыря в результате внешних травм. Повреждения во время лапароскопической операции могут быть устранены также при помощи лапароскопической техники.
Внутрибрюшинный разрыв мочевого пузыря – стандартный вариант лечения – типичная хирургическая восстановительная операция с применением рассасывающихся швов. Только дренирование через катетер допустимо при минимальных ятрогенных повреждениях (например, резектоскопом).
Внебрюшинный разрыв мочевого пузыря – в большинстве случаев единичные неосложненные повреждения можно вылечить при помощи только трансуретрального дренирования мочевого пузыря.
Стандартный подход в лечении проникающего повреждения мочевого пузыря – хирургическая ревизия и восстановительная операция (срединная «эксплоративная цистотомия»).
Если повреждение было выявлено с запозданием или есть осложнения, лечение подбирается индивидуально с учетом времени и сложности диагностики, а также состояния пациента. Возможно, понадобится многоэтапное лечение с временным применением надпузырного отведения мочи. Позднее восстановление мочевого пузыря, когда состояние пациента стабилизировалось и инфекционное заболевание затухло, как правило, требует проведения трудных восстановительных процедур.
Клинический случай:
Пациентка Н. 29 октября поступила в отделение анестезиологии и реанимации ККБ из районной больницы в критическом состоянии, на искусственной вентиляции легких.
Из анамнеза: 27 октября поступила в районную больницу из женской консультации с кровянистыми выделениями около 10 дней – установлен диагноз: беременность 13–14 недель, угроза прерывания беременности – состояние ухудшается.
28 октября в 11:00 вакуум-аспирация – профузное кровотечение. 1350 – экстренная
операция экстирпация матки без придатков, интраоперационная травма мочевого пузыря – выполнено ушивание. 2100 – в раннем послеоперационном периоде повторное внутрибрюшное кровотечение – пациентка в критическом состоянии (гемоглобин – 30 г/л, АД – 40/0 мм. рт. ст.) – экстренная релапаротомия – обнаружено: несостоятельность швов культи влагалища, швов стенки мочевого пузыря. Выполнена цистостомия, гемостаз в малом тазу. 330 – продолжающееся внутрибрюшное кровотечение – экстренная повторная релапаротомия – дополнительный гемостаз в малом тазу, введение НОВОСЭВЕН. Общая кровопотеря составила около 8000 мл. Общая инфузионная терапия составила 27 000 мл (эритроцитарная масса – 5 000 мл, СЗП – 7500 мл). Больная бригадой КЦМК доставлена в отделение анестезиологии и реанимации ККБ с диагнозом: массивное маточное кровотечение. Геморрагический шок 3 степени. ДВС-синдром. Экстирпация матки без придатков. Ушивание стенки мочевого пузыря. Релапаротомия – внутреннее кровотечение, цистостомия. Релапаротомия – внутреннее кровотечение.
2 ноября больная переведена в гинекологическое отделение (по дренажам из брюшной полости 1 000 мл серозно-геморрагического отделяемого в сутки) – больной проводится консервативная терапия. 17 ноября консилиум – состояние остается тяжелым, сохраняется фебрильная температура, в левой подвздошной области пальпируется объемное образование 8 х 9 см, появляются признаки кишечной непроходимости. 18 ноября выполнена релапаротомия, тотальный энтеролиз, опорожнение гематомы, дренирование брюшной полости. Диагноз: острая спаечная тонкокишечная непроходимость. Серознофибринозный перитонит. 21 ноября осмотрена урологом: проведена проба Зильдовича – положительная (подтекание окрашенной жидкости из дренажей брюшной полости). Диагноз: частичная несостоятельность швов мочевого пузыря. Проведен консилиум: диагноз – несостоятельность швов мочевого пузыря, ограниченный мочевой перитонит, рекомендовано: двусторонняя нефростомия с «отключением» мочевого пузыря. 22 ноября больной выполнена двусторонняя открытая нефростомия с обтурацией мочеточников в верхней трети катетерами Фогерти (заполненные рентгенконтрастным веществом).
1 сутки после операции: нефростомы функционируют (по 800 мл), паранефральные дренажи – скудное геморрагическое отделяемое. Цистостомический дренаж (активная аспирация) – 150 мл мочи.
4 сутки: нефростомы функционируют (по 900 мл), паранефральные дренажи – удалены. Цистостомический дренаж – отделяемое отсутствует.
20 сутки: нефростомы функционируют (по 900 мл), цстостомический дренаж – отделяемое отсутствует. Катетеры Фогерти удалены.
В дальнейшем пациентке проводилось консервативное лечение. В удовлетворительном состоянии выписана, с функционирующими нефростомами. С рекомендациями госпитализации в УО ККБ через 1 месяц – решение вопроса об удалении нефростом.
Таким образом, данный метод лечения не привел к двусторонней уретерокутанеостомии и последующих реконструктивных операций. Данный метод деривации позволил эффективно «отключить» мочевой пузырь, что, в свою очередь, позволило купировать активность мочевого перитонита. Наличие рентгенконтрастного вещества в манжетах катетеров Фогерти позволило контролировать обтурацию мочеточников.
Источник
