Анатомия мочевого пузыря у ребенка
Основная
функция почек — выделительная. Она
способствует поддержанию постоянства
внутренней среды, что достигается прежде
всего фильтрацией в клубочках воды и
остаточных продуктов азотистого обмена,
электролитов, а также активным транспортом
ряда веществ в канальцах. Кроме того,
почка обладает внутрисекреторной
функцией, так как вырабатывает
эритропоэтин, ренин, уро-киназу и местные
тканевые гормоны (кинины, простагландины),
осуществляет преобразование витамина
D в активную форму.
Анатомо-физиологические
особенности. К
моменту рождения морфологическое и
функциональное созревание почек еще
не закончено. У детей младшего возраста
размеры почек относительно больше,
отношение их массы к массе тела
новорожденного составляет 1:100, к массе
тела у взрослых — 1:200. Верхний полюс
находится на уровне XI—XII грудных
позвонков, нижний — на уровне IV поясничного
позвонка, т.е. ниже гребешка подвздошной
кости. К 2 годам эти топографические
особенности исчезают. В дальнейшем рост
почек соответствует росту тела. Строение
их в первые годы жизни дольчатое. Жировая
капсула выражена слабо, поэтому у детей
младшего возраста почки более подвижны.
На
разрезе корковый слой развит недостаточно
и, хотя число клубочков у новорожденных
такое же, как у взрослых (около 2 млн.),
структурно они менее зрелые. Недостаточно
развиты и почечные канальцы,
юкстагломерулярный аппарат у детей
младшего возраста не сформирован.
Морфологическое созревание коркового
вещества заканчивается к 3—5 годам, а
почки в целом — к школьному возрасту.
Количество
клубочкового фильтрата у новорожденных
уменьшено вследствие того, что фильтрующая
поверхность у них в несколько раз меньше,
чем у взрослых, ниже фильтрационное
давление и относительно толще фильтрующие
мембраны, так как они выстланы кубическим
и цилиндрическим эпителием, а не плоским,
как у взрослых. Объем клубочковой
фильтрации достигает к году величин
взрослого, хотя и не обладает соответствующей
амплитудой колебаний. Он определяется
по клиренсу эндогенного креатинина. и
составляет у новорожденных детей около
50 мл/мин (в пересчете на стандартную
поверхность тела).
Наиболее
сложные процессы реабсорбции и секреции
происходят в канальцах, функциональная
недостаточность которых ограничивает
у младенцев способность почек к
поддержанию гомеостаза. Для выведения
равного количества шлаков детям требуется
больше воды, чем взрослым, поэтому
обезвоживание у них наступает быстрее.
Однако дети, вскармливаемые материнским
молоком, не нуждаются в дополнительном
приеме жидкости. Вследствие преобладания
у них анаболических процессов многие
вещества, вводимые с пищей, не превращаются
в окончательные продукты, подлежащие
удалению через почки, а полностью
усваиваются организмом. Поэтому при
относительно низких функциональных
возможностях, несовершенстве систем,
регулирующих водно-солевое равновесие,
маленьким детям удается поддерживать
постоянство внутренней среды. При замене
материнского молока коровьим белковая
нагрузка резко возрастает, увеличивается
количество продуктов, подлежащих
удалению, почки работают с большим
напряжением, рН крови легко сдвигается
в кислую сторону. Особенно часто
нарушается равновесие кислот и оснований
(РКО) у новорожденных в первые дни жизни.
Низкая величина клубочковой фильтрации
приводит к так называемому физиологическому
ацидозу, от которого зависят такие
клинические симптомы, как расстройство
глубины и ритма дыхания, цианоз. К этому
метаболическому ацидозу присоединяется
канальцевый ацидоз, возникающий из-за
сниженной активности ферментов,
участвующих в выведении водородных
ионов. Способность почек к выведению
избытка Н+ развивается
лишь во втором полугодии жизни.
Мочеточники.
У детей раннего возраста мочеточники
относительно шире, чем у взрослых, более
извилисты, гипотоничны: их мышечные и
эластические волокна развиты слабо.
Все это предрасполагает к застою мочи
и присоединению микровоспалительного
процесса в вышележащих отделах.
Мочевой
пузырь. У грудных детей расположен выше,
чем у взрослых, имеет овальную форму и
более развитую слизистую оболочку. По
мере роста ребенка происходит утолщение
мышечного слоя и эластических волокон.
Емкость пузыря у новорожденного — до
50 мл, у годовалого ребенка — до 200 мл.
В
первые 3—4 дня жизни мочи выделяется
очень мало или ее вовсе нет в связи с
экстраренальными потерями и малым
поступлением воды. Моча может содержать
небольшое количество белка и эритроцитов,
что нельзя рассматривать как признак
воспаления. Число мочеиспусканий у
новорожденных — 20—25, у грудных детей
— не менее 15 в сутки. Количество мочи,
которое ребенок должен выделить за
сутки, можно рассчитать по следующей
формуле: 600+100(£=1), где х — число лет, а
600 — среднесуточный диурез годовалого
ребенка. По сравнению со взрослыми дети
выделяют мочи относительно больше в
связи с интенсивным обменом веществ и
своеобразиями рациона питания.
Мочеиспускание
— рефлекторный акт, осуществляемый
врожденными спинальными рефлексами.
Формирование условного рефлекса и
навыков опрятности можно начинать с
5—6 мес. К концу первого года жизни в
периоды бодрствования ребенок должен
проситься на горшок. Однако во время
сна, увлекательных игр, волнения
непроизвольное мочеиспускание может
наблюдаться у детей до трехлетнего
возраста.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Оглавление темы “Анатомия мочевого пузыря.”:
1. Мочевой пузырь. Стенки мочевого пузыря.
2. Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.
Мочевой пузырь. Стенки мочевого пузыря
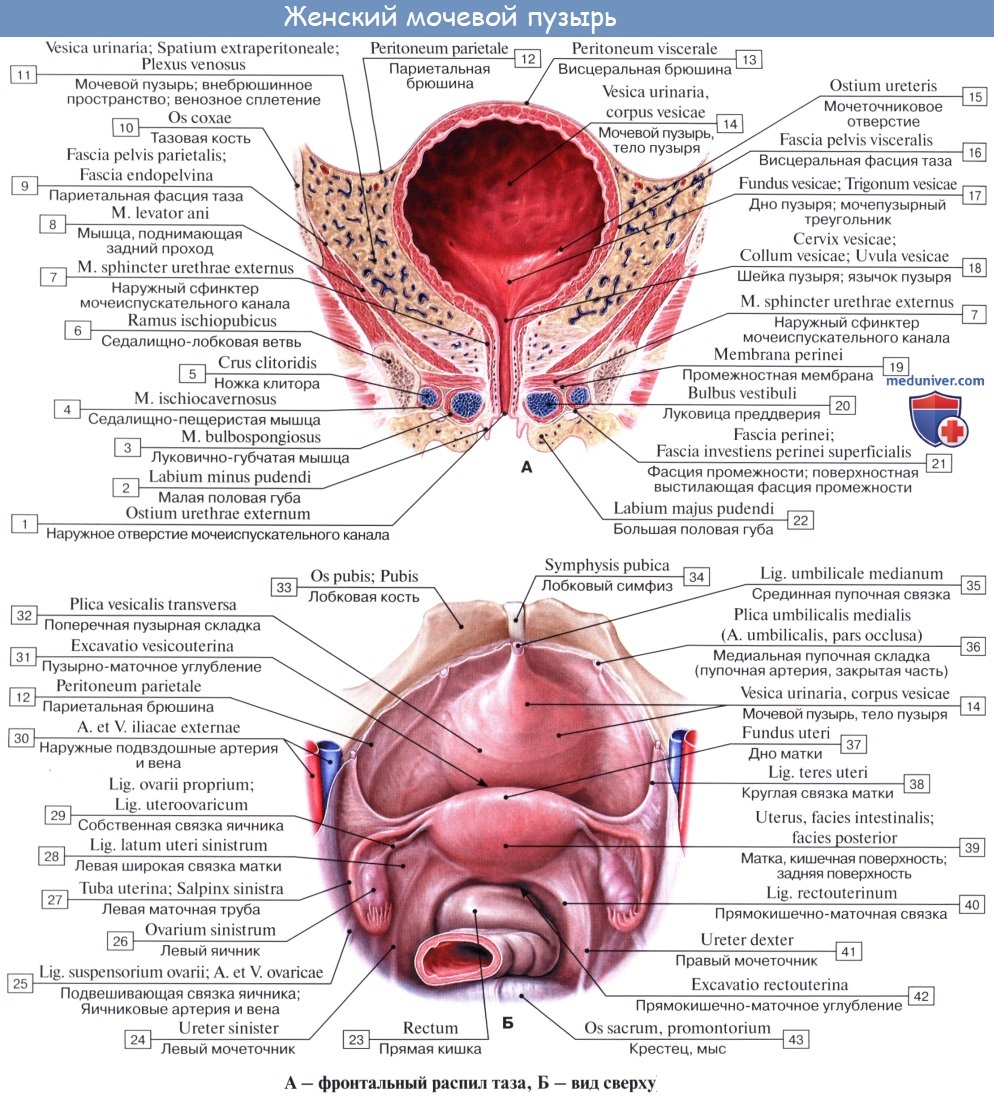
Мочевой пузырь, vesica urinaria, представляет вместилище для скопления мочи, которая периодически выводится через мочеиспускательный канал. Вместимость мочевого пузыря в среднем 500 — 700 мл и подвержена большим индивидуальным колебаниям. Форма мочевого пузыря и его отношение к окружающим органам значительно изменяются в зависимости от его наполнения.
Когда мочевой пузырь пуст, он лежит целиком в полости малого таза позади symphysis pubica, причем сзади его отделяют от rectum у мужчины семенные пузырьки и конечные части семявыносящих протоков, а у женщин — влагалище и матка. При наполнении мочевого пузыря мочой верхняя часть его, изменяя свою форму и величину, поднимается выше лобка, доходя в случаях сильного растяжения до уровня пупка.
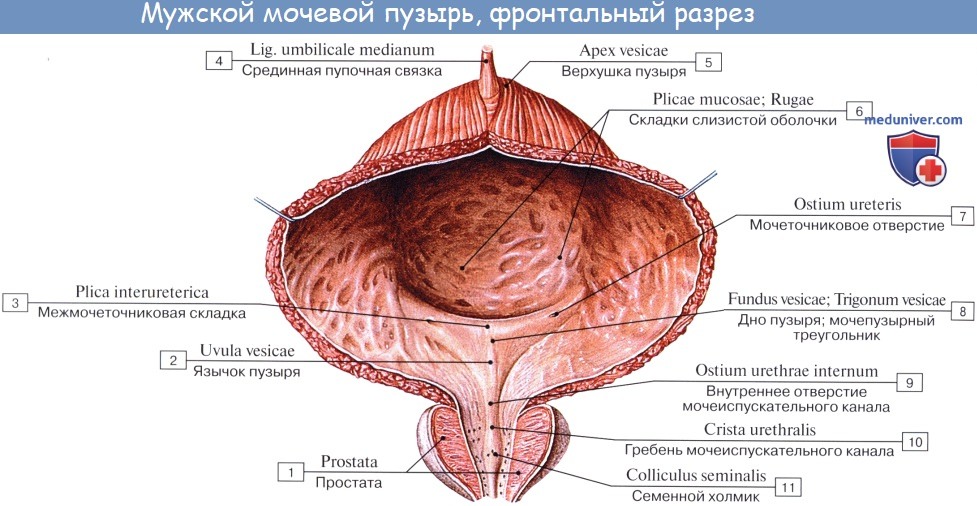
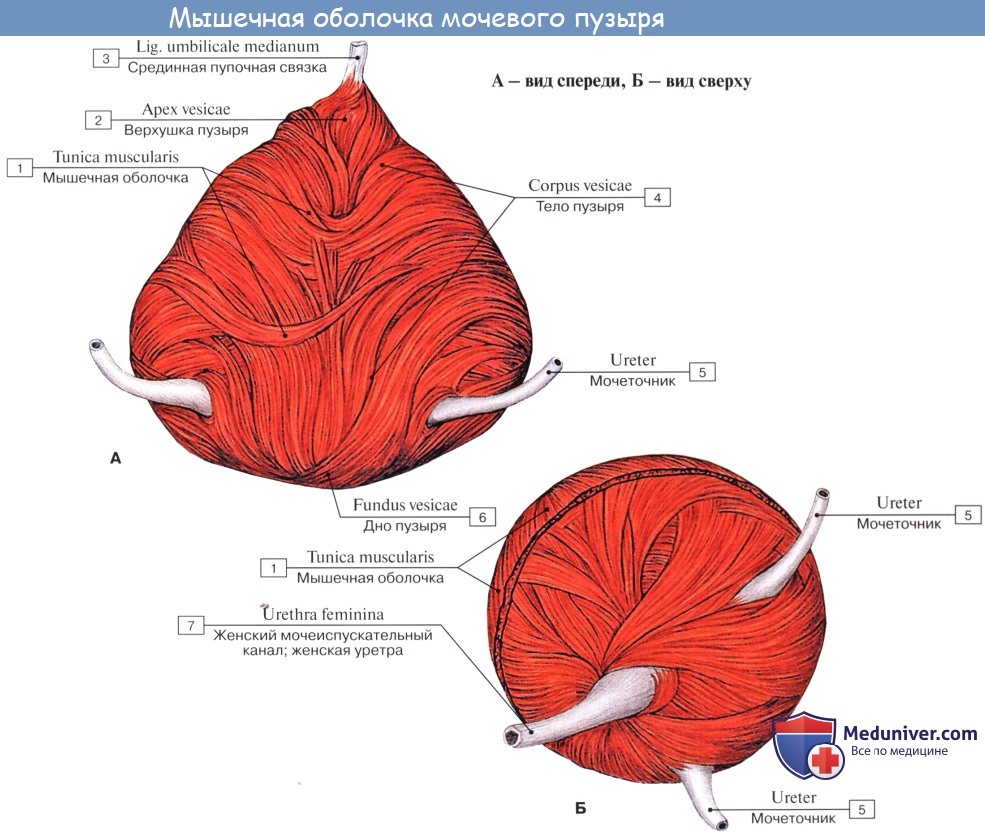
Когда мочевой пузырь наполнен мочой, он имеет яйцевидную форму, причем его нижняя, более широкая укрепленная часть — дно, fundus vesicae, обращена вниз и назад по направлению к прямой кишке или влагалищу; суживаясь в виде шейки, cervix vesicae, он переходит в мочеиспускательный канал, более заостренная верхушка, apex vesicae, прилежит к нижней части передней стенки живота.

Лежащая между apex и fundus средняя часть называется телом, corpus vesicae. От верхушки к пупку по задней поверхности передней брюшной стенки до ее средней линии идет фиброзный тяж, lig. umbilicale medidnum.
Мочевой пузырь имеет переднюю, заднюю и боковые стенки. Передней своей поверхностью он прилежит к лобковому симфизу, от которого отделен рыхлой клетчаткой, выполняющей собой так называемое предпузырное пространство, spatium prevesicale.
Верхняя часть пузыря подвижнее нижней, так как последняя фиксирована связками, образующимися за счет fascia pelvis, а у мужчины также сращением с предстательной железой. У мужчины к верхней поверхности пузыря прилежат петли кишок, у женщины — передняя поверхность матки. Когда пузырь растягивается мочой, верхняя его часть поднимается кверху и закругляется, причем пузырь, выступая над лобком, поднимает вместе с собой и брюшину, переходящую на него с передней брюшной стенки.
Поэтому возможно произвести прокол стенки растянутого мочевого пузыря через передние брюшные покровы, не затрагивая брюшины.
Сзади брюшина переходит с верхнезадней поверхности мочевого пузыря у мужчин на переднюю поверхность прямой кишки, образуя excavatio rectovesicalis, а у женщин — на переднюю поверхность матки, образуя excavatio vesicouterina.
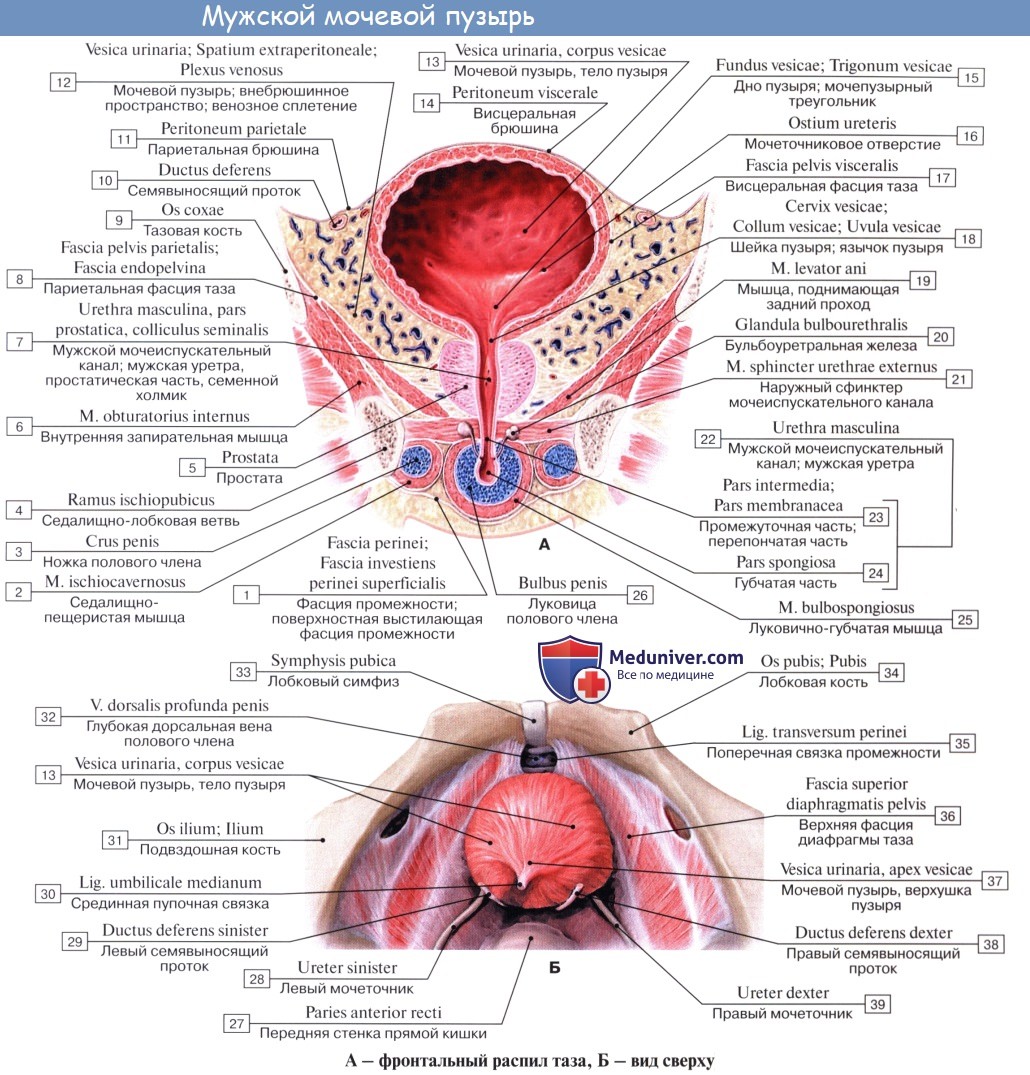
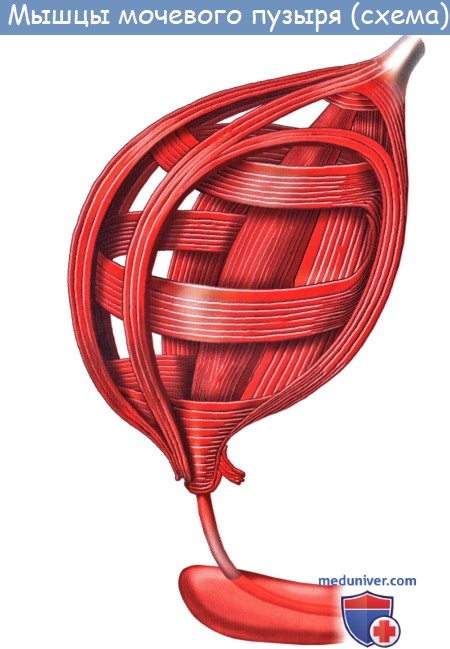
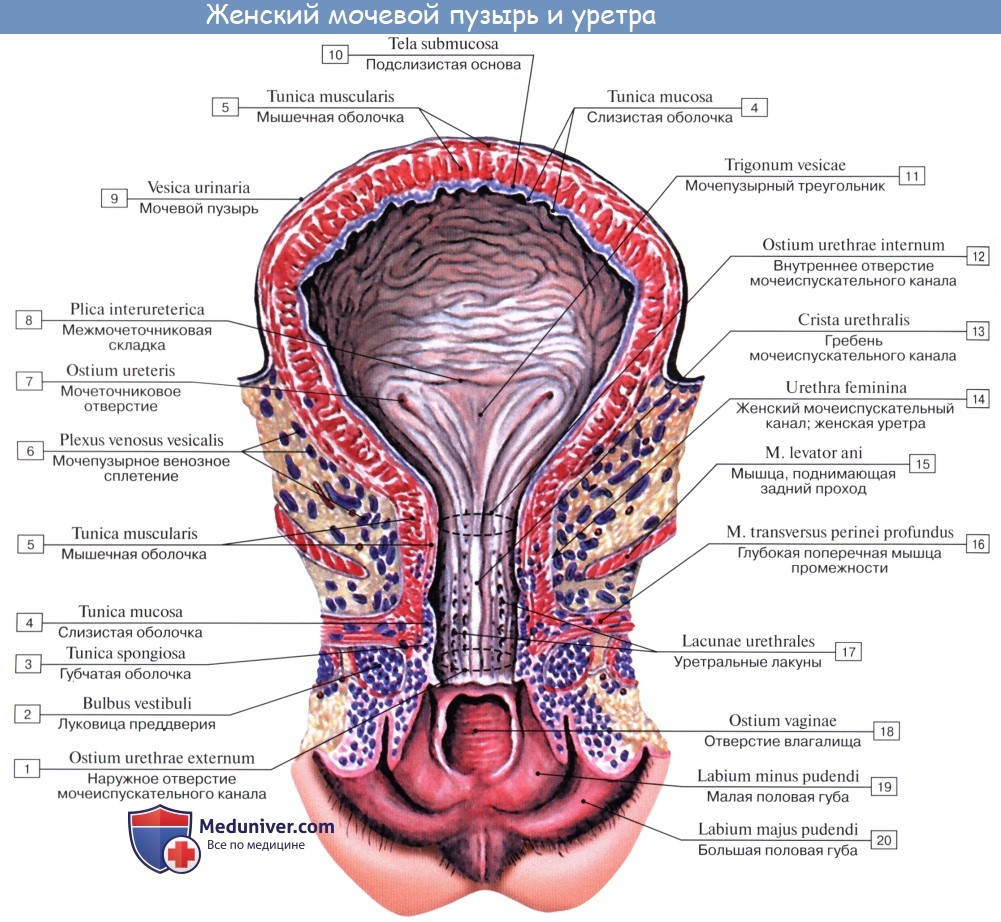
Кроме tunica serosa, только частично являющейся составной частью стенки пузыря, покрывающей его заднюю стенку и верхушку, стенка мочевого пузыря состоит из мышечного слоя, tunica muscularis (гладкие мышечные волокна), tela submucosa и tunica mucosa.
В tunica muscularis различают три переплетающихся слоя:
1) stratum externum, состоящий из продольных волокон;
2) stratum medium — из циркулярных или поперечных;
3) stratum internum — из продольных и поперечных.
Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, уменьшающую при своем сокращении его полость и изгоняющую из него мочу (т. detrusor urinae — изгоняющий мочу).
Средний слой наиболее развит, особенно в области внутреннего отверстия мочеиспускательного канала, ostium urethrae internum, где он образует сжиматель пузыря, m. sphincter vesicae. Вокруг каждого устья мочеточников также образуется подобие сфинктеров за счет усиления круговых волокон внутреннего мышечного слоя.
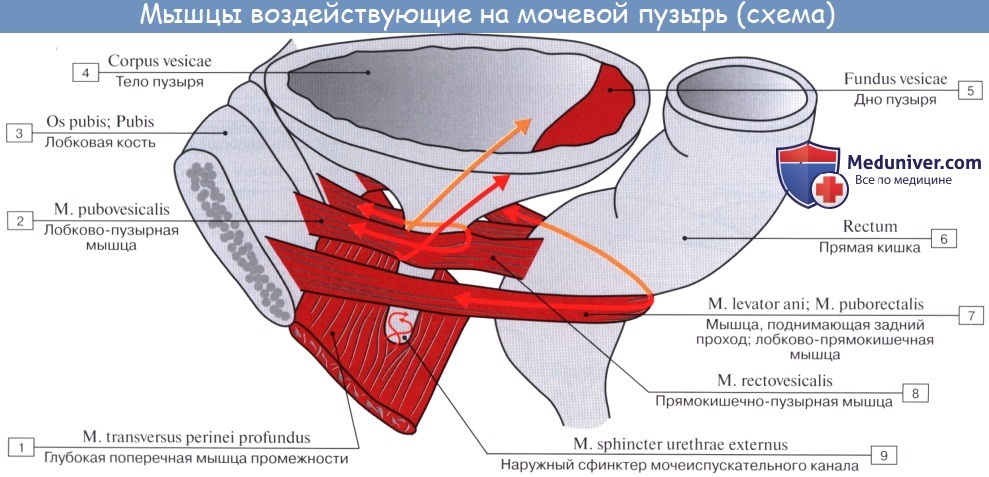
Внутренняя поверхность пузыря покрыта слизистой оболочкой, tunica mucosa, которая при пустом пузыре образует складки благодаря довольно хорошо развитой подслизистой основы, tela submucosa. При растяжении пузыря складки эти исчезают. В нижней части пузыря заметно изнутри отверстие, ostium urethrae internum, ведущее в мочеиспускательный канал. Непосредственно сзади от ostium urethrae internum находится треугольной формы гладкая площадка, trigomum vesicae.
Слизистая оболочка треугольника срастается с подлежащим мышечным слоем и никогда не образует складок. Вершина треугольника обращена к только что названному внутреннему отверстию мочеиспускательного канала, а на углах основания находятся отверстия мочеточников, ostia, ureteres. Основание пузырного треугольника ограничивает складка — plica interureterica, проходящая между устьями обоих мочеточников.
Позади этой складки полость пузыря представляет углубление, увеличивающееся по мере роста предстательной железы, fossa retroureterica. Тотчас позади внутреннего отверстия мочеиспускательного канала иногда бывает выступ в виде uvula vesicae (преимущественно в пожилом возрасте вследствие выраженности средней доли предстательной железы).
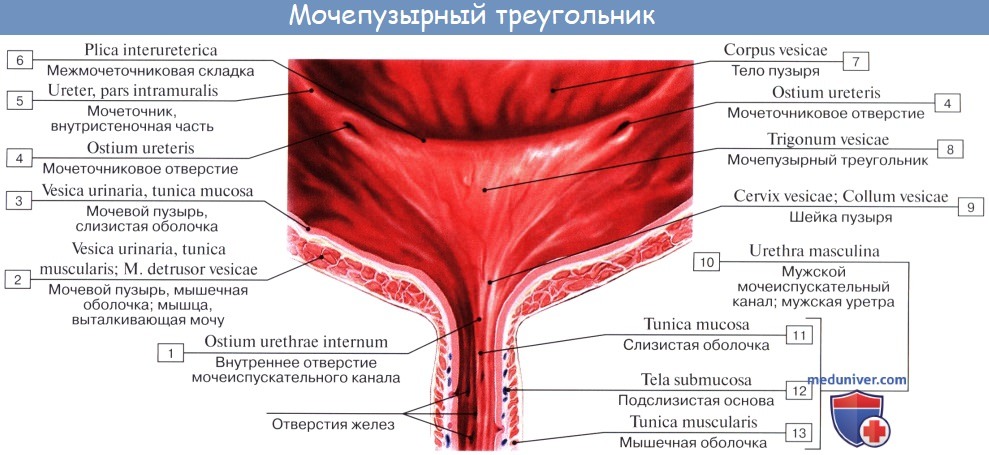
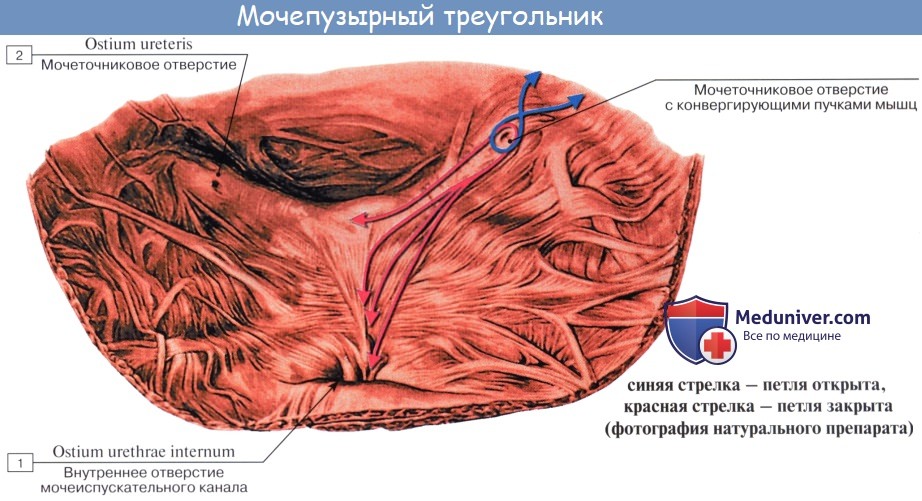
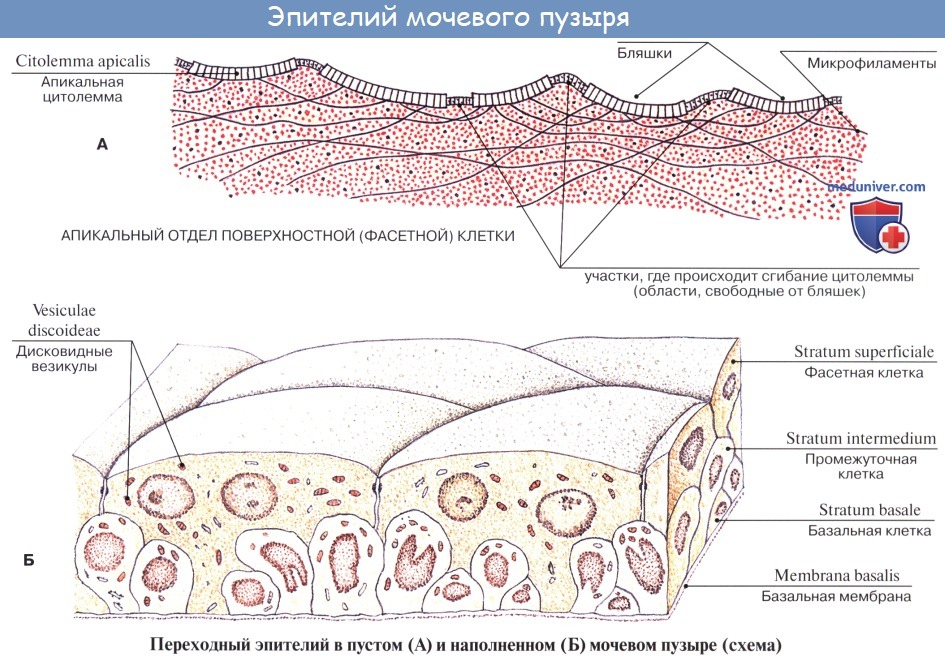
Слизистая оболочка мочевого пузыря розоватого цвета, покрыта переходным эпителием, сходным с эпителием мочеточников. В ней заложены небольшие слизистые железы, glandulae vesicales, а также лимфатические фолликулы.
У новорожденного мочевой пузырь расположен значительно выше, чем у взрослого, так что внутреннее отверстие мочеиспускательного канала находится у него на уровне верхнего края symphysis pubica. После рождения пузырь начинает опускаться вниз и на 4-м месяце жизни выстоит над верхним краем лобкового симфиза приблизительно лишь на 1 см.



Видео анатомия мочевого пузыря
Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.”
Источник
- Анатомия
- Книги по анатомии
- Анатомия и физиология детей и подростков. Учеб. пособие для студ. пед. вузов
Почка у новорожденных и детей грудного возраста округлая, бугристая за счет дольчатого строения. Дольчатое строение почки сохраняется до 2—3 лет. Длина почки у новорожденного составляет 4 см, масса почки 12 г. amp; грудном возрасте размер почки увеличивается примерно в 1,5 раза, а масса достигает 37 г. В период первого детства длина почки равна в среднем 8 см, а масса — 56 г. У подростков длина почки достигает уже 10 см, а масса — 120 г. В период 5—9 лет и особенно в 16—19 лет размеры почки увеличиваются за счет развития коркового вещества. Рост мозгового вещества прекращается к 12 годам. Масса коркового вещества почек увеличивается благодаря росту в длину и ширину извитых канальцев и восходящих частей петель нефронов. Толщина коркового вещества у взрослого человека, по сравнению с таковой у новорожденного, увеличивается примерно в 4 раза, а мозгового — только в 2 раза. Фиброзная капсула почки становится хорошо заметной к 5 годам жизни ребенка. Жировая капсула начинает формироваться лишь к периоду первого детства, продолжая при этом постепенно утолщаться. К 40—50 годам толщина жировой капсулы почки достигает максимальной величины, а в пожилом и старческом возрасте она истончается, иногда исчезает.
С возрастом изменяется топография почек. У новорожденного верхний конец почки проецируется на уровне верхнего края XII грудного позвонка, а в грудном возрасте (до 1 года) — уже на уровне середины тела XII грудного позвонка, что связано с быстрым ростом позвоночного столба. После 5—7 лет положение почек относительно позвоночника приближается к таковому у взрослого человека.
В возрасте старше 50 лет, особенно у старых и истощенных людей, почки могут располагаться ниже, чем в молодом возрасте. Во все периоды жизни человека правая почка расположена несколько ниже левой.
Мочеточники у новорожденного имеют извилистый ход. Длина мочеточника достигает 5—7 см. К 4 годам длина его увеличивается до 15 см. Мышечная оболочка в раннем детском возрасте развита слабо.
Мочевой пузырь у новорожденных веретенообразный, у детей первых лет жизни — грушевидный, а у подростков имеет форму, характерную для взрослого человека. Емкость мочевого пузыря у
новорожденных равна 50—80 мл. К 5 годам он вмещает 180 мл мочи, а после 13 лет — 250 мл. У новорожденного ребенка циркулярный мышечный слой в стенке пузыря выражен слабо, слизистая оболочка развита хорошо, складки имеются.
Верхушка мочевого пузыря у новорожденного достигает половины расстояния между пупком и лобковым симфизом, поэтому мочевой пузырь у девочек в этом возрасте не соприкасается с влагалищем, а у мальчиков — с прямой кишкой. В возрасте 1—3 лет дно мочевого пузыря расположено на уровне верхнего края лобкового симфиза. У подростков дно мочевого пузыря находится на уровне середины, а в юношеском возрасте — на уровне нижнего края лобкового симфиза. В дальнейшем происходит опускание дна мочевого пузыря в зависимости от состояния мышц мочеполовой диафрагмы.
Вопросы для повторения и самоконтроля:
- Расскажите, какие части (отделы) выделяют у почки.
- Назовите отделы нефрона. В каких частях почки они расположены? Что собой представляет почечное тельце?
- Расскажите, что вы знаете о строении почечных чашек, лоханки и мочеточника.
- Что такое форникальный аппарат почки, какие функции он выполняет?
- Какие отделы выделяют у мочевого пузыря, какие отверстия имеются у пузыря, где они находятся?
- Расскажите, как органы мочевой системы изменяются с возрастом.
Источник: Сапин М. Р., Брыксина З.Г., «Анатомия и физиология детей и подростков. Учеб. пособие для студ. пед. вузов» 2002
А так же в разделе «Возрастные особенности органов мочевой системы »
- МОЧЕВАЯ (МОЧЕВЫДЕЛИТЕЛЬНАЯ) СИСТЕМА
- Почечные чашки. Лоханка. Мочеточники
- Мочевой пузырь
- Мочеиспускательный канал
- Механизмы образования и выведения мочи
Источник

Общие причины формирования аномалий органов мочевой системы связаны с нарушением гистогенеза на уровнях клеточного размножения, клеточного роста, миграции и дифференцировки клеток, формирования межклеточных и межтканевых коопераций. Нарушения любого из этих звеньев может результироваться формированием аномалии, чем и объясняется их частота. Около 30% всех аномалий развития у детей относится к органам мочевой системы.
До 7-8 лет почки расположены относительно низко, так как они относительно велики, а поясничный отдел позвоночника относительно короток.
На фазе вдоха обе почки смещаются вниз: у младших детей – на 1 см, у старших – на 2 см. При отсутствии патологической подвижности почка смещается обычно на высоту тела I поясничного позвонка. В школьном возрасте почки расположены на таком же уровне, как у и взрослых – в верхних отделах ретроперитонеального (забрюшинного) пространства.
Увеличениемассы почек в первые 5 лет жизни происходит за счет клеточной гиперплазии, а затем уже гипертрофии клеток, т.е. увеличения размеров клеток.
К рождению масса почки равна 10-12 г; к 5-6 мес ее масса удваивается, а к концу первого года утраивается. Затем масса ее нарастает более медленно, но в периоде полового созревания вновь наблюдается ее интенсивный рост. В этот период (к 15 годам) масса почек увеличивается в 10 раз. До 7 лет увеличение площади почки за каждый год составляет, в среднем, 1 см , а у детей 7-15 лет – 1,5 см. Почечная лоханка определяется, как правило, на уровне тела II поясничного позвонка.
Почки у детей имеют дольчатый характер, недостаточно развит корковый слой. Сама ткань нежная, соединительнотканные прослойки выражены слабо. В почках новорожденных клубочки расположены компактно. На 1 см поверхности их имеется 50, у 7-8-месячных детей – 18-20, у взрослых – 7-8.
До двухлетнего возраста нефрон недостаточно дифференцирован. Висцеральный листок капсулы почечного клубочка у плодов и новорожденных состоит из кубического эпителия, при котором процесс фильтрации затруднен. До 2 мес кубический эпителий обнаруживается во всех почечных клубочках, на 4-м месяце в околомозговых клубочках уже появляется плоский эпителий; к 8-му месяцу его находят в корковых клубочках. Между 2-м и 4-м годами жизни можно найти лишь остатки кубического эпителия, а после 5 лет строение клубочка такое же, как у взрослого человека.
Диаметр клубочка у новорожденных – 85 мкм, в 1 год – 88 мкм, 5 лет – 150 мкм, 18 лет – 190 мкм, 30 лет -210 мкм, в 40 лет– 195 мкм. Наиболее интенсивно увеличиваются клубочки в 2-3 года, 5-6, 9-10 лет и у подростков 16-19 лет. Малыми размерами клубочков объясняется небольшая общая фильтрующая поверхность клубочков у новорожденных(около 30% нормы взрослого).
Учитывая функциональные особенности нефронов, их условно делят на 2 группы (рис. ):
– поверхностные (корковые) – их около 85%, они малы и менее зрелые. Увеличение числа нефронов до 5 лет идет за счет этого слоя. У них короткие петли нефрона (петли Генле) и слабое участие в формировании концентрационной функции;
– околомозговые (юкстамедуллярные) – их число составляет приблизительно 15%.
У детей раннего возраста юкстамедуллярным нефронам принадлежит ведущая роль в реабсорбции ионов натрия из ультрафильтрата.
Морфофункциональное созревание почек осуществляется как за счет увеличения числа кортикальных нефронов, так и за счет гиперплазии околомозговых. Гистологическое строение почек становится сходным с почкой взрослого человека только к школьному возрасту.
Гетерохрония развития различных слоев нефронов, скорости морфологического созревания, динамика функциональных возможностей особенно выражены в возрастные периоды первых 7-8 лет и в 13-15 лет жизни.
Анатомическое несовершенство строения капсулы почечного клубочка у детей первого года жизни дополняется анатомическими особенностями канальцевого аппарата.
Канальцы у новорожденных значительно короче, а их просвет почти в 2 раза уже, чем у взрослого человека. То же самое относится и к петле нефрона (петля Генле). Это ведет к тому, что реабсорбция провизорной мочи (нем. рго–visorisch – предварительный, временный, от лат. provideo – предвижу, заранее забочусь), осуществляемая канальцевым аппаратом, у новорожденных и детей первого года жизни снижена.
Почечные лоханки развиты относительно хорошо, но мышечная и эластическая ткань – слабо. Особенностью является тесная связь лимфатических сосудов почек с лимфатическими сосудами кишечника. Этим частично объясняется легкость перехода инфекции из кишечника в почечные лоханки и развитие пиелонефрита. У детей младшего возраста наблюдается преимущественно внутрипочечное расположение лоханки.
Мочеточник у новорожденных избыточно развит, в поясничном отделе значительно расширен, имеет коленообразные изгибы. Длина мочеточника у новорожденного 5 – 7 см. Левый мочеточник несколько длиннее правого, к 1 году жизни длина его достигает 9 – 10 см, к 2 годам – 13 – 14 см. Стенки мочеточника и лоханки развиты слабо, мышечные и эластичные элементы их тонкие, но перистальтические сокращения характеризуются большой эвакуаторной способностью и частым ритмом. В среднем толщина мочеточника 0,3-0,4 см. Мочеточники у детей раннего возраста относительно шире, чем у взрослых, они более извилисты, гипотоничны из-за слабого развития мышечных и эластических волокон. Это предрасполагает к застою мочи и развитию микробно-воспалительного процесса в почках.
Мочевой пузырь у новорожденного выступает над симфизом; с возрастом он постепенно опускается в малый таз. В зависимости от наполнения меняется и форма органа: пустой пузырь имеет веретенообразную конфигурацию, умеренно наполненный – яйцевидную, при наполнении форма пузыря приближается к шаровидной. Объем мочевого пузыря у новорожденных колеблется от 50 до 80 мл, с возрастом увеличивается и в течение 1-го года жизни достигает 240 мл.
Стенка мочевого пузыря состоит из трех слоев: внутреннего подразделяемого на слизистую и подслизистую оболочки, среднего мышечного и наружного, покрывающего мочевой пузырь. Мышечная оболочка достигает значительного развития еще до момента рождения. Особенностью строения ее у новорожденного является то, что она не расчленена соединительнотканными прослойками на отдельные части, а образует сплошной мышечный пласт. Толщина стенки пузыря у новорожденного и грудного ребенка относительно большая. С возрастом она уменьшается.
Физиологический объем мочевого пузыря, т.е. ощущение позывов к мочеиспусканию, до 1 года жизни возникает при 20 – 40 мл, в 2 – 5 лет – 40 – 60 мл, в 5 – 10 лет – 60 – 100 мл, старше – 100 – 200 мл.
Анатомические особенности характерны и для мочеиспускательного канала. Так, длина уретры у новорожденной девочки 10 мм, в 1-й год жизни – 16 мм, в возрасте 1 года – 22 мм, 16 лет – 32 мм. Ширина уретры у новорожденной девочки 4 мм, у взрослой женщины – 10 – 12 мм. Длина мочеиспускательного канала у мальчиков месячного возраста составляет около 60 мм. Ежегодно он увеличивается в среднем на 5 мм и к 16 годам достигает 16 см. Морфологически мочеиспускательный канал отличается слабым развитием эластической ткани, соединительнотканной основы. Кривизна мочеиспускательного канала у мальчиков и девочек грудного возраста выражена более сильно, чем у взрослых.
У новорожденных девочек диаметр мочеиспускательного канала шире, чем у мальчиков. Эта особенность, а также близость уретры к заднему проходу предрасполагают к более легкому инфицированию, что необходимо учитывать при организации ухода (обтирать и подмывать девочку надо спереди назад во избежание заноса инфекции из заднего прохода в уретру). Слизистая оболочка уретры у детей тонкая, нежная, легкоранимая, складчатость ее слабо выражена.
Мочеиспускание является рефлекторным актом, который осуществляется врожденными спинальными рефлексами. Формирование условного рефлекса и навыков опрятности нужно начинать с 5–6-месячного возраста, а к году ребенок уже должен проситься на горшок. Однако у здоровых детей до 3-летнего возраста можно наблюдать непроизвольное мочеиспускание во время сна, увлекательных игр, волнений.
В первые дни жизни частота мочеиспусканий составляет 5 – 6 раз в сутки. На второй недели жизни она составляет – 20 – 25 раз в сутки. Такая кратность мочеиспусканий сохраняется до 6 месяцев, к концу года она составляет – 10 – 15 раз в сутки. В дошкольном и школьном возрасте частота мочеиспусканий составляет в среднем – 6 – 8 раз в сутки.
Плазмоток в почках у детей раннего возраста как в абсолютных, так и в относительных величинах (на единицу поверхности тела) несколько меньше, чем у взрослого человека. С возрастом плазмоток быстро возрастает, и у детей старше года становится равным плазмотоку взрослого человека. Таким образом, почки являются органом, который очень обильно кровоснабжается. Именно этим можно объяснить высокую их чувствительность к гипоксии.
У взрослых фильтрующая поверхность – 1,5 м2. У детей лишь после одного года жизни фильтрация мочи в клубочках приближается к таковой у взрослых. Особенно низкие показатели клубочковой фильтрации отмечаются у новорожденных, что связано с особенностью строения клубочка (кубический эпителий висцерального листка капсулы клубочка, небольшие размеры, относительно низкое гидростатическое давление). Имеет также значение изменение путей выведения из организма продуктов обмена после рождения, что сразу вызывает нагрузку на почки (до рождения основным органом выделения у плода является плацента).
На первом году жизни клубочковая фильтрация быстро нарастает и уже к концу второго года достигает величин, свойственных взрослому человеку.
Сравнение показателей клубочковой фильтрации у детей и взрослых показывает, что компенсаторные возможности у детей ограничены, что приходится учитывать в построении питания и водного режима детей раннего возраста. Полученные показатели полностью обеспечивают гомеостазис ребенка раннего возраста при естественном вскармливании. Превышение границы функциональной выносливости почки нередко может приводить к расстройствам обмена и пищеварения с последующими генерализованными или системными проявлениями (токсикоз, шок, дегидратация, энцефалопатия, остановка в развитии).
У здорового взрослого человека каждую минуту клубочки почек образуют в среднем 120 мл ультрафильтрата. Канальцы почек возвращают в кровяное русло около 99% воды и электролитов, а также важные для организма глюкозу, аминокислоты, ионы бикарбонатов, фосфатов, другие соединения.
Особенности процессов реабсорбции и секреции в канальцевом аппарате нефрона у детей. Особого внимания заслуживает водовыделительная функция почек. Способность энергично выводить воду при ее избытке, выделяя большое количество гипотонической мочи, или экономить воду при ее недостатке, образуя малые количества высококонцентрированной мочи, – наиболее важная функция почки человека. Хотя у ребенка плотность мочи низкая, однако это еще не означает, что почка ребенка хорошо выводит избыток воды. Наоборот, почки новорожденных не способны быстро освободить организм от избытка воды. Так, например, при водной нагрузке у взрослого человека выведение воды полностью происходит через 2 ч. У новорожденного одного дня жизни за то же время выводится всего около 15%, на 2-3-й день – 20-25%, на 7-й день – 45%, на 14-й – 60% введенной жидкости.
Следует также подчеркнуть, что дети, вскармливаемые материнским молоком, не нуждаются в образовании концентрированной мочи, ибо вследствие преобладания у них анаболических процессов многие вещества, вводимые с пищей, не превращаются в окончательные продукты, подлежащие удалению через почки, а полностью усваиваются организмом. При искусственном же вскармливании почки работают с большим напряжением, так как резко возрастает белковая нагрузка и увеличивается количество продуктов, подлежащих удалению, рН крови поэтому легко сдвигается в сторону ацидоза.
Кроме того, у детей раннего возраста механизмы почечной регуляции кислотно-основного состояния к моменту рождения также не созревают. За одно и то же время почка ребенка выделяет в два раза меньше кислотных радикалов, чем почка взрослого, что предрасполагает к более быстрому развитию ацидоза при различных заболеваниях. Это обусловлено тем, что в канальцах почек детей раннего возраста недостаточно эффективно идет превращение щелочных фосфатов почечного фильтра в кислые, ограничены продукция аммиака и реабсорбция натрия бикарбоната, то есть слабо функционирует механизм экономии оснований (канальцевый ацидоз). Кроме того, ряд конечных продуктов обмена веществ не выводится из организма (метаболический ацидоз) из-за низкой величины клубочковой фильтрации. Недостаточная реабсорбционная функция канальцевого аппарата у новорожденных и детей первых месяцев жизни связана с незрелостью эпителия дистальных канальцев нефрона и слабой реакцией его на введение антидиуретического гормона и альдостерона. Из-за этого моча у этих детей имеет низкую плотность.
Суточный диурез у детей в возрасте 1 месяца составляет 100 – 350 мл, в 6 месяцев – 250 – 500 мл, к 1 году – 300 – 600 мл, в 10 лет – 1000 – 1300 мл.
Нормальный суточный объем мочи можно рассчитать по формуле:
(1500 мл * S) / 1,73 м2, где 1500 мл – это суточный диурез «стандартного» взрослого человека с поверхностью тела 1,73 м2 ; S – поверхность тела конкретного ребенка, которую можно вычислить по формуле Дюбуа:
S = 0,0167 x квадр. корень (рост (см) x масса (кг));
Пример.
Мальчику 10 лет, рост 140 см, вес 32 кг.
Поверхность тела: 0,0167 x √ 140 x 32 = 1,1 м2.<
Суточный диурез: (1500 x 1,1) / 1,73 = 953,7 ≈ 950 мл.
У здоровых детей суточный диурез зависит от количества употребляемой жидкости и температуры окружающей среды – при высокой температуре на фоне повышенного потоотделения суточный диурез снижается.
План обследования мочевыделительной системы
1. Возможные жалобы:
· нарушение мочеиспускания (болезненность, учащение, урежение, увеличение или уменьшение объёма суточной мочи, соотношение дневного и ночного диуреза, недержание мочи – ночное или дневное, наличие неудержимых позывов к мочеиспусканию);
· изменения мочи (цвет, прозрачность, наличие осадка);
· боли в области поясницы (характер, связь с переохлаждением, физической нагрузкой, изменением погодных условий и пр.);
· боли в нижней части живота (характер, иррадиация по ходу мочеточников, связь с мочеиспусканием);
· наличие отёков (локализация, время появления в течение суток, лабильность);
· жажда (уточнить количество употребляемой за сутки жидкости);
2.Осмотр:
· оценка физического развития;
· кожные покровы (цвет, наличие высыпаний);
· наличие отёков, пастозности (локализация);
· осмотр поясничной области (симметричность);
· осмотр живота (величина, симметричность);
· осмотр наружных половых органов (пороки развития, признаки воспаления);
3.Пальпация:
· почек (правой и левой, в горизонтальном и вертикальном положениях пациента);
· мочевого пузыря (размеры, болезненность);
· болевые точки мочеточников: верхние, нижние, задние (лоханочные);
· определение пастозности и отёков (на голени, у детей грудного возраста – на грудине, в области крестца).
4.Перкуссия:
· мочевого пузыря;
· определение симптома Пастернацкого.
Дата добавления: 2018-11-11; просмотров: 1228 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2021 lektsii.org – Контакты – Последнее добавление
Источник
