В состав мочевого пузыря входит мышечная ткань
Оглавление темы “Анатомия мочевого пузыря.”:
1. Мочевой пузырь. Стенки мочевого пузыря.
2. Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.
Мочевой пузырь. Стенки мочевого пузыря
Мочевой пузырь, vesica urinaria, представляет вместилище для скопления мочи, которая периодически выводится через мочеиспускательный канал. Вместимость мочевого пузыря в среднем 500 — 700 мл и подвержена большим индивидуальным колебаниям. Форма мочевого пузыря и его отношение к окружающим органам значительно изменяются в зависимости от его наполнения.
Когда мочевой пузырь пуст, он лежит целиком в полости малого таза позади symphysis pubica, причем сзади его отделяют от rectum у мужчины семенные пузырьки и конечные части семявыносящих протоков, а у женщин — влагалище и матка. При наполнении мочевого пузыря мочой верхняя часть его, изменяя свою форму и величину, поднимается выше лобка, доходя в случаях сильного растяжения до уровня пупка.
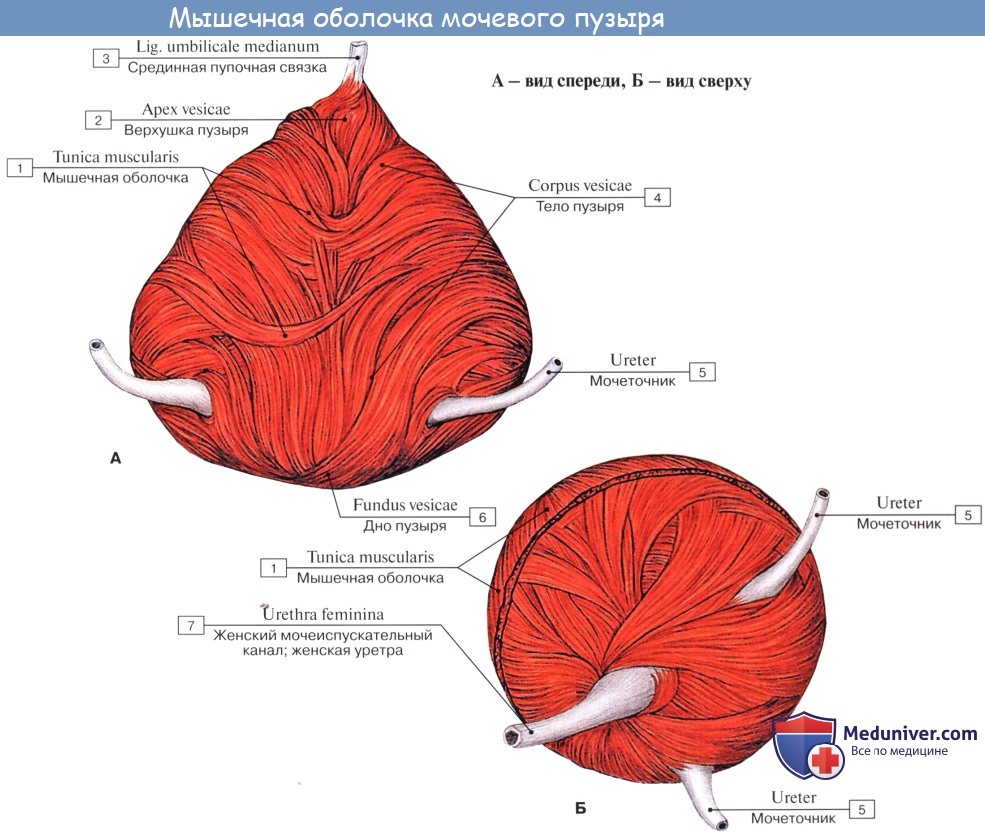
Когда мочевой пузырь наполнен мочой, он имеет яйцевидную форму, причем его нижняя, более широкая укрепленная часть — дно, fundus vesicae, обращена вниз и назад по направлению к прямой кишке или влагалищу; суживаясь в виде шейки, cervix vesicae, он переходит в мочеиспускательный канал, более заостренная верхушка, apex vesicae, прилежит к нижней части передней стенки живота.
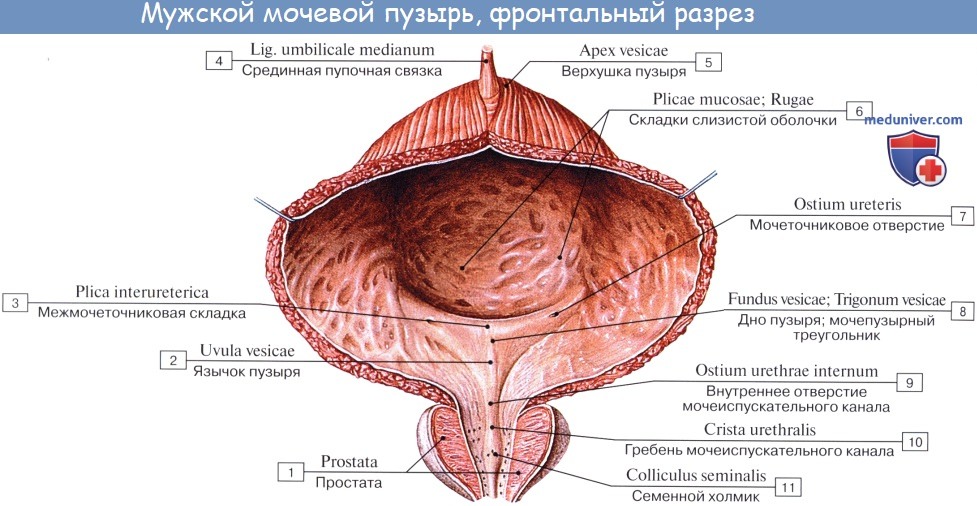
Лежащая между apex и fundus средняя часть называется телом, corpus vesicae. От верхушки к пупку по задней поверхности передней брюшной стенки до ее средней линии идет фиброзный тяж, lig. umbilicale medidnum.
Мочевой пузырь имеет переднюю, заднюю и боковые стенки. Передней своей поверхностью он прилежит к лобковому симфизу, от которого отделен рыхлой клетчаткой, выполняющей собой так называемое предпузырное пространство, spatium prevesicale.
Верхняя часть пузыря подвижнее нижней, так как последняя фиксирована связками, образующимися за счет fascia pelvis, а у мужчины также сращением с предстательной железой. У мужчины к верхней поверхности пузыря прилежат петли кишок, у женщины — передняя поверхность матки. Когда пузырь растягивается мочой, верхняя его часть поднимается кверху и закругляется, причем пузырь, выступая над лобком, поднимает вместе с собой и брюшину, переходящую на него с передней брюшной стенки.
Поэтому возможно произвести прокол стенки растянутого мочевого пузыря через передние брюшные покровы, не затрагивая брюшины.
Сзади брюшина переходит с верхнезадней поверхности мочевого пузыря у мужчин на переднюю поверхность прямой кишки, образуя excavatio rectovesicalis, а у женщин — на переднюю поверхность матки, образуя excavatio vesicouterina.
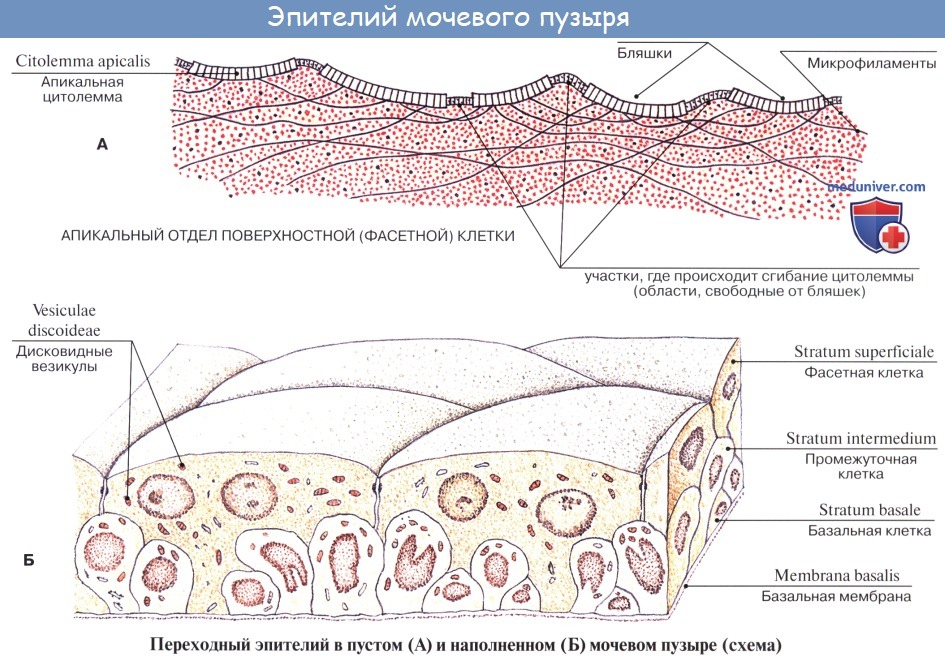
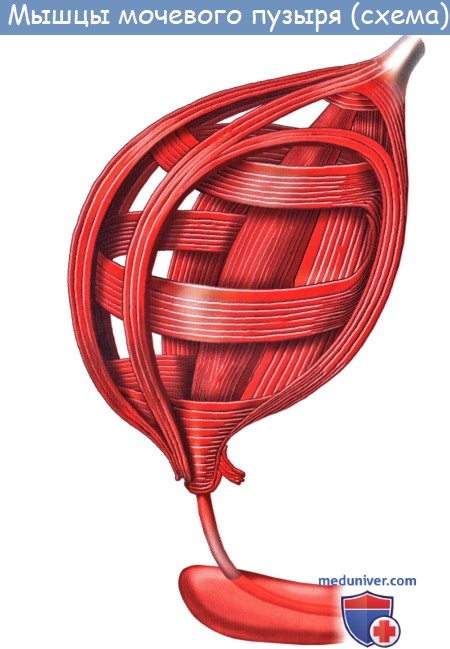
Кроме tunica serosa, только частично являющейся составной частью стенки пузыря, покрывающей его заднюю стенку и верхушку, стенка мочевого пузыря состоит из мышечного слоя, tunica muscularis (гладкие мышечные волокна), tela submucosa и tunica mucosa.
В tunica muscularis различают три переплетающихся слоя:
1) stratum externum, состоящий из продольных волокон;
2) stratum medium — из циркулярных или поперечных;
3) stratum internum — из продольных и поперечных.
Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, уменьшающую при своем сокращении его полость и изгоняющую из него мочу (т. detrusor urinae — изгоняющий мочу).
Средний слой наиболее развит, особенно в области внутреннего отверстия мочеиспускательного канала, ostium urethrae internum, где он образует сжиматель пузыря, m. sphincter vesicae. Вокруг каждого устья мочеточников также образуется подобие сфинктеров за счет усиления круговых волокон внутреннего мышечного слоя.

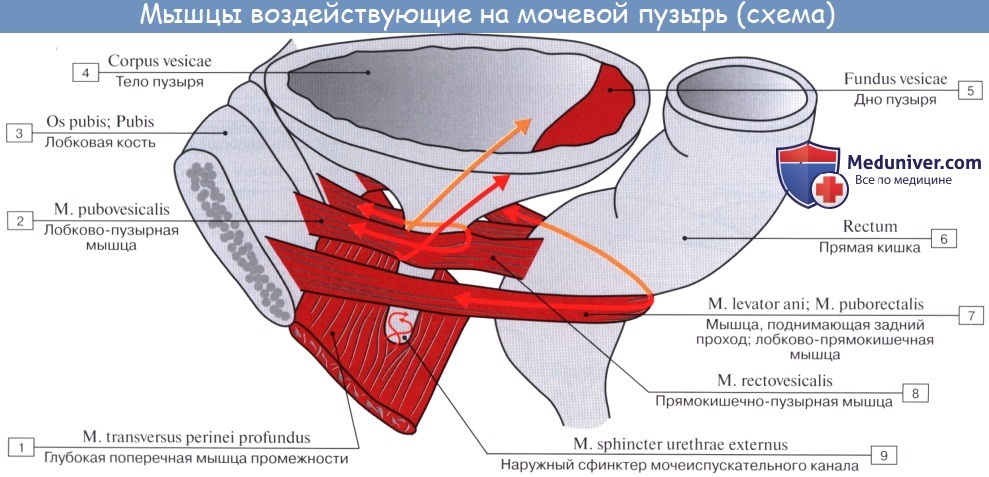
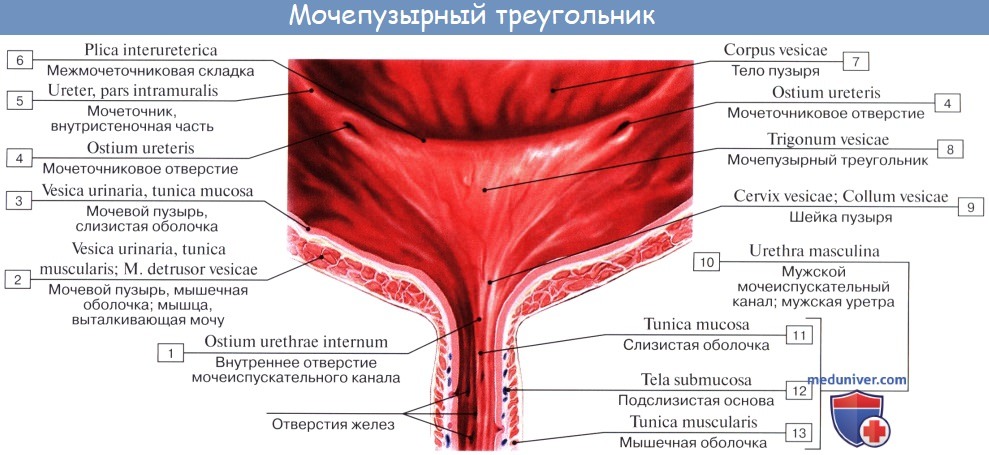
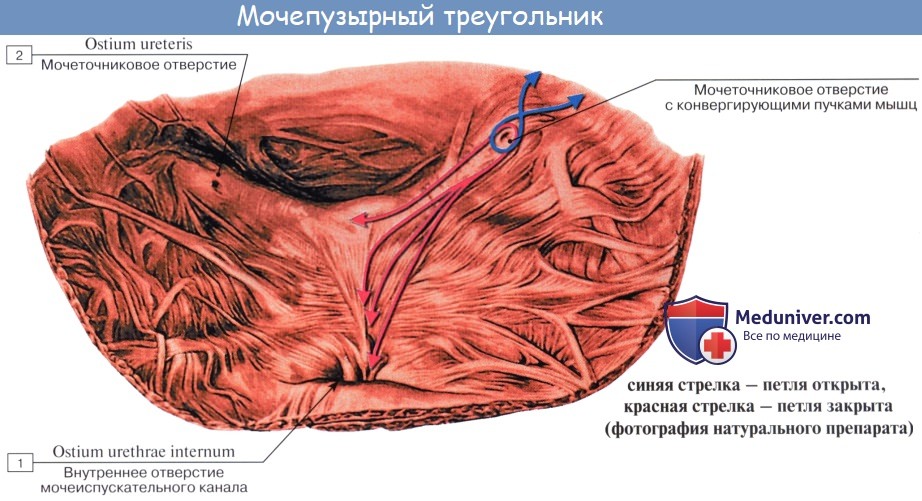
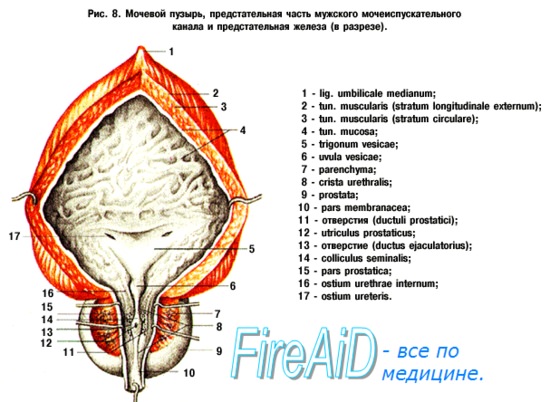
Внутренняя поверхность пузыря покрыта слизистой оболочкой, tunica mucosa, которая при пустом пузыре образует складки благодаря довольно хорошо развитой подслизистой основы, tela submucosa. При растяжении пузыря складки эти исчезают. В нижней части пузыря заметно изнутри отверстие, ostium urethrae internum, ведущее в мочеиспускательный канал. Непосредственно сзади от ostium urethrae internum находится треугольной формы гладкая площадка, trigomum vesicae.
Слизистая оболочка треугольника срастается с подлежащим мышечным слоем и никогда не образует складок. Вершина треугольника обращена к только что названному внутреннему отверстию мочеиспускательного канала, а на углах основания находятся отверстия мочеточников, ostia, ureteres. Основание пузырного треугольника ограничивает складка — plica interureterica, проходящая между устьями обоих мочеточников.
Позади этой складки полость пузыря представляет углубление, увеличивающееся по мере роста предстательной железы, fossa retroureterica. Тотчас позади внутреннего отверстия мочеиспускательного канала иногда бывает выступ в виде uvula vesicae (преимущественно в пожилом возрасте вследствие выраженности средней доли предстательной железы).
Слизистая оболочка мочевого пузыря розоватого цвета, покрыта переходным эпителием, сходным с эпителием мочеточников. В ней заложены небольшие слизистые железы, glandulae vesicales, а также лимфатические фолликулы.
У новорожденного мочевой пузырь расположен значительно выше, чем у взрослого, так что внутреннее отверстие мочеиспускательного канала находится у него на уровне верхнего края symphysis pubica. После рождения пузырь начинает опускаться вниз и на 4-м месяце жизни выстоит над верхним краем лобкового симфиза приблизительно лишь на 1 см.



Видео анатомия мочевого пузыря
Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.”
Источник
Мочевыводящие пути. Строение мочевыводящих путей.
К мочевыводящим путям относят почечные чашечки, лоханки, мочеточники, мочевой пузырь и мочеиспускательный канал. Строение этих органов в общих чертах сходно, так как их стенка состоит из слизистой оболочки, подслизистой основы, мышечной и наружной оболочек. Эпителий мочевыводящих путей называется переходным. Он относится к эпителиям кожного типа. В эпителии различают базальные клетки, выполняющие роль камбия, и более дифференцированные поверхностные клетки. При этом около половины поверхностных клеток являются полиплоидными.
В стенке почечных чашечек описаны особые гладкие мышечные клетки — водители ритма (пейсмекеры). За счет ритмического сокращения этих клеток моча порциями поступает из собирательных трубочек и происходит опорожнение почечных чашечек.
В мочеточниках гладкая мышечная ткань образует в верхней половине два слоя: внутренний — продольный и наружный — циркулярный. В нижней части мочеточников добавляется еще один продольный слой, расположенный снаружи от циркулярного.
В мочевом пузыре слизистая оболочка приспособлена к растяжению, связанному с периодическим накоплением мочи. Эпителий при этом меняет свою гистологическую картину от растянутого двухслойного до псевдомногослойного в спавшемся пузыре. В слизистой оболочке мочевого пузыря сильно развиты сосудистые подэпителиальные сплетения. Мышечная оболочка мочевого пузыря состоит из трех слоев: внутреннего, наружного с продольным расположением гладких миоцитов и среднего — циркулярного. В шейке мочевого пузыря имеется мышечный сфинктер.
Наружная оболочка образована соединительной тканью, а в области дна — серозной оболочкой. Мочевой пузырь иннервируется симпатическими и парасимпатическими, а также спинальными нервами. В нем имеется много вегетативных нервных ганглиев.
Стенка мужского мочеиспускательного канала состоит из слизистой и мышечной оболочек, а женского — слизистой, мышечной и адвентициальной оболочек. Эпителий слизистой оболочки из переходного постепенно трансформируется в многослойный плоский неороговевающий. В составе эпителия встречаются скопления слизистых клеток. Собственная пластинка слизистой оболочки содержит уретральные слизистые железы. Мышечная оболочка включает внутренний продольный и наружный циркулярный слои гладких миоцитов.
При прохождении мочеполовой диафрагмы мужская уретра окружается поперечнополосатой мышечной тканью наружного сфинктера мочевого пузыря. Женская уретра в средней своей части окружается поперечнополосатой мышечной тканью наружного сфинктера.
Возрастные изменения мочевыводящих путей. В постнатальном периоде продолжаются рост и развитие нефронов. При этом увеличиваются их длина и толщина. В связи с этим на единицу массы почечной ткани у взрослого приходится в 10 раз меньше почечных телец по сравнению с новорожденным.
Реактивность и регенерация мочевыводящих путей. Реактивные изменения почек при действии экстремальных факторов (переохлаждение организма, отравление ядовитыми веществами, действие проникающей радиации, ожоги, травмы и др.) весьма разнообразны с преимущественным поражением сосудистых клубочков или эпителия различных отделов нефрона вплоть до гибели нефронов.
Регенерация нефрона происходит более полно при внутриканальцевой гибели эпителия. Наблюдаются клеточная и внутриклеточная формы регенерации. Эпителий мочевыводящих путей обладает достаточно выраженной восстановительной способностью.
Аномалии мочевыделительной системы, органогенез которой достаточно сложен, являются одним из наиболее частых пороков развития. Причинами их образования могут быть как наследственные факторы, так и действие различных повреждающих факторов — ионизирующего излучения, алкоголизма и наркомании родителей и др. Вследствие того, что нефроны и собирательные трубочки имеют разные источники развития, неправильность или отсутствие их контактов друг с другом приводит к патологии развития почек (поликистоз, гидронефроз, агенезия почек и др.).
– Также рекомендуем “Иммунный комплекс органов. Красный костный мозг.”
Оглавление темы “Выделительная система. Кроветворная система.”:
1. Плевра. Выделительный комплекс органов.
2. Почки. Строение почек. Нефрон. Функции и строение нефрона.
3. Петля Генле. Дистальный отдел нефрона. Собирательные трубочки почки. Сосуды почки.
4. Миоидные эндокриноциты. Юкставаскулярные клетки – Гурмагтига.
5. Мочевыводящие пути. Строение мочевыводящих путей.
6. Иммунный комплекс органов. Красный костный мозг.
7. Тимус. Развитие тимуса. Строение тимуса.
8. Лимфатические узлы. Развитие лимфатических узлов. Строение лимфатических узлов.
9. Селезенка. Развитие селезенки. Строение селезенки.
10. Иммунитет. Виды иммунитета. Виды иммунной реактивности организма.
Источник
Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
Мочевой пузырь (vesica urinaria) является полым мышечным органом плоскоокруглой формы.
Форма мочевого пузыря и его отношение к соседним органам у взрослой женщины зависят от уровня наполнения, состояния прилежащих органов (наличия патологических изменений, положения матки, беременности и др.), а также от типа конституции, количества предшествовавших родов и пр. Наполненный мочевой пузырь имеет грушевидную форму, опорожненный — блюдцеобразную. У женщин он несколько более расширен в стороны, чем у мужчин, и сдавлен сверху. Все эти условия необходимо учитывать при оценке цистограмм.
Емкость мочевого пузыря составляет в среднем около 500—750 мл, однако она подвержена значительным индивидуальным колебаниям и также зависит от состояния соседних органов (беременная матка, опухоли, различные перенесенные операции на органах малого таза).
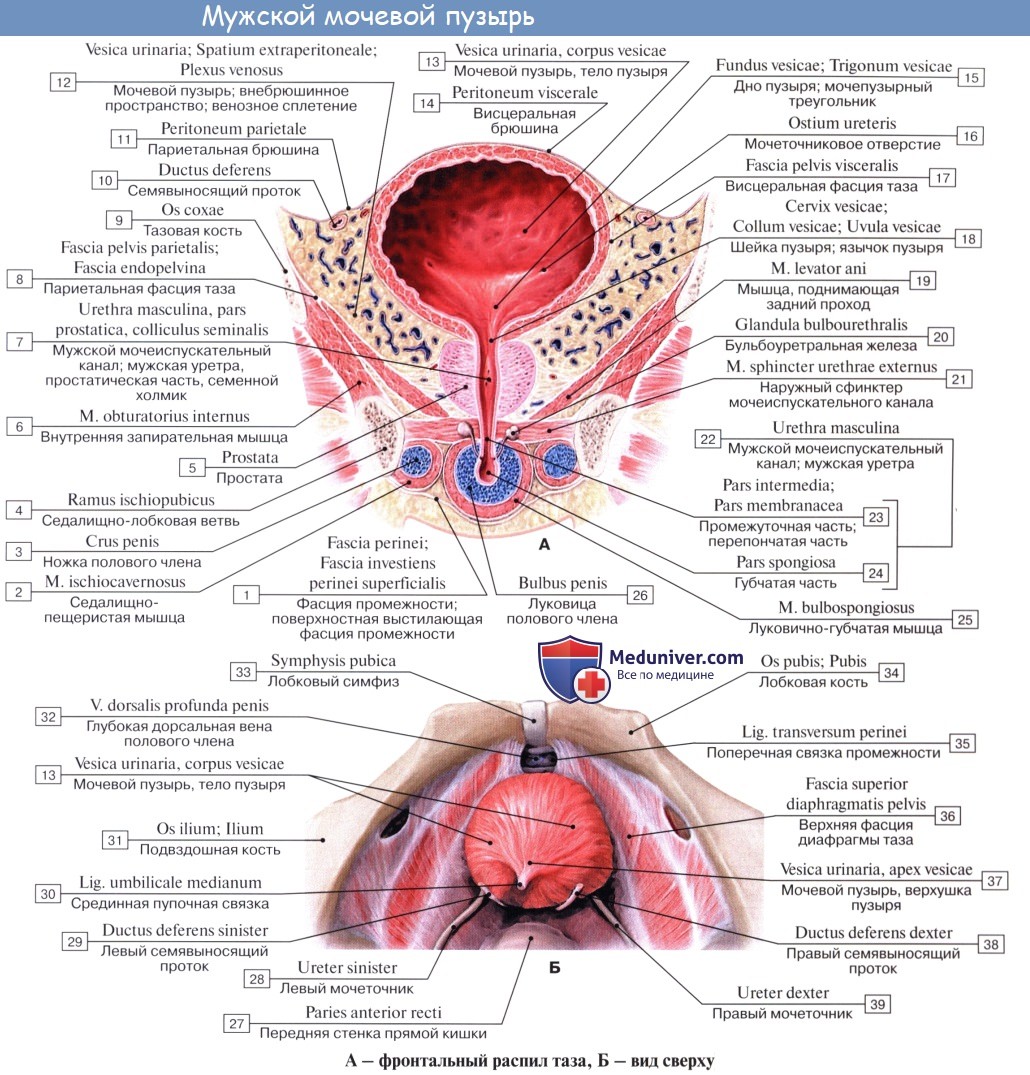
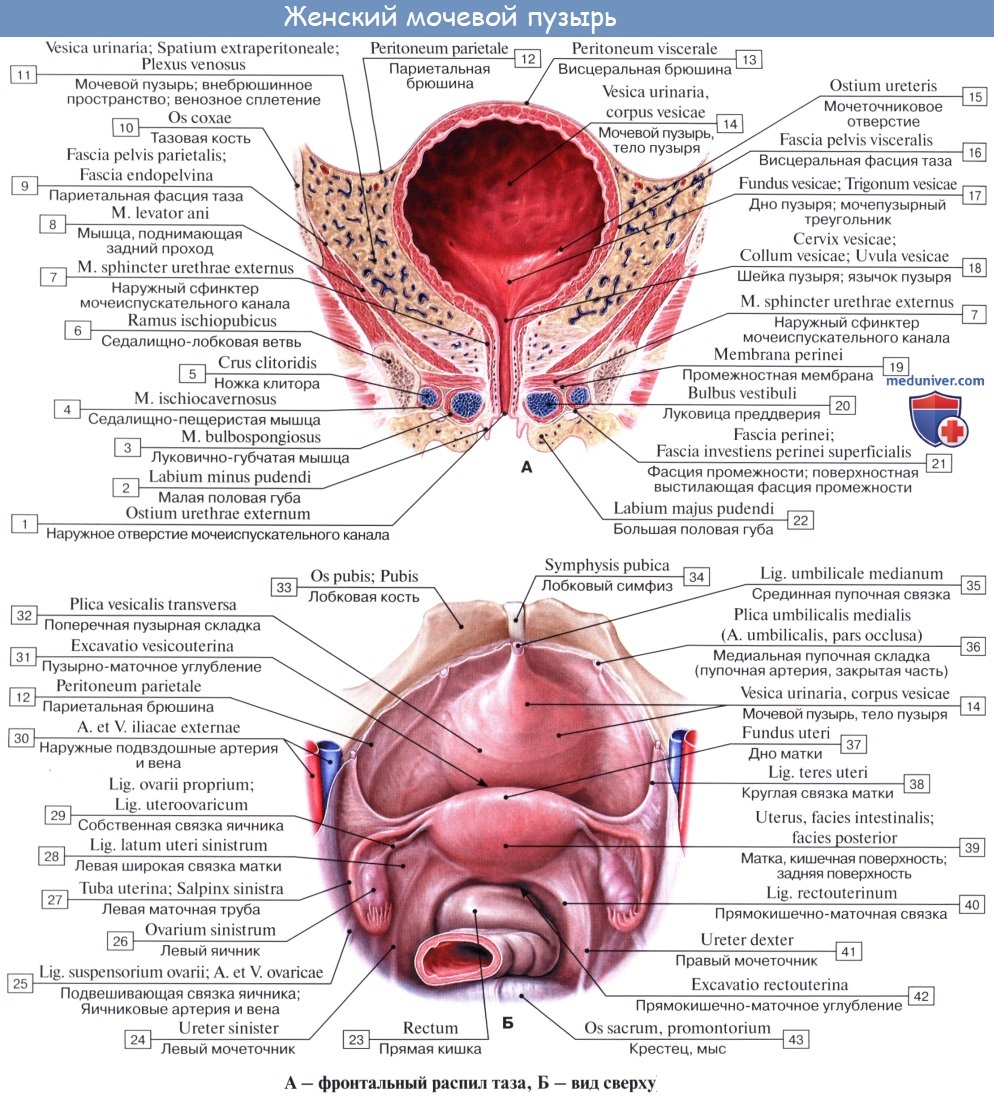
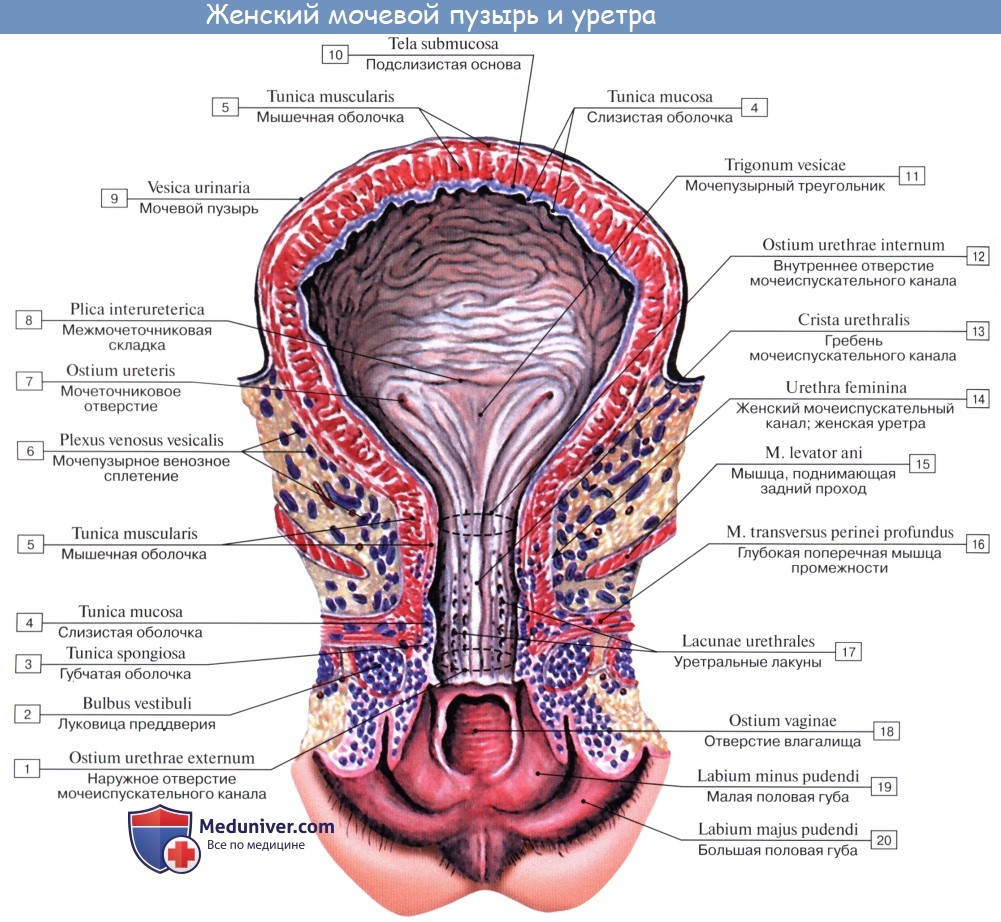
Различают следующие отделы мочевого пузыря: тело, верхушку, дно и шейку. Передневерхняя заостренная часть тела пузыря (corpus vesicae) называется верхушкой (apex vesicae); верхушка мочевого пузыря продолжается далее вверх, по направлению к пупку, в виде фиброзного тяжа (заросшего мочевого протока — urachus), проходящего в срединной пупочной связке. Наименьшую подвижность имеет задненижняя часть пузыря, или дно (fundus vesicae), обращенная к влагалищу; кпереди и книзу дно переходит в шейку мочевого пузыря (cervix vesicae), которая далее продолжается в мочеиспускательный канал. Мочевой пузырь имеет переднюю, заднюю и боковые стенки.
Передняя стенка опорожненного пузыря прилежит к лонному сращению и внутренней поверхности лобковых костей, а при наполненном мочевом пузыре — и к передней брюшной стенке, отделяясь от них позадилобковым клетчаточным пространством с проходящей в нем предпузырной фасцией.
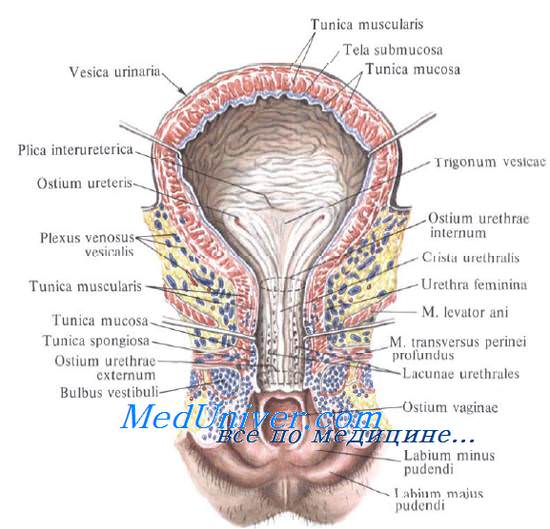
Задняя стенка мочевого пузыря вверху покрыта брюшиной и прилежит к передней поверхности тела матки, а внизу, подбрюшинно — к шейке матки и влагалищу. От шейки матки пузырь отделен выраженным слоем рыхлой клетчатки; от влагалища мочевой пузырь отделен лишь незначительным слоем клетчатки и, таким образом, прочно с ним связан посредством пузырно-влагалищной перегородки (septum vesicovaginale). Боковые стенки мочевого пузыря примыкают к мышцам, поднимающим задний проход, и отделяются от них посредством бокового (пристеночного) клетчаточного пространства таза.
Толщина стенки сокращенного мочевого пузыря может достигать 1,5 см, а растянутого — 2—3 мм. Стенка мочевого пузыря состоит из серозной оболочки, мышечной оболочки, иодсли-зистого слоя и слизистой оболочки.
Мышечная оболочка мочевого пузыря (tunica muscularis) состоит из гладких мышечных волокон; в ней различают три переплетающихся между собой слоя: наружный, состоящий преимущественно из продольных волокон; средний — наиболее мощный, циркулярный, образует мышечный жом мочеиспускательного канала (m. sphincter urethrae). Вокруг каждого устья мочеточников за счет этого слоя образуется подобие сфинктеров, препятствующих рефлюксу мочи из мочевого пузыря в мочеточники. Внутренний — самый тонкий, состоит из слабых пучков продольных, косых и поперечных волокон. Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, изгоняющую мочу (m. detrusor urinae).
Слизистая оболочка мочевого пузыря (tunica mucosa) отделена от мышечного слоя хорошо развитой подслизистой тканью (tela submucosa), благодаря чему при пустом пузыре слизистая образует многочисленные складки; при растяжении пузыря эти складки расправляются.
Треугольник мочевого пузыря (trigonum vesicae)1 представляет собой передне-центральную часть дна пузыря и является наиболее фиксированным его отделом. Вершину треугольника образует шейка мочевого пузыря, открывающаяся во внутреннее отверстие мочеиспускательного канала (ostium urethrae internum); верхнебоковые углы треугольника составляют правое и левое устья мочеточников (ostia uTeterum), а основание — межмочеточниковая складка (plica interureterica).
Связочный аппарат мочевого пузыря.
Верхушка мочевого пузыря соединяется с пупком упоминавшейся выше срединной пупочной связкой. Нижняя часть мочевого пузыря фиксирована посредством мышц, поднимающих задний проход, и покрывающей их тазовой фасции. Передняя часть висцеральной фасции, которая фиксирует мочевой пузырь с обеих сторон к стенкам таза, образует боковые лонно-пузырные связки (lig. pubovesicale laterale). Часть висцеральной фасиии таза, расположенную между правой и левой лонно-пузырными связками, выделяют под названием средней лонно-пузырной связки (lig. pubovesicale medium). Последняя, обойдя вокруг мочеиспускательного канала, продолжается кзади и кверху, между задней стенкой мочевого пузыря и передней стенкой влагалища, т. е. переходит в упоминавшуюся выше пузырно-влагалищную перегородку (septum vesicovaginale), заканчивающуюся в области передней поверхности шейки матки. Кроме того, мочевой пузырь укреплен у лонного срашенкя посредством пучков гладких мышечных волокон лонно-пузырной мышцы (m. pubovesicalis), а сзади — аналогичными мышечными пучками, соединяющими дно пузыря с шейкой матки и называемыми пузырно-маточ-ными связками (lig. vesicouterinura, dextrum et sinistrum).
Об окружающей мочевой пузырь клетчатке (париетальной и висцеральной) говорится в нашей статье. Здесь следует отметить, что околопузырная клетчатка отделяется от околоматочного клетчаточного пространства фасциаль-ной перегородкой, положение которой соответствует направлению круглых связок матки.
Из аномалий мочевого пузыря следует отметить нередко встречающиеся его дивертикулы, эктопии и экстрофии.
Кровоснабжение мочевого пузыря осуществляется за счет парных верхних и нижних пузырных артерий (аа. vesicales superior et inferior), средних прямокишечных артерий (аа. rectales mediae), маточных артерий (аа. uterinae) и других близлежащих артерий.
Отток венозной крови осуществляется в венозное сплетение мочевого пузыря, маточное, влагалишное и прямокишечное (plexus venosus vesicalis, uterinus, vaginalis et rectalis); пo венам, одноименным с вышеперечисленными артериями, кровь изливается во внутреннюю подвздошную вену (v. iliaca interna).
Лимфатические сосуды мочевого пузыря весьма обильны в слизистой оболочке (на границе слизистой с подслизистым слоем) и в мышечном слое.
От мочевого пузыря лимфа оттекает преимущественно в подвздошные и внутренние подвздошные лимфатические узлы (nodi lymphatici iliaci et iliaci interni). Наиболее часто поражаемым метастазами является так называемый центральный лимфатический узел, расположенный под местом деления обшей подвздошной артерии (Е. Я. Выренков, 1951). Из перечисленных лимфатических узлов лимфа поступает в аортоабдоминальные (поясничные) узлы (nodi lymphatici lumbales). Часть лимфатических сосудов мочевого пузыря направляется в них непосредственно, минуя предыдущие группы лимфатических узлов. Имеется широкая связь лимфатической системы мочевого пузыря с лимфатической системой соседних органов, в частности влагалища, матки и придатков.
Иннервация мочевого пузыря осуществляется из пузырного сплетения (plexus vesicalis), в образовании которого участвуют симпатические нервы из обоих нижних подчревных сплетений (pl. hypogastricus inferior, dexter et sinister), парасимпатические — из внутренностных крестцовых (тазовых) нервов (nn. splanchnici sacrales s. pelvini), а также нервные веточки, отходящие от симпатического ствола, в основном тазового его отдела.
Нервные ветви от пузырного сплетения располагаются преимущественно в подсерозной клетчатке, мышечном слое, подслизистом и слизистой оболочке. Посредством большого количества соединительных ветвей пузырное сплетение связано со сплетениями матки, влагалища и прямой кишки.
После обширных гинекологических вмешательств в малом тазу (обычно по поводу опухолевого процесса) иногда формируется денервированный автономный мочевой пузырь с воспаленной и утолщенной стенкой и отечной слизистой.
Видео анатомия мочевого пузыря
При проблемах с просмотром скачайте видео со страницы Здесь
– Также рекомендуем “Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.”
Оглавление темы “Операции в гинекологии.”:
1. Хирургическое лечение трубного бесплодия
2. Сальпинго-сальпингоанастомоз. Техника сальпинго-сальпингоанастомоза.
3. Операция пересадки яичника в полость матки. Лимфатическая система матки.
4. Пути метастазирования опухоли при раке шейки матки и тела матки. Лимфатическая система яичников.
5. Расширенная абдоминальная экстирпация матки.
6. Основные этапы расширенной абдоминальной экстирпация матки.
7. Мочеточник. Хирургическая анатомия женского мочеточника.
8. Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
9. Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.
10. Операции при недержании мочи. Операция прямой мышечной пластики сфинктера мочевого пузыря.
Источник
