Устье мочевого пузыря у женщин
Одной из составляющих мочевыделительной системы является устье мочеточника. Важно понимать, что представляет собой мочевыделительная система в целом, а также особенности ее строения.
Загрузка …
Система мочевыделения – это комплекс органов, которые выводят, образуют и собирают мочу из организма человека. Она состоит из почек, почечных лоханок, мочеточников, мочеиспускательного канала и мочевого пузыря.
Почки находятся в забрюшинной полости, в непосредственной близости от поясничного отдела. По форме они напоминают бобы, выполняющие роль фильтра, который удаляет из крови отработанные вещества. Урина накапливается в особых чашечках, которые образуют в почках лоханки. Лоханки переходят непосредственно в мочеточник, через который из них выводится моча. Он представляет собой тонкие трубочки в мочевом пузыре.
Оболочки мочевого пузыря формируют отверстие слева и справа, которые называется устьями. По определению, устье мочеточника является отверстием, которое проходит через поверхность мочевого пузыря, соединяя его с мочеточником.

По расположению устье находится в середине мочевого пузыря, а в местах касания формируется складка. Между устьями также есть складка, которая является основанием в треугольнике, представляющем слизистой участок без подслизистой. Вершиной этого треугольника является внутренняя часть канала для мочеиспускания.
Анатомически устье представляют собой наиболее суженную часть мочеточника, в которой чаще всего застревают камни, образуя затор при выходе мочи. Это приводит к дискомфорту и болевым ощущениям, что приводит к тяжелым последствиям.
В диаметре устья имеют всего 1 мм, а при закрытии напоминают отверстия в форме рыбьего рта. Когда на исследованиях вводится зонд конической формы, оказывается, что максимальное раскрытие в устье правого мочеточника составляет 3 мм, а слева 3,2 мм.
Формы устьев
Устье мочеточника у мужчин немного возвышается, и имеет семь форм своего вида: воронка, точка, полулунная, треугольник, овал, в виде запятой, щелевидная.
Поверхность устьев – гладкая мускулатура, которая не даёт моче двигаться в обратном направлении из-за своих сокращений. Урина попадает в мочевой пузырь, который сам по себе полый внутри и выполняет функцию сосуда для сбора жидкости из почек. Далее, через канал для мочеиспускания, урина покидает организм. Мочеиспускательный канал представляет собой трубчатый непарный орган из мышц, который выводит жидкость наружу.
Отделы в мочеточнике
Брюшной
Этот отдел находится в забрюшинной области в задней части живота, он расположен по направлению к бокам малого таза. В передней своей плоскости он прилегает в поясничной мышце. Относительно тазового отдела он находится за брыжейкой кишки сигмовидного вида, а его правая часть находится сзади двенадцатиперстной кишки.
Левая часть находится на изгибе между тощей и двенадцатиперстной кишкой, а переход в тазовую часть располагается позади брыжейки.
Тазовый
У женщин тазовый отдел находится выше яичников, огибая сзади шейку матки, между стенками мочевого пузыря и влагалища. У мужчин мочеточник проходит по направлению кнаружи к семявыводящему протоку. Через него мочеточник входит в мочевой пузырь в самом верху возле семенного пузырька.
Самый длинный в почке отдел, дистальный, проходит внутри стенки мочевого пузыря и составляет полтора сантиметра в длину. Он называется интрамуральный. Таким образом, мочеточник по всей длине делится на три части, равные между собой – Верхней, средней и нижней.
Размеры мочеточника
Для взрослого человека мочеточник по длине представляет собой от 28 до 34 см. Его габариты зависят от роста человека, а также от высоты расположения почек при формировании эмбриона. Для женщин длина на 2,5 см короче, а правый мочеточник на сантиметр меньше левого, поскольку правая почка находится немного ниже.

Строение мочевого пузыря
У трубок просвета неодинаковы, по всей длине сужения перемежаются с расширениями. Самые узкие части находятся в местах соприкасания с пузырем, в непосредственной близости от лоханки почки, а также на границе тазовые брюшного отдела. В этих местах диаметр всего около 4 мм.
Между участками сужением можно выделить определенные сегменты. В нижнем это пузырно-мочеточниковое включение, в верхнем – пиелоуретральный сегмент, а в среднем – перекрестье из подвздошных сосудов.
Тазовые и брюшной отделы по диаметру просвета также различаются, причем в области брюшины он составляет от 8 до 15 мм, а в тазовой области – максимум 6 мм. Из-за своей эластичности стенок, просвет может расширяться до 8 см в диаметре, что позволяет надежно задерживать мочу и препятствовать образованию застойных явлений.
Гистология
Гистологические строение мочеточника отличается наличием слизистой оболочки изнутри, снаружи – адвентициальной оболочки и фасции, а в среднем слое – мышечной ткани.
Сама слизистая состоит из эпителия переходного типа и пластин из коллагеновых эластичных волокон. Внутренняя оболочка образовывает складки, которые способствует целостности при растяжении. Слизистый слой взаимодействует с мышечными волокнами, которые закрывают просвет во избежание рефлюкса. Слой мышц состоит из пучков клеток в продольном, поперечном и косом направлении. По толщине стен эти клетки различаются, причём в верхней части отмечены продольный и циркулярные слои, а нижние укреплены двумя продольными и средним слоем.
Кровоснабжение
Мочеточник питается из артериальной крови, причём сосуды находятся в адвентициальная оболочки по всей длине. Артериальное ветки у мужчин отходят в яичковую область, а у женщин в – область яичников.
Средняя треть питается кровью брюшной аорты через внутренние и общие подвздошные артерии. Нижний отдел получает кровь от маточной, пупочной и прямокишечной веток. Сосудистые пучки проходят в малом тазу за мочеточником, в области брюшины – перед ним.
Венозный отток образуется венозными венами, которые располагаются параллельно артериям. В нижних отделах кровь идет по подвздошным венам, а в верхних – по яичниковым. Лимфоотток происходит по собственным сосудам в поясничный и подвздошный лимфоузлы.
Особенности строения в детском возрасте
У новорожденных детей мочеточник по длине составляет от 5 до 7 см. По форме он довольно извилист, виде колен. Только в возрасте 4 лет его протяженность становится 15 см, причём внутрипузырная его часть вырастает до 13 мм только к 12 годам, а у грудничков всего 6 мм.
Стенки мышечного слоя довольно слабые, его эластичность очень низка из-за коллагеновых волокон, слишком тонких по сравнению с взрослыми. Но для сокращений ритм сохраняется постоянным, а их механизм может обеспечить довольно большой объем выводимой мочи.
К числу врождённых аномалий относят:
- мегалоуретер, увеличенный диаметр по всей длине;
- атрезию, при которой в трубке отсутствуют выходные отверстия;
- эктопию, при которой нарушается расположение мочеточника и его соединение с кишечником, минуя область мочевого пузыря.
Методы исследования строения мочеточника
Для того чтобы выявить патологию или заболевание, необходимо найти способы, которые смогут дать цельную картину поражения органов. Это возможно при помощи пальпации живота, рентгеновских снимков, истории болезни и выяснения симптомов, инструментальных методов.
Болевые симптомы
Любые патологии мочеточника сопровождаются сильными болями. Различают их характер:
- ноющий или в виде периодически пронизывающих колик;
- отдающий в пах, поясницу или нижнюю часть живота. У детей может быть иррадиация в пупок.
По распространенности болей определяют место локализации патологии:
- боли в подреберье или в подвздошной области указывают на нарушения верхней трети мочеточника;
- боли в паху свидетельствуют о патологии в среднем отделе;
- в наружных половых органах – поражена нижняя треть.
Если при деуринации ощущаются рези, то затронуты тазовая и интрамуральная части органа.
Пальпация
Пальпацией врач может зафиксировать напряженность мышц впереди брюшины по всей протяжённости мочеточника. Более тщательная пальпация в нижней части требует бимануальности двумя руками.

Одна рука врача должна быть введена в прямую кишку у мужчин или влагалище у женского пола, а второй снаружи совершают движения навстречу.
При лабораторных исследованиях мочи можно обнаружить много эритроцитов и лейкоцитов, что свидетельствует о болезни нижних органов выделения урины.
Инструментальный метод
Самой распространенной является цистоскопия, когда через уретру осматривают цистоскопом мочевой пузырь и устья внутри. Особое внимание уделяют наличию гноя, кровяным выделениям, форме и расположению.
При введении в вену подкрашивающего вещества проводится хромоцистоскопия, которая анализирует скорость вывода жидкости каждым отверстием. Так можно выявить закупорку канала камнем или опухолью.
При катетеризации используют самый тонкий катетер через отверстие в мочевом пузыре. Катетер вводят до его упора в препятствие. Такой же подход при уретеропиелографии ретроградного типа позволяет обнаружить аномалии в органе, незаметные другими способами. Такой способ применяют для обследования извилистых и узких мест в строении органа.
Рентгенография
Урограмма не может показать орган целиком, но если в нем есть образование в виде камня, то при её помощи можно найти место его расположения. Самая информативная- экскреторная урография, когда снимки делают серией при введенном в вену контрасте. При прохождении красящего вещества можно отследить его ход и выявить место расположения патологии. Тень обнаруживается узкой лентой с четкими границами. Рентгенолог определяет её расположение относительно позвонков.
Уротомография делается при подозрении на поражения соседних тканей и органов. Снимки делаются слоями, что позволяет отследить распространение патологии к соседним органам.
Урокимография изучает моторику, выявляя снижение или чрезмерное повышение тонуса мышечных стенок. Оборудование отслеживает сокращения отделов, показывая активность клеток электрического типа.

Заключение
Только обладая сведениями о строении и месте размещении мочеточников можно диагностировать их дисфункцию, а также выявить патологии органов системы мочевыделения. Часто все эти болезни сопровождаются проблемами с выводом мочи, её задержкой или непроизвольным выделением.
Любое вмешательство хирургическими методами требует знаний и опыта работы с пучками нервов и сосудов, учета анатомических особенностей. Все эти сведения в медицине носят название топографии.
YouTube responded with an error: The request cannot be completed because you have exceeded your <a href=”/youtube/v3/getting-started#quota”>quota</a>.
Загрузка…
Источник
Оглавление темы “Анатомия мочевого пузыря.”:
1. Мочевой пузырь. Стенки мочевого пузыря.
2. Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.
Мочевой пузырь. Стенки мочевого пузыря
Мочевой пузырь, vesica urinaria, представляет вместилище для скопления мочи, которая периодически выводится через мочеиспускательный канал. Вместимость мочевого пузыря в среднем 500 — 700 мл и подвержена большим индивидуальным колебаниям. Форма мочевого пузыря и его отношение к окружающим органам значительно изменяются в зависимости от его наполнения.
Когда мочевой пузырь пуст, он лежит целиком в полости малого таза позади symphysis pubica, причем сзади его отделяют от rectum у мужчины семенные пузырьки и конечные части семявыносящих протоков, а у женщин — влагалище и матка. При наполнении мочевого пузыря мочой верхняя часть его, изменяя свою форму и величину, поднимается выше лобка, доходя в случаях сильного растяжения до уровня пупка.
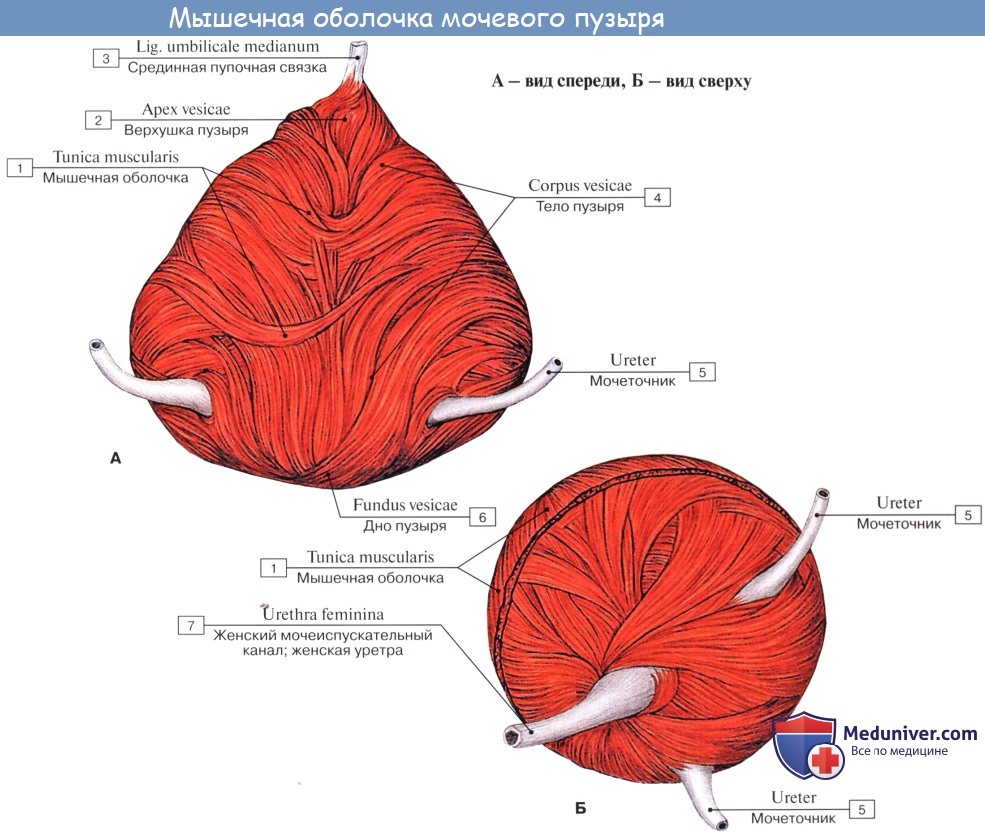
Когда мочевой пузырь наполнен мочой, он имеет яйцевидную форму, причем его нижняя, более широкая укрепленная часть — дно, fundus vesicae, обращена вниз и назад по направлению к прямой кишке или влагалищу; суживаясь в виде шейки, cervix vesicae, он переходит в мочеиспускательный канал, более заостренная верхушка, apex vesicae, прилежит к нижней части передней стенки живота.
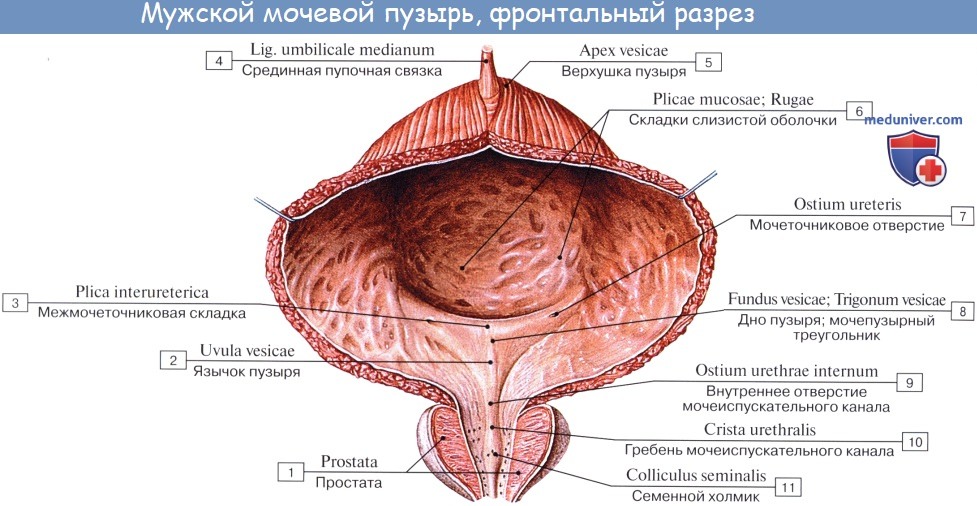
Лежащая между apex и fundus средняя часть называется телом, corpus vesicae. От верхушки к пупку по задней поверхности передней брюшной стенки до ее средней линии идет фиброзный тяж, lig. umbilicale medidnum.
Мочевой пузырь имеет переднюю, заднюю и боковые стенки. Передней своей поверхностью он прилежит к лобковому симфизу, от которого отделен рыхлой клетчаткой, выполняющей собой так называемое предпузырное пространство, spatium prevesicale.
Верхняя часть пузыря подвижнее нижней, так как последняя фиксирована связками, образующимися за счет fascia pelvis, а у мужчины также сращением с предстательной железой. У мужчины к верхней поверхности пузыря прилежат петли кишок, у женщины — передняя поверхность матки. Когда пузырь растягивается мочой, верхняя его часть поднимается кверху и закругляется, причем пузырь, выступая над лобком, поднимает вместе с собой и брюшину, переходящую на него с передней брюшной стенки.
Поэтому возможно произвести прокол стенки растянутого мочевого пузыря через передние брюшные покровы, не затрагивая брюшины.
Сзади брюшина переходит с верхнезадней поверхности мочевого пузыря у мужчин на переднюю поверхность прямой кишки, образуя excavatio rectovesicalis, а у женщин — на переднюю поверхность матки, образуя excavatio vesicouterina.
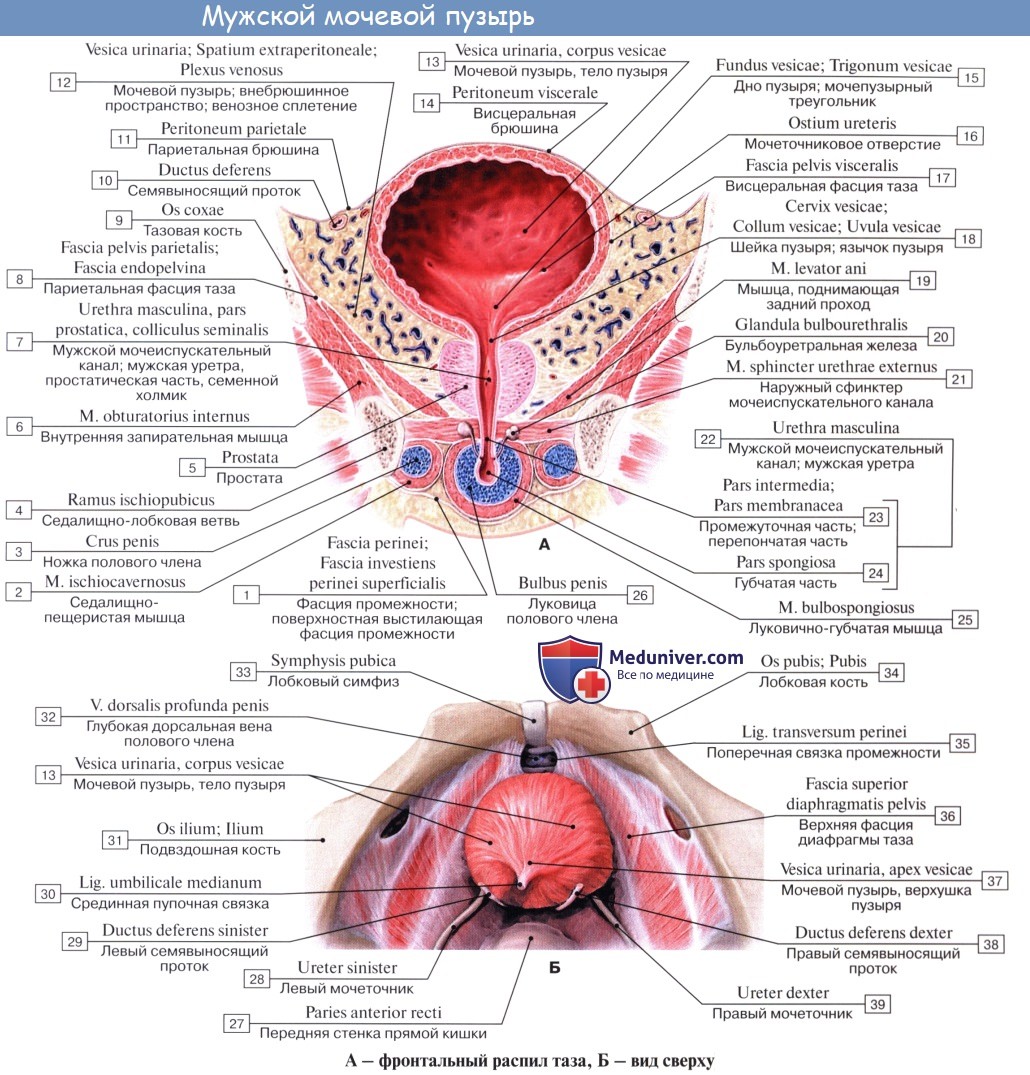
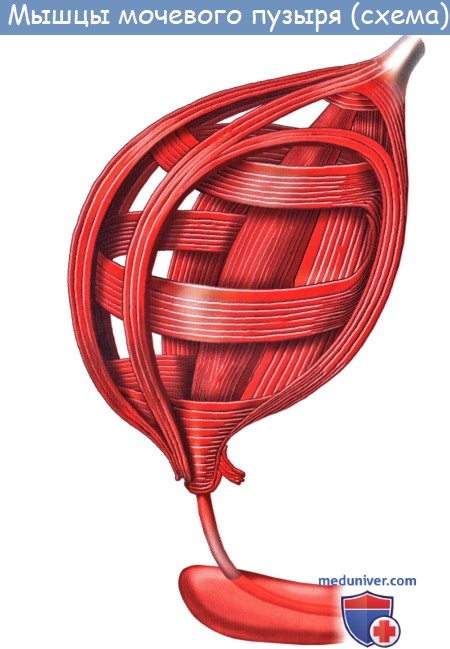
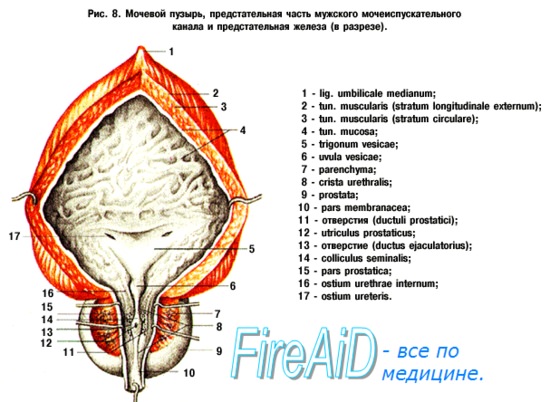
Кроме tunica serosa, только частично являющейся составной частью стенки пузыря, покрывающей его заднюю стенку и верхушку, стенка мочевого пузыря состоит из мышечного слоя, tunica muscularis (гладкие мышечные волокна), tela submucosa и tunica mucosa.
В tunica muscularis различают три переплетающихся слоя:
1) stratum externum, состоящий из продольных волокон;
2) stratum medium — из циркулярных или поперечных;
3) stratum internum — из продольных и поперечных.
Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, уменьшающую при своем сокращении его полость и изгоняющую из него мочу (т. detrusor urinae — изгоняющий мочу).
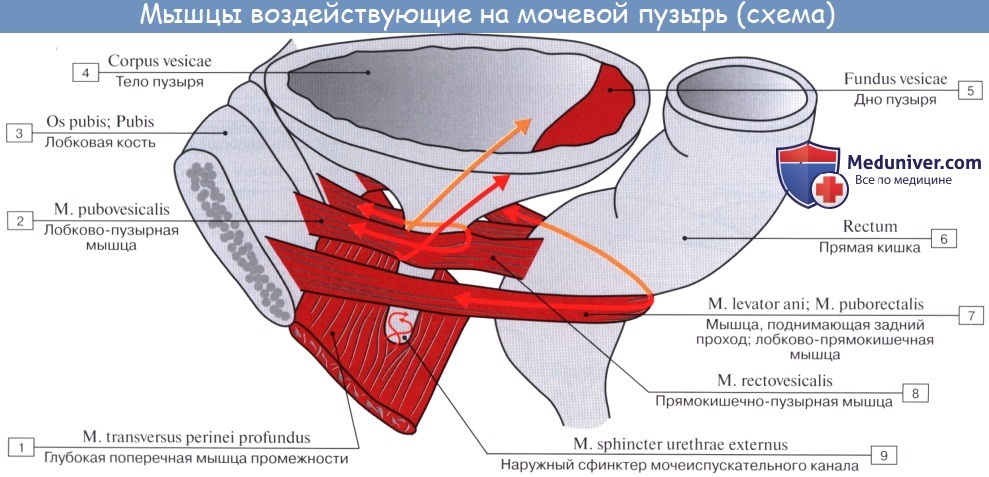
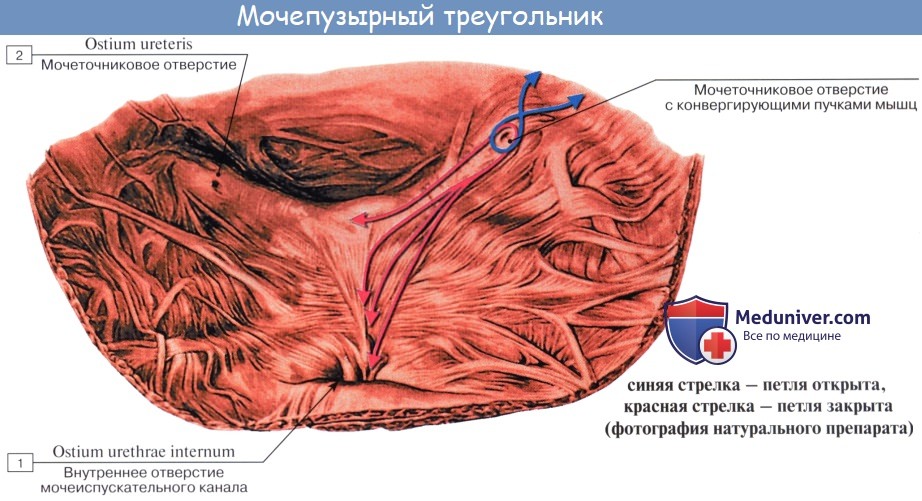
Средний слой наиболее развит, особенно в области внутреннего отверстия мочеиспускательного канала, ostium urethrae internum, где он образует сжиматель пузыря, m. sphincter vesicae. Вокруг каждого устья мочеточников также образуется подобие сфинктеров за счет усиления круговых волокон внутреннего мышечного слоя.
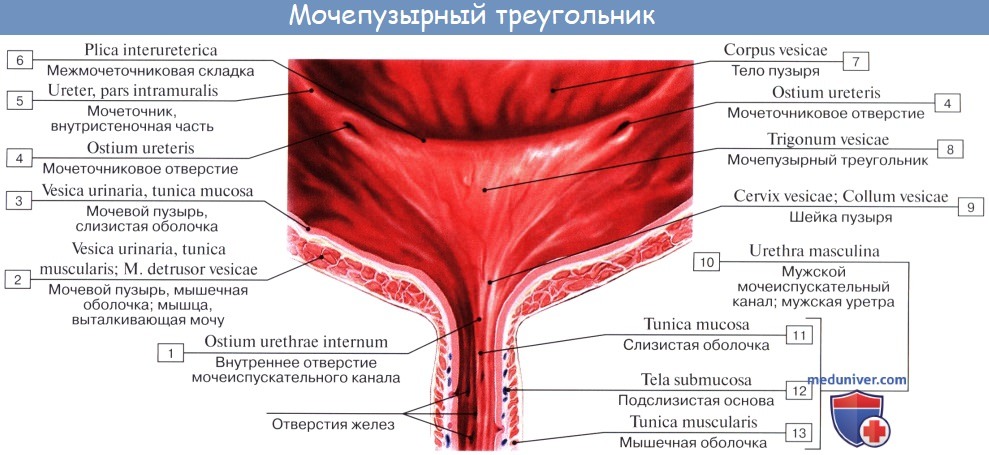
Внутренняя поверхность пузыря покрыта слизистой оболочкой, tunica mucosa, которая при пустом пузыре образует складки благодаря довольно хорошо развитой подслизистой основы, tela submucosa. При растяжении пузыря складки эти исчезают. В нижней части пузыря заметно изнутри отверстие, ostium urethrae internum, ведущее в мочеиспускательный канал. Непосредственно сзади от ostium urethrae internum находится треугольной формы гладкая площадка, trigomum vesicae.
Слизистая оболочка треугольника срастается с подлежащим мышечным слоем и никогда не образует складок. Вершина треугольника обращена к только что названному внутреннему отверстию мочеиспускательного канала, а на углах основания находятся отверстия мочеточников, ostia, ureteres. Основание пузырного треугольника ограничивает складка — plica interureterica, проходящая между устьями обоих мочеточников.
Позади этой складки полость пузыря представляет углубление, увеличивающееся по мере роста предстательной железы, fossa retroureterica. Тотчас позади внутреннего отверстия мочеиспускательного канала иногда бывает выступ в виде uvula vesicae (преимущественно в пожилом возрасте вследствие выраженности средней доли предстательной железы).
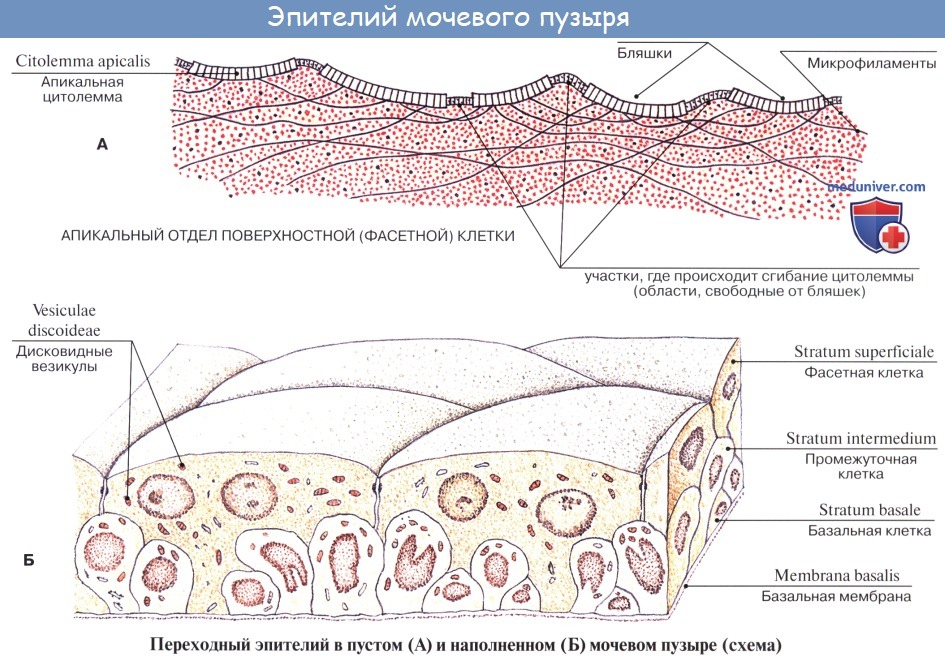
Слизистая оболочка мочевого пузыря розоватого цвета, покрыта переходным эпителием, сходным с эпителием мочеточников. В ней заложены небольшие слизистые железы, glandulae vesicales, а также лимфатические фолликулы.
У новорожденного мочевой пузырь расположен значительно выше, чем у взрослого, так что внутреннее отверстие мочеиспускательного канала находится у него на уровне верхнего края symphysis pubica. После рождения пузырь начинает опускаться вниз и на 4-м месяце жизни выстоит над верхним краем лобкового симфиза приблизительно лишь на 1 см.



Видео анатомия мочевого пузыря
Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.”
Источник
Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
Мочевой пузырь (vesica urinaria) является полым мышечным органом плоскоокруглой формы.
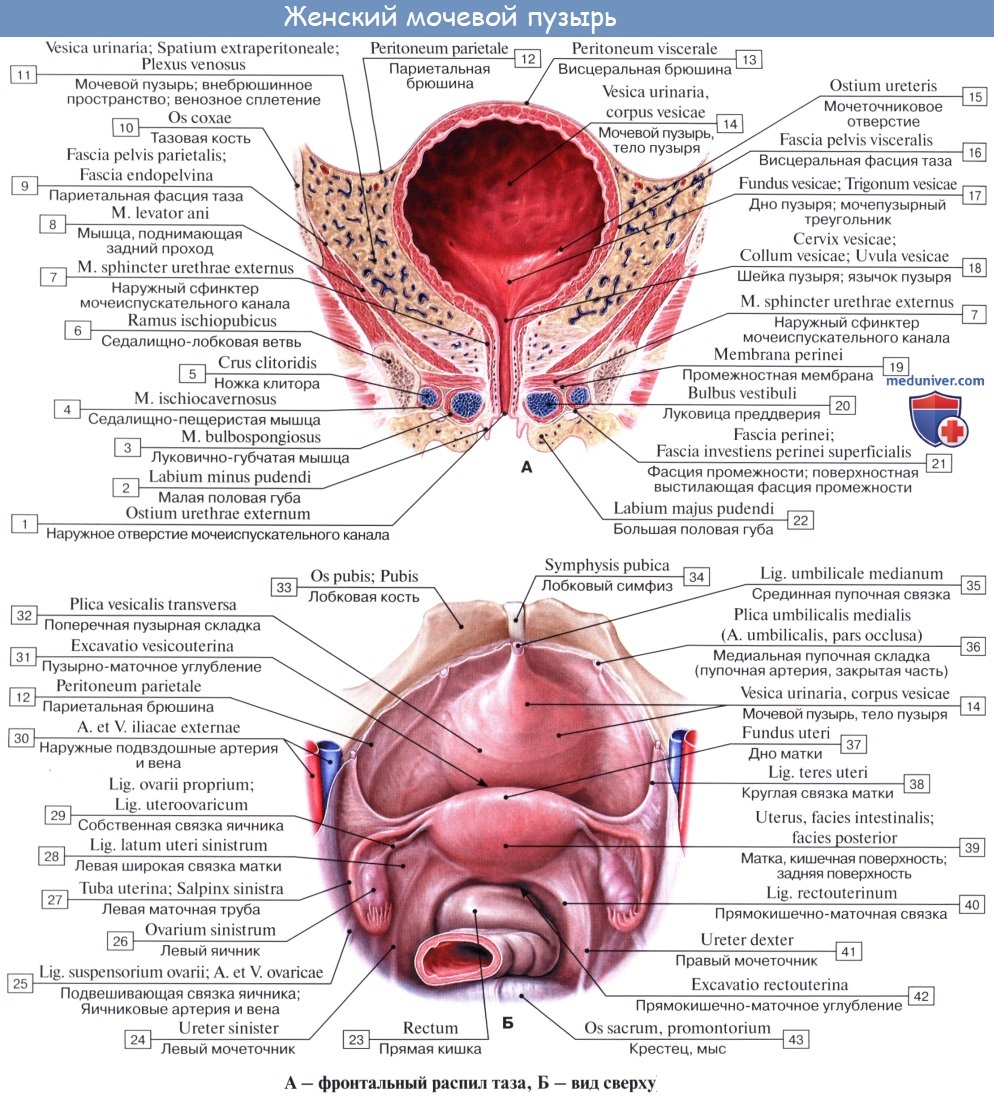
Форма мочевого пузыря и его отношение к соседним органам у взрослой женщины зависят от уровня наполнения, состояния прилежащих органов (наличия патологических изменений, положения матки, беременности и др.), а также от типа конституции, количества предшествовавших родов и пр. Наполненный мочевой пузырь имеет грушевидную форму, опорожненный — блюдцеобразную. У женщин он несколько более расширен в стороны, чем у мужчин, и сдавлен сверху. Все эти условия необходимо учитывать при оценке цистограмм.
Емкость мочевого пузыря составляет в среднем около 500—750 мл, однако она подвержена значительным индивидуальным колебаниям и также зависит от состояния соседних органов (беременная матка, опухоли, различные перенесенные операции на органах малого таза).
Различают следующие отделы мочевого пузыря: тело, верхушку, дно и шейку. Передневерхняя заостренная часть тела пузыря (corpus vesicae) называется верхушкой (apex vesicae); верхушка мочевого пузыря продолжается далее вверх, по направлению к пупку, в виде фиброзного тяжа (заросшего мочевого протока — urachus), проходящего в срединной пупочной связке. Наименьшую подвижность имеет задненижняя часть пузыря, или дно (fundus vesicae), обращенная к влагалищу; кпереди и книзу дно переходит в шейку мочевого пузыря (cervix vesicae), которая далее продолжается в мочеиспускательный канал. Мочевой пузырь имеет переднюю, заднюю и боковые стенки.
Передняя стенка опорожненного пузыря прилежит к лонному сращению и внутренней поверхности лобковых костей, а при наполненном мочевом пузыре — и к передней брюшной стенке, отделяясь от них позадилобковым клетчаточным пространством с проходящей в нем предпузырной фасцией.
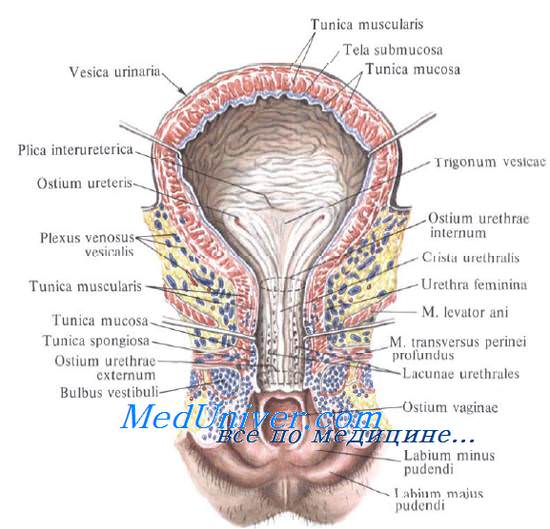
Задняя стенка мочевого пузыря вверху покрыта брюшиной и прилежит к передней поверхности тела матки, а внизу, подбрюшинно — к шейке матки и влагалищу. От шейки матки пузырь отделен выраженным слоем рыхлой клетчатки; от влагалища мочевой пузырь отделен лишь незначительным слоем клетчатки и, таким образом, прочно с ним связан посредством пузырно-влагалищной перегородки (septum vesicovaginale). Боковые стенки мочевого пузыря примыкают к мышцам, поднимающим задний проход, и отделяются от них посредством бокового (пристеночного) клетчаточного пространства таза.
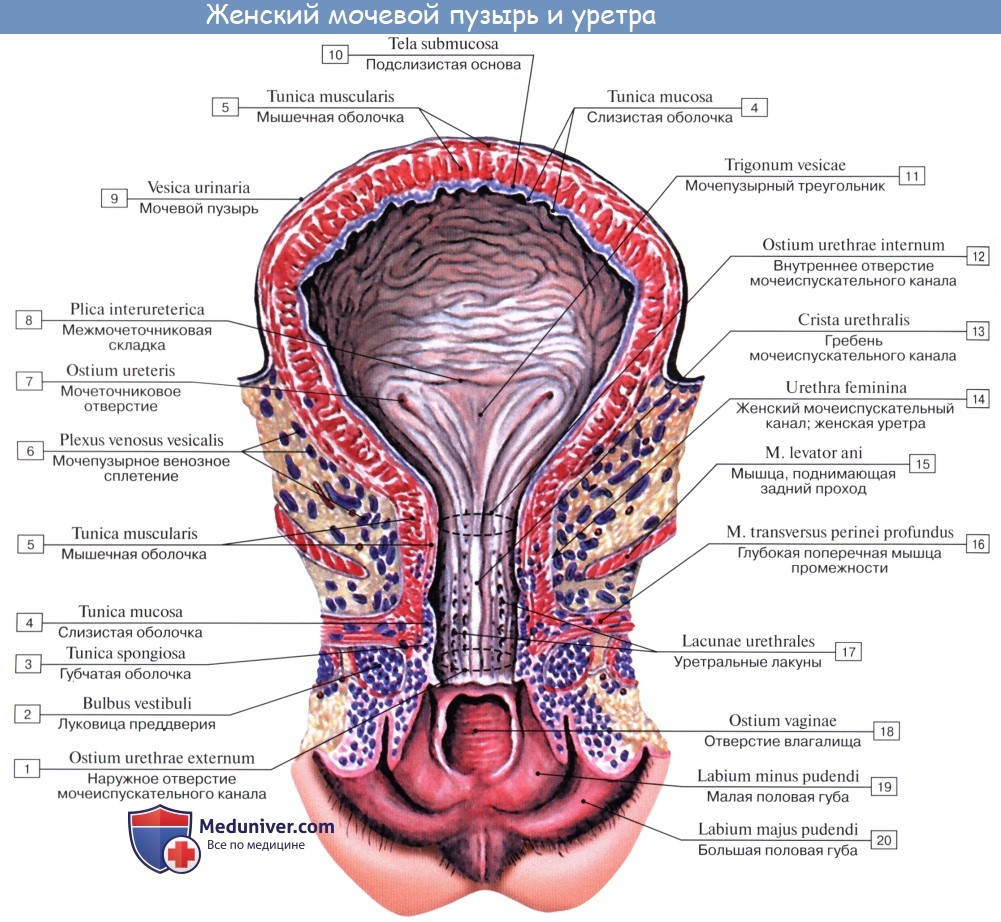
Толщина стенки сокращенного мочевого пузыря может достигать 1,5 см, а растянутого — 2—3 мм. Стенка мочевого пузыря состоит из серозной оболочки, мышечной оболочки, иодсли-зистого слоя и слизистой оболочки.
Мышечная оболочка мочевого пузыря (tunica muscularis) состоит из гладких мышечных волокон; в ней различают три переплетающихся между собой слоя: наружный, состоящий преимущественно из продольных волокон; средний — наиболее мощный, циркулярный, образует мышечный жом мочеиспускательного канала (m. sphincter urethrae). Вокруг каждого устья мочеточников за счет этого слоя образуется подобие сфинктеров, препятствующих рефлюксу мочи из мочевого пузыря в мочеточники. Внутренний — самый тонкий, состоит из слабых пучков продольных, косых и поперечных волокон. Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, изгоняющую мочу (m. detrusor urinae).
Слизистая оболочка мочевого пузыря (tunica mucosa) отделена от мышечного слоя хорошо развитой подслизистой тканью (tela submucosa), благодаря чему при пустом пузыре слизистая образует многочисленные складки; при растяжении пузыря эти складки расправляются.
Треугольник мочевого пузыря (trigonum vesicae)1 представляет собой передне-центральную часть дна пузыря и является наиболее фиксированным его отделом. Вершину треугольника образует шейка мочевого пузыря, открывающаяся во внутреннее отверстие мочеиспускательного канала (ostium urethrae internum); верхнебоковые углы треугольника составляют правое и левое устья мочеточников (ostia uTeterum), а основание — межмочеточниковая складка (plica interureterica).
Связочный аппарат мочевого пузыря.
Верхушка мочевого пузыря соединяется с пупком упоминавшейся выше срединной пупочной связкой. Нижняя часть мочевого пузыря фиксирована посредством мышц, поднимающих задний проход, и покрывающей их тазовой фасции. Передняя часть висцеральной фасции, которая фиксирует мочевой пузырь с обеих сторон к стенкам таза, образует боковые лонно-пузырные связки (lig. pubovesicale laterale). Часть висцеральной фасиии таза, расположенную между правой и левой лонно-пузырными связками, выделяют под названием средней лонно-пузырной связки (lig. pubovesicale medium). Последняя, обойдя вокруг мочеиспускательного канала, продолжается кзади и кверху, между задней стенкой мочевого пузыря и передней стенкой влагалища, т. е. переходит в упоминавшуюся выше пузырно-влагалищную перегородку (septum vesicovaginale), заканчивающуюся в области передней поверхности шейки матки. Кроме того, мочевой пузырь укреплен у лонного срашенкя посредством пучков гладких мышечных волокон лонно-пузырной мышцы (m. pubovesicalis), а сзади — аналогичными мышечными пучками, соединяющими дно пузыря с шейкой матки и называемыми пузырно-маточ-ными связками (lig. vesicouterinura, dextrum et sinistrum).
Об окружающей мочевой пузырь клетчатке (париетальной и висцеральной) говорится в нашей статье. Здесь следует отметить, что околопузырная клетчатка отделяется от околоматочного клетчаточного пространства фасциаль-ной перегородкой, положение которой соответствует направлению круглых связок матки.
Из аномалий мочевого пузыря следует отметить нередко встречающиеся его дивертикулы, эктопии и экстрофии.
Кровоснабжение мочевого пузыря осуществляется за счет парных верхних и нижних пузырных артерий (аа. vesicales superior et inferior), средних прямокишечных артерий (аа. rectales mediae), маточных артерий (аа. uterinae) и других близлежащих артерий.
Отток венозной крови осуществляется в венозное сплетение мочевого пузыря, маточное, влагалишное и прямокишечное (plexus venosus vesicalis, uterinus, vaginalis et rectalis); пo венам, одноименным с вышеперечисленными артериями, кровь изливается во внутреннюю подвздошную вену (v. iliaca interna).
Лимфатические сосуды мочевого пузыря весьма обильны в слизистой оболочке (на границе слизистой с подслизистым слоем) и в мышечном слое.
От мочевого пузыря лимфа оттекает преимущественно в подвздошные и внутренние подвздошные лимфатические узлы (nodi lymphatici iliaci et iliaci interni). Наиболее часто поражаемым метастазами является так называемый центральный лимфатический узел, расположенный под местом деления обшей подвздошной артерии (Е. Я. Выренков, 1951). Из перечисленных лимфатических узлов лимфа поступает в аортоабдоминальные (поясничные) узлы (nodi lymphatici lumbales). Часть лимфатических сосудов мочевого пузыря направляется в них непосредственно, минуя предыдущие группы лимфатических узлов. Имеется широкая связь лимфатической системы мочевого пузыря с лимфатической системой соседних органов, в частности влагалища, матки и придатков.
Иннервация мочевого пузыря осуществляется из пузырного сплетения (plexus vesicalis), в образовании которого участвуют симпатические нервы из обоих нижних подчревных сплетений (pl. hypogastricus inferior, dexter et sinister), парасимпатические — из внутренностных крестцовых (тазовых) нервов (nn. splanchnici sacrales s. pelvini), а также нервные веточки, отходящие от симпатического ствола, в основном тазового его отдела.
Нервные ветви от пузырного сплетения располагаются преимущественно в подсерозной клетчатке, мышечном слое, подслизистом и слизистой оболочке. Посредством большого количества соединительных ветвей пузырное сплетение связано со сплетениями матки, влагалища и прямой кишки.
После обширных гинекологических вмешательств в малом тазу (обычно по поводу опухолевого процесса) иногда формируется денервированный автономный мочевой пузырь с воспаленной и утолщенной стенкой и отечной слизистой.
Видео анатомия мочевого пузыря
При проблемах с просмотром скачайте видео со страницы Здесь
– Также рекомендуем “Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.”
Оглавление темы “Операции в гинекологии.”:
1. Хирургическое лечение трубного бесплодия
2. Сальпинго-сальпингоанастомоз. Техника сальпинго-сальпингоанастомоза.
3. Операция пересадки яичника в полость матки. Лимфатическая система матки.
4. Пути метастазирования опухоли при раке шейки матки и тела матки. Лимфатическая система яичников.
5. Расширенная абдоминальная экстирпация матки.
6. Основные этапы расширенной абдоминальной экстирпация матки.
7. Мочеточник. Хирургическая анатомия женского мочеточника.
8. Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
9. Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.
10. Операции при недержании мочи. Операция прямой мышечной пластики сфинктера мочевого пузыря.
Источник
