Ушивание мочевого пузыря техника
Повреждения мочевого пузыря. Операции при повреждении мочевого пузыря.
Повреждения мочевого пузыря могут иметь место во время выполнения расширенных экстирпаций матки с придатками по поводу рака шейки матки; они могут быть внутрибрюшин-ными (чаще при брюшностеночных операциях) и внебрюшинными (при влагалищных операциях). Причиной травмы мочевого пузыря при гинекологических операциях могут служить различные нарушения его топографии, часто наблюдающиеся при воспалительных заболеваниях придатков матки, значительных спайках, интралигаментарных опухолях, атипическом расположении кистом яичников или фибромиом матки, а также технические трудности, возникающие при удалении большого количества тазовой клетчатки вместе с лимфатическими узлами в процессе выполнения операций по поводу злокачественных опухолей матки.
При подозрении на повреждение мочевого пузыря для уточнения характера осложнения следует воспользоваться металлическим катетером, введенным в мочевой пузырь через уретру. При обнаружении подобного осложнения во время операции лечебная тактика должна сводиться к немедленному зашиванию отверстия и обеспечению свободного опорожнения мочевого пузыря. Последнее обычно достигается введением постоянного катетера (в среднем на неделю), а иногда в случае самостоятельного мочеиспускания, при соответствующем контроле за достаточным опорожнением мочевого пузыря, наличии надлежащего ухода (повторные своевременные катетеризации, промывания пузыря малыми порциями антисептических растворов и т. д.) — и без введения постоянного катетера.
Техника шва мочевого пузыря быввет различной. Об однорядном шве пузыря уже упоминалось при изложении операции Боари. Чаще накладывается двухэтажный (двухрядный) шов тонким кетгутом. Первый ряд узловатых кетгутовых швов накладывается на мышечный слой, без прокалывания слизистой оболочки (во избежание инкрустации солями), второй ряд погружных кетгутовых швов накладывается на адвентициально-мышечные слои мочевого пузыря. При наложении швов на стенку мочевого пузыря целесообразно пользоваться кишечными иглами.
При внебрюшинном повреждении мочевого пузыря (например, во время влагалищных операций), особенно при наличии инфекции и мочевой инфильтрации, в послеоперационном периоде целесообразно использовать наложение надлобкового свища.

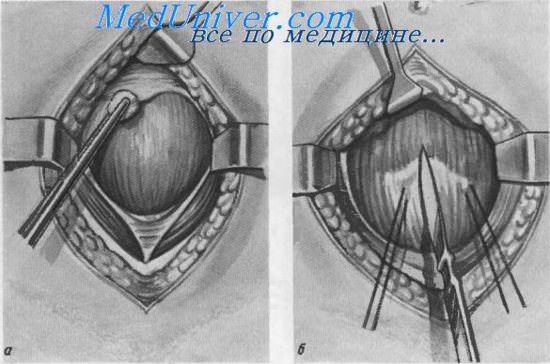
Надлобковый свищ мочевого пузыря (цистостомня).
а — сдвигание брюшинной складки кверху вместе с жировой клетчаткой; б — рассечение стенки пузыря
Если брюшная полость не была вскрыта, то по средней линии живота делается разрез брюшной стенки от симфиза вверх, не доходя 3—4 см до пупка. Внутренние края пирамидальных и прямых мышц тупо раздвигаются и тупыми крючками разводятся в стороны. Рассекается поперечная фасция и обнажается предпузырное клетчаточное пространство. Тупо раздвигаются предпузырная фасция и клетчатка до обнажения передней стенки мочевого пузыря. В области верхушки пузыря осторожно, тупым путем отслаивается кверху складка брюшины с жировой клетчаткой.
Ближе к верхушке пузыря на его стенку накладываются две толстые кетгутовые лигатуры-держалки с захватом мышечного слоя. При потягивании за держалки на стенке пузыря образуется поперечная складка, в области которой производится небольшой (1—1,5 см) продольный разрез стенки пузыря.
Во избежание инфицирования при истечении мочи пузырь перед вскрытием тщательно изолируют салфетками.
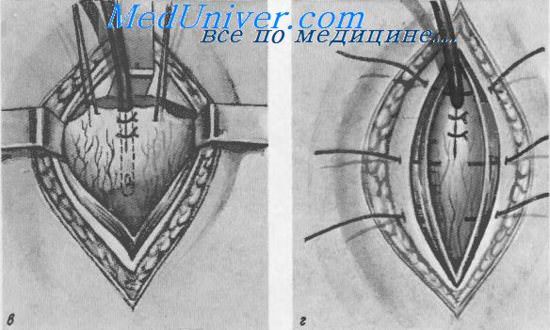
Надлобковый свищ мочевого пузыря (цистостомня).
в — введение и фиксация дренажной трубки; г — фиксация мочевого пузыря и ушивание раны
В полость вскрытого пузыря вводится катетер или дренажная трубка диаметром 1,5 см с косо срезанным сглаженным концом и 1—2 боковыми отверстиями около него. Разрез стенки пузыря выше трубки плотно ушивается узловатыми кетгутовыми швами с тем, чтобы дренажная трубка не могла выскользнуть из него.
Через верхний угол раны брюшной стенки трубку выводят наружу и рану ушивают послойно.
Для предупреждения развития флегмоны или мочевых затеков клетчатку предпузырного пространства дренируют, вводя между пузырем и симфизом марлевую турунду или дренажную трубку. Когда отпадает необходимость в этом, трубку из пузыря и дренаж из предпузырной клетчатки извлекают, а оставшийся раневой канал заживает самостоятельно.
– Вернуться в оглавление раздела “Гинекология”
Оглавление темы “Операции общей хирургии в гинекологии.”:
1. Операция кольпопоэза из отрезка прямой кишки. Операция кольпопоэза из брюшины прямокишечно-маточного углубления.
2. Хирургическая анатомия тонкой кишки в гинекологии.
3. Хирургическая анатомия толстой кишки в гинекологии.
4. Ушивание ран кишки и резекция кишки.
5. Ушивание ран толстой кишки.
6. Энтеростомия. Цекостомия. Аппендэктомия.
7. Повреждение мочеточников. Операции при повреждении мочеточников.
8. Повреждения мочевого пузыря. Операции при повреждении мочевого пузыря.
Источник
Цистостомия.
Показания:травматические разрывы мочеиспускательногоканала, повреждение передней стенки мочевого пузыря, цистостомия,как предварительный этап удаления предстательной железы.
Доступы: обнажение и вскрытие мочевого пузыря производят, как при цистотомии.
Осложнения:повреждение кровеносных сосудов, которые могут проходить в стенке живота, флегмоны мочевого пузыря
Техника:Во вскрытый мочевой пузырь вводятспециальный катетер или же обычную дренажную трубку диаметром 1,5см с косо срезанным и закругленным концом. На боковой стенке такойтрубки ближе к ее концу вырезают дополнительно овальное отверстие.Разрез стенки пузыря вокруг трубки плотно сшивают узловыми кетгутовыми швами так, чтобы трубка при подтягивании за нее не могла выскочить из отверстия. Отверстие в стенке пузыря, через которое выходит дренаж, должно находиться ближе к вершине пузыря, но не у самой брюшинной складки. Дренаж выводят наружу у верхнего угла раны, зашиваемой послойно. По прошествию времени дренажную трубку извлекают. Оставшийся раневой канал заживает самостоятельно. При цистостомии, произведенной по поводу ранения и закрытой травмы мочевого пузыря, во избежание развития флегмоны дренируют предпузырное пространство. Если необходимо наложить постоянный мочепузырный свищ, разрезстенки пузыря соединяют швами с разрезом кожи. При этом образуетсягубовидный свищ, который самопроизвольно не закрывается.Разрыв передней или передне-боковой стенки мочевого пузыря ушивают узловатыми кетгутовыми швами в два ряда. При внебрюшинном разрыве задней стенки мочевого пузыря рану ушиваем трансвезикально.
Показания:ранения мочевого пузыря.
Осложнения: кровотечения.
Техника: Края раны плотно прижимают один к другому и через всю толщу паренхимы накладывают отдельные узловые швы. Соприкосновения краев раны больших размеров достигают путем наложения отдельных П-образных швов. После наложения П-образного шва на один из концов завязанной нити надевают иглу и проводят ее со стороны узла через паренхиму на противоположную сторону, вкалывая и выкалывая за пределами стежка П-образного шва. Свободные концы нитей завязывают. При этом удается достичь тесного соприкосновения краев раны, избежав прорезывания нити.
Понятие о пластике мочевого пузыря.
Показания:Илео- и колопластика показаны: при недостаточной емкости мочевого пузыря-спастическом и сморщенном (туберкулез мочевого пузыря, сморщивание мочевого пузыря) мочевом пузыре-для увеличения емкости и после обширной его резекции для замещения удаленной части; после цистэктомии. Предложенные различные варианты интестинальной пластики мочевого пузыря разделяют на три группы.
1. Пластика петлей подвздошной кишки в виде замкнутой трубки: пластика продольно расположенной петлей, V- и J-образная пластика, пластика петлей, свернутой в виде солдатской шинели.
2. Пластика распластанной петлей тонкой кишки в виде прямоугольника или в виде перевернутой буквы “V”.
3. Пластика сегментом толстой кишки в виде замкнутой трубки.
Все виды интестинальной пластики мочевого пузыря можно производить внутри- и внебрюшинно. Ход операции во всех случаях в основном одинаковый. Наибольшее распространение получила V-образная и кольцевидная пластика.
Источник
Способ Эммети и Ван Гуна. Мочеточниковые анастомозы. Шов мочевого пузыря. Сосудистый шов.
Способ Эммети и Ван Гуна — соединение отрезков мочеточника «конец в бок». Конец дистального отрезка мочеточника перевязывают, его переднюю стенку рассекают в продольном направлении. Конец проксимального отрезка прошивают двумя П-образными швами, свободными концами нитей которых прошивают со стороны просвета стенку дистального отрезка мочеточника. Нити завязывают, погру жая проксимальный отрезок мочеточника в дистальный. Края разреза дистального отрезка подшивают отдельными узловыми швами к стенке инвагинированного отрезка.
Анастомоз «бок в конец». Проксимальный отрезок мочеточника перевязывают, его переднюю стенку продольно рассекают. Конец дистального отрезка срезают косо с таким расчетом, чтобы длина среза была равна длине разреза стенки проксимального отрезка. Накладывают отдельные узловые швы вначале на углы разреза, а затем на обе полуокружности мочеточника. Существенным недостатком этого способа ушивания Мочеточника является образование в его проксимальном отрезке слепого мешка, наличие которого часто приводит к камнеобразованию и хроническому воспалению анастомоза. Более целесообразно накладывать анастомоз «конец в бок», соединяя косо срезанный конец проксимального отрезка с боковой стенкой дистального отрезка.
Анастомоз бок в бок — выполняют при очень малом диаметре мочеточника. Концы обоих отрезков мочеточника перевязывают, боковые стенки их рассекают в проксимальном направлении на протяжении 1 см. Края разреза проксимального отрезка мочеточника сшивают узловыми швами с краями разреза дистального отрезка. При этом вначале соединяют заднюю стенку анастомоза, а затем переднюю.
Мочеточниково-мочеточниковые анастомозы «бок в бок» и «бок в конец» в настоящее время применяются редко.
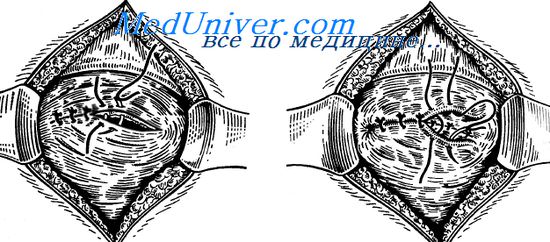
Шов мочевого пузыря. Нарушение целости стенки мочевого пузыря наблюдается при его травме, случайном повреждении во время операции при скользящих грыжах, при операциях на органах малого таза, а также на мочевом пузыре (высоком сечении, резекции мочевого пузыря).
Стенку мочевого пузыря ушивают двухрядным швом: 1-й ряд — непрерывный обвивной или узловые швы накладывают через все слои стенки мочевого пузыря. Поверх 1-го ряда накладывают 2-й — отдельные узловые швы, не проникающие в просвет пузыря.
Для соединения сосудов, восстановления целости сосудистой стенки предложено большое количество способов. По данным Г. М. Соловьева (1955), имеется более 60 модификаций сосудистого шва. Такого множества методов восстановления не разработано ни для какого другого трубчатого органа. Однако в литературе продолжают публиковать описания новых способов наложения сосудистого шва, что свидетельствует как о трудности и неполном разрешении проблемы, так и о необходимости разработки четких показаний и противопоказаний к применению каждого из существующих способов.
Мы опишем только те сосудистые швы, которые, по нашему мнению, представляют наибольший практический интерес. Следует отметить, что сосудистый шов должен быть достаточно герметичным; не суживать просвет кровеносного сосуда; в просвете кровеносного сосуда должно находиться как можно меньше шовного материала; сшиваемые участки должны соприкасаться внутренними оболочками.
В зависимости от способа наложения сосудистого шва различают механические, протезные и ручные швы. Механические сосудистые швы накладывают с помощью сосудосши-вающего аппарата. При наложении протезных швов используют внутри-или внесосудистые втулки.
Внесосудистый протезный способ наложения швов делят на: а) лигатурный, при котором концы сосудов укрепляют на протезе лигатурой, и б) безлигатурный, при котором сосуды соединяют с помощью колец Донецкого.
Все ручные способы наложения сосудистых швов делят на краевые и инвагинационные.
К числу краевых швов относят обвивные (Карреля, Морозовой, Полянцева) и выворачивающие швы (рантовидный, отдельный П-образный, матрацный, двухэтажный), а также швы, накладываемые на заднюю стенку сосуда.— швы Блелока и Мешалкина. Инвагинационные швы разделяют на швы с одинарной манжеткой (Марфи. Кривчикова) и швы с i двойной манжеткой (Данис. Соловьева). Для выполнения операций на сосудах необходим специальный инструментарий: сосудистые иглы, сосудистые зажимы (прямые и изогнутые), кровоостанавливающие зажимы типа «Москит», а также сосудистый иглодержатель, сосудистый и глазные пинцеты, препаровочные щипцы, тонкие эластические резиновые трубочки, инструменты для отжатия боковой части сосудов.
В качестве шовного материала для наложения сосудистого шва используют капрон, лавсан, супра-мид, которые по прочности не уступают шелку, легко скользят, достаточно эластичны, вызывают незначительную тканевую реакцию.
– Также рекомендуем “Основные этапы наложения сосудистого шва. Краевые сосудистые швы. Шов Карреля.”
Оглавление темы “Сосудистый шов. Соединение сухожилий и нервов.”:
1. Ушивание раны почки. Ушивание ран лоханки. Шов мочеточника.
2. Способ Эммети и Ван Гуна. Мочеточниковые анастомозы. Шов мочевого пузыря. Сосудистый шов.
3. Основные этапы наложения сосудистого шва. Краевые сосудистые швы. Шов Карреля.
4. Шов Полянцева. Шов Морозовой. Шов Сапожникова. Шов Бриана и Жабулея. Шов Дорранса. Шов Соловьева.
5. Шов Кривчикова. Шов Блелока. Протезные способы соединения сосудов. Способ Донецкого.
6. Способ Головко. Способы наложения швов на разнокалиберные сосуды. Швы сухожилий.
7. Классификация сухожильных швов. Основные виды сухожильных швов.
8. Швы нервов. Техника наложения первичного шва нерва.
9. Микрохирургия. Общие принципы микрохирургической техники.
10. Микрохирургическая техника при операциях на лимфатических сосудах и узлах. Микрохирургия нервов.
Источник
Предложено несколько методов ушивания передней стенки мочевого пузыря наглухо:
- кисетным швом, который дополнительно подкрепляется 2-3 Z-образными швами;
- непрерывным двухрядным швом в продольном или поперечном направлениях;
- узловым двухрядным швом в продольном или поперечном направлении.
Переднюю стенку мочевого пузыря ушивают двухрядным продольным швом следующим образом. На нижний и верхний углы раны накладывают тройные вворачивающиеся швы, а на остальном протяжении — узловые кетгутовые.
Заживление операционной раны мочевого пузыря во многом зависит от наложения хирургического шва. Швы накладывают с интервалом 8-10 мм. Вкол иглы делается на расстоянии 10 мм от края раны, а выкол — у края слизистой оболочки пузыря. Особое внимание уделяется ушиванию нижнего угла раны. После наложения 2-3 швов на нижний угол рапы проверяют герметичность операционного шва указательным пальцем со стороны просвета мочевого пузыря.
При наложении тройного вворачивающегося шва на нижний угол раны, когда он находится глубоко под лобковым сращением, мы пользуемся следующим приемом. Крючком Фарабефа, который вводят в просвет моченого пузыря, переднюю стенку мочевого пузыря отводят в направлении крестцового мыса. Нижний угол раны этим приемом выводится из-под лобкового сращения, создаются благоприятные условия для его ушивания под визуальным контролем.
Шов мочевого пузыря всегда подкрепляют швами околопузырной клетчатки. Ушивают тщательно 2 рядами узловых кетгутовых швов.
На прямые и пирамидальные мышцы накладывают 2-3 кетгутовых шва. По средней линии между прямыми мышцами вводят резиновый дренаж на сутки. Апоневроз зашивают редкими швами. Продольный разрез надежно сближается 5-6 швами. На кожу и подкожную основу накладывают редкие швы. Края кожной раны сопоставляют очень тщательно.
58. Особенности топографического положения блуждающих нервов на шее, в заднем средостении и брюшной полости. Стволовая и селективная ваготомия. Техника выполнения.
Блуждающий нерв выходит из продолговатого мозга 10-18 корешками позади оливы, рядом с языкоглоточным и добавочным нервами. Корешки блуждающего нерва соединяются в один ствол, идущий через переднюю часть яремного отверстия. Выйдя из отверстия, блуждающий нерв вначале располагается позади языкоглоточного нерва и кпереди от добавочного нерва и внутренней яремной вены, латеральнее и кпереди от подъязычного нерва. На шее блуждающий нерв проходит между внутренней яремной веной и внутренней сонной артерией, а ниже – между этой же веной и общей сонной артерией. Общая сонная артерия, блуждающий нерв и внутренняя яремная вена образуют на шее сосудисто-нервный пучок, окруженный общим соединительнотканным влагалищем. Затем блуждающий нерв проникает в грудную полость, в заднее средостение. Правый блуждающий нерв проходит впереди правой подключичной артерии, левый блуждающий нерв – впереди дуги аорты. Ниже блуждающий нерв идет по задней поверхности корня легкого своей стороны. Далее оба нерва прилежат к наружной поверхности пищевода. Левый блуждающий нерв постепенно смещается на переднюю поверхность пищевода, правый – на заднюю его поверхность. Блуждающие нервы вместе с пищеводом проходят через диафрагму в брюшную полость. Левый блуждающий нерв располагается на передней стенке желудка, правый – на задней.
В составе блуждающего нерва по топографическому принципу различают головной, шейный, грудной и брюшной отделы.
От головного отдела блуждающего нерва (до уровня яремного отверстия) отходят менингеальная и ушная ветви:
1. менингеальная ветвь(r. meningeus) от верхнего узла блуждающего нерва идет к твердой оболочке головного мозга в области задней черепной ямки, а затем к затылочному и поперечному синусам;
2. ушная ветвь(r. auricularis) от верхнего узла блуждающего нерва проходит в сосцевидном канальце височной кости, ин-нервирует кожу задней стенки наружного слухового прохода и наружную поверхность ушной раковины.
От шейного отдела отходит несколько ветвей:
1. глоточные ветви(rr. pharyngei, s. pharyngealis) к стенкам глотки, где вместе с ветвями язы-коглоточного нерва и верхнего симпатического узла образуют глоточное сплетение(plexus pharyngeus). Из глоточного сплетения иннервируются мышцы – констрикторы глотки; мышца, поднимающая мягкое небо; мышца язычка (небного), небно-язычная и небно-глоточная мышцы. а также щитовидную и околощитовидную железы;
2. верхние шейные сердечные ветви(rr. cardiaci cervicales superiors) спускаются вниз вдоль общей сонной артерии. Эти ветви идут по задней поверхности щитовидной железы, затем левые ветви – по передней поверхности дуги аорты и входят в состав сердечных сплетений. Верхние шейные сердечные ветви иннервируют также тимус и щитовидную железу;
3. верхний гортанный нерв(n. laryngeus superiorидет вперед по боковой поверхности глотки кзади от внутренней и наружной сонных артерий. Наружная ветвь (r. externus) иннервирует нижний констриктор глотки, перстнещитовидную мышцу, отдает волокна к щитовидной железе. Внутренняя ветвь (r. internus), чувствительная по составу, вместе с верхней гортанной артерией прободает щитопо-дъязычную мембрану и иннервирует слизистую оболочку гортани выше голосовой щели и слизистую оболочку корня языка.
4. возвратный гортанный нерв(n. laryngeus reccurens) Правый возвратный гортанный нерв отходит от блуждающего нерва на уровне подключичной артерии, огибает ее снизу и сзади, поднимается по латеральной поверхности трахеи. Левый возвратный гортанный нерв начинается на уровне дуги аорты, огибает ее снизу в передне-заднем направлении, идет вверх в борозде между пищеводом и трахеей. Конечной ветвью возвратного нерва с каждой стороны является нижний гортанный нерв(n. laryngeus inferior), который иннервирует слизистую оболочку гортани ниже голосовой щели и все мышцы гортани, кроме перстнещитовидной.
В грудном отделе от блуждающего нерва отходят ветви к внутренним органам:
1. грудные сердечные ветви(rr. cardiaci thoracici) направляются к внеорганным поверхностному и глубокому сердечным сплетениям;
2. бронхиальные ветви(rr. bronchiales) идут к корню легкого, где вместе с симпатическими нервами образуют легочное сплетение(plexus pulmonalis), которое окружает бронхи, входя вместе с ними в легкое;
3. пищеводные ветви(rr. esophageales) участвуют в образовании расположенного на поверхности пищевода пищеводного сплетения(plexus esophageus), ветви которого идут к его стенкам, мышцам и слизистой оболочке.
Брюшной отдел блуждающего нерва представлен передним и задним блуждающими стволами, выходящими из пищеводного сплетения, и их ветвями:
1. передний блуждающий ствол(truncus vagalis anterior) переходит с передней поверхности пищевода на переднюю стенку желудка, располагаясь вдоль малой его кривизны. От переднего блуждающего ствола к желудку отходят передние желудочные ветви (rr.gastricianteriores) и печеночные ветви (rr. hepatici), которые между листками малого сальника идут к печени;
2. задний блуждающий ствол(truncus vagalis posterior) переходит на заднюю стенку желудка, располагаясь преимущественно вдоль его малой кривизны. Задний блуждающий ствол отдает задние желудочные ветви (rr. gastrici posteriores) и чревные ветви (rr. coeliaci), которые вдоль левой желудочной артерии идут к чревному сплетению.
Волокна блуждающего нерва вместе с симпатическими волокнами чревного сплетения идут к печени, селезенке, поджелудочной железе, тонкой и толстой кишке (до уровня нисходящей ободочной кишки).
Ваготомия — это операция, которая заключается в пересечении стволов блуждающих нервов. Существует три варианта ваготомии:
1. Стволовая — пересечение стволов блуждающих нервов сразу же под диафрагмой, или над диафрагмой. При этом варианте денервируется не только желудок, но и печень, желчевыводящие пути, поджелудочная железа и кишечник. (Рис. 11.1).
2. Селективная — пересечение всех ветвей блуждающих нервов, идущих к желудку, с сохранением ветвей, иннервирующих печень, поджелудочную железу и кишечник. К сожалению, этот вид ваготомии не дает надежной денервации желудка, так как от печеночной и кишечной ветвей блуждающих нервов могут отходить ветви к желудку. (Рис. 11.2).
3. Проксимальная селективная желудочная ваготомия — частичная денервация желудка в пределах тех отделов, которые обладают кислотопродуцирующей функцией. Применяется для лечения язвенной болезни желудка и двенадцатиперстной кишки у людей.
Техника стволовой ваготомии.
Наиболее часто используемый для стволовой ваготомии доступ —трансумбиликальныи разрез. У большинства пациентов этот разрез необходимо расширить на 4-6 см ниже пупка.
Когда брюшина вскрыта, вводят большой постоянный ретрактор Balfour или подобный ему. Чтобы поднять передненижнюю часть грудной клетки для лучшего обзора пищеводно-диафрагмальной зоны, необходим также верхний ручной ретрактор. Перед ревизией брюшной полости для выявления сопутствующей патологии необходимо найти имеющиеся сращения большого сальника, чтобы разъединить их и избежать тракции, которая может привести к кровотечению из капсулы селезенки. Затем производят ревизию желудка и двенадцатиперстной кишки, чтобы установить локализацию язвы, ее размеры, степень пенетрации в поджелудочную железу, наличие фиброзной деформации двенадцатиперстной кишки и возможность выполнения пилоропластики. Второй ассистент захватывает желудок обеими руками и осуществляет легкую тракцию вниз и влево, как показано на рисунке. Для того чтобы сделать эту тракцию равномерной, удобно по большой кривизне разместить назогастральный зонд Levine, чтобы ассистент мог захватить его одновременно с желудком. Затем рассекают брюшину над пищеводно-желудочным переходом и методом тупого разделения тканей освобождают абдоминальный отдел пищевода. Тракция, осуществляемая вторым ассистентом, часто позволяет визуализировать передний блуждающий нерв и его печеночную ветвь до рассечения пищеводно-диафрагмальной брюшины. После вскрытия брюшины нерв не только лучше виден, его можно пропальпировать.
Абдоминальный отдел пищевода пальцами освобожден от периэзофагеальных тканей, и оба ствола блуждающего нерва, передний и задний, определены с помощью пальпации. Передний ствол уже найден. Идентифицируют задний ствол. Задний ствол относительно часто отделяется от стенки пищевода, прилегая к правой ножке диафрагмы. При обнаружении этого нерва нужно быть очень внимательным, чтобы не пропустить его, что иногда случается. Задний ствол блуждающего нерва, похожий на скрипичную струну, более толстый, чем передний, определен пальпаторно. Хирург сдвигает его вправо указательным пальцем, как показано на иллюстрации, чтобы можно было захватить его крючком для ретракции нерва. Передний блуждающий нерв иногда делится, а в некоторых случаях имеет вид сплетения.
Оба ствола блуждающего нерва сдвигают крючками: передний – влево, задний – вправо для лучшей экспозиции. Задний ствол перевязан двумя отдельными лигатурами на расстоянии 3-4 см одна от другой. Некоторые хирурги полагают, что эти лигатуры не нужны, однако после пересечения без предварительного лигирования может наблюдаться кровотечение из сопровождающих нервы кровеносных сосудов.
Источник
