Уреаплазма в мочевом пузыре симптомы
Уреаплазма – одно из простейших одноклеточных организмов, того же рода, что и микоплазма. Заселяет слизистые оболочки человека и не имеет мембраны, провоцирует развитие уреаплазмоза. Циститом называют воспаление внутренних стенок мочевого пузыря, возникающее по разным причинам и приводящее к дисфункции мочевыделительного органа. Два заболевания могут быть связаны друг с другом. Каким образом?
Что такое уреаплазма, симптомы, причины
 Существует множество видов этого микроорганизма, но угрозу здоровью представляют всего две, живущие на органах мочеполовой системы: уреаплазма парвум, уреаплазма уреалитикум.
Существует множество видов этого микроорганизма, но угрозу здоровью представляют всего две, живущие на органах мочеполовой системы: уреаплазма парвум, уреаплазма уреалитикум.
Их относят к условно-патогенным микробам.
Если количество ureaplasma в организме не превышает нормы и не вызывает дискомфорт, то в лечении нет необходимости.
Из-за анатомического строения уретры женщина более предрасположена к заболеванию. От 40 до 70% взрослых – носители данного микроорганизма. Инфекция передается такими путями:
- Около 90% заражаются при незащищенном половом контакте.
- В редких случаях уреаплазма может проникнуть через плаценту и инфицировать плод.
- Во время родов младенец заселяется имеющимися во влагалище матери микроорганизмами.
- Через предметы личной гигиены заразиться крайне сложно, но тоже не исключено.
Когда иммунитет слабнет, микроб активируется и начинает размножаться, продвигаясь далее по мочевыводному каналу и половым органам. Это сопровождается такими симптомами:
Это сопровождается такими симптомами:
- Увеличивается число походов в туалет «по-маленькому».
- В некоторых случаях выделяется немного прозрачной слизи.
- Если к уреаплазме присоединяются другие инфекции, может ощущаться зуд в области гениталий.
Что такое цистит, симптомы, причины
Циститом называют воспаление мочевого пузыря. Возникнуть такое состояние может по разным причинам. В зависимости от факторов, послуживших толчком к заболеванию, выделяют такие виды патологии:
- Инфекционный цистит – самый распространенный. Чаще всего провоцируется бактериями, особенно кишечной палочкой, которая при неправильном подтирании после испражнения может попасть на мочевыводящий канал.
- Химический – раздражение возникает на средства для ухода за интимной зоной (мыло, гигиенические прокладки).
- Лучевой – проявляется после облучения органов таза радиоволнами.
- Интерстициальный – природа его происхождения неизвестна, поэтому лечению он поддается с трудом. Многие женщины среднего возраста подвержены данному типу цистита.
- Лекарственный – возникает после терапии некоторыми медикаментами, выводящимися из организма вместе с мочой.
- Цистит, развившийся под влиянием инородного тела – к нему приводит частое использование катетера или грубо взятый мазок.

Также цистит может проявиться как осложнение других болезней или в результате носки синтетического и тесного белья. Типичные симптомы воспаления мочевого пузыря:
- частые мочеиспускания, мочи при этом немного;
- в уретре ощущается жжение;
- возможно незначительное повышение температуры;
- моча становится мутной, неприятно пахнет;
- болезненные тянущие ощущения внизу живота.
Цистит и уреаплазмоз – какова взаимосвязь
Уреаплазма расщепляет мочевину на аммиак, тем самым вызывая раздражение тканей. У женщин из-за близкого расположения половых органов и мочевыводящих, она запросто может попасть в мочевой пузырь, спровоцировав цистит.
Этот микроб способен дать такие осложнения:
-
 Камни в почках.
Камни в почках. - Аднексит – воспаление придатков, может стать причиной спайки маточных труб.
- Эндометрит – воспаление эндометрия, слизистого слоя матки.
- Пиелонефрит – воспаление почек.
- Кольпит – воспаление слизистой влагалища.
- Беременность с осложнениями уреаплазмоз подвергает дополнительным рискам: гипоксия плода, выкидыш, преждевременные роды.
- Цервицит – воспаление шейки матки.
- Гонококк и хламидии часто идут с уреаплазмозом в одной связке, что затрудняет диагностику и лечение.
Особенности цистита у женщин, вызванного уреаплазмой
Цистит в данном случае имеет нечеткую симптоматику. Зачастую он протекает скрыто, переходя в хроническую форму с периодическими рецидивами. Высока вероятность присоединения других инфекций мочеполовой системы, среди которых уреаплазму трудно отличить.
Мужчина также может заразиться уреаплазмозом, но его мочевыводной канал длиннее, поэтому микроорганизму трудно добраться до мочевого пузыря.
У девочки, зараженной при рождении, заболевание само проходит при соблюдении правил гигиены.
Диагностирование уреаплазмоза и цистита
Так как симптомы обычно размыты, для четкой постановки диагноза необходимо сделать ряд лабораторных исследований и визуальный осмотр больного органа. Для этого проводят:
- Анализ мочи по Нечипоренко.
- Общий анализ урины – выявляет наличие бактерий, количество эритроцитов, лейкоцитов.
- Иммуноферментный метод диагностики. Устанавливается наличие антител к уреаплазме. Но иммунитет не всегда реагирует на эту инфекцию.
- Цистоскопия позволяет увидеть очаги воспаления на мочевом пузыре, взять частицу слизистой оболочки на анализ.
- Бактериальный посев. Создают оптимальные условия для размножения микроба, затем по изменению цвета индикатора судят о его наличии, устойчивости к антибиотикам.
- ПЦР – полимеразная цепная реакция. Самый точный метод выявления уреаплазмы, поскольку определяет присутствие ее ДНК в анализе. Кроме того, срок для получения результата составляет всего около 5 часов.
 Также проверяют наличие уреаплазмы в организме при таких болезнях:
Также проверяют наличие уреаплазмы в организме при таких болезнях:
- трихомониоз;
- бактериальный вагиноз;
- гонорея;
- молочница;
- хламидиоз.
Перед сдачей анализов сутки нельзя принимать никакие медикаменты, утром два часа не мочиться. Влагалищные соскобы берутся до или после менструации.
Особенности лечения цистита на фоне уреаплазмы
Раньше уреаплазму лечили антибиотиками тетрациклиновой группы, но со временем микроб выработал к ним иммунитет, поэтому сейчас больше применяют фторхинолоны и макролиды:
- «Азитромицин»;
- «Цифран»;
- «Пефлоксацин»;
- «Вильпрафен»;
- «Ципролет»;
- «Ципрофлоксацин»;
- «Джозамицин»;
- «Офлоксацин».
Помимо противомикробной терапии, лечение осуществляют в таких направлениях:
- Чтобы снять воспаление, принимают препараты «Нитроксолин» и «Монурал».
- Спазмы, боль облегчают «Но-Шпа», «Папаверин», «Кеторол».
- Если цистит возник из-за уреаплазмы в половых органах, ставят вагинальные свечи «Гексикон».
- Чтобы микроорганизмы быстрее вымылись, пьют мочегонные препараты: «Фуросемид», отвары клюквы и шиповника.
- Для восстановления микрофлоры кишечника после антибиотиков рекомендуется пройти курс пробиотикотерапии: «Хилак форте», «Субалин форте», «Бифиформ».
На время лечения нужно исключить раздражающие блюда и напитки: алкоголь, кофеин, жаренное, жирное, копченое, острое, соленое, соки из цитрусовых. Рекомендуется легкоусвояемая пища и мочегонные продукты: арбузы, томаты, компоты и отвары из трав.
Хороший отзыв получило применение препаратов на растительной основе:
- «Канефрон» — выпускают в форме таблеток и раствора;
- «Цистон» — таблетки;
- «Фитолизин» — паста для приема внутрь.
Обязательно надо пролечиться обоим партнерам, чтобы избежать повторного заражения.
Через неделю после терапии сдают контрольные анализы для определения количества живых микробов. Далее рекомендуется проходить профилактический осмотр каждые 6 месяцев.
Профилактика
Чтобы предупредить появление уреаплазмоза, нужно:
- Отказаться от беспорядочных интимных связей.
- Использовать барьерные методы контрацепции.
- Каждые полгода обследоваться у гинеколога, особенно если уреаплазма в организме уже присутствует.
- Поддерживать иммунитет: соблюдать режим работы и отдыха, питаться здоровой пищей, больше времени проводить на свежем воздухе, зимой и весной принимать поливитамины.
Цистит может перейти в хроническую форму, а также дать осложнение в качестве пиелонефрита.
Чтобы его избежать, достаточно соблюдать простые правила профилактики:
- Не терпеть до последнего, вовремя ходить в туалет и опорожнять мочевой пузырь полностью.
- Носить свободное хлопчатобумажное белье.
- Вместо ванны принимать душ.
- Соблюдать гигиену промежности.
- Подтираться спереди назад.
- Как можно скорее помочиться после интима, чтобы вымыть из уретры бактерии, которые могли туда попасть во время близости.
Уреаплазма и цистит у женщин требуют обязательного лечения, в противном случае репродуктивная система может значительно пострадать.
Само по себе отдельно взятое простейшее, население которого не превышает нормы, не несет никакой угрозы. Множество людей живут с уреаплазмой полноценной жизнью, зачастую даже не подозревая ее наличие в своем организме.
Источник
Уреаплазменной инфекцией поражено около 15% населения, из них 80% составляют женщины. Примерно половина инфицированных — носители, у них нет явных симптомов заболевания.
Может ли быть причиной цистита уреаплазма? На этот вопрос врачи отвечают положительно. Уреаплазма и цистит, вызванный ею, — довольно частое сочетание.
Болеют циститом и мужчины, и женщины, но у последних воспаление мочевого пузыря встречается в десятки раз чаще.
Что такое уреаплазма
Уреаплазма — это микроорганизм, занимающий промежуточное положение между бактериями и простейшими. Он относится к классу Молликуты, куда входят еще микоплазмы и спироплазмы.
Выделяют два типа микроба — парвум и уреалитикум. Оба способствуют развитию воспалительных процессов в организме человека.
Уреаплазма заселяет слизистую оболочку мочеполовых органов. Особенностью этого микроба является способность проникать внутрь клетки и жить там долгое время.
Микроб характеризуется отсутствием клеточной стенки, из-за чего он устойчив к воздействию некоторых антибактериальных средств. Цистит при уреаплазмозе развивается, когда инфекция из мочеполовых путей распространяется выше.
Способствует этому недостаточное соблюдение правил личной гигиены, отсутствие лечения ввиду бессимптомного течения инфекции.
Заражение уреаплазмой у взрослых людей происходит половым путем. Дети инфицируются от матери во время родов. Микроб относится к условно патогенным микроорганизмам.
Это означает, что он выявляется у здоровых людей, а заболевание возникает только при снижении иммунной защиты, наличии других воспалений мочеполовых органов.
Особенности цистита
Цистит — это воспаление стенки мочевого пузыря. Он может иметь инфекционную или неинфекционную природу. Способствуют развитию цистита частые переохлаждения, воспалительные заболевания органов мочеполовой системы, беременность.
Заболевание чаще возникает у женщин, но мужчины тоже не застрахованы от этой болезни.
Симптомы цистита достаточно специфичны:
- боли внизу живота;
- резко учащенное мочеиспускание;
- дискомфорт, зуд и жжение при опорожнении мочевого пузыря;
- ощущение наполненности пузыря даже после его опустошения;
- если цистит вызван инфекционными агентами, в моче появляется примесь гноя.
Моча при воспалении пузыря мутная, имеет неприятный запах. При тяжелом течении заболевания возникает общее недомогание, повышение температуры. Цистит возникает как острое воспаление, но у многих пациентов переходит в хроническую форму.
Взаимосвязь цистита и уреаплазмоза
Уреаплазма не всегда вызывает цистит. Для ее активизации необходимо сочетание ряда условий:
- беспорядочные и незащищенные половые контакты;
- хронические воспаления органов малого таза;
- недостаточное соблюдение правил гигиены, ношение синтетического белья;
- частые переохлаждения;
- ослабление иммунной защиты;
- беременность;
- длительное лечение антибиотиками.
Эти факторы способствуют активному размножению уреаплазмы и проникновению ее в мочевой пузырь. У мужчин уреаплазма может вызывать цистит при наличии хронического простатита, в случае гомосексуальных половых контактов.
У женщин уреаплазменный цистит обостряется перед началом менструального цикла. Бактерия способна расщеплять мочевину до образования аммиака. Это вещество раздражает ткани мочевых путей, вызывая их воспаление.
Если причиной цистита стала уреаплазма, заболевание будет протекать иначе, чем обычное воспаление мочевого пузыря. Уреаплазменный цистит отличается длительным течением, слабовыраженной симптоматикой, недостаточным ответом на проводимое лечение.
Заболевание может на время исчезать, а затем снова обостряться. На фоне уреаплазмоза часто развиваются другие мочеполовые инфекции, так как местный иммунитет снижен. У женщин из половых путей обильно выделяется прозрачная слизь.
Возможные осложнения заболеваний
Из-за того что проявления уреаплазмы и цистита, вызванного ею, у женщин и мужчин неспецифичны, незначительно выражены, лечение запаздывает. Это способствует развитию осложнений:
- пиелонефрит — хроническое воспалительное заболевание почек;
- уретрит — воспаление мочеиспускательного канала;
- мочекаменная болезнь — образование камней в органах мочевыделительной системы;
- простатит — воспаление предстательной железы.
Активная уреаплазма провоцирует не только цистит, но и другие патологии. В их числе вторичное бесплодие, невынашивание беременности, аномалии развития плода. Уреаплазмоз более опасен для женщин.
Диагностика
Подтвердить, что цистит вызван именно уреаплазмой, достаточно сложно. Так как эта инфекция является условно патогенной, любой анализ выявит ее в организме.
Но определить, что микроб вызвал воспаление, нельзя. Для обнаружения уреаплазмы используются следующие методы диагностики:
- обнаружение микроба в моче и соскобе слизистой половых путей;
- выявление генетического материала микроба в любой биологической жидкости;
- обнаружение антител к уреаплазме в сыворотке крови.
Диагноз выставляется на основании этих данных при длительно текущей мочеполовой инфекции.
Сложность диагностики заключается еще и в том, что одновременно с уреаплазмозом часто выявляются другие половые инфекции, каждая из них тоже может стать причиной цистита.
Как лечить цистит, вызванный уреаплазмой
Лечение цистита включает устранение симптомов заболевания и уничтожение самой уреаплазмы. Требуется комплексный индивидуальный подход к терапии.
Сложность заключается в том, что этот микроб внутриклеточный, и воздействовать на уреаплазму могут не все антибиотики.
Чтобы уничтожить микроорганизм, нужны такие антибиотики, которые прекращают процесс клеточного деления:
- макролиды;
- фторхинолоны;
- тетрациклины;
- аминогликозиды.
Наиболее эффективны в отношении уреаплазмы препараты на основе доксициклина и кларитромицина. Они используются в средней терапевтической дозировке.
Курс лечения составляет 10-14 дней. Принимать препараты нужно обоим партнерам одновременно, даже если у второго нет явных симптомов заболевания.
Одновременно с проведением антибактериальной терапии требуется стимуляция иммунной защиты. Для этого используются различные иммуностимуляторы:
- препарат на основе экстракта тимуса;
- лизоцим;
- женьшень;
- интерфероны;
- метилурацил.
Применение средств этой группы возможно только под контролем врача-иммунолога. Иммунотерапия повышает эффективность антибиотиков, назначают ее длительным курсом.
Иммуностимулирующим действием также обладают ферменты и энзимы. Их назначают при вялотекущей, затяжной форме заболевания.
Для подавления воспалительного процесса в мочевом пузыре назначают свечи с диклофенаком натрия или производными пропионовой кислоты. Они же способствуют уменьшению болевых ощущений.
Выраженным противовоспалительным действием обладают производные фосфоновой кислоты. Препараты выпускаются в виде порошка, достаточно принять один пакет.
Чтобы очистить мочевой пузырь от токсинов, используют растительные антисептики — лист брусники, толокнянку, шиповник, золототысячник. Растения обладают мягким мочегонным эффектом, подавляют воспаление.
При наличии обильных гнойных выделений с мочой рекомендуют делать промывания пузыря с помощью цистоскопа. Процедура эта проводится только врачом в условиях больницы.
Женщинам для лечения уреаплазмы парвум и вызванного ею цистита назначают препараты для восстановления микрофлоры влагалища. Это различные свечи, содержащие лактобактерии. Рекомендуется одновременный прием пробиотиков перорально.
Сложности возникают при лечении уреаплазменного цистита у беременных. Антибиотики назначать им нельзя, а симптоматическими средствами вылечить такое воспаление не получится. Инфекция может спровоцировать преждевременные роды.
Лечение народными средствами не дает заметного эффекта. Их можно использовать как дополнение к основной терапии, но не заменять ими лекарственные препараты.
Во время лечения следует придерживаться диеты. Она необходима для уменьшения раздражения воспаленного мочевого пузыря. Из рациона исключают следующие продукты:
- выпечку;
- консервы;
- жирные и жареные блюда;
- специи;
- алкоголь;
- газированные напитки;
- крепкий чай и кофе;
- цитрусовые.
Предпочтительно молочно-растительное питание. Блюда варят, тушат или запекают. Ограничивают употребление соли. Важно выпивать за сутки не менее полутора литров жидкости.
В летний период полезно есть арбуз, зимой — пить клюквенный или брусничный морс.
Профилактика
Абсолютной защиты от уреаплазменной инфекции не существует. Чтобы снизить риск развития цистита, связанного с уреаплазмой, нужно поддерживать крепкое здоровье.
В этом поможет:
- правильное питание;
- тщательное соблюдение гигиены;
- ношение хлопчатобумажного белья;
- отказ от вредных привычек;
- укрепление иммунитета;
- отказ от незащищенных половых контактов;
- избегание переохлаждений.
При хроническом воспалении весной и осенью рекомендуется принимать растительные уросептики в течение 2-3 недель.
Только здоровый образ жизни поможет держать инфекцию под контролем, не даст возможности развиваться воспалительным процессам. Опасен не сам уреаплазмоз, а осложнения, которые он вызывает.
Источник
Что такое уреаплазмоз
Уреаплазмоз — это превышение титра условно-патогенных бактерий — уреаплазм. В норме этот титр не должен превышать 10*4 КОЕ/мл. В микрофлоре здорового человека преобладают лактобактерии, но при дисбиозе могут преобладать гарднереллы, стафилококки и уреаплазмы.
Симптомы заболевания неспецифичны и зависят от пораженного отдела мочеполовой системы. Чаще всего воспаляется мочеиспускательный канал или мочевой пузырь, что проявляется болезненными ощущениями при мочеиспускании и появлением слизистых выделений из уретры. При этом патологический процесс может распространяться и на другие органы. Важная оговорка: уретрит и другие воспалительные заболевания органов малого таза (ВЗОМТ) могут вызывать самые разные бактерии, но уреаплазмоз диагностируют только в том случае, если воспалительные симптомы вызваны именно бактериями Ureaplasma.
Цитата из книги акушера-гинеколога Ольги Белоконь «Я – женщина»
«Уреаплазмы не лечат и не выявляют. Это условные патогены, которые в норме есть у большинства женщин во влагалище. На беременность они не влияют, к выкидышам не приводят, бесплодие не вызывают. Лечить нужно болезни, например бактериальный вагиноз, а также микоплазму гениталиум».
Распространенность заболевания
Уреаплазмоз опасен для женщин в первую очередь развитием уретрита, цервицита, вагинита и ВЗОМТ. Согласно статистике, воспалительные заболевания органов малого таза являются причиной обращения в женскую консультацию в 65% наблюдений. При этом пациентки с ВЗОМТ — это 30% от общего числа проходящих лечение в стационаре. Распространенность сальпингита (воспаление маточных труб) и оофороита (воспаление яичников) по РФ составляет 1236 на 100 000 женщин.
В США каждый год регистрируют не менее 1 000 000 случаев ВЗОМТ. Этими заболеваниями страдают в основном женщины 17-28 лет, ведущие активную половую жизнь и не прибегающие к барьерным методам контрацепции.
Возбудитель
На сегодняшний день микробиологи выделяют 14 видов уреаплазм, однако потенциальную угрозу для человека представляют только Mycoplasma hominis, Ureaplasma urealyticum (T 960) и Ureaplasma parvum. Именно эти виды бактерий способны вызывать воспалительные заболевания уретры и органов малого таза.
Отдельного упоминания заслуживает Mycoplasma genitalium — этот микроорганизм встречается реже, но обладает высокой патогенностью и устойчивостью ко многим группам антибиотиков. Передается преимущественно половым путем, хотя заражение не исключено и при контакте с кровью больного. Среди микоплазм безусловным возбудителем ЗППП признана только микоплазма гениталиум. Ее обнаружение — диагноз, требующий лечения обоих партнеров.
Уреаплазмы обладают чрезвычайно неприятной особенностью: будучи внутриклеточными паразитами, они проникают в мембраны клеток половых органов, что существенно усложняет борьбу с ними. Дело в том, что при обнаружении активности чужеродных клеток (антигенов) наш организм формирует так называемый иммунный ответ — он вырабатывает антитела, которые уничтожают болезнетворных агентов. Однако если эти агенты надежно укрылись в клетках организма, как это делают уреаплазмы, у антител возникает своего рода когнитивный диссонанс: вроде, клетки свои, хотя и какие-то подозрительные. Атаковать или нет? Обычно антитела выбирают второй вариант, что вполне логично приводит к неэффективности иммунного ответа.
Перечисленные выше виды уреаплазм называют условно-патогенными потому, что они входят в состав естественной микрофлоры мочеполовых путей, и в обычных обстоятельствах никак о себе не напоминают. Однако существуют факторы, благодаря которым уреаплазмы способны создавать своему носителю (то есть человеку) массу неприятностей. Например, если титр уреаплазмы превышает верхнюю границу нормы (она составляет 10*4 КОЕ/мл), может начаться воспалительный процесс на слизистых урогенитального тракта со всеми вытекающими последствиями.
К условным патогенам, которые живут во влагалище здоровых женщин, относятся:
- Mycoplasma hominis (микоплазма хоминис),
- Ureaplasma urealyticum (уреаплазма уреалитикум),
- Ureaplasma parvum (уреаплазма парвум),
- влагалищная гарднерелла,
- кишечная палочка,
- лептотрикс,
- стафилококки,
- стрептококки,
- энтерококк, клебсиелла.
Их выявление в организме не говорит о болезни. Лечить их следует только в контексте воспалительных заболеваний органов малого таза.
Способствующие факторы
Развитию воспалительных заболеваний на фоне уреаплазмоза способствуют также дополнительные факторы:
- ослабление иммунитета,
- частая смена половых партнеров, ведущая к нарушению микрофлоры половых органов,
- регулярные стрессы,
- вредные привычки,
- беременность,
- аборт,
- незащищенный секс,
- прием гормональных препаратов,
- наличие венерических заболеваний в анамнезе,
- спринцевания,
- использование щелочных средств для интимной гигиены.
Многие женщины особенно уязвимы перед инфекцией в период беременности, так как с наступлением беременности активность значительно иммунитета снижается.
Пути передачи
Наиболее распространенный способ передачи уреаплазм — половой. Риск заражения существует даже при орально-генитальном контакте. Также возможно инфицирование при родах от матери ребенку — в медицине это называется вертикальным путем передачи инфекции. Бытовой путь передачи специалисты расценивают как маловероятный, поскольку уреаплазмы неустойчивы во внешней среде и вне клеток организма-носителя быстро погибают.
Формы заболевания
Существует две основные формы течения уреаплазмоза:
- Острая. Встречается сравнительно редко. При этой форме клиническая картина прослеживается достаточно четко: возникают ярко выраженные симптомы воспаления органов малого таза, которые часто сопровождаются явлениями интоксикации.
- Хроническая. Эта форма встречается намного чаще. Симптомы выражены слабо, а зачастую и вовсе отсутствуют. Хроническое течение опасно тем, что болезнь труднее выявить, а запоздалое лечение всегда чревато тяжелыми осложнениями.
Осложнения
В большинстве наблюдений вызванные уреаплазмозом заболевания протекают бессимптомно. Это не дает возможности вовремя начать лечение и приводит к осложнениям. Воспаление на фоне уреаплазмоза у женщин может вызвать следующие последствия:
- развитие восходящих ВЗОМТ (цервицит — рис. 1, сальпингоофорит),
- бесплодие — как следствие перечисленных выше заболеваний,
- прерывание беременности и врожденные патологии у ребенка,
- сужение уретры как результат разрастания в ее просвете рубцовой ткани (сопровождается ухудшением оттока мочи).
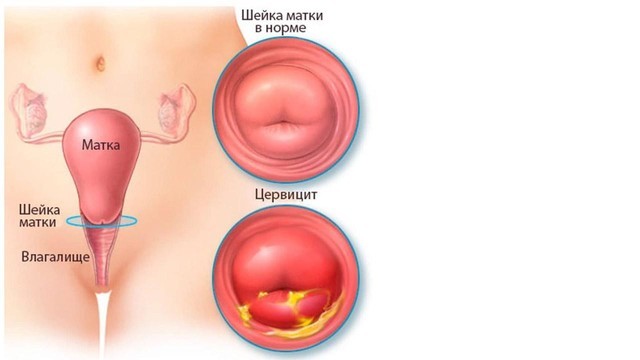 Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Опасность при беременности
Вследствие ВЗОМТ, вызванных повышением титра уреаплазмы, возможны преждевременные роды, замершая беременность и самопроизвольное прерывание беременности. Для ребенка также есть риск возникновения врожденных патологий.
Что будет, если не лечить
При отсутствии лечения уреаплазмоз может вызвать воспалительные процессы в матке, маточных трубах, яичниках. Образование рубцовой ткани внутри и снаружи маточных труб, в свою очередь, делает их непроходимыми и влечет за собой бесплодие. Недолеченные воспалительные заболевания могут также становиться причиной внематочной беременности и хронических болей в малом тазу и животе. Наконец, любая мочеполовая инфекция увеличивает риск развития рака шейки матки.
Симптомы у женщин
Симптомы будут зависеть от заболевания, которое вызвал уреаплазмоз. У женщин воспалительные процессы обычно затрагивают влагалище и мочеиспускательный канал. Наиболее распространенные признаки:
- ощущение зуда или жжения во влагалище,
- неприятные ощущения в уретре,
- боль при мочеиспускании,
- обильные слизистые выделения.
При бессимптомном течении все эти проявления будут смазаны, а большинство может отсутствовать вовсе. Однако даже слабо выраженные симптомы должны стать поводом для обращения к врачу. Если этого не сделать вовремя, болезнь может перейти в хроническую форму и вызвать осложнения.
Если не начать лечение вовремя, инфекция поднимается в матку. В этом случае возникают новые симптомы:
- нарушение менструального цикла,
- тянущая боль в нижней части живота, которая может усиливаться во время полового акта,
- в слизистых выделениях появляются примеси крови или гноя,
- слабость и повышение температуры тела.
Как узнать, нарушена ли микрофлора влагалища
Состояние микробиоценоза влагалища можно оценить с помощью специальных рН-полосок, которые продают в аптеках. Полоску нужно погрузить во влагалищную жидкость, после чего она изменит цвет в зависимости от того, насколько кислой является среда во влагалище (рисунок 2).
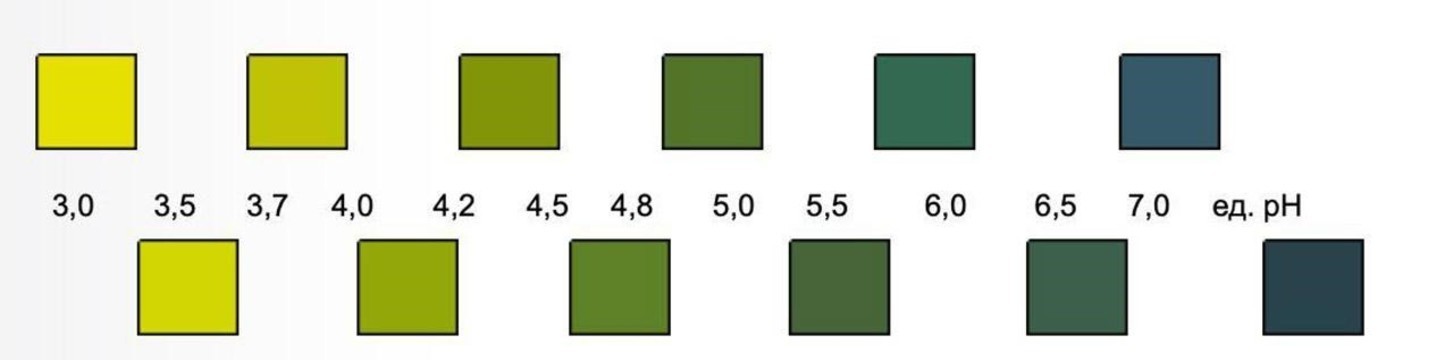 Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Нормальные показатели рН для влагалищной жидкости: 3,7 — 4,5. Превышение этих значений говорит о наличии дисбиоза, вызванного преобладанием в организме условно-патогенных бактерий. В этом случае стоит обратиться к врачу. Если симптомы присутствуют, а уровень рН влагалища остается нормальным, причиной неприятных ощущений может быть кандида или “молочница”.
Диагностика
Поводом для начала диагностики уреаплазмоза у женщин могут стать:
- симптомы уретрита, цистита, вагинита и ВЗОМТ,
- неудачные попытки забеременеть,
- преждевременные роды.
Для диагностики применяют следующие методы:
Бактериологический посев (культуральный метод)
Сперва делается мазок из уретры, влагалища или шейки матки. Затем полученные биоматериалы помещают в питательную среду, благоприятную для размножения бактерий, на несколько суток. Метод позволяет определить концентрацию бактерий. Если титр не превышает 10*4 КОЕ/мл, женщина считается носителем уреаплазмы. Если же показатель выше, и при этом есть симптомы воспаления уретры или органов малого таза, назначают медикаментозное лечение. Преимущество бакпосева заключается в возможности проведения тестов на чувствительность уреаплазм к антибиотикам — это существенно облегчит выбор препаратов при лечении.
Полимеразная цепная реакция (ПЦР)
Этот метод определяет наличие чужеродных бактерий по их ДНК. Поскольку у каждого микроорганизма она индивидуальна, то специфичность метода приближается к 100%. Однако у него есть и свои недостатки. Во-первых, такая диагностика обходится довольно дорого; а во-вторых, метод не позволяет точно установить количественный показатель уреаплазм. Это означает, что для контроля лечения он практически бесполезен.
Флороценоз
Этот метод также задействует ПЦР, однако позволяет определить и количественный показатель.
Прямая иммунофлюресценция (ПИФ) и иммунофлюоресцентный анализ (ИФА)
Эти методы применяются реже. Главное их преимущество — простота исполнения и низкая себестоимость. Но есть и существенный недостаток — точность редко превышает 70%. Поэтому в настоящее время специалисты почти перестали использовать их в диагностике уреаплазмоза.
Дополнительно назначают следующие исследования:
- анализ крови (лейкоцитоз),
- кольпоскопия (очаги воспаления),
- уретроскопия (слизистая воспалена),
- УЗИ органов малого таза (очаги воспаления).
Лечение
При уреаплазмозе лечение направлено на эрадикацию, то есть искоренение возбудителя. Поэтому основу терапевтического курса составляют антибактериальные препараты.
Антибиотики
Как мы уже знаем, уреаплазмы склонны к клеточному паразитированию. А это означает, что они проявляют высокую устойчивость не только к антителам, но и к некоторым группам антибиотиков. Пенициллины и цефалоспорины для уреаплазм не представляют угрозы, а потому в лечении не используются. Наименьшую устойчивость эти микроорганизмы проявляют к макролидам и частично — к тетрациклинам. Лучше всего в лечении уреаплазмоза себя зарекомендовали следующие препараты:
- джозамицин (группа макролидов),
- азитромицин (группа макролидов),
- доксициклин (группа тетрациклинов).
Продолжительность курса во многом зависит от выраженности симптомов и результатов лабораторных анализов. В среднем он составляет 10-14 дней.
Важно! Во время курса антибиотиков назначают пробиотики для нормализации баланса кишечной флоры. Средняя продолжительность курса их приема — 1-2 месяца.
Наиболее эффективными в настоящее время считаются следующие препараты:
- Максилак,
- Бифиформ,
- Бактистатин,
- Бифидумбактерин,
- Линекс.
Ранее при лечении уреаплазмоза практически повсеместно применялись иммуномодулирующие препараты. Однако с точки зрения доказательной медицины их применение не имеет достаточных оснований.
Физиотерапия
Физиотерапевтические методы расцениваются как вспомогательные в контексте базового курса лечения, однако «вспомогательные» не означает «бесполезные». Физиопроцедуры помогают улучшить трофику тканей, дают противовоспалительный, иммуномодулирующий, бактерицидный и обезболивающий эффект. Наиболее распространенные методы:
- Озонотерапия — использование насыщенного озоном физраствора.
- Магнитотерапия — применение магнитных полей высокой и низкой частоты.
- Лазеротерапия — воздействие на паховую зону (именно в случае лечения последствий уреаплазмоза) низкоинтенсивным лазерным излучением.
- Электрофорез — воздействие слабого электрического тока позволяет вводить лекарственные средства через кожу и слизистые оболочки.
Особенности лечения при беременности
При лечении беременных женщин наиболее безопасными считаются антибиотики группы макролидов (джозамицин). В первом триместре антибиотики применять не рекомендуется. Всегда важно взвешивать риск для плода и матери.
Профилактика
Главный способ профилактики уреаплазмоза — использование презервативов при сексуальных контактах с малознакомыми партнерами. Также необходимо проходить плановые осмотры у гинеколога. При появлении даже слабо выраженных симптомов, напоминающих клиническую картину уреаплазмоза, важно не медлить с визитом к врачу. Женщинам следует избегать спринцевания без врачебных показаний.
Важно также позаботиться о поддержании иммунитета. Для этого следует избегать вредных привычек, избегать избыточных физических, интеллектуальных и нервных нагрузок — во всем хороша мера. Чтобы избежать дисбактериоза, не следует самостоятельно применять антибиотики и сульфаниламиды.
Беременным женщинам важно соблюдать правила гигиены. После интимной близости следует проводить санацию половых органов. Целесообразно принимать витамины и придерживаться правил здорового питания.
Заключение
Отечественные и зарубежные специалисты расходятся во мнениях относительно того, можно ли выделять уреаплазмоз как самостоятельное заболевание. Принято считать, что уреаплазмоз — не столь?
