Уреаплазма у женщин симптомы и лечение цистита
Что такое уреаплазмоз
Начнем с того, что «уреаплазмоз» – диагноз довольно спорный. Российская медицина официально выделяет его как самостоятельное заболевание, обусловленное повышенной активностью уреаплазмы (рис. 1) в урогенитальном тракте. При этом в зарубежной клинической практике такого диагноза попросту не существует. Более того, даже среди отечественных специалистов уже давно ведутся дискуссии о том, можно ли считать уреаплазмоз обособленной патологией среди общего количества заболеваний мочеполовых путей. В современной практике уреаплазмозом называют состояние, при котором микрофлора человека перенасыщена бактериями рода уреаплазм.
Рисунок 1. Бактерии Ureaplasma parvum. Источник: СС0 Public Domain
Как мы уже говорили ранее, уреаплазмы расцениваются как условно-патогенные бактерии: они являются частью здоровой микрофлоры, но при определенных условиях способны провоцировать развитие воспалительных заболеваний. Верхней границей нормального титра уреаплазмы в биоматериалах считается 10*4 КОЕ/мл. При его превышении могут развиваться воспалительные процессы, но повышенный титр – не основа для диагноза, сам по себе он не является показателем воспаления. У людей с ослабленным иммунитетом риск возникновения уреаплазмоза значительно выше. Следует учитывать и другие предрасполагающие факторы:
- наличие венерических заболеваний в анамнезе,
- заболевания эндокринной системы,
- регулярные стрессы,
- большое количество сексуальных партнеров, которое ведет к дисбалансу микрофлоры половых органов (в большей степени актуально для женщин).
В случае дисбиоза (преобладания условных патогенов над лакто- и бифидобактериями в организме) бактерии Mycoplasma hominis, Ureaplasma urealyticum (T 960) и Ureaplasma parvum способны вызывать уретрит, цервицит, вагинит и цистит. При этом воспалительный процесс может подниматься вверх по мочеполовым путям, затрагивая другие органы. Воспалительные заболевания органов малого таза сокращенно называют ВЗОМТ.
Важно! Среди всех микоплазм только Mycoplasma genitalium считается патогеном и возбудителем венерического заболевания. Ее обнаружение является достаточным основанием начала лечения обоих половых партнеров.
Пути заражения
В большинстве наблюдений уреаплазмы передаются при любых видах интимных контактов, включая оральный секс. В редких случаях возможно заражение вертикальным путем, то есть во время родов болезнь передается от матери ребенку. Заражение бытовым путем чрезвычайно маловероятно. так как, будучи так называемыми мембранными паразитами, они не могут жить вне живых клеток и быстро погибают во внешней среде.
В чем опасность уреаплазмоза
Уреаплазма становится причиной проблем со здоровьем гораздо реже, чем другие возбудители урогенитальных инфекций (рис. 2).
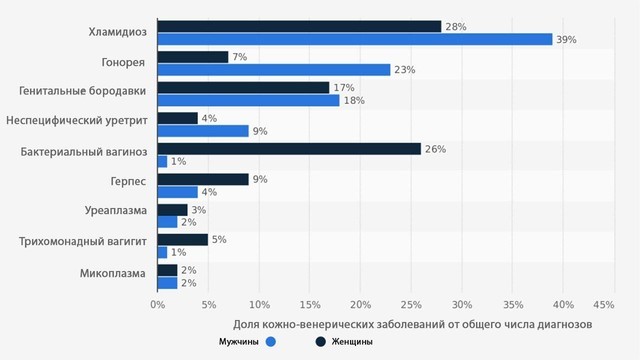 Рисунок 2. Половые инфекции, диагностируемые в ЕС в 2007-2015 году у мужчин и женщин, в процентном соотношении. Источник: HealthExpress.co.uk/ista 2019
Рисунок 2. Половые инфекции, диагностируемые в ЕС в 2007-2015 году у мужчин и женщин, в процентном соотношении. Источник: HealthExpress.co.uk/ista 2019
Однако следует понимать, что заболевания, вызванные уреаплазмозом, могут приводить к воспалению разной степени тяжести. При этом воспаление может быть бессимптомным. Часто пациенты обращаются за помощью уже на этапе развития осложнений. К их числу относят:
- Бесплодие. Развивается как у мужчин, так и у женщин.
- Стриктура уретры. Проявляется затрудненным и зачастую болезненным мочеиспусканием вследствие сужения просвета мочеиспускательного канала. Сужение происходит за счет разрастания рубцовой ткани.
- Болезнь (синдром) Рейтера – одновременное поражение конъюнктивы, уретры и суставов, которое развивается как постинфекционное осложнение различных заболеваний, передающихся половым путем у генетически предрасположенных лиц.
- Поражения кожи. Чаще всего развивается крапивница. Могут наблюдаться и псориазоподобные высыпания в сочетании с поражением ногтей. Также возможно развитие кератоза стоп и подошв (огрубение и утолщение кожи, сопровождающееся образованием кровоточащих трещин).
- Заболевания, вызванные наличием уреаплазмоза, могут затрагивать практически все системы органов, включая нервную, сердечно-сосудистую и дыхательную. У мужчин и женщин существуют специфические осложнения.
Последствия у мужчин
В клинической практике андрологи и урологи часто сталкиваются с заболеваниями, которые развились в результате поздно выявленного уреаплазмоза.
Простатит
В результате воспаления предстательной железы страдает сексуальная функция и отмечаются проблемы с мочеиспусканием – оно становится частым, болезненным и постоянно остается чувство неполного опорожнения мочевого пузыря. Сама моча становится мутной и в некоторых случаях может содержать примесь крови. Помимо этого, возникает чувство слабости и быстрой утомляемости.
Эпидидимит
Воспаляются придатки яичек, что ведет к покраснению и отечности мошонки. Уменьшается количество семенной жидкости и меняется ее консистенция. Чаще всего присутствует боль в паховой области, однако в некоторых наблюдениях заболевание протекает безболезненно.
Баланит и баланопостит
При баланите происходит воспаление головки пениса, а при баланопостите воспалительный процесс также распространяется и на внутреннюю оболочку крайней плоти. Возникает неприятный запах, наблюдается отечность и покраснение слизистых оболочек. Также на внутренней поврехности крайней плоти появляются гнойные выделения и фрагменты эпителия белого цвета. Пациента беспокоит зуд в верхней части полового члена.
Последствия у женщин
При несвоевременном выявлении уреаплазмоза и неправильном лечении связанных с ним заболеваний у женщин возможны следующие осложнения.
Неоплазия шейки матки
Это предраковое состояние, которое при отсутствии лечения может закончиться злокачественной опухолью. Возникают боли в нижней части живота и выделения из влагалища с неприятным запахом. Во время полового акта боли существенно усиливаются. Риск развития рака шейки матки заметно возрастает при наличии заражения вирусом папилломы человека.
Цервицит
Развивается воспаление шейки матки, сопровождаемое болью во влагалище и над лобком. Могут появляться гнойные выделения с неприятным запахом, а после полового акта возможны незначительные кровянистые выделения из половых путей. При переходе заболевания в хроническую форму клиническая картина размыта.
Сальпингоофорит
Уреаплазмоз может стать причиной воспаления яичников и придатков матки. На фоне общей слабости у женщины возникают боли в надлобковой области и выделения из половых путей. При острой форме болезни температура повышается до 38 Со, а при хронической – до 37 Со или может отсутствовать. В маточных трубах могут образоваться спайки, что чревато бесплодием.
Прерывание беременности
Для беременных женщин уреаплазмоз и связанные с ним воспалительные процессы органов малого таза представляют особую опасность, поскольку в подобных случаях могут произойти преждевременные роды. Возможна также замершая беременность и пороки развития плода.
Симптомы уреаплазмоза
Заболевания, ассоциированные с уреаплазмозом, очень часто протекают бессимптомно или со слабовыраженными клиническими проявлениями. Симптомы при уреаплазмозе неспецифичны.
У женщин чаще всего проявляются симптомы вагинита и уретрита:
- тянущие боли внизу живота,
- зуд в области вульвы,
- слизистые выделения,
- нарушения менструального цикла,
- болезненное мочеиспускание.
У мужчин уреаплазмоз проявляется следующими симптомами:
- зуд в мочеиспускательном канале,
- жжение во время мочеиспускания,
- прозрачные выделения (при запущенной стадии в них могут быть гнойные примеси),
- боль во время полового акта или мастурбации.
Диагностика
Показанием для диагностики уреаплазмоза является наличие симптомов уретрита, цистита и других ВЗОМТ. Решение о целесообразности проведения диагностических процедур принимает врач после осмотра пациента и уточнения его жалоб.
Бактериологический посев
Этот метод также известен как культуральное исследование и считается «золотым стандартом» диагностики уреаплазмоза, поскольку позволяет не только определить возбудителя болезни и его концентрацию (титр), но и выявить его чувствительность к антибиотикам.
Здесь следует сделать важную оговорку: целесообразность определения чувствительности уреаплазмы к антибиотикам в последнее время подвергается сомнениям, поскольку бактерии в лаборатории и в организме по-разному реагируют на лекарственные препараты.
У мужчин мазок берется из мочеиспускательного канала. У женщин все зависит от симптомов: мазок могут брать из шейки матки, уретры или влагалища. После забора биоматериал помещают в питательную среду, благоприятную для роста уреаплазмы. Если спустя несколько дней бактерии начинают стремительно размножаться и в пробе обнаруживают высокий титр уреаплазм (напомним, что верхней границей нормы считают 10*4 КОЕ/мл), врач имеет все основания сообщить своему пациенту неприятную новость.
Дополнительно для выявления воспаления назначают УЗИ органов малого таза и анализы крови.
Важно! Для определения урогенитальных инфекций у женщин сегодня часто используют тест на флороценоз. Это более информативный анализ, нежели бакпосев. Он выполняется с помощью метода ПЦР (о нем мы рассказываем ниже) и позволяет определять не только наличие различных микроорганизмов, но и их соотношение в биологическом образце, благодаря чему врач видит, какие бактерии с большей вероятностью вызвали нежелательные симптомы.
Метод ПЦР
Эта аббревиатура расшифровывается как «полимеразная цепная реакция». Суть метода заключается в выявлении ДНК возбудителя. Преимущество метода в его высокой достоверности и специфичности – согласно мнению специалистов, она составляет 90-95%. Проще говоря, метод ПЦР помогает практически безошибочно определить возбудителя болезни.
Лечение
Поскольку при наличии уреаплазмоза главной задачей врача является устранение активности уреаплазмы, основу лечения составляют антибиотики. Иммуномодулирующие и местные антисептические препараты с точки зрения современной доказательной медицины неэффективны, а потому в настоящее время не используются.
Антибиотики
С назначением антибиотиков при уреаплазмозе возникают определенные трудности – уреаплазма проявляет высокую устойчивость ко многим их группам. Например, цефалоспорины и пенициллины этим бактериям нисколько не страшны, а с тетрациклинами и фторхинолонами у них складываются достаточно непростые отношения. Некоторые отечественные специалисты считают эти группы антибиотиков высокоэффективными при лечении уреаплазмоза, однако многие коллеги им решительно возражают, заявляя, что устойчивость уреплазмы к ним достигает 53%.
Тем не менее, согласно федеральным клиническим рекомендациям, одним из препаратов выбора при лечении уреаплазмоза является доксициклин, который относится именно к группе тетрациклинов.
При этом как отечественные, так и зарубежные специалисты сходятся во мнении, что азитромицин и джозамицин, относящиеся к группе макролидов, наиболее эффективны при лечении уреаплазмоза. Именно поэтому, как уже говорилось выше, важно определить чувствительность бактерий к антибиотикам еще на этапе диагностики.
Важно! Главную трудность в лечении представляет избирательная чувствительность уреаплазмы к антибиотикам.
Таким образом, препаратами выбора в отечественной медицине считают следующие антибиотики:
- доксициклин,
- азитромицин,
- джозамицин.
Беременным женщинам рекомендуют применение антибиотиков группы макролидов (джозамицин или эритромицин). Самостоятельно принимать антибиотики нельзя – подобрать правильную терапевтическую схему может только врач.
Важно! При лечении антибиотиками во избежание дисбактериоза необходимо принимать препараты, нормализующие состав кишечной микрофлоры.
Физиотерапия
Физиопроцедуры применяют как вспомогательный метод. К наиболее распространенным их видам при лечении уреаплазмоза относят:
- Электрофорез. Один из самых распространенных методов физиотерапии, который предполагает введение лекарственных средств через кожу или слизистые оболочки за счет применения тока слабой силы.
- Лазеротерапия. За счет применения низкоинтенсивного лазерного излучения достигается обезболивающее и противовоспалительное действие. Воздействие осуществляется на паховую область и надлобковую зону.
- Магнитотерапия. Воздействие высокочастотными и низкочастотными магнитными полями стимулирует насыщение тканей кислородом и выведение молочной кислоты. Это, в свою очередь, обеспечивает ускорение регенерации, обезболивающий и противовоспалительный эффект.
- Озонотерапия. В организм вводят насыщенный озоном физраствор. Процедура оказывает противовоспалительный, иммуномодулирующий, противовирусный и бактерицидный эффект.
Профилактика
Главная мера профилактики уреаплазмоза – осмотрительность в выборе сексуальных партнеров. В крайнем случае необходимо использовать презерватив – эта мера предосторожности существенно снижает риск инфицирования. Также важно проводить регулярный скрининг здоровья, то есть проходить обследования у врача.
Кроме того, чтобы избежать дисбиоза, следует не нарушать баланс микрофлоры кишечника и не принимать антибиотики без рецепта. Важно избегать стрессов и авитаминоза. Все эти факторы способствуют снижению иммунитета, что повышает вероятность болезни. Женщинам не следует применять спринцевание без необходимости.
Заключение
Уреаплазмоз принято считать не столько самостоятельным заболеванием, сколько состоянием, провоцирующим развитие воспалительных процессов. Он часто протекает бессимптомно, что может привести к хроническим воспалительным процессам в органах мочеполовой системы.
Наибольшую сложность в лечении уреаплазмоза представляет устойчивость бактерий Mycoplasma hominis, Ureaplasma urealyticum и Ureaplasma parvum к различным группам антибиотиков. Отечественные специалисты и их зарубежные коллеги сходятся во мнении, что уреаплазма наиболее чувствительна к макролидам. Отзывы врачей о применении тетрациклинов противоречивы, однако антибиотики этой группы также рекомендованы к применению при лечении уреаплазмоза.
Источники
- Т.Г. Захарова, И.П. Искра // Уреаплазменная инфекция, современные методы диагностики и лечения
- А.А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis
- И.О. Малова, Е.В. Соколовский, М.Р. Рахматулина // Федеральные клинические рекомендации по ведению больных урогенитальными заболеваниями, вызванными Ureaplasma spp., Mycoplasma Hominis
Источник
Что такое уреаплазмоз
Уреаплазмоз – это превышение титра условно-патогенных бактерий – уреаплазм. В норме этот титр не должен превышать 10*4 КОЕ/мл. В микрофлоре здорового человека преобладают лактобактерии, но при дисбиозе могут преобладать гарднереллы, стафилококки и уреаплазмы.
Симптомы заболевания неспецифичны и зависят от пораженного отдела мочеполовой системы. Чаще всего воспаляется мочеиспускательный канал или мочевой пузырь, что проявляется болезненными ощущениями при мочеиспускании и появлением слизистых выделений из уретры. При этом патологический процесс может распространяться и на другие органы. Важная оговорка: уретрит и другие воспалительные заболевания органов малого таза (ВЗОМТ) могут вызывать самые разные бактерии, но уреаплазмоз диагностируют только в том случае, если воспалительные симптомы вызваны именно бактериями Ureaplasma.
Цитата из книги акушера-гинеколога Ольги Белоконь «Я – женщина»
«Уреаплазмы не лечат и не выявляют. Это условные патогены, которые в норме есть у большинства женщин во влагалище. На беременность они не влияют, к выкидышам не приводят, бесплодие не вызывают. Лечить нужно болезни, например бактериальный вагиноз, а также микоплазму гениталиум».
Распространенность заболевания
Уреаплазмоз опасен для женщин в первую очередь развитием уретрита, цервицита, вагинита и ВЗОМТ. Согласно статистике, воспалительные заболевания органов малого таза являются причиной обращения в женскую консультацию в 65% наблюдений. При этом пациентки с ВЗОМТ – это 30% от общего числа проходящих лечение в стационаре. Распространенность сальпингита (воспаление маточных труб) и оофороита (воспаление яичников) по РФ составляет 1236 на 100 000 женщин.
В США каждый год регистрируют не менее 1 000 000 случаев ВЗОМТ. Этими заболеваниями страдают в основном женщины 17-28 лет, ведущие активную половую жизнь и не прибегающие к барьерным методам контрацепции.
Возбудитель
На сегодняшний день микробиологи выделяют 14 видов уреаплазм, однако потенциальную угрозу для человека представляют только Mycoplasma hominis, Ureaplasma urealyticum (T 960) и Ureaplasma parvum. Именно эти виды бактерий способны вызывать воспалительные заболевания уретры и органов малого таза.
Отдельного упоминания заслуживает Mycoplasma genitalium – этот микроорганизм встречается реже, но обладает высокой патогенностью и устойчивостью ко многим группам антибиотиков. Передается преимущественно половым путем, хотя заражение не исключено и при контакте с кровью больного. Среди микоплазм безусловным возбудителем ЗППП признана только микоплазма гениталиум. Ее обнаружение – диагноз, требующий лечения обоих партнеров.
Уреаплазмы обладают чрезвычайно неприятной особенностью: будучи внутриклеточными паразитами, они проникают в мембраны клеток половых органов, что существенно усложняет борьбу с ними. Дело в том, что при обнаружении активности чужеродных клеток (антигенов) наш организм формирует так называемый иммунный ответ – он вырабатывает антитела, которые уничтожают болезнетворных агентов. Однако если эти агенты надежно укрылись в клетках организма, как это делают уреаплазмы, у антител возникает своего рода когнитивный диссонанс: вроде, клетки свои, хотя и какие-то подозрительные. Атаковать или нет? Обычно антитела выбирают второй вариант, что вполне логично приводит к неэффективности иммунного ответа.
Перечисленные выше виды уреаплазм называют условно-патогенными потому, что они входят в состав естественной микрофлоры мочеполовых путей, и в обычных обстоятельствах никак о себе не напоминают. Однако существуют факторы, благодаря которым уреаплазмы способны создавать своему носителю (то есть человеку) массу неприятностей. Например, если титр уреаплазмы превышает верхнюю границу нормы (она составляет 10*4 КОЕ/мл), может начаться воспалительный процесс на слизистых урогенитального тракта со всеми вытекающими последствиями.
К условным патогенам, которые живут во влагалище здоровых женщин, относятся:
- Mycoplasma hominis (микоплазма хоминис),
- Ureaplasma urealyticum (уреаплазма уреалитикум),
- Ureaplasma parvum (уреаплазма парвум),
- влагалищная гарднерелла,
- кишечная палочка,
- лептотрикс,
- стафилококки,
- стрептококки,
- энтерококк, клебсиелла.
Их выявление в организме не говорит о болезни. Лечить их следует только в контексте воспалительных заболеваний органов малого таза.
Способствующие факторы
Развитию воспалительных заболеваний на фоне уреаплазмоза способствуют также дополнительные факторы:
- ослабление иммунитета,
- частая смена половых партнеров, ведущая к нарушению микрофлоры половых органов,
- регулярные стрессы,
- вредные привычки,
- беременность,
- аборт,
- незащищенный секс,
- прием гормональных препаратов,
- наличие венерических заболеваний в анамнезе,
- спринцевания,
- использование щелочных средств для интимной гигиены.
Многие женщины особенно уязвимы перед инфекцией в период беременности, так как с наступлением беременности активность значительно иммунитета снижается.
Пути передачи
Наиболее распространенный способ передачи уреаплазм – половой. Риск заражения существует даже при орально-генитальном контакте. Также возможно инфицирование при родах от матери ребенку – в медицине это называется вертикальным путем передачи инфекции. Бытовой путь передачи специалисты расценивают как маловероятный, поскольку уреаплазмы неустойчивы во внешней среде и вне клеток организма-носителя быстро погибают.
Формы заболевания
Существует две основные формы течения уреаплазмоза:
- Острая. Встречается сравнительно редко. При этой форме клиническая картина прослеживается достаточно четко: возникают ярко выраженные симптомы воспаления органов малого таза, которые часто сопровождаются явлениями интоксикации.
- Хроническая. Эта форма встречается намного чаще. Симптомы выражены слабо, а зачастую и вовсе отсутствуют. Хроническое течение опасно тем, что болезнь труднее выявить, а запоздалое лечение всегда чревато тяжелыми осложнениями.
Осложнения
В большинстве наблюдений вызванные уреаплазмозом заболевания протекают бессимптомно. Это не дает возможности вовремя начать лечение и приводит к осложнениям. Воспаление на фоне уреаплазмоза у женщин может вызвать следующие последствия:
- развитие восходящих ВЗОМТ (цервицит – рис. 1, сальпингоофорит),
- бесплодие – как следствие перечисленных выше заболеваний,
- прерывание беременности и врожденные патологии у ребенка,
- сужение уретры как результат разрастания в ее просвете рубцовой ткани (сопровождается ухудшением оттока мочи).
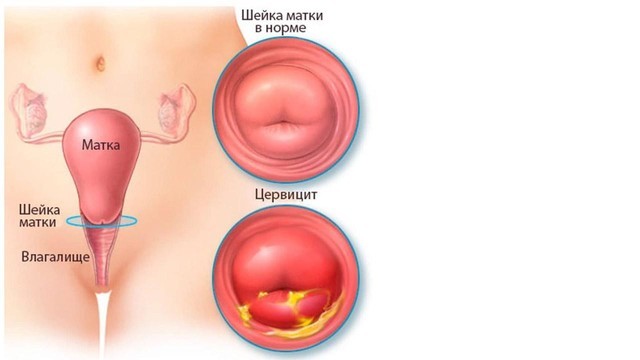 Рисунок 1. Воспаление шейки матки или цервицит – одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Рисунок 1. Воспаление шейки матки или цервицит – одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Опасность при беременности
Вследствие ВЗОМТ, вызванных повышением титра уреаплазмы, возможны преждевременные роды, замершая беременность и самопроизвольное прерывание беременности. Для ребенка также есть риск возникновения врожденных патологий.
Что будет, если не лечить
При отсутствии лечения уреаплазмоз может вызвать воспалительные процессы в матке, маточных трубах, яичниках. Образование рубцовой ткани внутри и снаружи маточных труб, в свою очередь, делает их непроходимыми и влечет за собой бесплодие. Недолеченные воспалительные заболевания могут также становиться причиной внематочной беременности и хронических болей в малом тазу и животе. Наконец, любая мочеполовая инфекция увеличивает риск развития рака шейки матки.
Симптомы у женщин
Симптомы будут зависеть от заболевания, которое вызвал уреаплазмоз. У женщин воспалительные процессы обычно затрагивают влагалище и мочеиспускательный канал. Наиболее распространенные признаки:
- ощущение зуда или жжения во влагалище,
- неприятные ощущения в уретре,
- боль при мочеиспускании,
- обильные слизистые выделения.
При бессимптомном течении все эти проявления будут смазаны, а большинство может отсутствовать вовсе. Однако даже слабо выраженные симптомы должны стать поводом для обращения к врачу. Если этого не сделать вовремя, болезнь может перейти в хроническую форму и вызвать осложнения.
Если не начать лечение вовремя, инфекция поднимается в матку. В этом случае возникают новые симптомы:
- нарушение менструального цикла,
- тянущая боль в нижней части живота, которая может усиливаться во время полового акта,
- в слизистых выделениях появляются примеси крови или гноя,
- слабость и повышение температуры тела.
Как узнать, нарушена ли микрофлора влагалища
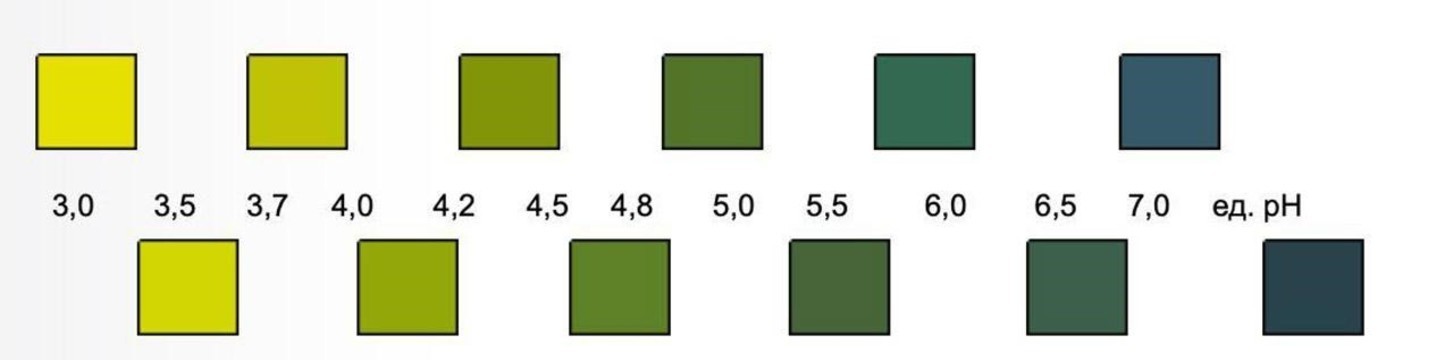
Состояние микробиоценоза влагалища можно оценить с помощью специальных рН-полосок, которые продают в аптеках. Полоску нужно погрузить во влагалищную жидкость, после чего она изменит цвет в зависимости от того, насколько кислой является среда во влагалище (рисунок 2).
 Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Нормальные показатели рН для влагалищной жидкости: 3,7 – 4,5. Превышение этих значений говорит о наличии дисбиоза, вызванного преобладанием в организме условно-патогенных бактерий. В этом случае стоит обратиться к врачу. Если симптомы присутствуют, а уровень рН влагалища остается нормальным, причиной неприятных ощущений может быть кандида или “молочница”.
Диагностика
Поводом для начала диагностики уреаплазмоза у женщин могут стать:
- симптомы уретрита, цистита, вагинита и ВЗОМТ,
- неудачные попытки забеременеть,
- преждевременные роды.
Для диагностики применяют следующие методы:
Бактериологический посев (культуральный метод)
Сперва делается мазок из уретры, влагалища или шейки матки. Затем полученные биоматериалы помещают в питательную среду, благоприятную для размножения бактерий, на несколько суток. Метод позволяет определить концентрацию бактерий. Если титр не превышает 10*4 КОЕ/мл, женщина считается носителем уреаплазмы. Если же показатель выше, и при этом есть симптомы воспаления уретры или органов малого таза, назначают медикаментозное лечение. Преимущество бакпосева заключается в возможности проведения тестов на чувствительность уреаплазм к антибиотикам – это существенно облегчит выбор препаратов при лечении.
Полимеразная цепная реакция (ПЦР)
Этот метод определяет наличие чужеродных бактерий по их ДНК. Поскольку у каждого микроорганизма она индивидуальна, то специфичность метода приближается к 100%. Однако у него есть и свои недостатки. Во-первых, такая диагностика обходится довольно дорого; а во-вторых, метод не позволяет точно установить количественный показатель уреаплазм. Это означает, что для контроля лечения он практически бесполезен.
Флороценоз
Этот метод также задействует ПЦР, однако позволяет определить и количественный показатель.
Прямая иммунофлюресценция (ПИФ) и иммунофлюоресцентный анализ (ИФА)
Эти методы применяются реже. Главное их преимущество – простота исполнения и низкая себестоимость. Но есть и существенный недостаток – точность редко превышает 70%. Поэтому в настоящее время специалисты почти перестали использовать их в диагностике уреаплазмоза.
Дополнительно назначают следующие исследования:
- анализ крови (лейкоцитоз),
- кольпоскопия (очаги воспаления),
- уретроскопия (слизистая воспалена),
- УЗИ органов малого таза (очаги воспаления).
Лечение
При уреаплазмозе лечение направлено на эрадикацию, то есть искоренение возбудителя. Поэтому основу терапевтического курса составляют антибактериальные препараты.
Антибиотики
Как мы уже знаем, уреаплазмы склонны к клеточному паразитированию. А это означает, что они проявляют высокую устойчивость не только к антителам, но и к некоторым группам антибиотиков. Пенициллины и цефалоспорины для уреаплазм не представляют угрозы, а потому в лечении не используются. Наименьшую устойчивость эти микроорганизмы проявляют к макролидам и частично – к тетрациклинам. Лучше всего в лечении уреаплазмоза себя зарекомендовали следующие препараты:
- джозамицин (группа макролидов),
- азитромицин (группа макролидов),
- доксициклин (группа тетрациклинов).
Продолжительность курса во многом зависит от выраженности симптомов и результатов лабораторных анализов. В среднем он составляет 10-14 дней.
Важно! Во время курса антибиотиков назначают пробиотики для нормализации баланса кишечной флоры. Средняя продолжительность курса их приема – 1-2 месяца.
Наиболее эффективными в настоящее время считаются следующие препараты:
- Максилак,
- Бифиформ,
- Бактистатин,
- Бифидумбактерин,
- Линекс.
Ранее при лечении уреаплазмоза практически повсеместно применялись иммуномодулирующие препараты. Однако с точки зрения доказательной медицины их применение не имеет достаточных оснований.
Физиотерапия
Физиотерапевтические методы расцениваются как вспомогательные в контексте базового курса лечения, однако «вспомогательные» не означает «бесполезные». Физиопроцедуры помогают улучшить трофику тканей, дают противовоспалительный, иммуномодулирующий, бактерицидный и обезболивающий эффект. Наиболее распространенные методы:
- Озонотерапия – использование насыщенного озоном физраствора.
- Магнитотерапия – применение магнитных полей высокой и низкой частоты.
- Лазеротерапия – воздействие на паховую зону (именно в случае лечения последствий уреаплазмоза) низкоинтенсивным лазерным излучением.
- Электрофорез – воздействие слабого электрического тока позволяет вводить лекарственные средства через кожу и слизистые оболочки.
Особенности лечения при беременности
При лечении беременных женщин наиболее безопасными считаются антибиотики группы макролидов (джозамицин). В первом триместре антибиотики применять не рекомендуется. Всегда важно взвешивать риск для плода и матери.
Профилактика
Главный способ профилактики уреаплазмоза – использование презервативов при сексуальных контактах с малознакомыми партнерами. Также необходимо проходить плановые осмотры у гинеколога. При появлении даже слабо выраженных симптомов, напоминающих клиническую картину уреаплазмоза, важно не медлить с визитом к врачу. Женщинам следует избегать спринцевания без врачебных показаний.
Важно также позаботиться о поддержании иммунитета. Для этого следует избегать вредных привычек, избегать избыточных физических, интеллектуальных и нервных нагрузок – во всем хороша мера. Чтобы избежать дисбактериоза, не следует самостоятельно применять антибиотики и сульфаниламиды.
Беременным женщинам важно соблюдать правила гигиены. После интимной близости следует проводить санацию половых органов. Целесообразно принимать витамины и придерживаться правил здорового питания.
Заключение
Отечественные и зарубежные специалисты расходятся во мнениях относительно того, можно ли выделять уреаплазмоз как самостоятельное заболевание. Принято считать, что уреаплазмоз – не столько заболевание, сколько состояние, способное привести к воспалительным процессам в уретре и органах малого таза. Симптомы будут зависеть от того, какой орган вовлечен в патологический процесс.
Для уреаплазмоза характерно бессимптомное течение, что часто приводит к позднему выявлению и развитию таких осложнений, как воспаление яичников, матки и ее придатков. Особую опасность уреаплазмоз представляет для женщины в период беременности: в это время она подвержена повышенному риску инфицирования, при этом в случае развития воспаления не исключены такие осложнения, как замершая беременность и преждевременные роды.
Уреаплазмы передаются преимущественно при незащищенных сексуальных контактах. Не все виды уреаплазм опасны для человека – из 14 выявленных на сегодня биоваров воспалительные процессы могут спровоцировать только Mycoplasma hominis, Ureaplasma urealyticum, Mycoplasma genitalium и Ureaplasma parvum.
Источники
- Т.Г. Захарова, И.П. Искра // Уреаплазменная инфекция, современные методы диагностики и лечения
- А.А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis
- И.О. Малова, Е.В. Соколовский, М.Р. Рахматулина // Федеральные клинические рекомендации по ведению больных урогенитальными заболеваниями, вызванными Ureaplasma spp., Mycoplasma Hominis
Источник
