Укрепление стенок мочевого пузыря у детей

Гипотония мочевого пузыря
Гипотонией мочевого пузыря называют состояние, при котором нарушен процесс выведения мочи, причиной которого становится сниженный тонус гладкой мускулатуры стенок. Нормальный тонус мочевого пузыря проявляется тем, что тонус мышц обеспечивает надлежащую задержку мочеиспускания и полноценное сокращение пузыря при эвакуации его содержимого.
Причины возникновения гипотонии мочевого пузыря
К нарушению и снижению тонуса стенок мочевого пузыря приводят множество факторов. Ниже приведены наиболее часто встречаемые и распространенные причины, в силу которых возникает гипотония мочевого пузыря:
- Воспаление стенок мочевого пузыря (цистит), при котором в начальных стадиях заболевания часто наблюдается гипертонус мышц, который без своевременного лечения плавно переходит в гипотонию и атонию.
- Длительное вынужденное перерастяжение стенок мочевого пузыря, которое приводит к слабости сфинктера, удерживающего мочу в пузыре, и гипотонии. Такое состояние может быть при непроходимости мочеиспускательного канала (уретры), которое остается даже после ликвидации причины, ее вызвавшей.
- Катетеризация мочевого пузыря, которая вызывает растяжение сфинктера и гипотонию. Такое состояние бывает в послеоперационном периоде или после родов, особенно когда катетер не удаляют в течение продолжительного промежутка времени.
- Острые, хронические инфекции, вызванные бактериями, вирусами и грибками, и состояние интоксикации после них. Накопление токсинов в мышцах мочевого пузыря приводит к нарушению механизмов нервной регуляции органов мочевыделительной системы.
- Возрастные изменения, в силу которых могут также развиваться гипотония пузыря или сфинктера.
- Механические травмы пузыря, в результате которых происходит нарушение иннервации мочевого пузыря.
- Травмы головного и спинного мозга, вследствие чего нарушается регуляция опорожнения пузыря.
- Нарушение ритма и периодичности опорожнения мочевого пузыря, которое встречается, например, при аденоме предстательной железы или простатите.
- Период беременности и крупный плод, когда во время 1 периода родовой деятельности плод прижимает стенки мочевого пузыря к лону, вызывая в послеродовом периоде атонию.
- Мочекаменная болезнь (если имеется проходимость уретры).
Симптомы и признаки
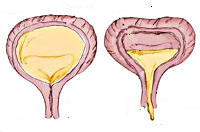
При этом состоянии снижается или отсутствует сократительная способность при наполнении и даже переполнении мочевого пузыря мочой, в результате чего наблюдается задержка мочи или вялый акт мочеиспускания. Больные во время мочеиспускания сильно тужатся, чтобы опорожнить пузырь, а в конце у них остается ощущение, что в пузыре имеется остаточная моча.
При длительной гипотонии может возникнуть растянутый мочевой пузырь, что влечет за собой появление недержания мочи, которое носит название парадоксальной ишурии. Моча может выделяться струйками или каплями, что неизбежно доставляет много неприятностей пациентам.
Застойные явления могут стать причиной многих осложнений, которые проявляются в виде камней, солей, инфицированию в мочевом пузыре. В некоторых случаях застойные явления в мочевом пузыре провоцируют пузырно-мочеточниковый рефлюкс, когда моча забрасывается обратно вверх по мочеточникам, вызывая воспаление. Задержка мочи в мочевом пузыре может стать причиной такого состояния, как гипотония мочеточника.
Особенно опасными считаются нарушения выделения мочи у детей, которые возникают после перенесенных острых или хронических инфекционных заболеваний, а также после вынужденной длительной задержки мочеиспускания. Гипотония мочевого пузыря у ребенка проявляется тем, что ребенок перестает проситься на горшок (взрослые), а маленькие дети не мочатся в течение длительного промежутка времени.
Лечение гипотонии мочевого пузыря
В первую очередь необходимо выяснить причину, которая вызвала нарушение процесса мочеотделения, и про возможности устранить ее. Иногда это сделать бывает очень трудно, так как лечить запущенные стадии аденомы предстательной железы, к примеру, можно только хирургическим путем. К тому же нет никакой гарантии, что функции мочевого пузыря и сфинктера восстановятся после удаления доброкачественной опухоли.
Сложно восстанавливать нервную регуляцию деятельности пузыря, особенно при травмах головного мозга и позвоночника. Также не представляется возможным полностью восстановить функции у пожилых людей, у которых наступают возрастные дегенеративно-дистрофические изменения в гладкой мускулатуре стенок мочевого пузыря.
Важно следить за состоянием мочевого пузыря во время беременности и родов, и не допускать появления вирусных, грибковых и бактериальных повреждений. Обычно после родов крупного плода через непродолжительное время все функции мочевого пузыря восстанавливаются, как, впрочем, и после вынужденной его катетеризации.
Лекарственные препараты при гипотонии назначают следующие:
- Снимающие интоксикацию и оказывающие противовоспалительное действие.
- Препараты, которые оказывают спазмолитическое действие.
- Препараты, обладающие мочегонным и уролитическим действием.
- Средства, восстанавливающие гормональный фон.
- Препараты для повышения иммунитета.
- Средства, нормализующие обменные процессы.
- Лекарственные препараты для регенерации тканей.
Источник
Нейрогенный мочевой пузырь у детей – функциональные расстройства наполнения и опорожнения мочевого пузыря, связанные с нарушением механизмов нервной регуляции. Нейрогенный мочевой пузырь у детей может проявляться неконтролируемыми, учащенными или редкими мочеиспусканиями, ургентными позывами, недержанием или задержкой мочи, инфекциями мочевых путей. Диагноз нейрогенного мочевого пузыря у детей ставится по данным лабораторных, ультразвуковых, рентгенологических, эндоскопических, радиоизотопных и уродинамических исследований. Нейрогенный мочевой пузырь у детей требует комплексного лечения, включающего медикаментозную терапию, физиопроцедуры, ЛФК, хирургическую коррекцию.
Общие сведения
Нейрогенный мочевой пузырь у детей – резервуарная и эвакуаторная дисфункция мочевого пузыря, обусловленная нарушением нервной регуляции мочеиспускания на центральном или периферическом уровне. Актуальность проблемы нейрогенного мочевого пузыря в педиатрии и детской урологии обусловлена высокой распространенностью заболевания в детском возрасте (около 10%) и риском развития вторичных изменений мочевыводящих органов.
Зрелый, полностью контролируемый днем и ночью, режим мочеиспускания формируется у ребенка к 3-4 годам, прогрессируя от безусловного спинального рефлекса до сложного произвольно-рефлекторного акта. В его регуляции принимают участие кортикальные и субкортикальные центры головного мозга, центры спинальной иннервации пояснично-крестцового отдела спинного мозга, периферические нервные сплетения. Нарушение иннервации при нейрогенном мочевом пузыре у детей сопровождается расстройствами его резервуарно-эвакуаторной функции и может стать причиной развития пузырно-мочеточникового рефлюкса, мегауретера, гидронефроза, цистита, пиелонефрита, хронической почечной недостаточности. Нейрогенный мочевой пузырь значительно снижает качество жизни, формирует физический и психологический дискомфорт и социальную дезадаптацию ребенка.
Нейрогенный мочевой пузырь у детей
Причины нейрогенного мочевого пузыря у детей
В основе нейрогенного мочевого пузыря у детей лежат неврологические нарушения разного уровня, приводящие к недостаточной координации активности детрузора и/или наружного сфинктера мочевого пузыря при накоплении и выделении мочи.
Нейрогенный мочевой пузырь у детей может развиваться при органическом поражении ЦНС вследствие врожденных пороков (миелодисплазии), травм, опухолевых и воспалительно-дегенеративных заболеваний позвоночника, головного и спинного мозга (родовой травме, ДЦП, спинномозговой грыже, агенезии и дисгенезии крестца и копчика и др.), приводящих к частичному или полному разобщению супраспинальных и спинальных нервных центров с мочевым пузырем.
Нейрогенный мочевой пузырь у детей может быть обусловлен неустойчивостью и функциональной слабостью сформировавшегося рефлекса управляемого мочеиспускания, а также нарушением его нейрогуморальной регуляции, связанным с гипоталамо-гипофизарной недостаточностью, задержкой созревания микционных центров, дисфункцией вегетативной нервной системы, изменением чувствительности рецепторов и растяжимости мышечной стенки мочевого пузыря. Основное значение имеет характер, уровень и степень поражения нервной системы.
Нейрогенный мочевой пузырь чаще встречается у девочек, что связано с более высокой эстрогенной насыщенностью, повышающей чувствительность рецепторов детрузора.
Классификация нейрогенного мочевого пузыря у детей
По изменению пузырного рефлекса различают гиперрефлекторный мочевой пузырь (спастическое состояние детрузора в фазу накопления), норморефлекторный и гипорефлекторный (гипотония детрузора в фазу выделения). В случае гипорефлексии детрузора рефлекс на мочеиспускание возникает при функциональном объеме мочевого пузыря, значительно превышающем возрастную норму, в случае гиперрефлексии – задолго до накопления нормального возрастного объема мочи. Наиболее тяжелой является арефлекторная форма нейрогенного мочевого пузыря у детей с невозможностью самостоятельного сокращения полного и переполненного мочевого пузыря и непроизвольным мочеиспусканием.
По приспособленности детрузора к нарастающему объему мочи нейрогенный мочевой пузырь у детей может быть адаптированный и неадаптированный (незаторможенный).
Нейрогенная дисфункция мочевого пузыря у детей может протекать в легких формах (синдром дневного частого мочеиспускания, энурез, стрессовое недержание мочи); среднетяжелых (синдром ленивого мочевого пузыря и нестабильного мочевого пузыря); тяжелых (синдром Хинмана – детрузорно-сфинктерная диссенергия, синдром Очоа – урофациальный синдром).
Симптомы нейрогенного мочевого пузыря у детей
Нейрогенный мочевой пузырь у детей характеризуется различными расстройствами акта мочеиспускания, тяжесть и частота проявлений которого определяется уровнем поражения нервной системы.
При нейрогенной гиперактивности мочевого пузыря, преобладающей у детей раннего возраста, отмечаются учащенные (> 8 раз/сутки) мочеиспускания малыми порциями, ургентные (императивные) позывы, недержание мочи, энурез.
Постуральный нейрогенный мочевой пузырь у детей проявляется только при переходе тела из горизонтального положения в вертикальное и характеризуется дневной поллакиурией, ненарушенным ночным накоплением мочи с нормальным объемом ее утренней порции.
Стрессовое недержание мочи у девочек пубертатного возраста может возникать при физической нагрузке в виде упускания небольших порций мочи. Для детрузорно-сфинктерной диссинергии характерны полная задержка мочеиспускания, микции при натуживании, неполное опорожнение мочевого пузыря.
Нейрогенная гипотония мочевого пузыря у детей проявляется отсутствующими или редкими (до 3-х раз) мочеиспусканиями при полном и переполненном (до 1500 мл) мочевом пузыре, вялым мочеиспусканием с напряжением брюшной стенки, ощущением неполного опорожнения из-за большого объема (до 400 мл) остаточной мочи. Возможна парадоксальная ишурия с неконтролируемым выделением мочи вследствие зияния наружного сфинктера, растянутого под давлением переполненного мочевого пузыря. При ленивом мочевом пузыре редкие мочеиспускания сочетаются с недержанием мочи, запорами, инфекциями мочевыводящих путей (ИМП).
Нейрогенная гипотония мочевого пузыря у детей предрасполагает к развитию хронического воспаления мочевых путей, нарушению почечного кровотока, рубцеванию почечной паренхимы и формированию вторичного сморщивания почки, нефросклероза и ХПН.
Диагностика нейрогенного мочевого пузыря у детей
При наличии расстройств мочеиспускания у ребенка необходимо проведение комплексного обследования с участием педиатра, детского уролога, детского нефролога, детского невролога и детского психолога.
Диагностика нейрогенного мочевого пузыря у детей включает сбор анамнеза (семейная отягощенность, травмы, патология нервной системы и др.), оценку результатов лабораторных и инструментальных методов исследования мочевой и нервной системы.
Для выявления ИМП и функциональных нарушений со стороны почек при нейрогенном мочевом пузыре у детей выполняют общий и биохимический анализ мочи и крови, пробу Зимницкого, Нечипоренко, бактериологическое исследование мочи.
Урологическое обследование при нейрогенном мочевом пузыре включают УЗИ почек и мочевого пузыря ребенку (с определением остаточной мочи); рентгенологическое исследование (микционную цистографию, обзорную и экскреторную урографию); КТ и МРТ почек; эндоскопию (уретроскопию, цистоскопию), радиоизотопное сканирование почек (сцинтиграфию).
Для оценки состояния мочевого пузыря у ребенка отслеживают суточный ритм (количество, время) и объем спонтанных мочеиспусканий при нормальном питьевом и температурном режиме. Высокую диагностическую значимость при нейрогенном мочевом пузыре у детей имеют уродинамическое исследование функционального состояния нижних мочевых путей: урофлоуметрия, измерение внутрипузырного давления при естественном заполнении мочевого пузыря, ретроградная цистометрия, профилометрия уретры и электромиография.
При подозрении на патологию ЦНС показано проведение ЭЭГ и Эхо-ЭГ, рентгенографии черепа и позвоночника, МРТ головного мозга ребенку.
Лечение нейрогенного мочевого пузыря у детей
В зависимости от типа, тяжести нарушений и сопутствующих заболеваний при нейрогенном мочевом пузыре у детей используют дифференцированную лечебную тактику, включающую немедикаментозную и медикаментозную терапию, хирургическое вмешательство. Показано соблюдение охранительного режима (дополнительный сон, прогулки на свежем воздухе, исключение психотравмирующих ситуаций), прохождение курсов ЛФК, физиотерапии (лекарственного электрофореза, магнитотерапии, электростимуляции мочевого пузыря, ультразвука) и психотерапии.
При гипертонусе детрузора назначают М-холиноблокаторы (атропин, детям старше 5 лет – оксибутинин), трициклические антидепрессанты (имипрамин), антагонисты Ca+ (теродилин, нифедипин), фитопрепараты (валерианы, пустырника), ноотропы (гопантеновая кислота, пикамилон). Для лечения нейрогенного мочевого пузыря с ночным энурезом у детей старше 5 лет применяют аналог антидиуретического гормона нейрогипофиза – десмопрессин.
При гипотонии мочевого пузыря рекомендованы принудительные мочеиспускания по графику (каждые 2-3 часа), периодические катетеризации, прием холиномиметиков (ацеклидин), антихолинэстеразных средств ( дистигмин), адаптогенов (элеутерококк, лимонник), глицина, лечебные ванны с морской солью.
В целях профилактики ИМП у детей с нейрогенной гипотонией мочевого пузыря назначают уросептики в малых дозах: нитрофураны (фуразидин), оксихинолоны (нитроксолин), фторхинолоны (налидиксовая кислота), иммунокорригирующую терапию (левамизол), фитосборы.
При нейрогенном мочевом пузыре у детей выполняют внутридетрузорные и внутриуретральные инъекции ботулотоксина, эндоскопические хирургические вмешательства (трансуретральную резекцию шейки мочевого пузыря, имплантацию коллагена в устье мочеточника, операции на нервных ганглиях, ответственных за мочеиспускание), проводят увеличение объема мочевого пузыря с помощью кишечной цистопластики.
Прогноз и профилактика нейрогенного мочевого пузыря у детей
При правильной лечебной и поведенческой тактике прогноз нейрогенного мочевого пузыря у детей наиболее благоприятен в случае гиперактивности детрузора. Наличие остаточной мочи при нейрогенном мочевом пузыре у детей увеличивает риск развития ИМП и функциональных нарушений почек, вплоть до ХПН.
Для профилактики осложнений важно раннее выявление и своевременное лечение нейрогенной дисфункции мочевого пузыря у детей. Детям с нейрогенным мочевым пузырем необходимо диспансерное наблюдение и периодическое исследование уродинамики.
Источник
ЛФК при синдроме ночного энуреза
Ночное недержание мочи – ночной энурез – это непроизвольное мочеиспускание во время ночного (чаще) или дневного (реже) сна. Данное состояние считается патологическим с 3,5-летнего возраста. Распространенность ночного энуреза в детском возрасте в среднем составляет 7-12%. Термин “ночной энурез” не определяет самостоятельную нозологическую форму, а представляет собой синдром, развитие которого возможно при различных патологических состояниях. Так, отмечено, что ночное недержание мочи встречается в клинической картине заболеваний мочевыводящей, нервной систем и нарушений психики. В структуре данного синдрома на патологию нижних мочевых путей приходится 5-10%, на нейрогенную дисфункцию – 20%, на патологию нервной системы – 50-60%, на нарушения психики 15-20%.
В любом случае, наличие у ребенка ночного недержания мочи приводит к характерологическим и неврологическим изменениям, что в свою очередь усложняет лечение и общение с данными детьми. Они нередко с трудом идут на контакт и откровенный разговор по поводу своей болезни и с недоверием воспринимают необходимость назначения ЛФК. Поэтому основная задача врача и инструктора ЛФК с первого посещения завоевать доверие пациента, убедить его в необходимости и полезности выполнения специальных физических упражнений, создать эмоциональную настроенность родителей и ребенка на лечение и, в частности, на занятия лечебной физкультурой.
ЛФК в педиатрии является одним из важных методов реабилитации. Лечебное действие средств ЛФК при синдроме ночного энуреза связано с возможностью воздействия как на отдельные звенья патогенеза заболеваний, вызывающих данный синдром, так и с влиянием в качестве метода неспецифической стимулирующей терапии.
Учитывая, что этиология и патогенез развития синдрома ночного энуреза многообразны и разработать единую схему применения средств ЛФК при данном синдроме невозможно, тактика врача при назначении средств ЛФК должна быть следующей:
- Установление развернутого диагноза с отражением ведущего и дополнительного клинико-патогенетического варианта ночного энуреза. Определение характера и степени тяжести клинических проявлений данного синдрома.
- Определение показаний к назначению средств ЛФК с учетом сопоставления патогенетических механизмов с механизмами лечебного действия средств ЛФК.
- Уточнение лечебных задач, решаемых средствами ЛФК.
- Подбор средств физической реабилитации для решения поставленных задач и выбор оптимальных форм их применения.
- Врачебный контроль и оценка эффективности применяемых средств ЛФК
Клинико-физиологическим обоснованием применения средств ЛФК при ночном недержании мочи является возможность общеукрепляющего влияния на организм в целом, повышения неспецифических защитных сил (за счет адаптации к постепенно повышающейся нагрузке), общей физической работоспособности. Специальные физические упражнения могут обеспечить максимальное укрепление мышечно-связочного аппарата тазового дна, мускулатуры уретры, таза, глубоких мышц спины, нормализацию замыкательной функции сфинктеров мочевого пузыря и уретры, а при необходимости – коррекцию положения таза и устранение анатомо-топографических изменений органов малого таза. При помощи средств ЛФК происходит активизация кровообращения в органах малого таза, обеспечение адекватного пассажа мочи. Средства ЛФК оказывают влияние на восстановление нарушенных условно-рефлекторных связей и кортикальной регуляции функциональных расстройств. Важным является возможность создания положительной эмоциональной реакции, которая в свою очередь способствует повышению эффективности лечения.
Специальные задачи ЛФК при синдроме ночного энуреза
- Укрепление мышечно-связочного аппарата тазового дна, мышц уретры, таза, живота, спины
- Улучшение трофики органов малого таза
- Устранение неконтролируемых сокращений детрузора, нормализация тонуса мочевого пузыря
- Содействие снятию патологической доминанты в коре головного мозга. Восстановление нарушенных условно-рефлекторных связей и кортикальной регуляции функциональных расстройств.
- Активизация компенсаторно-приспособительной реакции в тканях замыкательного апарата мочевого пузыря и уретры с целью нормализации его деятельности
- Коррекция положения таза и восстановление анатомо-топографических взаимоотношений органов
Общие задачи ЛФК:
- Создание положительного эмоционального фона
- Повышение неспецифических защитных сил
- Расширение функциональных возможностей основных систем (сердечно-сосудистой, дыхательной, мышечной)
- Повышение общей физической работоспособности
- Освоение двигательных навыков и физических качеств по возрасту
Для решения специальных задач могут использоваться следующие средства физической культуры.
Физические упражнения
Для мышц брюшного пресса, пояснично-крестцовой области, таза и спины, ягодичной области, промежности и нижних конечностей. Дыхательные статические и динамические упражнения с частой сменой исходных положений. С целью улучшения крово- и лимфообращения в органах малого таза применяются упражнения для мышц пояснично-крестцовой области и брюшного пресса. Для улучшения мочевыделительной функции почек и обеспечения оттока мочи, изменения тонуса гладких мышц мочеточника необходимо использовать специальные упражнения для мышц брюшного пресса, различные наклоны, прогибания, повороты туловища, упражнения для нижних конечностей с сопротивлением или отягощением, упражнения в ходьбе – коротким шагом или с зажатым между коленями мячом, чередуя специальные упражнения с расслаблением мышц и дыхательнымиупражнениями.
Для укрепления мышечно-связочного аппарата тазового дна, мускулатуры уретры, таза, глубоких мышц спины, а также восстановления замыкательной функции сфинктеров мочевого пузыря и уретры применяют специальные динамические физические упражнения и изометрическое напряжение мышц. Большинство специальных динамических упражнений следует выполнять с сокращением и расслаблением мышц промежности. Изометрические напряжения мышц следует выполнять с максисмальной интенсивностью.
Общеразвивающие упражнения
Для различных мышечных групп, в том числе для мышц конечностей, из различных положений в возрастающей дозировке. Используются упражнения прикладного характера – ходьба и ее варианты, легкий бег, подскоки, лазание, ползание, метание.
Подвижные игры
Необходимо проводить с вовлечением мышц нижних конечностей, спины, пояснично-крестцовой и ягодичных областей, мышц брюшного пресса. Примерный перечень подвижных игр:
“Бездомный заяц” – дети 5-14 лет (предусматривает занятие своего “домика” по условной команде)
“Сбить кегли” – дети 6-14 лет (сбивание кегли в исходном положении стоя на коленях, четвереньках, по 3-5 бросков)
“Пятнашки на четвереньках” – дети 10-14 лет (проводятся в исходном положении стоя на четвереньках или в положении сидя, упор руками сзади).
“Мяч по кругу” – дети 6-14 лет (передача одного-двух мячей со сменой направления движения мяча по команде).
Классический массаж
Области воздействия – пояснично-крестцовая и ягодичная, передняя брюшная стенка. Подбор приемов: поглаживание, растирание, разминание. Вибрация – подушечками пальцев, ладонной поверхностью пальцев и кисти, основанием первого пальца, наружной поверхностью средних фаланг пальцев. Критерием эффективности массажной процедуры является появление в области воздействия первичной гиперемии, увеличение диуреза после сеанса. Оптимально проведение не менее двух курсов массажа в год.
Закаливание
Проводят в домашних или санаторных условиях с целью повышения неспецифической сопротивляемости организма ребенка. Наиболее часто применяется закаливание водными и воздушными процедурами с обязательным соблюдением принципов постепенного возрастания интенсивности воздействия и регулярности применения закаливающих процедур.
Формы лечебной гимнастики
Специальные занятия групповым или малогрупповым способом, утренняя гигиеническая гимнастика, индивидуальные назначения для самостоятельного выполнения, элементы ЛФК в режиме дня. Использование указанных форм зависит от этапа восстановительного лечения, активности ребенка и родителей при их выполнении, лечебного эффекта.
Источник
