Удаление папилломы операция на мочевом пузыре
Доброкачественные новообразования (папилломы) мочевого пузыря занимают около 1% от всех заболеваний данной локализации. Длительное время они могут никак не проявлять себя клинически. В редких случаях приводят к нарушению мочеиспускания и изменению нормального состава мочи. Несмотря на невысокую распространенность и отсутствие симптоматики со стороны мочевыводящих путей, папилломатозные выросты могут представлять серьёзную опасность из-за имеющегося риска трансформации в злокачественную опухоль.
Онкогенный потенциал папиллом различен и зависит от множества внешних и внутренних факторов. Правильная тактика заключается в обязательном удалении обнаруженных во время обследования доброкачественных новообразований мочевого пузыря и последующем проведении профилактических осмотров пациента.
Общая информация
Нормальная слизистая оболочка мочевого пузыря покрыта многослойным эпителием из плоских клеток. Количество слоев может быть от 3 до 6. Поверхностно расположенные клетки являются крупными и секретируют большое количество муцина, подобно железистому эпителию. Такие особенности слизистого покрова мочевого пузыря привели к появлению терминов «переходный эпителий» или «уротелий» в отношении эпителиальной выстилки органа.
Папиллома по своему строению представляет собой вырост на слизистой оболочке мочевого пузыря, исходящий из клеток эпителиального слоя. Она может иметь различную форму, но чаще всего представлена одиночным узловым образованием, расположенным на широком основании или тонкой ножке, идущей к поверхности слизистой. Сверху доброкачественное новообразование покрыто нормальным уротелием.
Все папилломатозные выросты относят к доброкачественным новообразованиям, имеющим онкогенный потенциал различной степени. Риск трансформации в злокачественную опухоль зависит от множества факторов: длительное воздействие неблагоприятных факторов (канцерогены химического происхождения, ионизирующее излучение), нарушение уродинамики, хронические воспалительные процессы в стенке пузыря и некоторые другие. При этом в эпителиальном слое происходят изменения, приводящие к нарушению нормального клеточного и тканевого состава — атипия и дисплазия. Выраженность этих процессов напрямую влияет на риск злокачественной трансформации.
Причины
Точные причины появления папиллом мочевого пузыря остаются неизвестными, однако существуют факторы риска, которые увеличивают вероятность развития заболевания. К ним относятся:
- престарелый и старческий возраст;
- снижение местного иммунитета слизистой оболочки;
- хронические воспалительные заболевания мочеполовой системы;
- нарушение пассажа мочи;
- врожденные и приобретенные иммунодефицитные состояния.
В последнее время активно изучается влияние цитопатогенных вирусов на слизистую оболочку мочевого пузыря: папилломавирусная инфекция, вирусы простого герпеса, цитомегаловирусная инфекция, вирус Эпштейна-Барр. Присутствие данных возбудителей в организме длительное время остается незамеченным, они выявляют себя при стойком снижении иммунной сопротивляемости организма, одним из проявлений которых может являться усиление тканевой пролиферации и рост новообразований.
Виды
В подавляющем большинстве случаев доброкачественные эпителиальные выросты представлены двумя типами: переходно-клеточным и плоскоклеточным. Переходно-клеточная (уротелиальная) папиллома составляет до 4% от всех новообразований мочевого пузыря. Она представляет собой сосочковое разрастание с рыхлой соединительной тканью, внутри которой имеются мельчайшие кровеносные сосуды. Покрыто новообразование уротелием, выстилающим поверхность всего органа изнутри. Встречается уротелиальная папиллома у пациентов старше 50 лет. Она имеет крайне низкий риск рецидива и озлокачествления. Новообразование чаще всего представлено изолированными эпителиальными выростами на тонкой ножке или широком плоском основании, но может иметь и диффузный (рассыпной) характер расположения.
Один из ее морфологических вариантов — папиллома погружного типа. Она обладает теми же гистологическими характеристиками, но располагается иначе. Рост новообразования происходит преимущественно в толщу слизистой оболочки. Таким образом, основная часть папилломы глубоко прорастает в стенку мочевого пузыря, а в просвете органа расположен лишь небольшой экзофитный компонент. Встречается папиллома погружного типа менее, чем в 1% случаев и обычно наблюдается у пациентов старше 65-70 лет. Она характеризуется медленным ростом и доброкачественным клиническим течением, редко подвергается злокачественной трансформации. Большинство таких новообразований одиночные, локализуются в области шейки или треугольника Льето мочевого пузыря.
Плоскоклеточная папиллома — новообразование, в отношении которого до сих пор имеется множество разногласий со стороны клиницистов и исследователей. В ряде случаев доброкачественный эпителиальный вырост имеет высокий онкогенный потенциал. Истинная доброкачественная плоскоклеточная папиллома встречается в 2-3% случаев. Она имеет вид одиночной нежной ворсины, выступающей в просвет пузыря. Покрыт вырост неизмененным уротелием, который содержит не более 6 слоев клеток. О высоком риске злокачественной трансформации говорят в том случае, когда увеличивается количество слоев в эпителиальном пласте и появляется клеточная атипия.
Возможные симптомы
Единичные и небольшие полипы могут никак не проявлять себя клинически и длительное время растут в просвет мочевого пузыря. В некоторых случаях возможно появление дизурического синдрома — комплекса симптомов, связанного с нарушением мочеиспускания. К ним относятся:
- субъективный дискомфорт во время и после мочеиспускания;
- ощущение неполного опорожнения мочевого пузыря;
- рези при мочеиспускании.
Большие папилломы погружного типа могут стать причиной гематурии — появления крови в моче. Как правило, наблюдается микрогематурия (выявляется только лабораторно по наличию эритроцитов в моче), но иногда встречается и макрогематурия — примесь крови, определяемая визуально. Моча при этом имеет багрово-алый оттенок.
Диагностика и лечение
Из-за скудной клинической симптоматики доброкачественные новообразования часто становятся случайной диагностической находкой. Лишь небольшая часть пациентов проходит обследование в связи с появлением дизурии или гематурии. Основное исследование, позволяющее выявить папилломатозные выросты — цистоскопия. Метод подразумевает осмотр слизистой выстилки мочевого пузыря при помощи эндоскопического оборудования (оптическая система и источник света). При выявлении папилломы врач определяет ее локализацию, размеры, тип основания, поверхность выстилки. На этом этапе эндоскопист может лишь предположить вид папилломы исходя из своего клинического опыта. Для достоверного определения клеточного и тканевого строения необходимо провести забор биопсийного материала и отправить его на гистологическое исследование. Врач-патоморфолог детально изучает тонкие срезы папилломы под микроскопом и выносит окончательное заключение.
Как правило, в клинической практике диагностическая цистоскопия сразу же переходит в лечебную — обнаруженное новообразование удаляется, а в месте повреждения слизистой оболочки проводится эндоскопический гемостаз (профилактика кровотечения). Полученный папилломатозный вырост сразу отправляется на гистологическое исследование.
Вспомогательную роль в диагностике играют контрастные рентгенологические исследования и УЗИ мочевыводящих путей, методы компьютерной и магнитно-резонансной томографии. В обязательный минимум обследования входят анализы крови и мочи, при необходимости лечащий врач может назначить мазки из уретры и влагалища, а также расширенные исследования мочи (по Каковскому-Аддису, Нечипоренко, посев на микрофлору и другие).
Дальнейшая тактика
Цистоскопия — амбулаторная манипуляция, поэтому пациент может в тот же день вернуться к привычному образу жизни. В течение 1-3 дней после эндоскопического исследования возможно учащение мочеиспускания и появление неприятных ощущений в виде резей. Это связано с непосредственной травматизацией чувствительной слизистой оболочки уретры и мочевого пузыря во время процедуры. Слизистые покровы обладают высокой регенераторной способностью и быстро заживают самостоятельно. В течение первых суток после удаления полипов возможно появление незначительной примеси крови в моче или слизисто-кровянистого отделяемого из уретры.
После полипэктомии пациенту рекомендуется планово проходить медицинское обследование. Его кратность определяется лечащим врачом. Как правило, после цистоскопии врач назначает пациенту контрольное исследование крови и мочи. Через 6-12 месяцев следует пройти повторное эндоскопическое исследование, чтобы исключить рецидивы и оценить состояние слизистой мочевого пузыря.
Источник
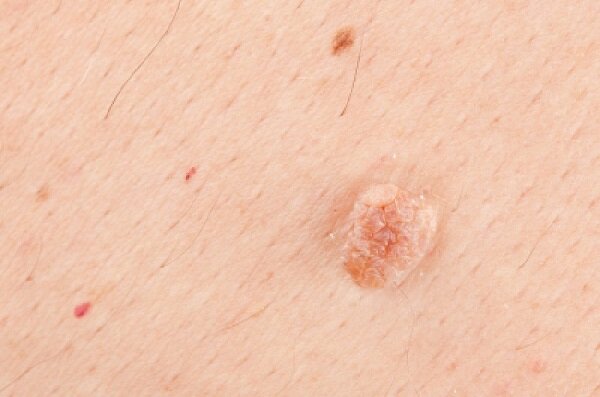
Такое заболевание, как папиллома мочевого пузыря встречает очень редко. Согласно статистике около 10% людей страдают от этой патологии. Доброкачественное образование вызывает неприятные симптомы, и грозит осложнением в виде рака, если лечение начато поздно. По МКБ 10 опухоль мочеточника и мочевого пузыря занимают код С 66 и С 67.
Что это за болезнь и чем опасно
Что это за заболевание? Папиллома представляет собой небольшое мягкое образование, растущее на ножке из стенки мочевого пузыря. Ее относят к предраковым патологиям. Папиллома мочевого пузыря у мужчин по-научному называется карцинома. У обоих полов развитию нароста способствует, присутствующий в организме вирус под названием ВПЧ.
По физиологическим особенностям доброкачественное образование мочевого пузыря и мочеиспускательного канала чаще возникает у мужчин. К появлению папилломы, и ее разрастанию приводит ряд факторов. Например, мочекаменное заболевание, наличие простатита, цистит, уретрит.
Чем опасна папиллома в мочевом пузыре? Новообразование может быть абсолютно не опасным и хорошо поддаваться лечению, главное, вовремя обнаружить нарост.
Важно! В случае позднего обращения в больницу доброкачественный нарост превращается в злокачественные, то есть рак.
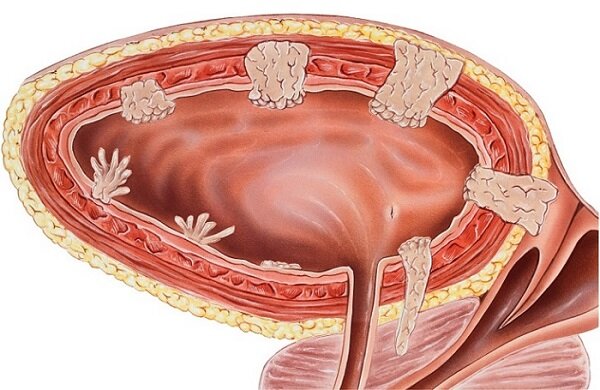
Типы наростов
Медицинские работники выделяют несколько распространенных видов папиллом в данном органе. К ним относятся:
- Плоскоклеточная папиллома — доброкачественная опухоль. Среди всех видом болезни считается самой распространенной. У женщин клеточный вид часто перерождается в рак шейки матки. Чаще всего такой диагноз ставят пациентам за 50 лет.
- Уротелиальная папиллома — нераковое доброкачественное образование. Этот вид встречается не так часто, как другие мужские онкологические болезни, связанные с ВПЧ мочеполовой системы. Нередко образовавшийся полип ошибочно диагностируется как простатит или аденома простаты.
- Папиллярный тип новообразования считается злокачественным. Слизистая оболочка вокруг и вблизи выростов неизменена. Папиллярный рак мочевого пузыря начинает развиваться из переходного эпителия. Зачастую наблюдаются язвенные образования, некроз и кровотечения. Этот вид рака может прорастать в слизистый, подслизистый и мышечный слой стенок.
- Переходно-клеточная папиллома проявляется в виде нароста на тонкой ножке. Переходный тип образования наиболее часто удаляют у мужчин в возрасте 40 и более лет. Причиной возникновения папиллом служит половой контакт с зараженным человеком. Микропрепарат папилломы: многочисленные разрастания образований в переходном эпителии.
Эпителиальный вид нароста называют карцинома или рак. Чаще всего такие опухоли встречаются у мужчин пожилого возраста.
Клинические проявления папилломы
Чтобы начать своевременное лечение необходимо знать, какие симптомы появляются при папилломе. Наиболее частыми признаки заболевания являются:
- гематурия, которая бывает двух видов — микрогематурия и макрогематурия;
- болезненное мочеиспускание;
- пациент постоянно испытывает ложные позывы в туалет;
- жжение;
- расположение новообразования рядом с мочеточником, может перекрыть его, что способствует застою мочи, является причиной пиелонефрита, почечной недостаточности.
Также пациент жалуется на затрудненное мочеиспускание. Чтобы сходить в туалет человеку приходится напрягать брюшные мышцы, а это приводит к спазматическим болям. Частые позывы в туалет происходят из-за того, что опухоль растет, а емкость мочевого пузыря уменьшается.

Хирургическое удаление новообразования
После проведения диагностики, и обнаружения папилломы врач назначает лечение. Цель терапии — удалить образование для исключения перерождения в раковую опухоль. Операция по удалению проводится в зависимости от степени прорастания нароста в стенки мочевого пузыря. Возможные хирургические вмешательства и когда они показаны:
- Эндоскопия. Во время эндоскопической операции совершается проведение электрорезекции. Ее проводят при типичной и атипичной папилломах на первых стадиях развития папиллярного рака. Такой тип операции назначают когда мышечный слой не задет. Электрорезекция считается самым щадящим способом удаления, после ее проведения пациент быстро восстанавливается.
- Хирургическое удаление необходимо при проникновении образований в мышечный слой органа. Иссечение папилломы скальпелем грозит пациенту некоторыми осложнениями, поэтому лучше чаще посещать врача чтобы лечение было начато раньше при необходимости. Такое удаление нароста проходит с заменой пораженной части. Если папиллом слишком много проводиться полное удаление пузыря, который заменяют на часть толстого или тонкого кишечника.
- Лучевая терапия подразумевает полное удаление органа. После чего хирург создает новые резервуар для сбора мочи.
- Радикальная цистэктомия считается самой сложной операцией. У женского пола хирург удаляет полностью пузырь, матку, переднюю стенку влагалища и уретру. Мужчинам предстоит вырезать сам орган, простату и мочеиспускательный канал. Такое хирургическое вмешательство назначается, если опухоли зашли слишком далеко и обычное удаление не поможет от них избавиться.
Внимание! Если появится один из побочных эффектов сразу обращайтесь к лечащему доктору.
Каждая операция грозит пациенту небольшими кровотечениями, тошнотой, плохим самочувствием, слабостью, болями в первые дни после ее проведения и жжением при походе в туалет.
Консервативное лечение и использование народных средств
После хирургического удаления образований пациенту назначают медикаментозное лечение. Как лечить? Врачи прописывают противовирусную терапию. Она необходима, чтобы уменьшить риск развития рецидива. Также пациентам назначают противовоспалительные таблетки, которые восстанавливают уродинамику. К таким препаратам относятся:
- Уролесан;
- Цистон;
- Фитолизин.
Также необходимо проходить профилактику. Она заключается в катетерном вводе специальных медикаментов в полость мочевыводящего органа. Чтобы избежать рецидива пострадавшему необходимо несколько раз в год посещать уролога или гинеколога. Кроме того, в обязательном порядке необходимо следить за наполненностью мочевого пузыря и вовремя посещать туалет.
Внимание! В домашних условиях вылечить такое заболевание не получится.

Лечение папилломы мочевого пузыря народными средствами поможет восстановить иммунитет. Хороший рецепт: смешайте в одинаковом количестве шиповник, клюкву, малину, облепиху и смородину. Залейте кипятком, немного дайте средству постоять, принимайте несколько раз в день.
Свою эффективность в поднятии иммунной системы доказали лекарственные травы, чеснок, спиртовые настойки. Петрушку и укроп измельчают в блендере, смешивают с водой, чтоб масса была густая и добавляют к макаронам или картошке. Для лечения доброкачественной или злокачественной опухоли рекомендуют пить настойки болиголова или корня веха ядовитого. Эффективность лечения народных средств будет сильнее, если оба лекарства использовать одновременно.
Источник
Уротелиальные папилломы мочевого пузыря – доброкачественные опухоли, встречающиеся преимущественно у молодых людей.
Существование папиллярного поражения мочевого пузыря с доброкачественным клиническим течением и узнаваемыми морфологическими признаками, заслуживающими доброкачественной классификации “папилломы”, признано, но вызывает много вопросов.
В основе диагностики уротелиальных папиллом лежит гистологическое исследование. Трансуретральная резекция – безопасный и эффективный вариант лечения. Необходимо установить дифференциальный гистопатологический диагноз по отношению к другим неинвазивным неопластическим уротелиальным поражениям, учитывая особенности рецидива, прогрессирования и лечения этих опухолей.
Общие сведения об уротелиальной папилломе мочевого пузыря
Неинвазивные папиллярные уротелиальные новообразования согласно системе классификации ВОЗ/ISUP (2004) следующие:
- Уротелиальная папиллома.
- Папиллярное уротелиальное новообразование низкой степени злокачественности (PUNLMP).
- Папиллярная уротелиальная карцинома низкой степени злокачественности.
- Папиллярная уротелиальная карцинома высокой степени.
Уротелиальная папиллома
Папиллярная уротелиальная карцинома низкой степени злокачественности
Уротелиальная папиллома (переходноклеточная) мочевого пузыря – это отдельное образование доброкачественного характера, которое развивается преимущественно в молодом возрасте. Уротелиальные папилломы являются гистологически и биологически отличительными опухолями, и их следует дифференцировать от других папиллярных новообразований мочевого пузыря с более высоким риском.
Уротелиальные папилломы представляют собой экзофитное неинвазивное уротелиальное новообразование, состоящее из тонкого фиброваскулярного ядра, покрытого уротелием нормальной толщины и нормального внешнего вида по классификации ВОЗ. На их долю приходится всего 1–4% всех опухолей мочевого пузыря. Обозначение «папиллома» использовалось разными авторами по-разному в результате постоянного обновления классификации, поэтому вопрос о том, можно ли считать уротелиальные папилломы доброкачественным поражением, все еще обсуждается.
Исторические аспекты этого вопроса были подробно рассмотрены Эблом и Янгом в 1989 году. Существование типичных папиллом было определено классификацией ВОЗ 1973 года, со временем эта диагностическая категория была признана и включена в консенсусную классификацию новообразований мочевого пузыря Всемирной Организацией Здравоохранения и Международным обществом урологических патологов (ВОЗ/ISUP).
Если использовать ограничительные диагностические критерии, рекомендованные ВОЗ, это поражение встречается редко. Некоторые исследователи предложили расширить диагностическую категорию уротелиальной папилломы, включив в нее карциному 1 степени по классификации ВОЗ, но большинство не следует этому предложению.
Уротелиальные папилломы возникают в двух различных клинических условиях:
- новообразования de novo (без предшествующего уротелиального новообразования);
- или возникающие у пациентов с известным клиническим анамнезом рака мочевого пузыря (вторичные папилломы).
Новообразования de novo возникают в более молодом возрасте, в том числе детском и подростковом и обычно имеют доброкачественное течение. Вторичные уротелиальные папилломы встречаются у пациентов с известной в прошлом клинической историей неоплазии мочевого пузыря или с сопутствующим поражением уротелия.
Переходноклеточные папилломы имеют низкую частоту рецидивов и редко прогрессируют до развития уротелиальной карциномы. Кажется разумным избегать определения этих пациентов как больных раком.
Редкость папиллом мочевого пузыря (когда они строго диагностированы), приводит к тому, что специалисты имеют ограниченный опыт в их распознавании и лечении. Чтобы восполнить дефицит информации, проводятся дальнейшие исследования этой патологии.
Распространенность уротелиальных папиллом
Средний возраст развития папиллом de novo определить достаточно сложно, поскольку диапазон их развития очень большой 8-76 лет. Развиваются преимущественно у мужчин (соотношение мужчины : женщины составляет 1,9:1). Средний возраст пациентов с вторичными папилломами составляет 66 лет (диапазон 55-73 года), они также немного преобладают у мужчин.
Уротелиальная папиллома мочевого пузыря у детей встречается крайне редко. Оценочная распространенность таких новообразований составляет 0,1% –0,4%. В педиатрической популяции чаще встречаются в позднем подростковом возрасте (67,0% в возрасте 15–20 лет против 13,6% в возрасте до 10 лет) и преобладают среди мальчиков. Обычно заболевание проявляется безболезненной макрогематурией.
Причины и факторы риска уротелиальных папиллом мочевого пузыря
Причины развития данного типа образований не установлены. Задокументированные факторы риска окружающей среды связаны с образом жизни и производственной вредностью. К ним относятся курение сигарет и ароматические амины, обычно содержащиеся в краске, резине, красителях и выхлопных газах дизельного топлива.
Эти факторы риска могут играть второстепенную роль в педиатрической когорте, так как латентный период, необходимый после воздействия, довольно длительный. Такая связь у молодых пациентов не доказана.
Симптомы наличия папиллом в мочевом пузыре
Уротелиальные папилломы имеют широкий спектр симптомов, из которых наиболее частый (90%) – макрогематурия. Другие менее частые проявления:
- раздражающие симптомы мочеиспускания – дизурия, частые и неотложные позывы;
- обструкция мочевыводящих путей;
- боли в животе;
- лихорадка;
- нефролитиаз;
- рвота.
![]() Лихорадка
Лихорадка
Гистологические особенности уротелиальных папиллом мочевого пузыря
Образование обычно единичное. Размеры опухолей варьируют от 0,2 до 2,8 см в наибольшем диаметре (в среднем = 0,76 см). Локализация различна (заднее, боковое, в тригональной области, в области купола), но задние и боковые стенки мочевого пузыря поражаются больше.
Уротелиальные папилломы оценивают по архитектурному расположению сосочков (относительный размер сосочков, форма, сложность и наличие эндофитного роста), содержанию фиброваскулярных ядер, количеству клеточных слоев в уротелии, характеру зонтичного клеточного слоя, полярности уротелия по отношению к базальной мембране, митотической активности и ядерной цитологии.
Под микроскопом обрзования имеют сформированную папиллярную архитектуру с фиброваскулярными ядрами. Папиллярная архитектура варьирует от общего простого, неиерархического расположения (в большинстве, по исследованиям в 73% случаев) до более сложного анастомозирующего сосочка с почкованием (по исследованиям в 27% случаях). Отдельные сосочки также различны: от мелких со скудной стромой и тонкими фиброваскулярными ядрами, до крупных с выраженным стромальным отеком.
Уротелиальные инвагинации (эндофитный рост) в папиллярные ядра присутствуют во многих случаях (около 42%). Общим для всех является нормальный внешне уротелий без гиперплазии (толщина уротелия варьирует от четырех до семи клеток).
![]() Гистологические особенности уротелиальных папиллом мочевого пузыря
Гистологические особенности уротелиальных папиллом мочевого пузыря
Уротелий в большинстве случаев содержит базальные клетки, промежуточные клетки и зонтичные клетки. В более чем половине исследований поверхностный зонтичный клеточный слой отчетливо выражен с увеличенной цитоплазмой, часто с вакуолизацией. Ядерная морфология почти всегда мягкая, без какой-либо ядерной атипии и имеет вид нормального уротелия. В менее 10% случаев наблюдается ядерная атипия дегенеративного типа, которая обычно бывает очаговой, но в остальном эти случаи имеют типичные признаки уротелиальной папилломы. Редкие митотические фигуры идентифицируются у единиц образований, ни один из них не оказывается, как правило, атипичным митозом.
Гистологическое исследование в дифференциальной диагностике очень полезно и необходимо.
При подозрении на диагноз папилломы одним из дифференциально-диагностических соображений является папиллярная уротелиальная гиперплазия, поражение, которое считается предполагаемым предшественником низкосортных папиллярных уротелиальных новообразований. Однако, в отличие от папиллом, они обычно имеют гиперпластический уротелий (более семи клеток в толщину) с волнообразным рисунком, состоящим из тонких сосочковых складок слизистой оболочки различной высоты.
Важно отметить, что дискретные фиброваскулярные ядра отсутствуют и что васкулярность сосредоточена в основании уротелиальной пролиферации. Папиллярная уротелиальная гиперплазия имеет доброкачественную, нормальную цитологию пролиферирующего уротелия, общую с уротелиальными папилломами, но, учитывая гиперпластический уротелий, вероятно, является более близкой имитацией папиллярных уротелиальных новообразований низкого злокачественного потенциала/переходно-клеточного рака I степени.
Диагностика переходноклеточных папиллом мочевого пузыря
Консультация уролога. Во время консультации уролог подробно выясняет симптомы и жалобы пациента, выясняет наличие предшествующих заболеваний со стороны мочевыделительной системы и проводит физикальный осмотр, который, как правило, ничем не примечателен. Поскольку проявления папиллом неспецифичны, назначается дальнейшее обследование, в первую очередь анализы мочи, крови и УЗИ мочевого пузыря.
Сонография. УЗИ мочевого пузыря следует использовать в качестве первого клинического подхода для выявления уротелиальных папиллом, учитывая его хорошую специфичность и высокую чувствительность с возможностью обнаружения очагов поражения размером до 5 мм. Лучше делать его на заполненный орган, или на полный и пустой мочевой пузырь.
![]() УЗИ мочевого пузыря
УЗИ мочевого пузыря
Цитология мочи играет минимальную роль в диагностике уротелиальных папиллом, несмотря на ее высокую специфичность (98%), она обладает низкой чувствительностью (34%), особенно к низкодифференцированным поражениям (12% для опухоли 1-й степени).
Цистоскопия. Цистоскопия считается золотым стандартом диагностики уротелиальных папиллом мочевого пузыря. Результаты цистоскопии могут быть разные и включают:
- воспаленный или эритематозный уротелий;
- новообразование;
- нормальный уротелий
![]() Цистоскопия
Цистоскопия
Цистоскопию лучше проводить одновременно с биопсией, это позволяет взять материал образований для гистологического исследования и определения точного диагноза.
Лечение папиллом мочевого пузыря
Лечение папилломатозного поражения мочевого пузыря заключается в удалении образований с помощью трансуретральной резекции. В некоторых случаях при наличии/подозрении на более высокую степень злокачественности папиллом проводится внутрипузырная химиотерапия. Также ее следует рассмотреть при повторных папилломах, наличии в анамнезе доброкачественных или злокачественных поражений органов мочевыделительной системы.
![]() Трансуретральная резекция
Трансуретральная резекция
Прогноз уротелиальной папилломы мочевого пузыря
Метастатическое заболевание и агрессивная форма данной переходноклеточной папилломы в молодом возрасте встречаются редко, с низкой частотой рецидива (3,4%), прогрессирования (1,1%) и смерти (1,1%).
Тем не менее, исследования показывают, что неинвазивная папиллома, включая уротелиальную, может рецидивировать в любом возрасте. Рецидивы могут быть множественными и могут возникать через много лет после первоначального диагноза, иногда с прогрессированием до более высокой степени злокачественности заболевания. Имеются данные, что такое прогрессирование до злокачественной опухоли происходит у лиц с иммунодефицитом, с иммуносупрессией, которая, например, вызвана приемом препаратов по поводу другого заболевания.
Последующее наблюдение
Последующее наблюдение за болезнью широко варьируется среди авторов. Время наблюдения должно быть пропорционально риску рецидива и прогрессирования заболевания, однако все еще существуют разногласия в этом вопросе. Немногие проведенные исследования предполагают, что клиническое течение как у взрослых, так и у детей требует агрессивного наблюдения. Другие предполагают менее агресс?
