Удаление грыжа мочевого пузыря
А.Г. Иванов, Ю.В. Хоронько
ФГБОУ ВО «Ростовский государственный медицинский университет» МЗ РФ; Ростов-на-Дону, Россия
Введение
Скользящая паховая грыжа является сложной проблемой, находящейся на стыке современной хирургии и урологии. Риски, связанные со сложностью диагностики, особенностями оперативного вмешательства, вероятностью травмы мочевого пузыря, мочеточников обуславливают интерес к данной проблеме. Цель исследования: описать клинический случай большой скользящей грыжи, этапы диагностики, оперативного лечения и послеоперационные результаты.
Клинический случай
Пациент К., 66 лет. Обратился с жалобами на наличие выпячивания в левой паховой области, боли в проекции данного выпячивания при физических нагрузках, увеличение мошонки слева, затруднения при мочеиспусканиях, отсутствие чувства полного опорожнения мочевого пузыря после мочеиспусканий.
Анамнез заболевания: считает себя больным в течение 3 лет, когда после физической нагрузки появилась боль и грыжевое выпячивание в левой паховой области. За медицинской помощью не обращался. В последние несколько недель грыжевое выпячивание увеличилось в размерах, появилась боль в проекции выпячивания, отметил увеличение мошонки слева.
Из анамнеза жизни: в 1970 году аутовенозная пластика левой бедренной артерии вследствие травматического повреждения, в 2008 году – операция по поводу гидрогеле слева, в 2017 году – натяжная герниопластика задней стенки пахового канала слева, рецидив в течение полугода.
us urogenitalis. Почки не пальпируются. Мочеиспускание затруднено, прерывистое, после мочеиспускания чувство полного опорожнения мочевого пузыря отсутствует.
Per rectum: простата значительно увеличена, симметрично уплотнена. Контуры её чёткие, ровные, поверхность гладкая, междолевая борозда не определяется, верхний полюс не достижим. Подвижность сохранена. Болезненность при пальпации умеренная.
us localis: в левой паховой области определяется грыжевое выпячивание размерами 4х5х5 см. В положении лежа выпячивание вправляется в брюшную полость, при пальпации мягко-эластической консистенции, умеренно болезненное. Грыжевые ворота до 2 см в диаметре. Элементы семенного канатика расположены медиально. Кожа над выпячиванием не изменена.
Результаты исследований
УЗИ органов мошонки. Наружное кольцо пахового канала слева при натуживании расширяется до 20 мм. Лоцирован грыжевой мешок 4х5х5 см с неоднородным содержимым. Размеры яичек обычные, контуры их чёткие, ровные. Придатки умерено диффузно неоднородные с двух сторон. Эхографические признаки кист головки правого придатка, умеренного гидроцеле справа, выраженного гидроцеле слева.
УЗИ мочевого пузыря и простаты. Объём мочевого пузыря – 350 мл. Объём простаты – 170 мл. Объём остаточной мочи – более 200 мл.
Урофлуометрия: максимальная скорость потока мочи (Q max) – 12-13 мл/сек.
Оценка качества жизни по I-PSS -21 балл.
PSA – 3,5 нг/мл.
Триплексное сканирование артерий и вен нижних конечностей. Атеросклеротические изменения стенок артерий. Артерии на бедре и голени с обеих сторон проходимы, УЗ признаков гемодинамически значимых стенозов артерий нижних конечностей не выявлено.
При спиральной компьютерной томографии (СКТ) таза визуализирован резко деформированный мочевой пузырь, часть его пролоббирует в грыжевой мешок пахово-мошоночной грыжи слева. Оба мочеточника впадают в типичном месте. Нижняя треть левого мочеточника извита, лежит вне грыжевого мешка (рис. 1).
Рисунок 1. СКТ таза: А – сагиттальный срез; В – компьютерная реконструкция таза. Мочевой пузырь резко деформирован, часть его пролоббирует в грыжевой мешок пахово-мошоночной грыжи слева
Выполнена уретроцистоскопия. Значительно увеличенная простата обусловила затруднения при поиске устья грыжевого компонента мочевого пузыря, которое с трудом визуализировано при фиброцистоскопии (рис. 2).
Рисунок 2. Фиброуретроцистоскопия. Устье грыжевого компонента
Диагноз: Основной: Большая левосторонняя косая пахово-мошоночная грыжа с вовлечением мочевого пузыря в грыжевой мешок.
Сопутствующий: Доброкачественная гиперплазия простаты. Хроническая неполная задержка мочи. Хронический левосторонний эпидидимит. 2-х стороннее гидроцеле.
Операция: Герниотомия слева, герниопластика задней стенки пахового канала сетчатым имплантом.
После иссечения рубцовых тканей визуализированы грыжевые ворота неправильной формы и шейка грыжевого мешка. От окружающих тканей мобилизован тесно спаянный с ними грыжевой мешок, опускающийся в мошонку. Содержимое грыжевого мешка – стенка мочевого пузыря, предбрюшинная жировая клетчатка. В процессе мобилизации стенки мочевого пузыря полного её расправления не достигнуто ввиду наличия выраженных фиброзных и спаечных изменений.
Пластика задней стенки пахового канала произведена с применением сетчатого импланта размерами 10х15см.
Наблюдение 3 месяца. В послеоперационном периоде проводилась стандартная терапия, включающая тамсулозин по 0,4 мг 1 раз в сутки утром.
Пациент отметил значимое уменьшение степени выраженности дизурических расстройств. Оценка качества жизни по I-PSS: 18 баллов. При урофлуометрии Q max – 17,5 мл/сек.
Вместе с тем, обратил внимание на появление и постепенное увеличения овоидного безболезненного образования в левой половине мошонки, прилежащего к яичку.
Выполнено УЗИ нижних мочевых путей и органов мошонки. Объём мочевого пузыря – 360 мл.
Рисунок 3. Урофлуометрия. Значимых обструктивных признаков не отмечено
Объёмпростаты – 170 мл. Объёмостаточноймочи – 140 мл. Отмечено расправление мочевого пузыря (рис. 4-5). Признаки жидкостных образований в области проекции левого придатка. Размеры яичек обычные, контуры чёткие ровные (рис. 6-7).
Рисунок 4. УЗИ мочевого пузыря (через 3 месяца после операции.) Мочевой пузырь несколько деформирован, признаков сохраняющегося изолированного грыжевого компонента не отмечается
Рисунок 5. УЗИ простаты. Объём простаты увеличен до 170 мл
Рисунок 6. УЗИ органов мошонки. Левое яичко без признаков значимой патологии
Рисунок 7. УЗИ органов мошонки. Жидкостное образование в проекции левого придатка яичка
МРТ таза. Визуализированы органы таза, мошонки, паховые области.
Оба яичка расположены в мошонке, правильной формы, нормальных размеров. Структура однородная. Справа придаток яичка, семенной канатик не изменены. Умеренно увеличено количество жидкости между оболочками яичка.
Слева придаток яичка удлинен и деформирован, фиброзно изменен. Сформировано полостное образование размерами 65х49х46 мм с фиброзной капсулой, широким основанием вдоль придатка, от верхнего полюса которого начинается семявыносящий проток. Имеются множественные перегородки, создающие анатомически правильный рисунок, содержимое достаточно однородное, жидкостное, с высоким содержанием белка в жидкости. В проекции головки придатка выявлено полостное образование размерами 17х18х19 мм с перегородками, содержащее простую жидкость.
По ходу семенного канатика и пахового канала в целом выражены фиброзные, спаечные изменения, распространяющиеся на клетчатку паховой области, в меньшей степени – на клетчатку таза. По ходу фиброзных тяжей в паху расположены множественные лимфатические узлы с максимальной осью 15-16 мм.
Предстательная железа увеличена, преимущественно за счет центральной доли, размеры 71 мм (вертикальны) х 77 мм (латеральный) х 63 м (переднезадний). Дифференцировка долей нарушена. Структура паренхимы неоднородная за счет однотипных округлых включений различного диаметра с достаточно четким границами. Капсула железы нормально выражена.
Смененные пузырьки не изменены.
Мочевой пузырь расположен типично, не туго наполнен, стенки с четким контурами, сигнал однородный. Нижние трети обоих мочеточников не расширены.
Прямая кишка без особенностей.
В тазу и в нижних отделах забрюшинного пространства лимфатические узлы не увеличена. Видимые кости без продуктивных и деструктивных изменений.
Заключение: MPT-признаки кисты придатка яичка слева, выраженных фиброзных изменений в паховом канале слева (рис. 8).
Рисунок 8. МРТ таза. Киста придатка левого яичка. Грыжевой компонент не дифференцируется
Выполнена скрототомия. Визуализировано левое яичко, которое несколько уменьшено в размере тургор его несколько снижен, собственная оболочка умеренно гиперемирована, «пёстрая». В области головки придатка – тонкостенное жидкостное образование диаметром до 2 см.
Вплотную к яичку прилежит округлое плотноэластическое образование диаметром до 3 см. Образование отделено от левого яичка. Отмечена интимная связь образования с элементами семенного канатика. При пункции образования эвакуировано до 50 мл геморрагической жидкости. Внешние стенки образования белесоватого цвета, плотные, толщиной до 1 мм, Образование отсечено от семенного канатика острым путём.
Произведено вскрытие кисты придатка левого яичка. Содержимое – прозрачная жидкость жёлтого цвета. Выполнено иссечение оболочек кисты.
Гистоисследование: Кистозная лимфангиома с хроническим воспалением, геморрагиями, гемосидерозом и склерозом стенки.
Послеоперационный период протекал стандартно.
Результаты лечения. Ликвидирована большая скользящая пахово-мошоночная грыжа с вовлечением мочевого пузыря в грыжевой мешок. Сохраняется аденома простаты значительных размеров. В послеоперационном периоде отмечено уменьшение степени выраженности дизурических расстройств. Перемещённый из мошонки мочевой пузырь полностью расправлен. Однако, неясной остается функциональная возможность той зоны мочевого пузыря, которая находилась в грыжевом мешке. Следовательно, в генезе дизурических расстройств имеет значение не только обструктивный фактор, обусловленный значительным увеличением простаты. Нельзя исключить роль «грыжевой» части мочевого пузыря в генезе дизурических расстройств. В связи с сохраняющимися дизурическими расстройствами планируется дообследование.
Обсуждение
Своевременное распознавание скользящей паховой грыжи при вовлечении мочевого пузыря в медиальную стенку грыжевого мешка у ряда пациентов может быть затруднительным [1, 2]. Длительное существование пахово-мошоночной грыжи приводит к развитию выраженного рубцово-спаечного процесса и зачастую сопровождается формированием грыжевого мешка большой длиныпо оси. В более редких случаях вовлечение стенки мочевого пузыря осложняется формированием мешковидного резервуара значительных размеров [3, 4]. Выполнение хирургического пособия в подобной ситуации требует принятия двух ключевых решений. Первое касается проведения наиболее эффективного и безопасного хирургического пособия в отношении сформированного дивертикула. Второе – заключается в выборе надёжного варианта герниопластики. Отсутствие однозначного решения в вопросе выбора оптимальной хирургической тактики требует углубленного изучения.
Литература
- Волков С.В., Еремеев А.Г., Карташов И.Н., Воронов С.П., Голубев А.А., Башар Якуб. Редкое наблюдение рецидивной скользящей паховой грыжи, содержащей мочеточник, с развитием гидронефроза. Верхневолжский медицинский журнал. 2015;14(2): 48-52. eLIBRARY ID: 35379345
- Samra NS, Ballard DH, Doumite DF, Griff en FD. Repair of Large Sliding Inguinal Hernias. Am Surg. 2015; 81(12):1204- 1208. PMID: 26736154
- Komorowski AL, Moran-Rodrigues J, Kazi R, Wysocki WM. Sliding inguinal hernias. Int J Surg. 2012; 10(4):206-208. DOI:10.1016/j.ijsu.2012.03.002
- Wang P, Huang Y, Ye J, Gao G, Zhang F, Wu H. Large sliding inguinal-scrotal hernia of the urinary bladder: A case report and literature review. Medicine (BalƟ more). 2018; 97(13):e9998. DOI:10.1097/MD.0000000000009998
Статья опубликована в журнале “Вестник урологии” № 1 2019, стр. 53-58
Источник
Основное лечение мышечно-инвазивного рака мочевого пузыря является хирургическое удаление мочевого пузыря.
Причины при которых может рекомендоваться удаление всего пузыря:
- Наличие мышечно-инвазивной опухоли
- Наличие опухоли, которая агрессивно растет, которая имеет множественные злокачественные очаги (мультифокальная) или поверхностная, но имеет рецидивы после химиотерапии или иммунотерапии
- Наличие постоянных болей и кровотечения у пациентов с неизлечимым заболеванием.
Оценить риск удаления мочевого пузыря, можно путем прохождения медицинской комиссии в составе (например, уролог, онколог, хирург, анестезиолог, терапевт).
Важны также такие факторы, как ваш биологический возраст (общесоматическое состояние, ваше самочувствие, измеряемое как состояние работоспособности или ожидаемая продолжительность жизни) и другие заболевания, которые у вас имеются (диабет, сердечные заболевания, гипертоническая болезнь и т.д.). Пациенты старше 80 лет труднее переносят такие операции и имеют более длительный восстановительный период.
Ранние операции на брюшной полости или лучевая терапия затрудняют хирургическое вмешательство, но редко являются причиной отказа от хирургического вмешательства. Избыточный вес не влияет на выживание после операции, но влияет на риск осложнений в послеоперационном периоде.
Удаление мочевого пузыря включает удаление мочевого пузыря, нижний отдел мочеточников и тазовых лимфатических узлов. В зависимости от таких факторов, как расположение опухоли и метод дальнейшего отведения мочи, часть прилежащих половых органов (простата и семенные пузырьки у мужчин, вся уретра, матка у женщин) удаляются.
Как проводится удаление мочевого пузыря?
Удаление мочевого пузыря осуществляется через разрез в брюшной полости (открытый) пациент под общей анестезией (сочетание внутривенных препаратов и ингаляционных газов). Мочевой пузырь, нижний отдел мочеточников, расположенные близко к мочевому пузырю, тазовые лимфатические узлы и (часть) прилежащих половые органы удаляются. Теперь должен быть сформирован другой метод хранения и отведения мочи.
Стандартная методика на данный момент – открытая хирургия. Тем не менее, это может быть сделано менее инвазивно (лапароскопическая или роботизированная хирургия). В настоящее время в специализированных центрах, имеющих специальное оборудование и опытных специалистов, малоинвазивные операции считаются методом выбора для удаления мочевого пузыря.
Как подготовиться к процедуре?
При поступлении в стационар врач информирует вас о том, как нужно готовиться до и что делать после операции.
Часть вашей кишки будет использоваться для создания мочевого резервуара. Врач подробно объяснит, как подготовиться к данной процедуре.
Перед операцией врач подробно проинформирует вас о том, как подготовиться к анестезии. Если вы принимаете какие-либо лекарственные препараты, сообщите об этом своему врачу. Возможно, потребуется отмена некоторых препаратов за несколько дней до операции.
В течение первых нескольких дней вы находитесь под динамическим наблюдением. Врач подробно проинформирует вас о послеоперационном периоде.
Во время госпитализации вы узнаете, как обращаться с уростомой. После того, как вы научитесь использовать и опорожнять уростому, будет установлена дата выписки.
Химиотерапия перед удалением мочевого пузыря
Химиотерапию проводят перед удалением мочевого пузыря, чтобы потенциально уменьшить опухоль и убить опухолевые клетки, которые уже проникли в кровь или лимфатические узлы.
Химиотерапию перед операцией можно рекомендовать пациентам с мышечно-инвазивной формой. Это также необходимо, при опухолях большого размера (> 3 см) или если есть признаки распространения рака на лимфатические узлы (метастазы). Решение о проведении химиотерапии принимается врачебной комиссией (включая онколога, уролога и радиолога). Необходима адекватная функция почек.
Положительная реакция на химиотерапию улучшает выживаемость, но не исключает необходимость хирургического вмешательства.
Химиотерапия после удаления мочевого пузыря
Если опухоль большая (> 3 см), не может быть полностью удалена или распространяется на лимфатические узлы (определяется патологоанатомом), показана химиотерапия после удаления мочевого пузыря. Рак, который распространился на лимфатические узлы, указывает на системное заболевание и может потребоваться системное лечение (с химиотерапией) в определенных случаях.
Отведение мочи: недержание или удержание.
Важно понять двухэтапный подход к удалению мочевого пузыря. Сначала удаляют мочевой пузырь и лимфатические узлы. Затем, мочу нужно отвести. Это может быть достигнуто несколькими способами. Вообще мы различаем варианты, которые являются недержанием (непрерывный поток мочи сразу выходит за пределы тела), и удержание (моча, хранится в организме и отводится при необходимости). Биологический возраст, функция почек и другие заболевания, качество жизни пациента имеют решающее значение при выборе тактики операции. Чтобы определиться, какой вариант лучше подходит в вашей конкретной ситуации, вы должны знать и понимать ограничения после каждого вида операции и побочные эффекты.
В дополнение к вашим личным предпочтениям важна способность физически и морально привыкнуть, и уметь обращаться с таким отведением мочи.
Перемещение мочеточников
Выведение мочеточников через кожу (уретерокутанеостомия).
Перемещая мочеточники или вместе или отдельно через кожу сбоку живота для отведения мочи от почек (стома) (рис.1), моча может просто вытекать через стому в мешок. Это отведение мочи является самым простым. Хотя он редко используется. Данный метод безопасен и доступен для пациентов, с отягощенным анамнезом (предшествующие операции, множественные проблемы со здоровьем, паллиативный уход) или у пациентов, которые не могут позаботиться о себе после операции. Основные осложнения встречаются редко, однако рецидивирующие инфекции и затягивание отверстия (стеноз) являются общими и могут потребовать лечения. Пациентам часто необходимо стентирование мочеточника, который необходимо регулярно менять.
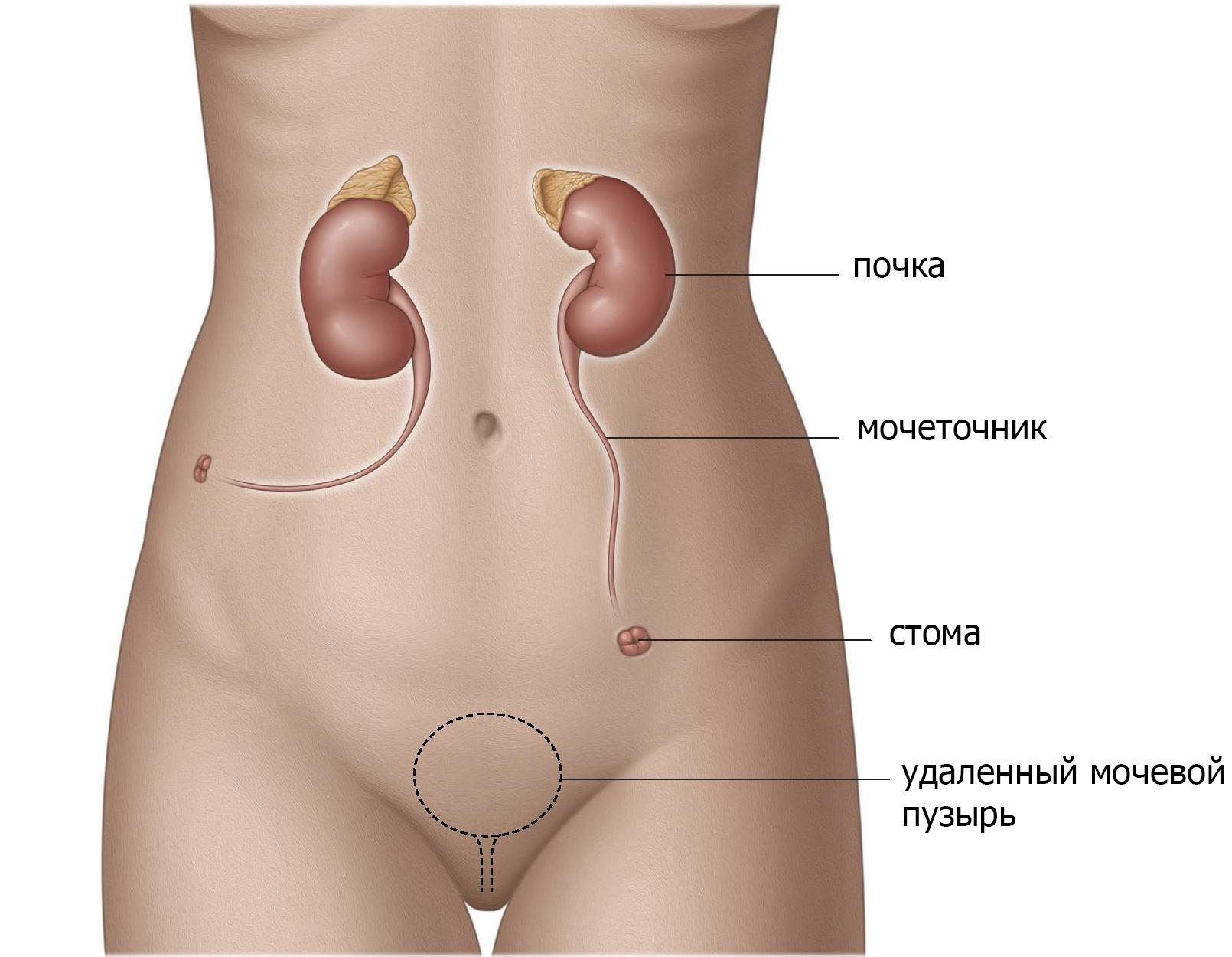
Рис. 1 уретерокутанеостома
Установить часть тонкой кишки между мочеточниками и кожей (подвздошный канал).
Подвздошный канал можно создать, поместив тонкую кишку между мочеточниками и кожей (рис.2). Эта «кишечная стома» создает большее расстояние между почками и кожей и снижает риск инфицирования. Другим преимуществом для пациентов является то, что эта стома легче обрабатывается и имеет меньше осложнений, таких как сужение выводного отверстия (стеноз). Данная операция технически относительно проста и надежна и поэтому является наиболее часто используемой.
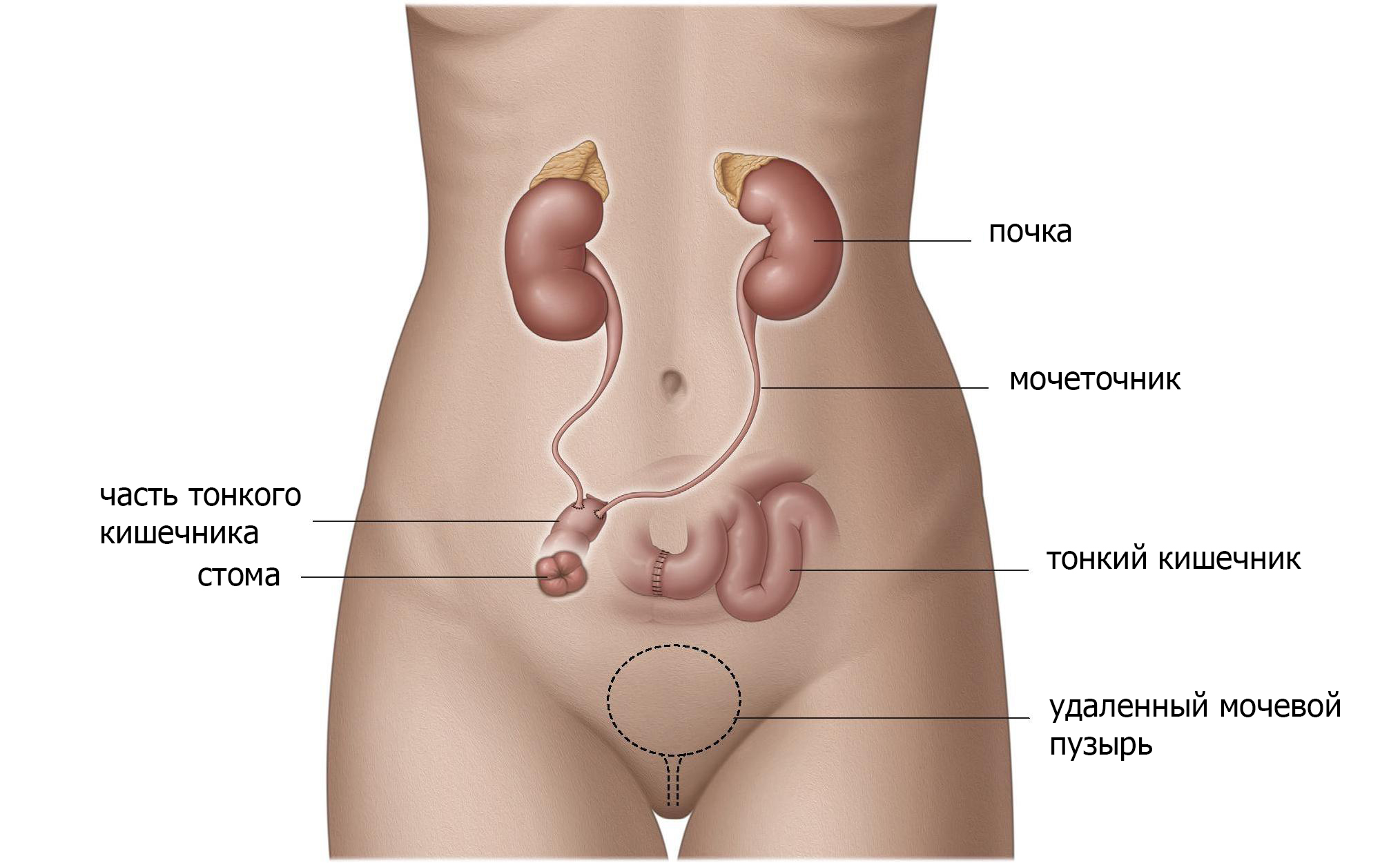
Рис. 2 Подвздошный канал
Выбирая данный вид отведения мочи, вы должны знать, что привыкнуть к жизни со стомой требует много времени и усилий.
Вновь сформированный мочевой пузырь. Создание резервуара внутри тела
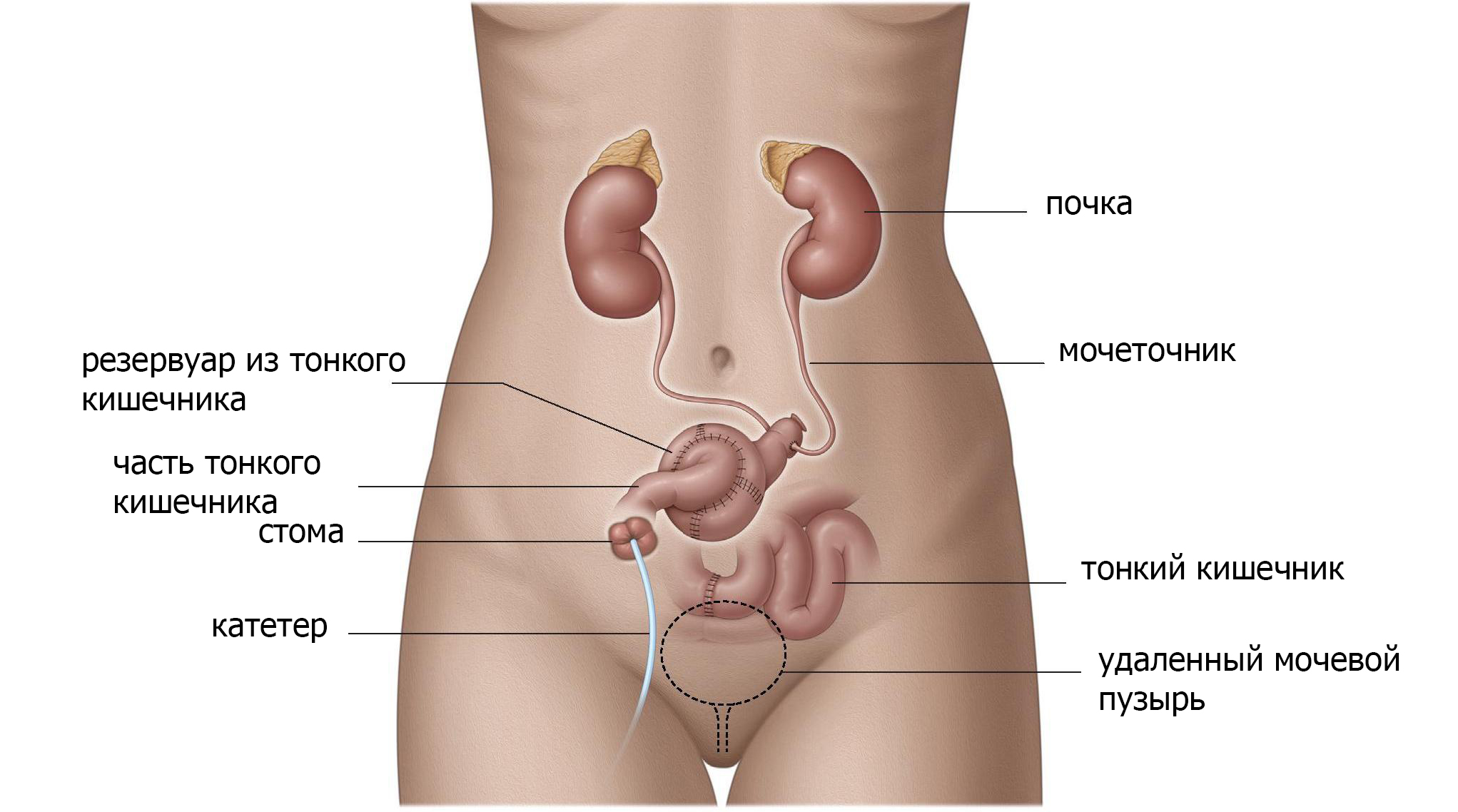
Используя тонкую кишку или толстую кишку, а иногда и аппендикс, создается резервуар в брюшной полости, а затем соединяется с кожей с помощью клапанного механизма (рис. 3). С таким резервуаром низкого давления, моча может быть сохранена в теле. Цель этой процедуры – позволить контролировать опорожнение или обратный поток мочи в почки (рефлюкс). Резервуар опорожняется прерывистой катетеризацией небольшим пластиковым катетером каждые 2-6 часов. Отверстие может находиться где угодно на нижней части живота или в пупке.
Если выбран данный вид операции, вам потребуется регулярно катетеризировать и опорожнять данный резервуар. Функция печени и почек должна быть адекватной из-за реабсорбции мочевых компонентов (соли, мочевой кислоты, воды) в кишечной оболочке резервуара, что вызывает дополнительную нагрузку на эти органы.

Рис. 3 Резервуар из кишечника
Осложнения включают инфекции, недержание мочи, грыжу, рефлюкс, затягивание отверстия (стеноз), а также синдром короткой кишки, метаболический и электролитный дисбаланс.
Поскольку эта операция имеет технические сложности, особенно при создание клапанного механизма, который не всегда бывает удачным, данный метод используется редко.
Имплантация мочеточников в прямую кишку (уретероректонеостомия)
Когда мочеточники имплантируют в прямую кишку, моча хранится в ампуле прямой кишки (рис.4). Анальное отверстие и тазовое дно становятся органом удерживающим мочу и должны функционировать должным образом. Данный вид отведения приводит к смешиванию фекалий с мочой, поэтому опорожнение и дефекация происходят одновременно. Этот метод имеет высокий уровень инфецирования, поэтому используется редко и только при определенных обстоятельствах. Краткосрочные осложнения включают повторяющиеся инфекции (включая воспаление брюшной стенки и почек), затягивание отверстия в прямой кишке (стеноз). Долгосрочные осложнения включают недержание мочи, раздражение кишечника и связанный с этим рак толстой кишки.
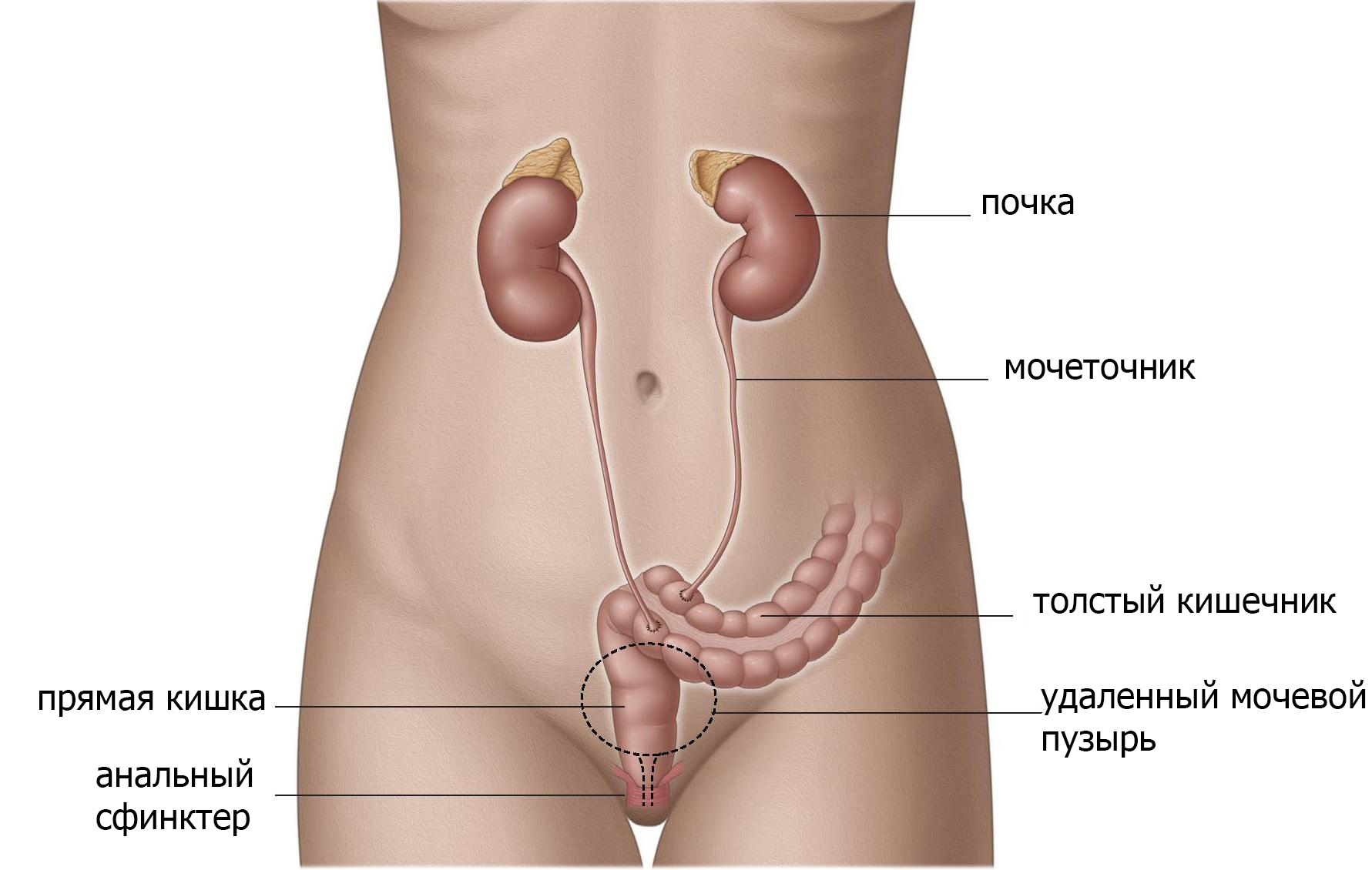
Рис. 4 Уретероректонеостома
Формирование мочевого пузыря из тонкой кишки
Новый мочевой пузырь может быть сформирован из тонкой кишки, которая изолируется от пищеварительного тракта (рис.5). Резервуар сформирован из тонкого кишечника и помещен в малый таз в качестве замены мочевого пузыря. В зависимости от используемой методики резервуар имеет сфероидальную форму, «W» или «V». Мочеточники прикреплены с обеих сторон, а нижний конец соединен с уретрой. Мочевой сфинктер сохраняется. При данный виде операции моча должна накапливаться а затем выводиться наружу как и при здоровом мочевом пузуре.
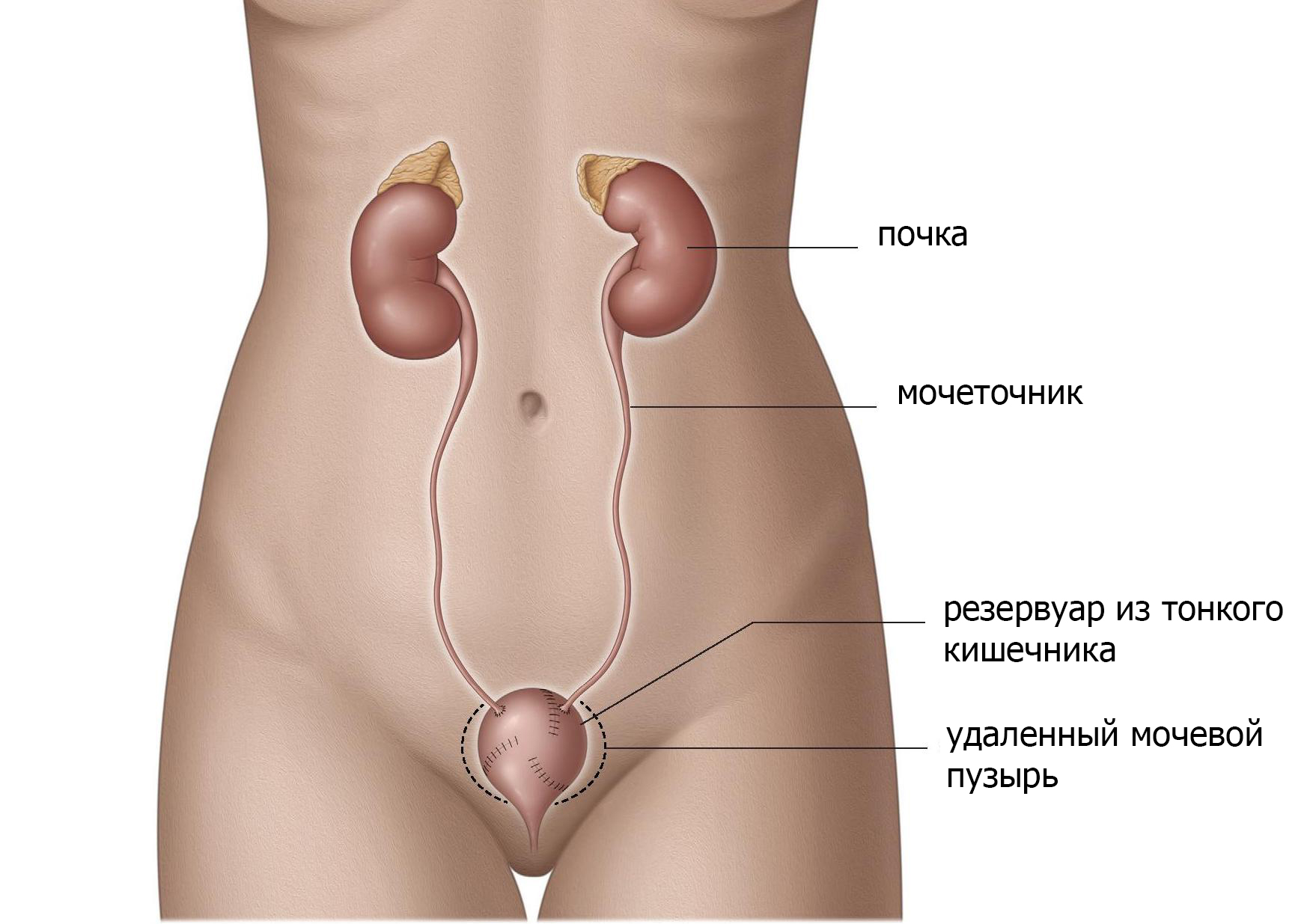
Рис. 5 мочевой пузырь из тонкой кишки
Вы не почувствуете наполнения мочевого пузыря или позыв к мочеиспусканию с пузырем из тонкого кишечника, поэтому опорожнение необходимо проводить каждые 2-4 часа. Пузырь освобождается, расслабляя мышцы тазового дна и сокращая брюшную полость (метод Вальсальвы). Нажатие на живот обеими руками может помочь для полного опорожнения. У 20% женщин необходимо выполнять периодическую самокатетеризацию для полного опорожнения, у мужчин этого не требуется.
При данном виде операции требуется удовлетворительная функция почек и печени, нормальное состояние мышц тазового дна. Осложнения после данного вмешательства включают в себя повторяющиеся инфекции (включая воспаление брюшной стенки и почек) и недержание мочи.
Долгосрочные осложнения включают затягивание отверстия в области анастамоза, изменения верхних мочевых путей, недержание мочи, синдром короткой кишки и грыжу, а также метаболический и электролитный дисбаланс.
Регулярный анализ крови поможет оценить количество мочевой кислоты которая реабсорбируется используемым участком кишечника, вызывая дисбаланс pH, который часто требует медикаментозного лечения пероральными препаратами (бикарбонат натрия – пищевая сода).
Для вновь образованного резервуара требуется время для его укрепления и начала работы. Для увеличить емкость сформированного пузыря, вам нужно будет его тренировать. Врач предоставит вам инструкции по тренировке мочевого пузыря. В начале недержание мочи может случиться из-за послеоперационного отека тазового дна.
Источник
