Тампонада мочевого пузыря сгустками крови
Введение
В больницу скорой медицинской помощи, включающую и урологическое отделение, на УЗИ часто поступают больные с ведущим симптомом гематурии. Больные с любой формой макрогематурии (тотальной, инициальной или терминальной) проходят УЗИ непосредственно при поступлении или в ближайшие часы.
Основными причинами макрогематурии у поступающих в нашу больницу пациентов являются опухоли мочевого пузыря и почек, уролитиаз, травмы мочевыделительной системы. Однако значительный процент больных (12,3%) поступают с гематурией воспалительного характера) геморрагические циститы и, гораздо реже, после бесконтрольного приема препаратов группы антикоагулянтов.
После досадной ошибки в диагностике (большой сгусток крови был расценен как опухоль мочевого пузыря) большинству больных с макрогематурией стали проводить повторное УЗИ после “отмывания” сгустков (рис. 1, 2)
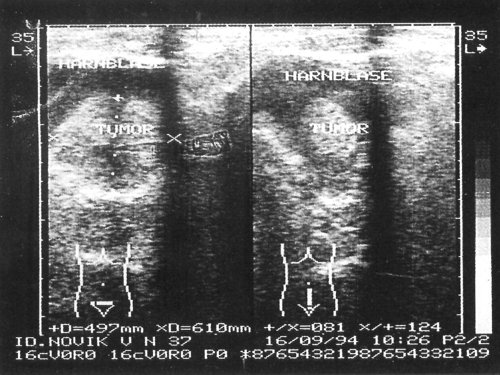
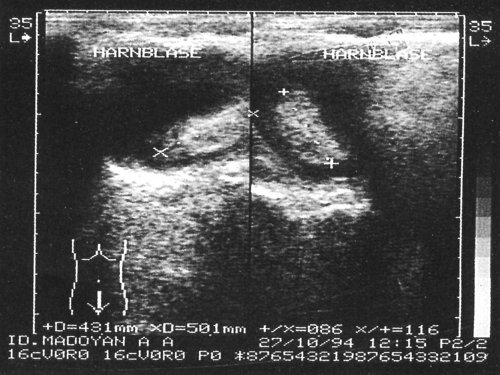
Рис. 1. На сонограммах в просвете мочевого пузыря образования повышенной эхогенности с четкими неровными контурами, занимающие 2/3 объема мочевого пузыря.
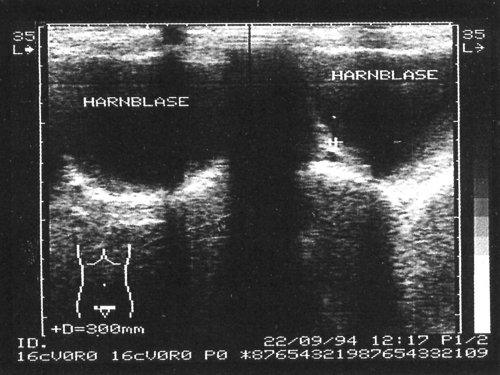
Рис. 2. На сонограммах в просвете мочевого пузыря образования повышенной эхогенности с четкими неровными контурами, занимающие 2/3 объема мочевого пузыря.
Материалы и методы
“Отмывание” от сгустков крови полости мочевого пузыря производится после эхоскопии, при которой заподозрено наличие сгустков крови. Для “отмывания” используется раствор фурацилина или 3% раствор борной кислоты объемом 1-4 литра, вводимых через металлический катетер большого диаметра, так называемый “эвакуатор” или через эпицистостому. Теплый раствор вводится шприцом Жанне до чистых “вод”. После “отмывания” сгустков проводится повторное УЗИ и цистоскопия.
Проведение этой несложной процедуры позволяет дифференцировать сгустки крови от опухолей мочевого пузыря, уточнять истинные размеры опухоли, ее локализацию и распространенность, что необходимо для выбора объема оперативного вмешательства и его результативности.
Обсуждение
На эхограммах сгустки крови визуализируются как гиперэхогенные или повышенной эхогенности образования неправильной (реже округлой или полусферической) формы с неровными контурами, неоднородной эхоструктуры с гипоэхогенными включениями в виде очагов или узких полосок, обусловленных слоистостью сгустка. Относительная однородность эхоструктуры сгустка может быть при наличии сладжа , т.е. осадка из слущенного эпителия и гемолизированной крови.
Смещение образования в мочевом пузыре при изменении положения больным свидетельствует о наличии сгустка, однако, если сгусток прилипает к стенке мочевого пузыря, отличить его от опухоли весьма трудно. На представленных сканограммах демонстрируются случаи УЗ-диагностики сгустков крови в мочевом пузыре (рис. 3-6).
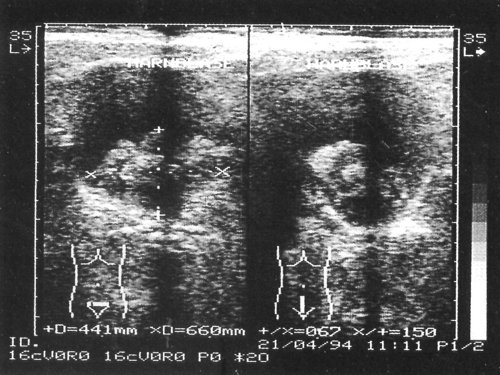
Рис. 3. В полости мочевого пузыря образование повышенной эхогенности неоднородной эхоструктуры с гипоэхогенными включениями – сгусток крови, симулирующий опухоль.
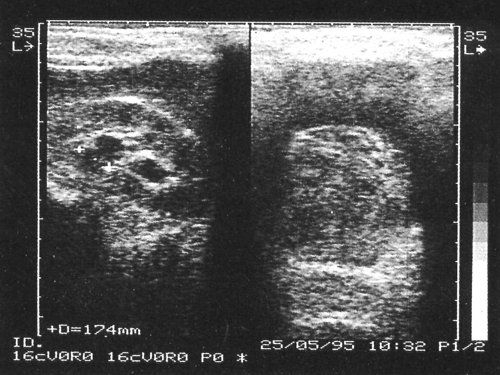
Рис. 4. Тампонада сгустком крови мочевого пузыря (справа) и расширение чашечно-лоханочной системы почки (слева), окончательный диагноз – геморрагический цистит.
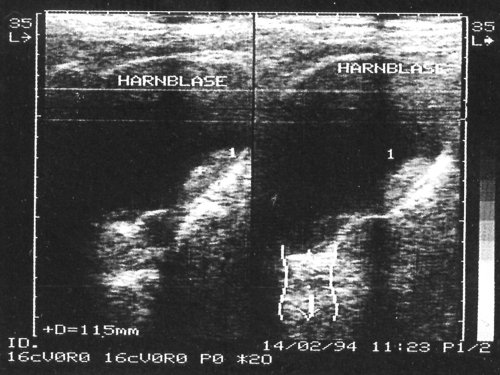
Рис. 5. Вариант сгустка крови в виде “сладжа”(1 – “сладж”).

Рис. 6. Смещающийся сгусток крови в мочевом пузыре.
Выводы
Предоставленный практический материал показывает трудности дифференциальной диагностики сгустков крови и образований в мочевом пузыре. Считаем необходимым проведение “отмывания” сгустков крови в мочевом пузыре и повторного УЗИ, а затем, контрольной цистоскопии. Учитывая иногда возникающие трудности при проведении цистоскопии, повторное УЗИ позволяет поставить правильный диагноз.
В доступной литературе по УЗ-диагностике информации о значительных количествах наблюдений сгустков крови мы не встречали, поэтому списка литературы нет.
Благодарно примем критику и замечания по данному материалу.
Источник
Л.М.Рапопорт, В.В.Борисов, Д.Г.Цариченко
Кровотечение в ближайшем послеоперационном периоде после операций на простате, частота его возникновения не зависят от вида аденомэктомии (трансуретральная резекция, выпаривание, чреспузырная или позадилонная аденомэктомия). Как правило оно возникает в определенные сроки после операции (6-8, 12-14,19-21 дни) и бывает связано с флеботромбозом таза, который обусловливает развитие варикозного расширения тонкостенных вен подслизистого слоя шейки мочевого пузыря и простатического отдела уретры. Значительное повышение венозного давления в условиях венозного стаза вследствие флеботромбоза способно приводить к разрыву вен и профузному кровотечению. Оно проявляется резкой болью вследствие внезапного переполнения мочевого пузыря кровью, мочой и кровяными сгустками, коллапсом и другими циркуляторными расстройствами на фоне острой, порой весьма значительной кровопотери.
Общеизвестно, что для ликвидации этого осложнения необходимо прежде всего опорожнить мочевой пузырь от кровяных сгустков, поскольку именно оно способно привести к ликвидации его перерастяжения, сокращению детрузора и уменьшению кровотечения. Окончательный гемостаз при этом осуществляют проведением по уретре катетера Фоли, раздуванием его баллона и натяжением катетера с целью пролонгированного прижатия кровоточащих сосудов шейки и простатического ложа на фоне последующего постоянного капельного промывания мочевого пузыря. Для скорейшего отмывания просвета мочевого пузыря от крови и сгустков, как правило, одного цистостомического дренажа даже значительного диаметра бывает явно недостаточно. Эффект достигается путем проведения по уретре в мочевой пузырь специального катетера-эвакуатора № 24-26 и даже 28 СН с последующим введением по нему промывной жидкости и аспирации крови и сгустков. Это осуществляется вслепую, порой без учета давления нагнетания и аспирации промывной жидкости. Избыточное давление на поршень шприца Жане при попытках насильственного отмывания просвета мочевого пузыря при тампонаде чревато возможным пузырно-мочеточниковым рефлюксом и восходящим пиелонефритом, что весьма опасно в условиях такого осложнения. Избыточное давление при аспирации по эвакуатору, поскольку отверстия на его конце боковые, может усилить кровотечение. Эти обстоятельства заставили нас искать более рациональные пути ликвидации тампонады мочевого пузыря.
Для этого мы используем экстренную ирригационную уретроцистоскопию. Она позволяет провести инструмент в просвет мочевого пузыря под визуальным контролем. Одно большое отверстие на конце тубуса уретроцистоскопа позволяет более эффективно и быстро с использованием промывной системы, а при необходимости и шприца Жане, эвакуировать сгустки из мочевого пузыря и привести к его опорожнению. Следует непременно подчеркнуть необходимость тщательной анестезии переднего и заднего отделов уретры. С нашей точки зрения наиболее рационально применение быстро всасывающихся водных растворов анестетиков (1-2 и даже 3% раствор лидокаина в количестве не менее 30-40мл эндоуретрально перед манипуляцией) с добавлением 1% раствора диоксидина и глицерина. Использованием местных анестетиков в виде геля менее желательно, т.к. их всасывание слизистой уретры идет медленнее, а количество для достижения ее проксимальных отделов, как правило, бывает недостаточным. Вторым непременным условием подобной манипуляции является относительно низкое перфузионное давление ирригационной системы (не выше 50-60 см вод.ст.), что является надежной профилактикой пузырно-мочеточникового рефлюкса и восходящего пиелонефрита. В наших наблюдениях для отмывания просвета мочевого пузыря при тампонаде хорошо зарекомендовал себя 1,5% раствор хлористого натрия. Будучи слабым гипертоническим раствором, он не проникает через открытые сосуды ложа в кровоток и не вызывает гиперволемии, которая может возникать при применении изотонических растворов.
Визуальный контроль полноты эвакуации кровяных сгустков из мочевого пузыря значительно повышает эффективность этой процедуры, а выявление кровоточащих сосудов позволяет на глаз осуществить их электрокоагуляцию для окончательной остановки кровотечения. В том случае, если выявить источник кровотечения не удается, или наблюдается диффузное кровотечение из сосудов ложа, безусловно показано проведение по уретре в мочевой пузырь катетера Фоли с натяжением наполненного баллона катетера. Длительность натяжения не должна превышать 6 часов, что предотвращает развитие уретрита и стеноза уретры. Описанный подход может быть применен не только после операции, но и при тампонаде пузыря другой природы (опухоль мочевого пузыря, почечные кровотечения). Быстрая и эффективная ликвидация тампонады позволяет повысить эффективность лечения. Результаты оказания экстренной помощи таким больным за последние 5 лет (25 наблюдений) позволяют рекомендовать этот метод для широкого применения.
Источник
Ситуации, требующие неотложного вмешательства, встречаются в урологической практике довольно часто. К ним относятся почечная колика, острый пиелонефрит, задержка мочи, макрогематурия. Быстрое распознавание и дифференцированное лечение этих состояний уменьшает вероятность развития осложнений и увеличивает длительность эффекта от проведенной терапии.
Как видно из табл. 1, число вызовов скорой помощи в Москве по поводу внезапных заболеваний и синдромов в урологии, требующих неотложной терапии, с 1997 по 1999 год увеличилось на 5,8%.
Эффективность лечения пациентов с острыми урологическими заболеваниями зависит от двух факторов: качества проведения комплекса мероприятий, направленных на нормализацию жизненно важных функций, и своевременной доставки пациента в специализированный стационар.
Почечная колика
Определение. Почечная колика – симптомокомплекс, возникающий при остром (внезапном) нарушении оттока мочи из почки, что приводит к развитию чашечно-лоханочной гипертензии, рефлекторному спазму артериальных почечных сосудов, венозному стазу и отеку паренхимы, ее гипоксии и перерастяжению фиброзной капсулы.
Этиология и патогенез
Чаще всего обструкции верхних мочевых путей обусловлены наличием камня (конкремента) в мочеточнике. Окклюзия мочеточника может также наступить при стриктурах, перегибах и перекрутах мочеточника, при обтурации его просвета сгустком крови, слизи или гноя, казеозными массами (при туберкулезе почки), отторгнувшимся некротизированным сосочком (см. табл. 2). Почечная колика является синдромом, который лишь свидетельствует о вовлечении в патологический процесс почки или мочеточника.
Клиническая картина. Для почечной колики характерно внезапное появление интенсивных болей в поясничной области, нередко ночью, во время сна, иногда после физической нагрузки, длительной ходьбы, тряской езды, приема большого количества жидкости или мочегонных препаратов. Обычно боль возникает в костовертебральном углу и иррадиирует в подреберье, по ходу мочеточника в половые органы, по внутренней поверхности бедра. Реже боль начинается по ходу мочеточника, а затем распространяется на область поясницы с соответствующей стороны и иррадиирует в яичко или большие половые губы. Возможна атипическая иррадиация болей (в плечо, лопатку, в область пупка), что объясняется широкими нервными связями почечного нервного сплетения. Часто наблюдаются парадоксальные боли в области здоровой почки вследствие рено-ренального рефлюкса. У некоторых пациентов превалируют болевые ощущения в месте иррадиации.
Характерно беспокойное поведение больных, которые стонут, мечутся и принимают самые невероятные позы, так как не могут найти положения, в котором бы интенсивность болей уменьшилась. Появляются бледность, холодный пот. Иногда повышается АД. Дизурические явления довольно часто (но не всегда) сопутствуют приступу почечной колики. Дизурия проявляется учащенным, болезненным мочеиспусканием: чем ближе к мочевому пузырю локализуется камень, тем резче дизурия.
Нередко почечную колику сопровождают тошнота, многократная рвота, задержка стула и газов, вздутие живота (гастроинтестинальный синдром), что затрудняет диагноз.
При бимануальной пальпации выявляется резкая болезненность в области почки, резистентность мышц на стороне заболевания. Иногда удается прощупать увеличенную и болезненную почку. В ряде случаев при почечной колике наблюдается повышение температуры, озноб, лейкоцитоз при отсутствии других признаков мочевой инфекции и острого пиелонефрита.
Постановка диагноза «почечная колика» требует от врача СМП ответа на следующие вопросы:
- Присутствуют ли в анамнезе мочекаменная болезнь, другие заболевания почек (необходимо уточнить возможную причину почечной колики)?
- Каковы условия возникновения боли (колика нередко возникает после физического напряжения, тряской езды, длительной ходьбы)?
- Каковы характер и локализация боли (характерна острая интенсивная боль в пояснице, в той или иной половине живота)?
- Какова иррадиация боли (при окклюзии конкрементом лоханки возможна иррадиация боли в поясницу и подреберье, при окклюзии на уровне границы верхней и средней трети мочеточника – в нижние отделы живота, при более низком расположении камня – в паховую область, внутреннюю поверхность бедра, гениталии)?
- Есть ли положение, в котором боль облегчается (при почечной колике пациенты ищут такое положение, но не могут его найти)?
- Имеет ли место расстройство мочеиспускания (нередко сопровождает почечную колику)?
При лечении почечной колики врач преследует две основные задачи: устранение боли и остановка (ликвидация) обструкции. Если вспомнить этапы патогенеза ПК, станет ясно, что главным препаратом, применяющимся для купирования болей при ПК, который должен быть в арсенале врача скорой медицинской помощи, является диклофенак натрия. Последний представляет собой антагонист синтеза простагландинов, что способствует снижению фильтрации и, таким образом, внутрилоханочного давления. Кроме того, диклофенак натрия уменьшает воспаление и отек в зоне окклюзии, ингибирует стимуляцию гладкой мускулатуры мочеточника, что снижает или даже блокирует его перистальтику. Эти эффекты диклофенака натрия приводят к купированию боли при ПК, причем его анальгетический эффект одинаков с таковым у морфина при его внутривенном введении.
Диклофенак натрия применяют внутримышечно, внутривенно, перорально, сублингвально и ректально.
Кроме диклофенака натрия используют индометацин, пироксикам и другие нестероидные противовоспалительные препараты.
Парентеральная дозировка диклофенака натрия составляет 75 мг, ректальные свечи содержат 100 мг препарата как диклофенака натрия, так и индометацина (детские дозы – 50 мг).
Целесообразно также применение спазмолитиков (но-шпа, папаверин, платифилин) парентерально, желательно в комбинации с диклофенаком натрия.
Следует помнить об отрицательном влиянии нестероидных противовоспалительных препаратов на лиц с заболеваниями желудочно-кишечного тракта (эрозии, язвы), особенно в период или тотчас после их обострения. В этом случае препаратами выбора становятся атропин, антидиуретики – десмопрессин (синтетический аналог вазопрессина).
Показания к госпитализации. Во время приступа почечной колики больные подлежат госпитализации в урологические или хирургические стационары.
Острая задержка мочеиспускания
Определение. Острая задержка мочи означает полное прекращение акта мочеиспускания при переполненном мочевом пузыре.
Этиология и патогенез. Задержка мочеиспускания может возникнуть вследствие ряда причин, представленных в табл. 3.
Клиническая картина и диагностические критерии
Больные страдают от переполнения мочевого пузыря: появляются мучительные и бесплодные попытки к мочеиспусканию, боль в надлобковой области; поведение пациентов характеризуется как крайне беспокойное. Иначе реагируют больные с заболеваниями центральной нервной системы и спинного мозга, которые, как правило, обездвижены и не испытывают сильных болей. При осмотре в надлобковой области определяется характерное выбухание, обусловленное переполненным мочевым пузырем («пузырный шар»), который при перкуссии дает притупление звука.
Чтобы оказать пациенту своевременную и квалифицированную помощь, необходимо четко представлять себе механизм развития острой задержки мочи в каждом отдельном случае. При острой задержке мочеиспускания необходимо срочно эвакуировать мочу из мочевого пузыря. Учитывая опасность инфицирования мочевых путей при отсутствии выраженного позыва к мочеиспусканию, катетеризацию лучше производить в условиях стационара. Выраженный болевой синдром, обусловленный перерастяжением мочевого пузыря, является показанием к катетеризации на догоспитальном этапе.
К катетеризации мочевого пузыря следует относиться как к серьезнейшей процедуре, приравнивая ее к операции. У больных без анатомических изменений нижних мочевых путей (при заболеваниях ЦНС и спинного мозга, послеоперационной ишурии и т. д.) катетеризация мочевого пузыря обычно не представляет затруднений. Для этой цели используют различные резиновые и силиконовые катетеры.
Наибольшую сложность представляет катетеризация у больных с доброкачественной гиперплазией предстательной железы (ДГПЖ). При ДГПЖ удлиняется задняя уретра и увеличивается угол между простатическим и бульбозным ее отделами. Учитывая эти изменения уретры, целесообразно использовать катетеры с кривизной Тимана или Мерсье. При грубом и насильственном введении катетера возможны серьезные осложнения: образование ложного хода в уретре и предстательной железе, уретроррагия, уретральная лихорадка. Профилактикой указанных осложнений является тщательное соблюдение асептики и техники катетеризации.
Необходимость в катетеризации часто возникает у больных пожилого возраста, а также у лиц с тяжелой сопутствующей патологией, в том числе с сахарным диабетом, нарушением кровообращения и т. д. В подобных случаях, с учетом отсутствия стерильных условий в машине СМП, при катетеризации необходимо проводить антибиотикопрофилактику инфекций мочевыводящих путей (МВП).
Основным возбудителем неосложненных инфекций МВП является E. coli – 80 – 90%, гораздо реже – S. saprophyticus (3-5%), Klebsiella spp., P. mirabilis и др. Наиболее активны к этим возбудителям фторхинолоны (ципрофлоксацин, пефлоксацин, офлоксацин и др.), уровень резистентности которых составляет менее 3%.
В качестве альтернативы можно применять амоксициллин/клавуланат или цефалоспорины II – III поколения (цефуроксим аксетил, цефаклор, цефиксим, цефтибутен).
В целях профилактики эти антибактериальные препараты можно использовать перорально.
При остром простатите (особенно с исходом в абсцесс) острая задержка мочи возникает за счет девиации и сдавления уретры воспалительным инфильтратом и отека ее слизистой. Катетеризация мочевого пузыря при этом заболевании противопоказана. Острая задержка мочи является одним из ведущих симптомов у больных с травмой уретры. В этом случае катетеризация мочевого пузыря с диагностической или лечебной целью также недопустима.
Острая задержка мочи при камнях в мочевом пузыре наступает в том случае, когда камень вклинивается в шейку мочевого пузыря или обтурирует уретру в различных ее отделах. Диагностировать камни помогает пальпация уретры. При стриктурах уретры, приведших к задержке мочи, возможна попытка катетеризации мочевого пузыря тонким эластическим катетером.
Причиной острой задержки мочи у женщин пожилого и старческого возраста может быть выпадение матки. В этих случаях необходимо восстановить нормальное анатомическое положение внутренних половых органов, и мочеиспускание также восстанавливается (обычно без предварительной катетеризации мочевого пузыря).
К казуистическим случаям острой задержки мочи относятся инородные тела в мочевом пузыре и уретре, которые травмируют или обтурируют нижние мочевые пути. Неотложная помощь заключается в удалении инородного тела; однако производить эту манипуляцию можно только в условиях стационара.
В случае рефлекторной задержки мочи (например, при послеродовой, послеоперационной ишурии) можно пытаться вызвать мочеиспускание с помощью орошения наружных половых органов теплой водой, путем переливания воды из одного сосуда в другой (звук падающей струи воды может рефлекторно вызвать мочеиспускание); при неэффективности указанных приемов и отсутствии противопоказаний вводят 1 мл 1%-ного раствора пилокарпина или 1 мл 0,05%-ного раствора прозерина подкожно; при неэффективности показана катетеризация мочевого пузыря.
Показания к госпитализации. Больные с острой задержкой мочеиспускания подлежат экстренной госпитализации.
Макрогематурия
Определение. Гематурия – появление примеси крови в моче – один из характерных симптомов многих урологических заболеваний. Различают гематурию микроскопическую и макроскопическую; возникновение интенсивной макрогематурии нередко требует неотложной помощи.
Этиология и патогенез. Возможные причины гематурии представлены в табл. 5.
Клиническая картина и классификация. Появление в моче эритроцитов придает ей мутный вид и розовую, буро-красную или красновато-черную окраску в зависимости от степени гематурии.
Макрогематурия может быть трех видов: 1) инициальная (начальная), когда только первая порция мочи окрашена кровью, остальные порции нормального цвета; 2) терминальная (конечная), при которой в первой порции мочи визуально примеси крови не обнаруживается и только последние порции мочи содержат кровь; З) тотальная, когда моча во всех порциях одинаково окрашена кровью. Возможные причины макрогематурии представлены в табл. 6.
Нередко макрогематурия сопровождается приступом болей в области почки, так как образовавшийся в мочеточнике сгусток нарушает отток мочи из почки. При опухоли почки кровотечение предшествует боли («бессимптомная гематурия»), тогда как при мочекаменной болезни боль появляется до начала гематурии. Локализация боли при гематурии также позволяет уточнить локализацию патологического процесса. Так, боль в поясничной области характерна для заболеваний почек, а в надлобковой области – для поражений мочевого пузыря. Наличие дизурии одновременно с гематурией наблюдается при поражении предстательной железы, мочевого пузыря или заднего отдела уретры. Форма кровяных сгустков также позволяет определить локализацию патологического процесса. Червеобразные сгустки, формирующиеся при прохождении крови по мочеточнику, свидетельствуют о заболевании верхних мочевых путей. Бесформенные сгустки более характерны для кровотечения из мочевого пузыря, хотя возможно их формирование в пузыре при выделении крови из почки.
При профузной тотальной гематурии мочевой пузырь нередко заполняется сгустками крови и самостоятельное мочеиспускание становится невозможным. Возникает тампонада мочевого пузыря. У пациентов появляются болезненные тенезмы, может развиться коллаптоидное состояние. Тампонада мочевого пузыря требует немедленного проведения лечебных мероприятий.
Основные направления терапии. При развитии гиповолемии и падении артериального давления показано восстановление объема циркулирующей крови – внутривенное введение кристаллоидных и коллоидных растворов. Кровоостанавливающие средства не применяются.
Показания к госпитализации. При возникновении макрогематурии показана немедленная госпитализация в урологическое отделение стационара.
Острый пиелонефрит
Определение. Пиелонефрит – неспецифический инфекционно-воспалительный процесс с преимущественным поражением интерстициальной ткани почек и ее чашечно-лоханочной системы.
Этиология и патогенез. Возбудителями пиелонефрита могут быть кишечная палочка, реже – другие грамотрицательные бактерии (например, синегнойная палочка), стафилококки, энтерококки и др. Возможные пути инфицирования почек – восходящий (уриногенный), гематогенный (в этом случае источником инфекции может быть любой гнойно-воспалительный процесс в организме – отит, тонзиллит, мастит, пневмония, сепсис и др.). Предрасполагающие факторы – иммунодефицит, обструкция мочевых путей (мочекаменная болезнь, различные аномалии почек и мочевых путей, стриктуры мочеточника и мочеиспускательного канала, аденома предстательной железы и др.), инструментальные исследования мочевых путей, беременность, сахарный диабет, пожилой возраст и др. По условиям возникновения различают пиелонефрит первичный (без каких-либо предшествующих нарушений со стороны почек и мочевыводящих путей) и вторичный (возникающий на основе органических или функциональных процессов в почках и мочевых путях, снижающих сопротивляемость почечной ткани к инфекции и нарушающих отток мочи). Вообще пиелонефрит развивается чаще у женщин, особенно в молодом возрасте, что связано с анатомо-физиологическими и гормональными особенностями женского организма. В пожилом возрасте заболевание чаще встречается у мужчин в связи с развитием аденомы предстательной железы.
Классификация острого пиелонефрита представлена в табл. 7.
Клиническая картина. Симптоматика острого пиелонефрита складывается из общих и местных признаков болезни. Вначале острый пиелонефрит клинически проявляется признаками инфекционного заболевания, что нередко служит причиной диагностических ошибок.
Общие симптомы: повышение температуры тела, сильный озноб, сменяющийся обильным потоотделением, тошнота, рвота, воспалительные изменения в анализах крови.
Местные симптомы: боль и напряжение мышц в поясничной области на стороне поражения, иногда дизурия, мутная моча с хлопьями, полиурия, никтурия, болезненность при поколачивании по пояснице.
В течении острого пиелонефрита различают стадии серозного и гнойного воспаления. Гнойные формы развиваются у 25 – 30% больных. К ним относят апостематозный (гнойничковый) пиелонефрит, карбункул и абсцесс почки.
Алгоритм лечения острого пиелонефрита
Полноценное лечение возможно только в условиях стационара, на догоспитальном этапе возможна только симптоматическая терапия, подразумевающая применение нестероидных противовоспалительных препаратов и спазмолитиков (см. в разделе Почечная колика).
Назначение антибактериальных препаратов широкого спектра действия без уточнения состояния уродинамики верхних мочевых путей и восстановления пассажа мочи ведет к развитию крайне тяжелого осложнения – бактериотоксического шока, летальность при котором составляет 50 – 80%.
Показания к госпитализации. Больные с острым пиелонефритом нуждаются в срочной госпитализации для проведения детального обследования и определения дальнейшей лечебной тактики.
Д. Ю. Пушкарь, доктор медицинских наук, профессор
А. В. Зайцев, доктор медицинских наук, профессор
Л. А. Алексанян, доктор медицинских наук, профессор
А. В. Тополянский, кандидат медицинских наук
П. Б. Носовицкий
МГМСУ, ННПО скорой медицинской помощи, Москва
Обратите внимание!
- Эффективность лечения пациентов с острыми урологическими заболеваниями зависит от двух факторов: качества проведения комплекса мероприятий, направленных на нормализацию жизненно важных функций, и своевременной доставки пациента в специализированный стационар.
- Почечная колика – симптомокомплекс, возникающий при остром (внезапном) нарушении оттока мочи из почки, что приводит к развитию чашечно-лоханочной гипертензии, рефлекторному спазму артериальных почечных сосудов, венозному стазу и отеку паренхимы, ее гипоксии и перерастяжению фиброзной капсулы.
- При остром простатите (особенно с исходом в абсцесс) острая задержка мочи возникает за счет девиации и сдавления уретры воспалительным инфильтратом и отека ее слизистой.
Источник
