Скрининг 1 триместра мочевой пузырь

Ваш малыш преодолел все сложности и опасности связанные с эмбриональным периодом. Благополучно добрался по фаллопиевым трубам до полости матки, произошла инвазия трофобласта в эндометрий, формирование хориона. Эмбрион рос и невероятным образом изменялся с каждой неделей, образовывались зачатки всех важнейших органов и систем, происходило формирование туловища, головы, конечностей.
Наконец дорос до 10 недель, приобретя все те необходимые черты, похожую на ребёнка конфигурацию, которые позволили называть его с этого момента плодом.
Наступило время проведения скрининга 1 (первого) триместра.
Сегодня мы поговорим о сроках скрининга первого триместра, полученных результатов УЗИ скрининга.
Тема эта обширная и одной статьёй тут конечно не отделаешься. Нам предстоит разобрать множество аномалий и пороков развития, которые уже могут быть заподозрены или даже диагностированы на этом сроке. Но начнём сначала.
Что же такое скрининг ?
Скрининг — это совокупность необходимых мероприятий и медицинских исследований, тестов и других процедур, направленных на предварительную идентификацию лиц, среди которых вероятность наличия определенного заболевания выше, чем у остальной части обследуемой популяции. Скрининг является лишь начальным, предварительным этапом обследования популяции, а лица с положительными результатами скрининга нуждаются в последующем диагностическом обследовании для установления или исключения факта наличия патологического процесса. Невозможность осуществления диагностических тестов, позволяющих установить или исключить факт наличия патологического процесса при положительном результате скрининга, делает бессмысленным проведение самого скрининга. Например, проведение биохимического скрининга хромосомных заболеваний плода не обосновано, если в данном регионе невозможно осуществление последующего пренатального кариотипирования.
Проведение любой скрининговой программы должно сопровождаться четким планированием и оценкой качества проведения скрининга, так как любой скрининговый тест, проводимый в общей популяции, может принести больше вреда, чем пользы для обследуемых лиц. Понятие «скрининга» имеет принципиальные этические отличия от понятия «диагностика», так как скрининговые тесты проводятся среди потенциально здоровых людей, поэтому очень важно, чтобы у них сложились реалистические представления о той информации, которую предоставляет данная скрининговая программа. Например, при проведении ультразвукового скрининга хромосомной патологии плода в первом триместре беременности у женщин не должно складываться представления, что выявление увеличения толщины воротникового пространства (ТВП) у плода обязательно свидетельствует о наличии у него болезни Дауна и требует прерывания беременности. Любой скрининг имеет определенные ограничения, в частности, отрицательный результат скринингового теста не является гарантией отсутствия заболевания, точно так же, как положительный результат теста не свидетельствует о его наличии.
Когда и зачем был придуман скрининг I триместра ?
У каждой женщины существует определенный риск того, что ее ребёнок может иметь хромосомную патологию. Именно у каждой, и не важно какой образ жизни она ведёт и социальный статус занимает.
При проведении систематического (безвыборочного) скрининга определенный скрининговый тест предлагается всем лицам определенной популяции. Примером такого скрининга является ультразвуковой скрининг хромосомных аномалий плода в первом триместре беременности, который предлагается всем без исключения беременным на сроке 11-13(+6) недель.
И так, скрининг первого триместра – это совокупность медицинских исследований, проводимых на сроке 11-13(+6) недель, и направленных на предварительную идентификацию беременных, среди которых вероятность рождения ребёнка с хромосомными аномалиями (ХА) выше, чем у остальных беременных.
Основное место среди выявляемых ХА занимает Синдром Дауна (трисомия по 21 паре хромосом).
Английский врач Джон Лэнгдон Даун первый в 1862 году описал и охарактеризовал синдром, впоследствии названный его именем, как форму психического расстройства.
Синдром Дауна не является редкой патологией — в среднем наблюдается один случай на 700 родов. До середины XX века причины синдрома Дауна оставались неизвестными, однако была известна взаимосвязь между вероятностью рождения ребёнка с синдромом Дауна и возрастом матери, также было известно то, что синдрому были подвержены все расы. В 1959 году Жером Лежен обнаружил, что синдром Дауна возникает из-за трисомии 21-й пары хромосом, т.е. кариотип представлен 47-ю хромосомами вместо нормальных 46-и, поскольку хромосомы 21-й пары, вместо нормальных двух, представлены тремя копиями.
В 1970 году был предложен первый метод скрининга трисомии 21 у плода, основанный на повышении вероятности этой патологии при увеличении возраста беременной женщины.
При скрининге, основанном на возрасте матери лишь 5% женщин попадет в группу «высокого риска», и эта группа будет включать в себя только 30% плодов с трисомией 21 из всей популяции.
В конце 1980-х годов появились методы скрининга, учитывающие не только возраст, но и результаты исследования концентрации таких биохимических продуктов плодового и плацентарного происхождения в крови беременной женщины, как альфа-фетопротеин (АФП), неконьюгированный эстриола (uE3), хорионический гонадотропин (ХГЧ) и ингибин А. Этот метод скрининга является более эффективным, чем скрининг только по возрасту беременной женщины, и при той же частоте проведения инвазивных вмешательств (около 5%) позволяет выявить 50–70% плодов, имеющих трисомию 21.
В 1990-х годах был предложен метод скрининга, основанный на возрасте матери и величине ТВП (толщина воротникового пространства) плода в 11–13(+6) недель беременности. Этот метод скрининга позволяет выявить до 75% плодов с хромосомной патологией при частоте ложно-положительных результатов в 5%. В последующем метод скрининга, основанный на возрасте матери и величине ТВП плода в 11–13(+6) недель беременности, был дополнен определением концентраций биохимических маркеров (свободной фракции β-ХГЧ и РАРР-А) в сыворотке крови матери в первом триместре беременности, что позволило выявить 85–90% плодов, имеющих трисомию 21.
В 2001 году было обнаружено, что при ультразвуковом исследовании в 11–13 недель у 60–70% плодов при наличии трисомии 21 и у 2% плодов при нормальном кариотипе носовые кости не визуализируются. Включение данного маркера в метод скрининга, основанного на ультразвуковом исследовании и определении биохимических маркеров в первом триместре беременности, позволяет увеличить частоту выявления трисомии 21 до 95%.
Какие УЗ – маркёры , повышающие риск ХА , мы оцениваем ?
В первую очередь это расширение толщины воротникового пространства (ТВП), отсутствие визуализации носовых костей, реверсный ток крови в венозном протоке и трикуспидальная регургитация.
Воротниковое пространство – является ультразвуковым проявлением скопления жидкости под кожей в тыльной области шеи плода в первом триместре беременности.
- Термин «пространство» используется вне зависимости от того, имеет ли это пространство перегородки или нет, является ли это пространство локализованным в области шеи или распространяется на все тело плода.
- Частота встречаемости хромосомных заболеваний и пороков развития у плода зависит от величины ТВП, а не от его ультразвуковых характеристик.
- Во втором триместре беременности воротниковое пространство обычно исчезает или, в редких случаях, трансформируется или в отек шеи, или в кистозную гигрому в сочетании с генерализованным отеком плода или без такового.
Толщина воротникового пространства плода может быть измерена при проведении трансабдоминального ультразвукового исследования в 95% случаев, в остальных случаях необходимо выполнение трансвагинального исследования. При этом результаты, полученные при проведении трансабдоминального или трансвагинального исследования, не различаются.
1 Измерения производятся в 11–13(+6) недель беременности при величине копчико-теменного размера плода от 45 мм до 84 мм. Это важный момент, т.к. не редко на сроке ровно 11 недель или 11 недель и 1-2 дня плод оказывается на пару миллиметров меньше 45 мм. Это вариант нормы, но исследование в этом случае придётся перенести на неделю.
2 Измерение должно проводиться строго в сагиттальном сечении плода, причем голова плода должна занимать нейтральное положение.
3 Изображение должно быть увеличено таким образом, чтобы на экране оставались только голова и верхняя часть грудной клетки плода.
4 Размер изображения должен быть увеличен таким образом, чтобы минимальное смещение курсора давало изменение размера на 0,1 мм.
5 Толщина воротникового пространства должна измеряться в самом широком месте. Необходимо дифференцировать эхоструктуры кожи плода и амниотической оболочки.
6 Курсоры должны быть установлены на внутренние границы эхопозитивных линий, отграничивающих воротниковое пространство, не заходя на него.
7 При исследовании необходимо измерить ТВП несколько раз и выбрать максимальное из полученных измерений.
В 5–10% случаев имеет место обвитие пуповины вокруг шеи, это может привести к ложному увеличению ТВП. В таких случаях измерение ТВП должно проводиться по обе стороны от пуповины, и для оценки риска хромосомной патологии плода используется среднее значение этих двух измерений.
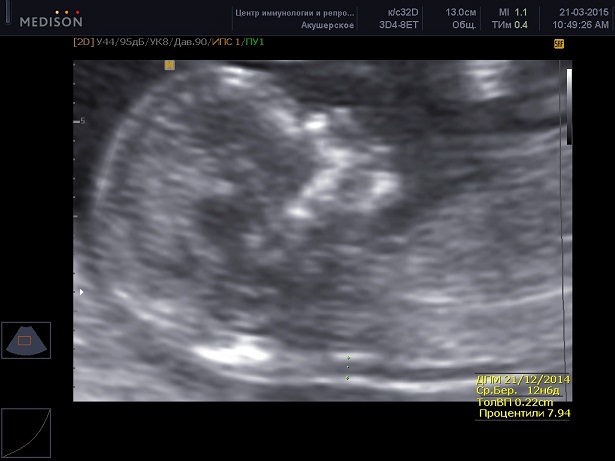
Визуализация носовых костей плода
- Должна проводиться при сроке беременности 11–13(+6) недель и при КТР плода 45–84 мм.
- Необходимо увеличить изображение плода таким образом, чтобы на экране были представлены только голова и верхняя часть туловища плода.
- Должно быть получено строго сагиттальное сечение плода, и плоскость инсонации должна быть параллельна плоскости носовой кости.
- При визуализации носовой кости должны присутствовать три отдельных линии. Верхняя линия представляет собой кожу носа плода, нижняя, более эхогенная и толстая, представляет собой носовую кость. Третья линия является продолжением первой, но находится несколько выше ее и представляет собой кончик носа плода.
- В 11–13(+6) недель профиль плода может быть получен и оценен более чем у 95% плодов.
- При нормальном кариотипе отсутствие визуализации костей носа характерно для 1% плодов у женщин европейской популяции и для 10% плодов у женщин афро-карибской популяции.
- Кости носа не визуализируются у 60–70% плодов при трисомии 21, у 50% плодов при трисомии 18 и у 30% плодов при трисомии 13.
- При частоте ложно-положительных результатов 5%, комбинированный скрининг, включающий измерение ТВП, визуализацию костей носа плода и измерение концентрации РАРР-А и β-ХГЧ в сыворотке крови матери, потенциально способен выявить более 95% плодов при трисомии 21.

Этот плод – один из дихориальной двойни. ТВП и кровоток в венозном протоке в норме, но отсутствует визуализация носовых костей. Результат кариотипирования – Синдром Дауна, кариотип 2-го плода из двойни – нормальный.
Допплерометрия венозного протока и трикуспидальная регургитация
При хромосомных аномалиях часто формируются пороки развития различных органов и систем, в том числе и врождённые пороки развития сердечно-сосудистой системы.
Венозный проток представляет собой уникальный шунт, доставляющий оксигенированную кровь из пупочной вены, которая направляется преимущественно через овальное окно в левое предсердие, к коронарным и мозговым артериям. Кровоток в венозном протоке имеет характерную форму с высокой скоростью в фазу систолы желудочков (S-волна) и диастолы (D-волна) и ортоградным кровотоком в фазу сокращения предсердий (а-волна).
В 11–13(+6) недель беременности нарушение кровотока в венозном протоке сочетается с наличием у плода хромосомной патологии или пороков сердца и является признаком возможного неблагоприятного исхода беременности. На этом сроке беременности патологическая форма кривых скоростей кровотока наблюдается у 80% плодов при трисомии 21 и у 5% плодов, имевших нормальный кариотип.
Трикуспидальной регугитацией называется волна обратного тока крови через клапан между правым желудочком и предсердием сердца. В 95% случаев трикуспидальная регургитация, также как и реверсный ток крови в венозном протоке, исчезает в течение нескольких последующих недель, как правило, к 16 неделям; однако в 5% случаев может указывать на наличие врожденного порока сердца. В связи с чем, рекомендуется пройти расширенную эхокардиографию плода в 18-20 недель.
Крайне важно и необходимо , чтобы специалисты , занимающиеся расчетом риска хромосомной патологии плода на основании оценки его профиля , прошли соответствующее обучение и сертификацию , подтверждающую уровень качества выполнения данного вида ультразвукового исследования .
Конечно, скрининг I триместра не ограничивается определением УЗ-маркеров, повышающих риск рождения ребёнка с такими хромосомными аномалиями, как Синдромами Дауна, Эдвардса, Патау, Тернера и Триплоидии. В этом сроке также могут быть диагностированы такие аномалии развития, как экзэнцефалия и акрания, пороки развития конечностей и сиреномелия, омфалоцеле и гастрошизис, мегацистис и с-м prune belly, аномалия стебля тела, заподозрить с-м Денди-Уокера и Spina bifida при изменении размеров IV желудочка, аноректальную атрезию при обнаружении pelvic translucency (тазовая полупрозрачность). И это ещё далеко не всё. Я постараюсь в дальнейшем рассказать о перечисленных аномалиях и пороках развития.
В завершение, несколько слов о процедуре проведения скрининга I триместра в нашем центре
Все специалисты нашего центра работают по рекомендациям международной организации The Fetal Medicine Foundation (https://www.fetalmedicine.org/ ) и имеют сертификаты этой организации . Fetal Medicine Foundation (FMF), руководителем которого является профессор Кипрос Николаидес , занимается исследованиями в области медицины плода , диагностики аномалий его развития , диагностики и лечения различных осложнений беременности . Сертифицированные специалисты и центры получают разработанное FMF программное обеспечение для расчета риска хромосомной патологии плода по данным ультразвукового и биохимического скрининга . Для получения сертификата по проведению ультразвукового исследования в 11-13(+6) недель необходимо пройти теоретическое обучение на курсе , поддержанном FMF; пройти практический тренинг в аккредитованном FMF центре ; предоставить в FMF ультразвуковые фотографии , демонстрирующие измерение ТВП плода , визуализацию костей носа , допплерометрию кровотока в венозном протоке и трикуспидальном клапане согласно разработанным FMF критериям .
После заполнения и подписания многочисленных документов и согласий на регистратуре, Вас пригласят в УЗ кабинет, где я или мои коллеги проведут оценку развития плода, всех необходимых УЗ-маркеров ХА, а также других возможных изменений со стороны хориона, стенок матки и яичников.
После проведения исследования, Вам выдадут заключение в двух экземплярах и фотографии Вашего малыша (или малышей). Один экземпляр заключения Вы оставляете у себя, а второй нужно будет отдать в процедурном кабинете, где у Вас возьмут кровь из вены для проведения биохимической части скрининга. На основании данных УЗИ и биохимии, специальное программное обеспечение рассчитает индивидуальный риск хромосомной патологии плода и через 1-2 дня Вы получите результат, где будут указаны индивидуальные риски по основным ХА. При Вашем желании, результат можно получить по электронной почте.
В случае получения результатов с низким риском основных ХА, Вам будет рекомендовано повторное проведение УЗИ в 19-21 неделю беременности. Если же риск окажется высоким, то помните, что это именно результат скринингового исследования, а не диагноз. Для постановки точного диагноза потребуется консультация генетика и проведение таких методов диагностики, как хорионбиопсия или амниоцентез с целью пренатального кариотипирования.
В 2012 году появился ещё один высокоточный метод пренатальной ДНК-диагностики, уникальность которого заключается в том, что он не требует проведения инвазивных процедур (если не считать инвазией взятие крови из вены беременной) – Неинвазивный пренатальный тест .
Предлагаю вашему вниманию таблицу исходов беременности при увеличении ТВП:
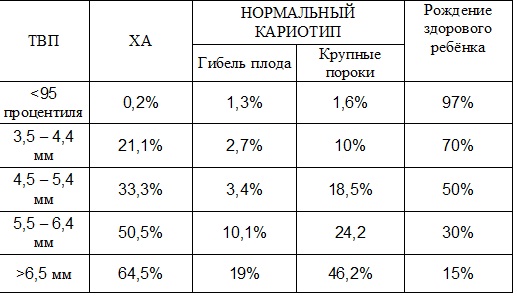
Как видите, даже при очень большой ТВП, примерно 15% детей могут родиться здоровыми, но гораздо больше вероятность того, что у плода окажутся ХА или крупные аномалии развития.
Подготовка к исследованию
Биохимический скрининг проводится натощак (4-6 часов голода). Чаще УЗИ и биохимия проводятся в один день, на мой взгляд, это очень удобно, но если Вы вдруг недавно покушали, то можно пройти только УЗИ, а кровь сдать в другой день, главное не позднее полных 13 недель беременности. Для УЗИ особой подготовки не нужно, но переполненный мочевой пузырь может доставлять дискомфорт Вам и исследователю.
В большинстве случаев УЗИ проводится трансабдоминально (раздеваться не нужно), но иногда приходится переходить на транcвагинальное исследование. Не редко, в начале исследования, положение плода не позволяет произвести необходимые измерения. В этом случае требуется покашлять, перевернуться с боку на бок, иногда даже отложить исследование на 15-30 минут. Отнеситесь, пожалуйста, с пониманием.
Вот и всё, до встречи через 2 недели!
Источник информации: https://www.fetalmedicine.org
Источник
1 скрининг при беременности: что нужно знать про это исследование? Как делают скрининг на 12 неделе беременности и почему этот срок оптимальный? Что покажут результаты, почему УЗИ и анализы надо сделать в один день, и как подготовиться к скринингу. Рассказываем все особенности, которые могут повлиять на качество скрининга.
Сроки первого скрининга: что важно знать
1 скрининг при беременности – комплексное исследование первого триместра. Его делают с первого дня 11-ой недели вплоть до полных 13-ти. На неделе 14 начинается отсчет второго триместра. В некоторых случаях 1 скрининг при беременности можно провести и до середины 14-ой недели, но лучше так не делать. А оптимальный срок: для первого скрининга беременности и УЗИ 12-13 недель!
Важный момент: хотя официально период для исследования начинается на 11-ой неделе, если нет срочной необходимости, то лучше не спешить и записаться к врачу на 12-13 неделях. Дело в том, что до 11-ти недель у ребенка еще не развита важная для 1 скрининга беременности носовая косточка (ее нет). Она формируется в среднем как раз к началу 11-ой недели.
А если срок беременности отличается от возраста плода (по исследованиям, такое происходит в каждом пятом случае из-за поздней овуляции или имплантации), то увидеть этот маркер синдрома Дауна не получится. И УЗИ при беременности для скрининга будет не показательно, возможно, придется его переделывать.
Именно поэтому оптимальный срок для первого скрининга – полные 12 недель и пара дней. Как делают скрининг на 12 неделе беременности?
УЗИ при скрининге и подготовка к анализам
Как делают скрининг на 12-13 неделе беременности? Непременная часть скрининга – ультразвуковое исследование.
На УЗИ оценивают множество параметров:
- длину туловища ребенка (КТР). Так как малыш еще очень мал, то оценивают не рост от пяточек до макушки, а длину от макушки (темени) до копчика;
- диаметр головы по расстоянию между теменными костями;
- размеры носовой кости и воротниковой складки – по ним оценивают норму развития или его нарушение;
- биение и сформированность сердца, патологии строения;
- расположение и работу плаценты, ее артерий, состояние шейки матки и ее внутреннего зева (чтобы исключить истмико-цервикальную недостаточность на раннем сроке) и т. д.
На этом сроке более безопасным считается применение «внешнего», трансабдоминального датчика аппарата УЗИ. В некоторых случаях более показательно исследование с трансвагинальным датчиком, тогда нужно подготовиться – наполнить мочевой пузырь, выпив 1,5 л воды за 30 минут до УЗИ.
К двойному тесту – биохимическому анализу крови на два гормона (b-ХГЧ и PAPP-A) готовиться нужно заранее. Эти показатели важны для определения вероятности отклонений в здоровье плода и будущей мамы. Важно: даже при отклонениях они не означают диагноза, только степень риска.
- Чтобы подготовиться правильно, нужно в течение 2-3-х дней до 1 скрининга беременности отказаться от жирной, жареной, острой, копченой пищи, не употреблять слишком много сладостей, шоколада, орехов. Сам анализ проводится натощак – нельзя есть перед сдачей крови 8 часов.
- Влияние вредной пищи на маркеры скрининга – гормоны – не особенно выражено. Но стоит все же не пренебрегать этим советом. При пограничных результатах искажение количества гормонов может стать причиной лишнего беспокойства и дополнительных анализов.
По этой же причине сдавать кровь и проходить УЗИ стоит в один день. Нормативные показатели скрининга рассчитаны именно для такой схемы, и при разнесении анализов и исследования могут появиться ненужные несовпадения.
Использованы фотоматериалы Shutterstock
Источник
