Шов на мочевой пузырь
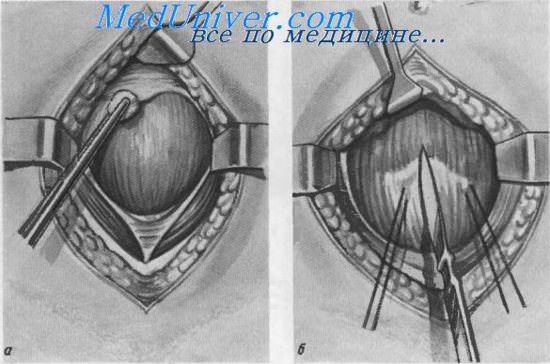
Способ Эммети и Ван Гуна. Мочеточниковые анастомозы. Шов мочевого пузыря. Сосудистый шов.
Способ Эммети и Ван Гуна — соединение отрезков мочеточника «конец в бок». Конец дистального отрезка мочеточника перевязывают, его переднюю стенку рассекают в продольном направлении. Конец проксимального отрезка прошивают двумя П-образными швами, свободными концами нитей которых прошивают со стороны просвета стенку дистального отрезка мочеточника. Нити завязывают, погру жая проксимальный отрезок мочеточника в дистальный. Края разреза дистального отрезка подшивают отдельными узловыми швами к стенке инвагинированного отрезка.
Анастомоз «бок в конец». Проксимальный отрезок мочеточника перевязывают, его переднюю стенку продольно рассекают. Конец дистального отрезка срезают косо с таким расчетом, чтобы длина среза была равна длине разреза стенки проксимального отрезка. Накладывают отдельные узловые швы вначале на углы разреза, а затем на обе полуокружности мочеточника. Существенным недостатком этого способа ушивания Мочеточника является образование в его проксимальном отрезке слепого мешка, наличие которого часто приводит к камнеобразованию и хроническому воспалению анастомоза. Более целесообразно накладывать анастомоз «конец в бок», соединяя косо срезанный конец проксимального отрезка с боковой стенкой дистального отрезка.
Анастомоз бок в бок — выполняют при очень малом диаметре мочеточника. Концы обоих отрезков мочеточника перевязывают, боковые стенки их рассекают в проксимальном направлении на протяжении 1 см. Края разреза проксимального отрезка мочеточника сшивают узловыми швами с краями разреза дистального отрезка. При этом вначале соединяют заднюю стенку анастомоза, а затем переднюю.
Мочеточниково-мочеточниковые анастомозы «бок в бок» и «бок в конец» в настоящее время применяются редко.
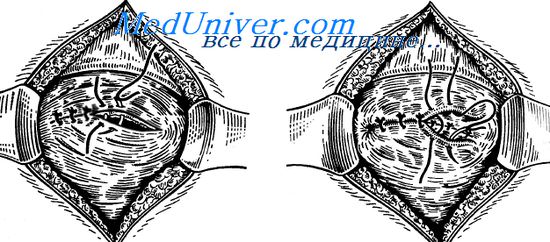
Шов мочевого пузыря. Нарушение целости стенки мочевого пузыря наблюдается при его травме, случайном повреждении во время операции при скользящих грыжах, при операциях на органах малого таза, а также на мочевом пузыре (высоком сечении, резекции мочевого пузыря).
Стенку мочевого пузыря ушивают двухрядным швом: 1-й ряд — непрерывный обвивной или узловые швы накладывают через все слои стенки мочевого пузыря. Поверх 1-го ряда накладывают 2-й — отдельные узловые швы, не проникающие в просвет пузыря.
Для соединения сосудов, восстановления целости сосудистой стенки предложено большое количество способов. По данным Г. М. Соловьева (1955), имеется более 60 модификаций сосудистого шва. Такого множества методов восстановления не разработано ни для какого другого трубчатого органа. Однако в литературе продолжают публиковать описания новых способов наложения сосудистого шва, что свидетельствует как о трудности и неполном разрешении проблемы, так и о необходимости разработки четких показаний и противопоказаний к применению каждого из существующих способов.
Мы опишем только те сосудистые швы, которые, по нашему мнению, представляют наибольший практический интерес. Следует отметить, что сосудистый шов должен быть достаточно герметичным; не суживать просвет кровеносного сосуда; в просвете кровеносного сосуда должно находиться как можно меньше шовного материала; сшиваемые участки должны соприкасаться внутренними оболочками.
В зависимости от способа наложения сосудистого шва различают механические, протезные и ручные швы. Механические сосудистые швы накладывают с помощью сосудосши-вающего аппарата. При наложении протезных швов используют внутри-или внесосудистые втулки.
Внесосудистый протезный способ наложения швов делят на: а) лигатурный, при котором концы сосудов укрепляют на протезе лигатурой, и б) безлигатурный, при котором сосуды соединяют с помощью колец Донецкого.
Все ручные способы наложения сосудистых швов делят на краевые и инвагинационные.
К числу краевых швов относят обвивные (Карреля, Морозовой, Полянцева) и выворачивающие швы (рантовидный, отдельный П-образный, матрацный, двухэтажный), а также швы, накладываемые на заднюю стенку сосуда.— швы Блелока и Мешалкина. Инвагинационные швы разделяют на швы с одинарной манжеткой (Марфи. Кривчикова) и швы с i двойной манжеткой (Данис. Соловьева). Для выполнения операций на сосудах необходим специальный инструментарий: сосудистые иглы, сосудистые зажимы (прямые и изогнутые), кровоостанавливающие зажимы типа «Москит», а также сосудистый иглодержатель, сосудистый и глазные пинцеты, препаровочные щипцы, тонкие эластические резиновые трубочки, инструменты для отжатия боковой части сосудов.
В качестве шовного материала для наложения сосудистого шва используют капрон, лавсан, супра-мид, которые по прочности не уступают шелку, легко скользят, достаточно эластичны, вызывают незначительную тканевую реакцию.
– Также рекомендуем “Основные этапы наложения сосудистого шва. Краевые сосудистые швы. Шов Карреля.”
Оглавление темы “Сосудистый шов. Соединение сухожилий и нервов.”:
1. Ушивание раны почки. Ушивание ран лоханки. Шов мочеточника.
2. Способ Эммети и Ван Гуна. Мочеточниковые анастомозы. Шов мочевого пузыря. Сосудистый шов.
3. Основные этапы наложения сосудистого шва. Краевые сосудистые швы. Шов Карреля.
4. Шов Полянцева. Шов Морозовой. Шов Сапожникова. Шов Бриана и Жабулея. Шов Дорранса. Шов Соловьева.
5. Шов Кривчикова. Шов Блелока. Протезные способы соединения сосудов. Способ Донецкого.
6. Способ Головко. Способы наложения швов на разнокалиберные сосуды. Швы сухожилий.
7. Классификация сухожильных швов. Основные виды сухожильных швов.
8. Швы нервов. Техника наложения первичного шва нерва.
9. Микрохирургия. Общие принципы микрохирургической техники.
10. Микрохирургическая техника при операциях на лимфатических сосудах и узлах. Микрохирургия нервов.
Источник
Правильно сделанный шов на мочевом пузыре идеально соединять края стенок, при этом способствовать быстрому заживлению раны. Сравнительный анализ нескольких способов сшивания мочевика показал, что шов, выполненный в один слой классическим непроникающим узловым способом, соответствует все нормам. Прочность сшивания, которые выполнялись в один и два последовательных слоя почти не имеют отличий.

Что нужно знать о качестве шва на мочевом пузыре
Особенности шовного материала
Материал, который используется для зашивания мочевого пузыря, должен быть прочным и устойчивым до тех пор, пока не затянется рана (2—3 недели). Он не должен провоцировать появление камней, а болезнетворные бактерии не иметь возможности влияния на скорость рассасывания использованных нитей. Накладывать не рассасывающиеся шовные материалы (полигликолевая кислота и полигластин) на мочевой пузырь противопоказано. Это связанно с их уязвимостью к инфицированной и щелочной среде, гидролиз длится от нескольких часов до 2-х дней. Поэтому рекомендуют использовать моноволокнистые нити из полигликона или полидиоксанона. Они отличаются особой устойчивостью на протяжении 1—2 недель независимо от воздействия инфекций.
Вернуться к оглавлению
Виды анастомоза
Для проведения терапии по удалению камней из мочевыделительных органов, в большинстве случаев требуется хирургическое вмешательство. Чаще операции выполняются на мочевыделительных трубках. Для соединения разрезанных концов мочетока нужно использовать 1 из 3-х доступных методов сшивания, которые выбираются в зависимости от метода удаления камней.
Вернуться к оглавлению
Анастомоз «бок в конец»
 Такой способ сшивания чаще всего применяется, когда мочеточник сужен.
Такой способ сшивания чаще всего применяется, когда мочеточник сужен.
Зачастую проводится при сужении мочеточника, например, вследствие лучевой терапии. Операция подразумевает пластику с резекцией суженной части мочеотвода и использование лоскута из мочевика для создания аностомоза. Если манипуляция выполнена верно, то натяжения не возникает, что существенно снижает риски осложнений. Недостатком шва выступает факт образования слепого мешка, что провоцирует к образованию камней и воспалительному процессу. Последовательность операции:
- После перевязывания проксимального отрезка выполняется продольное рассечение передней стенки мочеточника.
- Край дистального отрезка обрезают под косым углом. Длинна надреза должна равняться продольному разрезу другой мочевыводящей трубки.
- Края отрезков обрабатываются с помощью отдельных узловых швов, а после выполняется соединение частей мочевыводящей трубки.
Вернуться к оглавлению
Анастомоз «бок в бок»
Этот вид используют лишь тогда, когда мочеточник имеет маленький диаметр. Последовательность выполнения:
- После перевязывания краев мочеточника, проводится рассечение боковых стенок длиною 1 см.
- Края разрезов соединяют узловым швом. Обязательно нужно сохранять последовательность: сначала сшивается задняя стенка органа, затем передняя.
Вернуться к оглавлению
Способ Эммети и Ван Гуна
 Анастомоз “конец в бок” сейчас применяется чаще всего.
Анастомоз “конец в бок” сейчас применяется чаще всего.
Этот способ является самым применяемым, другие методы устарели и практически не используются. Состоит он в том, что после продольного рассечения выполняется обработка краев проксимального отрезка двумя П-подобными швами. Затем выполняется погружение отрезков мочеточника один в другой, нити завязываются. В конце пришивают узловым способом концы дальнего отрезка к пораженному.
Способ Эммети и Ван Гуна называют технику соединения отрезков мочеотвода «конец в бок».
Вернуться к оглавлению
3 важных условия для наложения швов
- Обнаружив дефект, отверстие раны в стенке мочевого пузыря нужно аккуратно растянуть поперек, используя швы-держалки и анатомические пинцеты.
- Если у раны мочевика большая апертура, то нужно визуально найти устья мочеиспускательных трубок, чтобы случайно не забрать их в шов.
- Идеальным шовным материалом для наложения сосудистых швов считаются капрон, лавсан, супрамид. Эти материалы прочные, но эластичные, с легкостью скользят, вызывая слабую тканевую реакцию.
Чтобы восстановить целостность стенок мочевика нужно применить 2 ряда швов, выполненных вертикально узловым способом. Они накладываются в 2 ряда: первый соединяет мышцы мочевого пузыря, не трогая слизистой оболочки, а второй полностью закрывает рану. Для выполнения такой техники сшивания доктора используют кетгут и круглые иглы.
Источник
Повреждения мочевого пузыря. Операции при повреждении мочевого пузыря.
Повреждения мочевого пузыря могут иметь место во время выполнения расширенных экстирпаций матки с придатками по поводу рака шейки матки; они могут быть внутрибрюшин-ными (чаще при брюшностеночных операциях) и внебрюшинными (при влагалищных операциях). Причиной травмы мочевого пузыря при гинекологических операциях могут служить различные нарушения его топографии, часто наблюдающиеся при воспалительных заболеваниях придатков матки, значительных спайках, интралигаментарных опухолях, атипическом расположении кистом яичников или фибромиом матки, а также технические трудности, возникающие при удалении большого количества тазовой клетчатки вместе с лимфатическими узлами в процессе выполнения операций по поводу злокачественных опухолей матки.
При подозрении на повреждение мочевого пузыря для уточнения характера осложнения следует воспользоваться металлическим катетером, введенным в мочевой пузырь через уретру. При обнаружении подобного осложнения во время операции лечебная тактика должна сводиться к немедленному зашиванию отверстия и обеспечению свободного опорожнения мочевого пузыря. Последнее обычно достигается введением постоянного катетера (в среднем на неделю), а иногда в случае самостоятельного мочеиспускания, при соответствующем контроле за достаточным опорожнением мочевого пузыря, наличии надлежащего ухода (повторные своевременные катетеризации, промывания пузыря малыми порциями антисептических растворов и т. д.) — и без введения постоянного катетера.
Техника шва мочевого пузыря быввет различной. Об однорядном шве пузыря уже упоминалось при изложении операции Боари. Чаще накладывается двухэтажный (двухрядный) шов тонким кетгутом. Первый ряд узловатых кетгутовых швов накладывается на мышечный слой, без прокалывания слизистой оболочки (во избежание инкрустации солями), второй ряд погружных кетгутовых швов накладывается на адвентициально-мышечные слои мочевого пузыря. При наложении швов на стенку мочевого пузыря целесообразно пользоваться кишечными иглами.
При внебрюшинном повреждении мочевого пузыря (например, во время влагалищных операций), особенно при наличии инфекции и мочевой инфильтрации, в послеоперационном периоде целесообразно использовать наложение надлобкового свища.

Надлобковый свищ мочевого пузыря (цистостомня).
а — сдвигание брюшинной складки кверху вместе с жировой клетчаткой; б — рассечение стенки пузыря
Если брюшная полость не была вскрыта, то по средней линии живота делается разрез брюшной стенки от симфиза вверх, не доходя 3—4 см до пупка. Внутренние края пирамидальных и прямых мышц тупо раздвигаются и тупыми крючками разводятся в стороны. Рассекается поперечная фасция и обнажается предпузырное клетчаточное пространство. Тупо раздвигаются предпузырная фасция и клетчатка до обнажения передней стенки мочевого пузыря. В области верхушки пузыря осторожно, тупым путем отслаивается кверху складка брюшины с жировой клетчаткой.
Ближе к верхушке пузыря на его стенку накладываются две толстые кетгутовые лигатуры-держалки с захватом мышечного слоя. При потягивании за держалки на стенке пузыря образуется поперечная складка, в области которой производится небольшой (1—1,5 см) продольный разрез стенки пузыря.
Во избежание инфицирования при истечении мочи пузырь перед вскрытием тщательно изолируют салфетками.
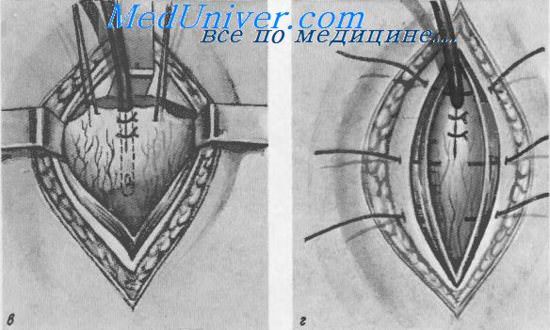
Надлобковый свищ мочевого пузыря (цистостомня).
в — введение и фиксация дренажной трубки; г — фиксация мочевого пузыря и ушивание раны
В полость вскрытого пузыря вводится катетер или дренажная трубка диаметром 1,5 см с косо срезанным сглаженным концом и 1—2 боковыми отверстиями около него. Разрез стенки пузыря выше трубки плотно ушивается узловатыми кетгутовыми швами с тем, чтобы дренажная трубка не могла выскользнуть из него.
Через верхний угол раны брюшной стенки трубку выводят наружу и рану ушивают послойно.
Для предупреждения развития флегмоны или мочевых затеков клетчатку предпузырного пространства дренируют, вводя между пузырем и симфизом марлевую турунду или дренажную трубку. Когда отпадает необходимость в этом, трубку из пузыря и дренаж из предпузырной клетчатки извлекают, а оставшийся раневой канал заживает самостоятельно.
– Вернуться в оглавление раздела “Гинекология”
Оглавление темы “Операции общей хирургии в гинекологии.”:
1. Операция кольпопоэза из отрезка прямой кишки. Операция кольпопоэза из брюшины прямокишечно-маточного углубления.
2. Хирургическая анатомия тонкой кишки в гинекологии.
3. Хирургическая анатомия толстой кишки в гинекологии.
4. Ушивание ран кишки и резекция кишки.
5. Ушивание ран толстой кишки.
6. Энтеростомия. Цекостомия. Аппендэктомия.
7. Повреждение мочеточников. Операции при повреждении мочеточников.
8. Повреждения мочевого пузыря. Операции при повреждении мочевого пузыря.
Источник
Тяжелой и распространенной травмой живота является повреждение мочевого пузыря [1, 2]. По статистике, хирургическую помощь чаще всего приходится оказывать не урологам, а хирургам, поскольку большинство пострадавших, особенно с сочетанными травмами мочевого пузыря, доставляются в хирургические отделения [3].
При внутрибрюшинных разрывах мочевого пузыря до сих пор преобладают открытые операции, которые дают высокую летальность, достигающую 18—45%; у 18—57% оперированных развиваются послеоперационные осложнения, а средняя продолжительность госпитализации составляет 23—30 дней [1, 3].
Первый случай лапароскопического ушивания ятрогенного повреждения стенки мочевого пузыря в ходе гинекологической операции зафиксирован в 1990 г. [4]. Впервые травматический внутрибрюшинный разрыв мочевого пузыря в ходе лапароскопии ушили C. Iselin и соавт. [5] в 1996 г. Несмотря на давность первого опыта, миниинвазивный лапароскопический способ ушивания разрыва мочевого пузыря до сих пор не получил большого распространения. В литературе приводятся, как правило, единичные наблюдения [6—10]. Так, A. Figueiredo и соавт. [7] сообщили о 20-летней женщине, которая ударилась при падении со второго этажа о поверхность земли и получила разрыв купола мочевого пузыря длиной 5 см; во время лапароскопии установили диагноз и произвели ушивание дефекта стенки пузыря.
Возможности миниинвазивного видеолапароскопического метода лечения разрывов мочевого пузыря изучены недостаточно. Техника такого эндовидеохирургического вмешательства несовершенна, не определены показания и противопоказания к этому методу, не изучены отдаленные результаты эндовидеохирургического ушивания разрыва мочевого пузыря. Все эти упущения свидетельствуют об острой актуальности проблемы.
Цель настоящего исследования — изучение возможностей интракорпорального ручного шва (ИРШ) травматического разрыва мочевого пузыря в ходе видеолапароскопии.
За последние 10 лет в клинике факультетской хирургии с курсом урологии на базе ГКБ № 2 Перми наблюдали 36 больных с внутрибрюшинным разрывом мочевого пузыря в возрасте от 14 до 74 лет. Мужчин было 22, женщин — 14. У всех пострадавших разрыв был полным, проникающим в брюшную полость. Большинство пациентов получили травму от удара по животу, 4 пациента вследствие дорожно-транспортного происшествия получили сочетанную травму с переломом костей таза. Изолированное повреждение мочевого пузыря диагностировано у 24 пострадавших, у 12 имелась сочетанная травма: у 4 — с разрывом тонкой кишки, у 2 — печени, у 2 — селезенки, у 4 — с переломом костей таза.
Только 6 больных поступили в первые 6 ч с момента травмы, еще 4 — в срок от 7 до 12 ч. При этом у 4 больных перитонит не успел развиться, а у 6 — были явления местного перитонита, захватывающего 1—2 анатомические области брюшной полости. Остальные больные поступили поздно: 10 — через 13—24 ч; 16 — через 25—72 ч с наличием разлитого перитонита. Состояние 24 пострадавших было тяжелым, 12 — средней тяжести.
Выполнены диагностические процедуры: катетеризация мочевого пузыря одноразовым катетером, обзорный снимок брюшной полости и малого таза, ретроградная цистография в 2—3 проекциях, УЗИ мочевого пузыря и брюшной полости на аппаратах фирмы «Алока» (Япония).
При ясности диагноза внутрибрюшинного разрыва мочевого пузыря по данным перечисленных исследований безотлагательно выполняли лапаротомию (20 больных). При неясном диагнозе производили диагностическую видеолапароскопию (16 больных). Видеолапароскопия выполнялась в специально оборудованной операционной при полной готовности к последующей срочной лапаротомии, которая производилась здесь же. По показаниям диагностическая видеолапароскопия сразу переходила в эндохирургическое вмешательство. Для видеолапароскопических диагностических и лечебных вмешательств использовали видеоэндоскопическую стойку Full HD, а также инструменты и оборудование фирмы «Karl Storz».
Во время видеолапароскопии разрыв мочевого пузыря диагностирован у всех 16 обследованных больных. Рана была сквозной, одиночной, имела размеры от 1 до 12 см, располагалась на внутрибрюшинной части пузыря, как правило, в продольном (сагиттальном) направлении. Кроме того, в области поврежденного мочевого пузыря, в малом тазу и нижнем этаже брюшной полости при эндоскопическом осмотре обнаруживали небольшие сгустки крови и жидкую кровь, гиперемию и отложение пленок фибрина на брюшине и серозе кишечных петель. В брюшной полости отмечено различное количество выпота, смешанного с мочой. Только у 4 пациентов при видеолапароскопии не было выявлено перитонита, у 2 пациентов отмечены явления местного перитонита, а у 10 пациентов развился распространенный гнойный перитонит, захватывающий от 3 до 9 анатомических областей. Выявление указанных изменений определяло выбор лечебной тактики (переход с диагностической на лечебную видеолапароскопию или лапаротомию).
Кроме того, у 8 больных при видеолапароскопии зафиксирована сочетанная травма органов брюшной полости (разрывы печени — у 2, селезенки — у 2, тонкой кишки — у 4). При тяжелой сочетанной травме переходили с диагностической видеолапароскопии на лапаротомию.
Внутрибрюшинный проникающий разрыв мочевого пузыря является абсолютным показанием к срочному хирургическому лечению [1—3]. Известно, что чем раньше выполняются операции, тем ниже летальность [1—3]. Поэтому при установлении диагноза традиционными методами (например, методом ретроградной цистографии), наличии разлитого перитонита и сроке свыше 24—36 ч после травмы сразу выполняли лапаротомию (20 больных), не прибегая к видеолапароскопии, которая неоправданно удлиняла бы в данной ситуации срок обследования.
В связи с тем, что у 10 поздно госпитализированных больных (16—36 ч с момента травмы) во время видеолапароскопии были обнаружены явления распространенного гнойного перитонита, занимающего от 3 до 9 анатомических областей, а также у 8 из них — сочетанная травма органов брюшной полости и у 1 — очень большие размеры разрыва (12 см), сразу после эндоскопического осмотра в этой же специально оборудованной операционной перешли на открытую операцию — лапаротомию.
Таким образом, лапаротомия с ушиванием стенки мочевого пузыря традиционным методом [1—3] выполнена у 30 пациентов. Средняя продолжительность открытой операции составила 83,0±5,1 мин. Из 30 больных умерли 3 (10,0%) пациента: они были поздно госпитализированы с уже развившимся перитонитом и полиорганной недостаточностью, минуя видеолапароскопию им сразу выполнялась лапаротомия. После открытого хирургического вмешательства отмечены продолжительные сроки реабилитации, послеоперационный койко-день составил в среднем 19,8±2,5, к работе пациенты приступили лишь через 36,2±4,2 дня после травмы.
По предыдущим 25-летним наблюдениям, охватывающим более 280 больных с повреждением мочевого пузыря, мочевой химический (асептический) перитонит начинает переходить в гнойный с выраженными морфологическими изменениями, как правило, через 12 ч после разрыва пузыря. Это соответствует данным литературы [1—3]. Поэтому считаем, что на сегодняшнем этапе внедрения ИРШ мочевого пузыря, чтобы не дискредитировать этот метод, целесообразно его применять в первые 12 ч с момента травмы, когда морфологические изменения ушиваемых тканей позволяют надеяться на состоятельный герметичный шов.
Учитывая все положения, изложенные выше, видеолапароскопическое ушивание мочевого пузыря считаем показанным в первые 12 ч с момента травмы, при изолированном разрыве мочевого пузыря длиной до 8 см, отсутствии перитонита или умеренно выраженном местном перитоните, захватывающем не более 1—2 анатомических областей, т. е. локализующемся в области разрыва.
Такие условия имелись у 6 пациентов, у которых диагностическая видеолапароскопия сразу перешла в лечебную с выполнением ИРШ мочевого пузыря.
Разработанная и примененная нами оперативная техника заключалась в следующем. Вмешательство проводилось под эндотрахеальным наркозом. Положение больного по Тренделенбургу. Мониторы удобнее всего располагать у ножного конца стола. Устанавливаем следующие троакары: а) два 5 мм троакара в правой и левой подвздошных областях, на границе нижней и средней трети линии, соединяющей пупок и переднюю верхнюю ость подвздошной кости; правый порт используем для иглодержателя, левый — для второго рабочего граспера; б) 10 мм троакар в левой нижней точке Калька используется для лапароскопа; в) 10 мм порт в области пупка используется для принимающего граспера и введения нити в брюшную полость. Хирургу, если он правша, удобнее располагаться справа от больного. Перед наложением ИРШ необходимо тщательно эвакуировать всю жидкость из брюшной полости (выпот, мочу, кровь). Целесообразно использовать хирургическую нить синего оттенка для ее лучшей визуализации. Шовный материал должен быть отличного качества, хорошо удерживать первую петлю узла. Для ИРШ мочевого пузыря необходимо использовать только рассасывающийся шовный материал, так как на нерассасывающихся нитях, как правило, инкрустируются соли с последующим формированием лигатурного камня. Дефект мочевого пузыря, в зависимости от величины разрыва и состояния краев пузырной раны, ушиваем в один (у 4 больных) или два (у 2 больных) ряда непрерывным швом атравматической нитью викрил-000. Узлы формируем интракорпорально. При выполнении ИРШ мочевого пузыря большое значение имеет расположение вкола и выкола иглы. Первый вкол иглы необходимо производить со стороны серозной оболочки мочевого пузыря в сторону слизистой (снаружи внутрь), выкол же — со стороны слизистой, т. е. изнутри наружу. В этом случае сформированный узел не попадет в полость мочевого пузыря, и возможность инкрустации солей на нитях отсутствует. Края разрыва брюшины нужно обязательно подхватывать нитями пузырного шва, так как листок брюшины обладает хорошими пластическими свойствами и улучшает герметизацию ушитой раны.
В нашем случае у всех 6 больных удалось надежно ушить раны, длина которых составляла от 1 до 6 см. А.А. Степнов и соавт. [6] сообщили об успешном ушивании разрыва мочевого пузыря длиной 8 см. В литературе мы не нашли случаев лапароскопического ушивания разрывов мочевого пузыря размером свыше 8 см [4—10].
После наложения ИРШ проводили гидродинамическую пробу на герметичность путем введения 500 мл раствора фурацилина 1:5000 в мочевой пузырь через уретральный катетер и под визуальным контролем по видеомонитору. Просачивание красителя в брюшную полость через сформированный пузырный шов не обнаружено ни в одном случае. У женщин применяем глухой шов мочевого пузыря с дренированием уретральным катетером Фоли в течение 7 сут. У мужчин считаем необходимым наложение троакарной цистостомии, что выполняется сразу после пробы на герметичность. Эта манипуляция безопасна, ибо осуществляется под видеоконтролем. Передняя (внебрюшинно расположенная) стенка ушитого переполненного (500 мл) мочевого пузыря пунктируется через переднюю брюшную стенку 5 мм троакаром. Место вкола — по средней линии на 2 см выше лона. Ошибочное проникновение конца троакара в брюшную полость тотчас обнаруживается по монитору, и направление пункции корректируется. Через троакар в полость мочевого пузыря устанавливается надлобковый трубчатый дренаж, который фиксируется швом к коже и удаляется через 10—12 сут. В конце операции производится санация брюшной полости с дренированием ее двумя трубчатыми дренажами (один подводится к шву мочевого пузыря, другой устанавливается в глубину малого таза). Накладываем швы на кожные ранки. Средняя продолжительность лапароскопической операции составила 82,5 мин и практически не отличалась от продолжительности открытого хирургического вмешательства. Техника ИРШ при разрыве мочевого пузыря приведена на рис. 1—5 ().
В раннем послеоперационном периоде использовали положение по Фовлеру с приподнятым головным концом кровати. У всех 6 больных послеоперационный период протекал гладко, послеоперационных осложнений и летальных исходов не было. После удаления уретрального дренажа или цистостомы восстанавливалось самостоятельное мочеиспускание. Контрольные анализы мочи при выписке были в норме. Послеоперационный койко-день составил 12,3 дня, сократившись в 1,6 раза по сравнению с ушиванием мочевого пузыря во время лапаротомии. Больные приступили к работе в среднем через 19,2 дня после травмы, т. е. сроки реабилитации уменьшились в 1,9 раза по сравнению с открытым ушиванием разрыва мочевого пузыря.
Контрольное обследование проведено в сроки от 1 года до 9 лет после операции ИРШ мочевого пузыря. При этом у всех оперированных жалобы отсутствовали. Мочеиспускание было ненарушенным, анализы мочи в пределах нормы. УЗИ мочевого пузыря и брюшной полости патологии не выявило, объем мочевого пузыря достигал 450—500 мл, не имел деформаций, остаточной мочи не было.
Лапароскопическое ушивание разрыва мочевого пузыря показано в первые 12 ч с момента травмы, при изолированном разрыве длиной не более 8 см, отсутствии перитонита или умеренно выраженном местном перитоните. Это современное миниинвазивное вмешательство не удлиняет время операции, имеет хорошие ближайшие и отдаленные результаты, в 1,9 раза уменьшает сроки реабилитации по сравнению с открытым лапаротомическим ушиванием мочевого пузыря.
Авторы заявляют об отсутствии конфликта интересов.
Источник
