Шероховатость стенок мочевого пузыря
Сморщенный мочевой пузырь – это функциональное или анатомическое уменьшение полости мочевика, возникшее на фоне других заболеваний. Проявляется поллакиурией, никтурией, реже – тяжестью и болью над лобком, интенсивность которых уменьшается после мочеиспускания. Диагностируется с помощью сонографии мочевого пузыря, ретроградной цистографии, уродинамических исследований. Для коррекции расстройства показаны лечение М-холинолитиками, медикаментозная и хирургическая денервация детрузора, гидродилатация, цистопластика после частичной либо радикальной цистэктомии.
Общие сведения
Сморщенный мочевик (микроцистис) обычно осложняет течение других заболеваний и патологических состояний, приводящих к нарушению иннервации мочевого пузыря, воспалительным процессам в слизистом и мышечном слоях его стенки. У детей и пациентов молодого возраста чаще диагностируют нейрогенный вариант расстройства. В старших возрастных контингентах преобладает органическое рубцово-склеротическое сморщивание органа. Актуальность своевременного выявления патологии обусловлена существенным ухудшением качества жизни больных и высоким риском вторичного нарушения функции почек.
Сморщенный мочевой пузырь
Причины
Уменьшение функциональной и анатомической емкости мочевика может быть обусловлено как нарушением иннервации мышечного слоя, так и органическими повреждениями стенки. Нейрогенный вариант заболевания, вызванный гиперактивностью мочевого пузыря, наблюдается у 15,6%-16% пациентов-мужчин и у 16,9-17,4% заболевших женщин. В его основе лежит временная или постоянная дисфункция спинальных либо краниальных отделов нервной системы, приводящая к гипертонусу мочепузырных мышечных волокон. Основными органическими причинами расстройства являются:
- Бактериальное и паразитарное воспаление. Более чем в 60% случаев сморщивание мочевого пузыря происходит при поражении мочевыделительных органов микобактерией туберкулеза. При этом рубцово-склеротическая деформация органа зачастую усугубляется его гиперрефлексией вследствие постоянного раздражения рецепторного аппарата патогенным микроорганизмом. Сморщенный мочевик также выявляется у пациентов с шистосомозом (бильгарциозом).
- Неинфекционные циститы. Распространенной причиной уменьшения объема мочевого пузыря является интерстициальный цистит, в основе которого, вероятнее всего, лежат аутоиммунные и аллергические процессы. Кроме того, поствоспалительная деформация мочепузырной стенки наблюдается в результате перенесенного лучевого цистита, осложняющего радиотерапию злокачественных новообразований тазовых органов (рака простаты, шейки матки и т. п.).
- Длительное искусственное отведение мочи. При катетеризации и цистостомии мочевого пузыря мочевыделение происходит самопроизвольно без напряжения детрузора. Поскольку моча в органе фактически не накапливается, его объем естественным образом уменьшается. Дополнительной предпосылкой к сморщиванию становятся укорочение, гипотрофия, а в крайних случаях и атрофия мышечных волокон, продолжительное время не испытывающих функциональной нагрузки.
Патогенез
Механизм формирования сморщенного мочевого пузыря зависит от причин, спровоцировавших заболевание. Патогенез функционального микроцистиса обусловлен стойким спазмом гладкомышечных волокон на фоне патологической эфферентной импульсации из пораженного участка спинного или головного мозга. При органической форме расстройства воспалительное поражение уровезикальной стенки завершается ее фиброзом, рубцовой деформацией с атрофией мышечных волокон, их замещением соединительной тканью. Фиброзно-измененный детрузор обладает меньшей эластичностью, что приводит к анатомическому уменьшению объема мочевика.
Симптомы
Заболевание проявляется непреодолимыми позывами к мочеиспусканию, возникающими до 18-23 раз в сутки, в том числе от 6 раз и более ночью. Отмечается уменьшение объема выделившейся мочи в каждой порции. Часть пациентов предъявляет жалобы на ощущение тяжести или сдавливание в надлобоковой области. В редких случаях возникает болезненность внизу живота, интенсивность которой несколько уменьшается после отхождения мочи. Возможно развитие невротической симптоматики с ощущением постоянной усталости, быстрой утомляемостью, раздражительностью, плаксивостью, снижением настроения, тревожностью.
Осложнения
При длительном течении заболевания, развитии склероза в области мочепузырного треугольника со стенозом устьев мочеточников нарушается естественный пассаж мочи. У 75-77% пациентов со сморщенным мочевиком застойные процессы, обусловленные органическими причинами, завершаются развитием гидроуретеронефроза, снижением функциональных возможностей почек, нарастанием признаков хронической почечной недостаточности, осаждением солей в чашечно-лоханочной системе (мочекаменной болезнью). Возникновение пузырно-мочеточникового рефлюкса способствует распространению инфекции на расположенные выше отделы мочевыделительной системы, развитию хронического пиелонефрита.
Диагностика
Диагностический поиск у больных с подозрением на сморщенный мочевой пузырь направлен на оценку емкости органа, функциональной состоятельности детрузора, определение варианта заболевания, выявление причин, приведших к снижению анатомической или функциональной емкости. Больным назначают комплексное инструментальное обследование, включающее такие рекомендованные методы диагностики, как:
- Сонография. Проведение УЗИ мочевого пузыря может быть затруднено из-за необходимости выполнения исследования на наполненном мочевике, поэтому в ряде случаев предпочтительным оказывается трансвагинальный, трансректальный, трансуретральный методы сканирования. Объем сморщенного органа оказывается существенно уменьшенным. После опорожнения в нем определяется нормальное или сниженное количество остаточной мочи.
- Ретроградная цистография. Введение в полость мочевого пузыря рентгеноконтрастного вещества при цистографии позволяет точнее оценить его емкость по объему инстиллированного препарата. На рентгеновском снимке определяются резкое уменьшение размеров органа, возможные изменения его формы и расположения, выявляются специфические дефекты слизистой оболочки, характерные для туберкулезного процесса, новообразования, камни, признаки воспаления.
- Уродинамические исследования. С помощью урофлоуметрии и цистометрии опорожнения удается обнаружить первичную или вторичную гиперрефлексию детрузора при отсутствии обструкции нижних отделов мочевыделительной системы. Цистометрия наполнения выявляет снижение объема жидкости, при котором возникает позыв к мочеиспусканию. В качестве дополнительного метода рекомендовано видеоуродинамическое исследование.
Информативным методом выявления возможных причин сморщенного мочевика является цистоскопия, позволяющая оценить состояние слизистой оболочки, обнаружить признаки склеротических процессов, получить образцы тканей для последующего гистологического исследования биоптата. У части пациентов с микроцистисом в общем анализе мочи определяются воспалительные изменения (лейкоцитурия, бактериурия), возбудитель цистита может быть выявлен с помощью посева мочи на микрофлору.
По показаниям для исключения возможной почечной патологии выполняют УЗИ почек, экскреторную урографию, нефросцинтиграфию, биохимический анализ крови, нефрологический комплекс. При подозрении на нейрогенный характер заболевания рекомендованы КТ черепа, МСКТ позвоночника, МРТ головного мозга, пояснично-крестцового отдела позвоночного столба.
Дифференциальная диагностика проводится между функциональной и органической формой расстройства, заболеваниями, которые способны спровоцировать развитие патологии, а также с эндофитным раком мочевого пузыря. По решению врача-уролога больному назначают консультации фтизиатра, инфекциониста, паразитолога, невропатолога, нейрохирурга, онколога.
Лечение сморщенного мочевого пузыря
Основными задачами при ведении больных с микроцистисом является уменьшение частоты мочеиспусканий, увеличение накопительной способности, устранение причин, вызвавших и поддерживающих заболевание. При точном установлении фактора, который спровоцировал расстройство, назначают соответствующее этиопатогенетическое лечение. Для купирования симптоматики в практической урологии применяют следующие терапевтические и хирургические подходы:
- Медикаментозное расслабление детрузора. Лечение начинают с консервативной терапии блокаторами М-холинорецепторов. Обладая спазмолитическим эффектом, препараты этой группы снижают тонус мышечного слоя мочевого пузыря, за счет чего уменьшается частота мочеиспусканий и увеличивается емкость сморщенного органа. В качестве альтернативы может быть предложена инъекция ботулотоксина в детрузор, приводящая к обратимой атрофии нервных окончаний. Лекарственная терапия более эффективна при функциональном типе расстройства.
- Гидродилатация. Метод широко применяется для безоперационного увеличения емкости сморщенного мочевика путем нагнетания в него жидкости. При адекватном проведении процедуры возникает кратковременная ишемия рецепторов мышечных волокон с уменьшением первичной и вторичной гиперреактивности детрузора. В ходе гидродилатации также удается более точно оценить растяжимость стенки мочевого пузыря, его резервуарную функцию, перспективы восстановления емкости органа при наличии склеротических изменений.
- Пересечение нервных волокон. Наиболее часто частичная денервация сморщенного мочевика выполняется в ходе трансуретральной детрузоротомии. Снижение интенсивности патологической импульсации позволяет избавиться от императивных позывов к мочеиспусканию и опосредованно увеличить накопительную емкость мочевика. Метод отличается высокой эффективностью и безопасностью. Денервация мышечной оболочки путем открытого или эндоскопического циркулярного рассечения стенки не нашла широкого применения из-за недостаточной эффективности.
- Пластика мочевого пузыря. Замещение мочепузырной стенки фрагментами органов ЖКТ показано при органическом сморщенном мочевике с высокой ригидностью склерозированных тканей. Реже операцию применяют при терапевтически резистентных функциональных расстройствах. При отсутствии осложнений проводится аугментационная цистопластика с созданием «заплаты», увеличивающей объем мочевика. Если заболевание осложнилось уретерогидронефрозом, предпочтительна частичная или радикальная цистэктомия с последующей энтероцистопластикой.
Лечение дополняют физиотерапевтическими процедурами, направленными на снижение гиперреактивности сморщенного детрузора: лекарственным электрофорезом холинолитиков и спазмолитиков, ультразвуковой терапией, парафиновыми аппликациями. Немедикаментозные методы, как и коррекция образа жизни с уменьшением психоэмоциональных нагрузок, оказывают больший эффект при нейрогенном уменьшении мочевого пузыря. При органическом поражении они менее значимы, хоть в целом могут облегчить симптоматику за счёт воздействия на вторичную гиперрефлексию.
Прогноз и профилактика
Правильный выбор метода лечения, соответствующего причине и форме заболевания, растяжимости мочепузырной стенки позволяет компенсировать расстройство, а при благоприятном прогнозе полностью восстановить объем сморщенного органа. Эффективность консервативной холинолитической терапии составляет 24-39%, и, поскольку у 47-57% пациентов возникают побочные эффекты, в настоящее время чаще выполняют более результативную хирургическую денервацию или цистопластику.
Профилактика заболевания направлена на предупреждение возникновения туберкулеза, своевременную терапию его легочных и внелегочных форм, лечение циститов различного происхождения, сокращение сроков искусственного отведения мочи с ранним началом тренировок детрузора. Для предупреждения сморщивания после проведения лучевой терапии тазовых органов мочевой пузырь необходимо опорожнять перед каждым сеансом ионизирующего воздействия, а в его полость вводить радиопротективные препараты.
Источник
Оглавление темы “Анатомия мочевого пузыря.”:
1. Мочевой пузырь. Стенки мочевого пузыря.
2. Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.
Мочевой пузырь. Стенки мочевого пузыря
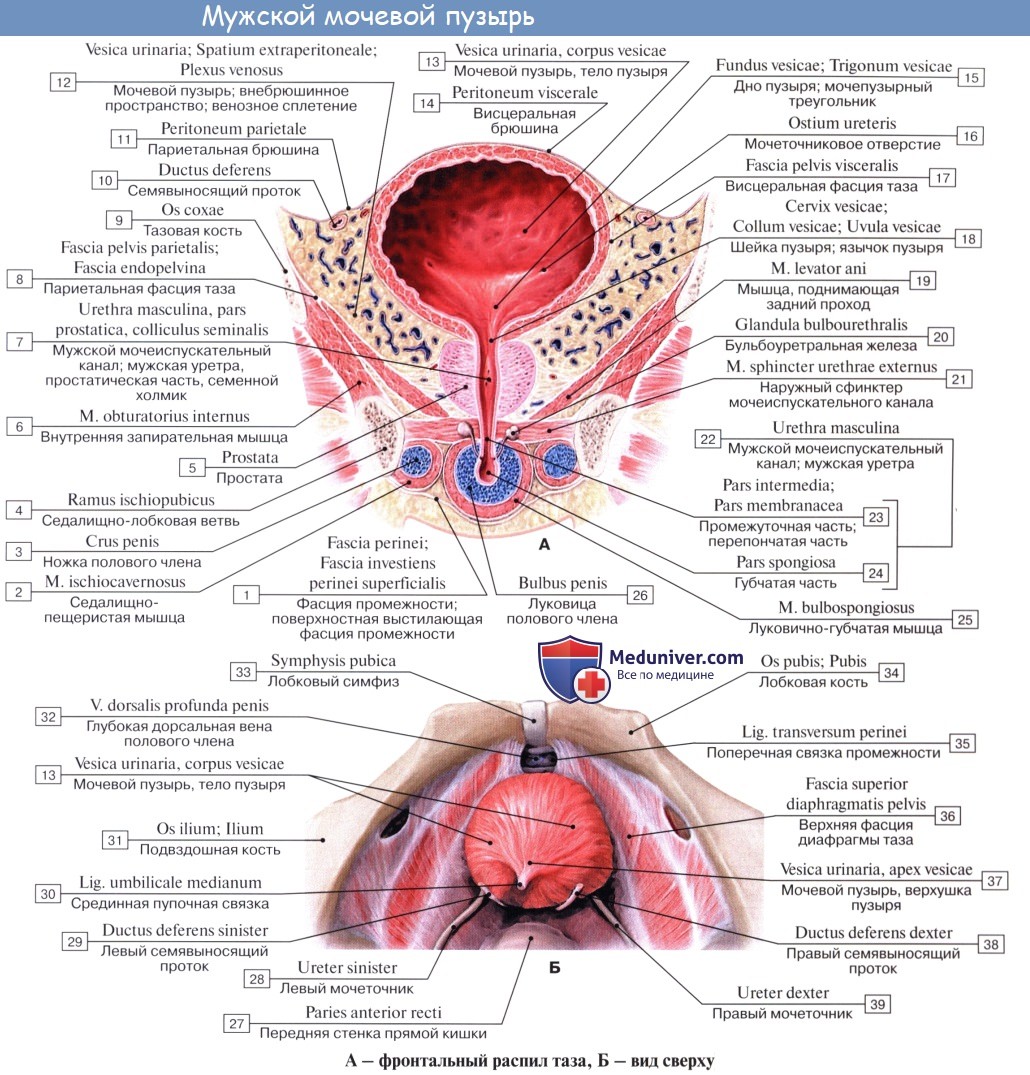
Мочевой пузырь, vesica urinaria, представляет вместилище для скопления мочи, которая периодически выводится через мочеиспускательный канал. Вместимость мочевого пузыря в среднем 500 – 700 мл и подвержена большим индивидуальным колебаниям. Форма мочевого пузыря и его отношение к окружающим органам значительно изменяются в зависимости от его наполнения.
Когда мочевой пузырь пуст, он лежит целиком в полости малого таза позади symphysis pubica, причем сзади его отделяют от rectum у мужчины семенные пузырьки и конечные части семявыносящих протоков, а у женщин – влагалище и матка. При наполнении мочевого пузыря мочой верхняя часть его, изменяя свою форму и величину, поднимается выше лобка, доходя в случаях сильного растяжения до уровня пупка.
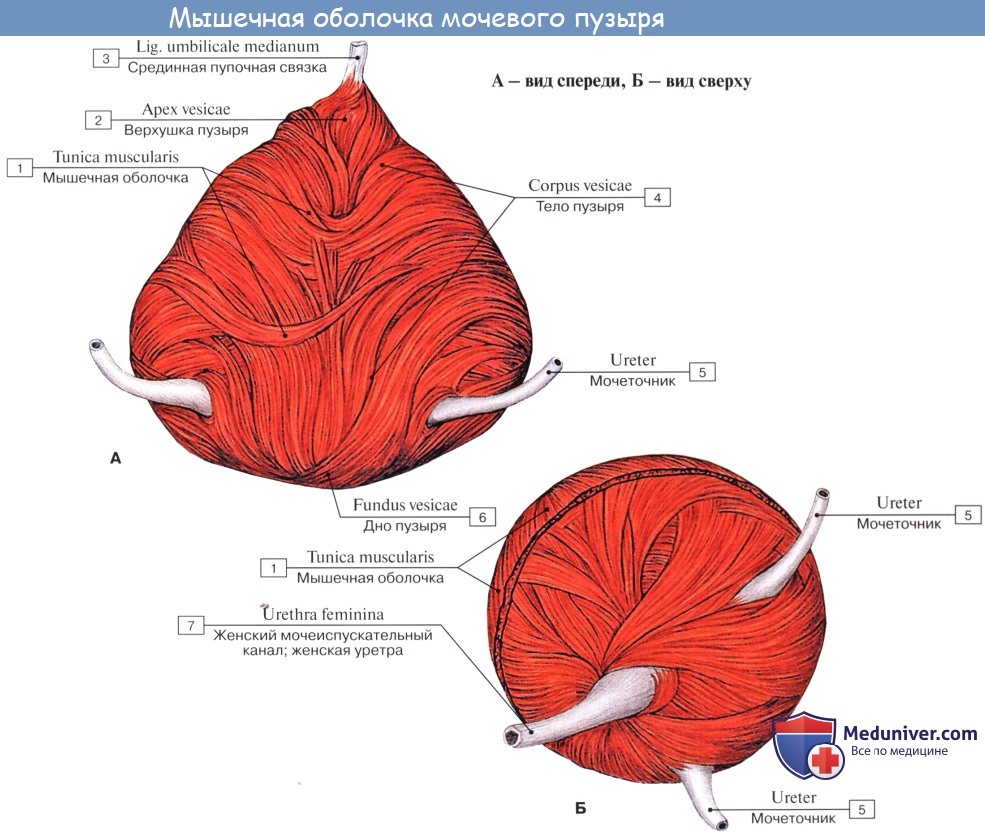
Когда мочевой пузырь наполнен мочой, он имеет яйцевидную форму, причем его нижняя, более широкая укрепленная часть – дно, fundus vesicae, обращена вниз и назад по направлению к прямой кишке или влагалищу; суживаясь в виде шейки, cervix vesicae, он переходит в мочеиспускательный канал, более заостренная верхушка, apex vesicae, прилежит к нижней части передней стенки живота.
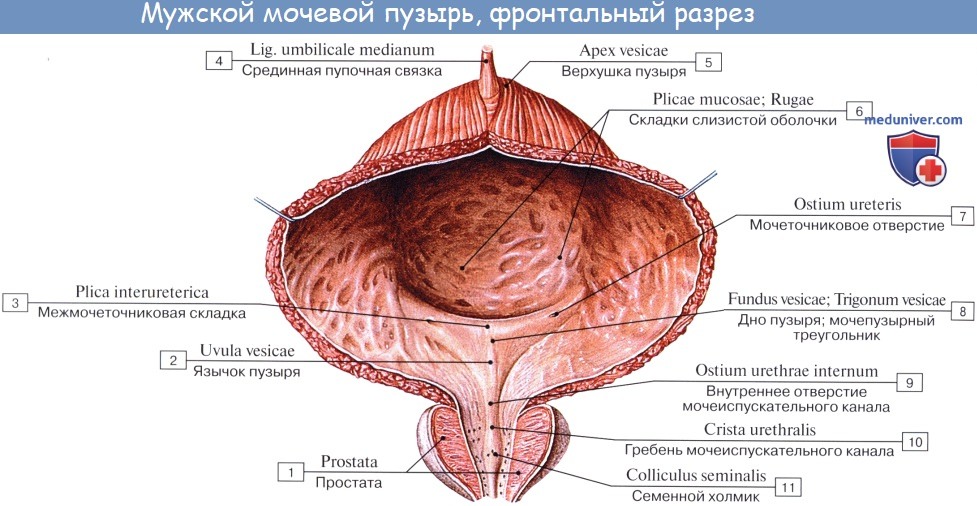
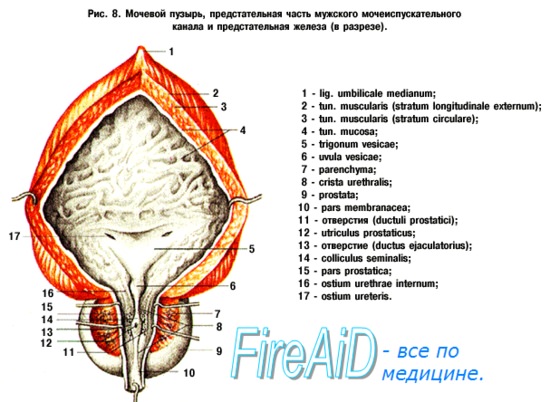
Лежащая между apex и fundus средняя часть называется телом, corpus vesicae. От верхушки к пупку по задней поверхности передней брюшной стенки до ее средней линии идет фиброзный тяж, lig. umbilicale medidnum.
Мочевой пузырь имеет переднюю, заднюю и боковые стенки. Передней своей поверхностью он прилежит к лобковому симфизу, от которого отделен рыхлой клетчаткой, выполняющей собой так называемое предпузырное пространство, spatium prevesicale.
Верхняя часть пузыря подвижнее нижней, так как последняя фиксирована связками, образующимися за счет fascia pelvis, а у мужчины также сращением с предстательной железой. У мужчины к верхней поверхности пузыря прилежат петли кишок, у женщины – передняя поверхность матки. Когда пузырь растягивается мочой, верхняя его часть поднимается кверху и закругляется, причем пузырь, выступая над лобком, поднимает вместе с собой и брюшину, переходящую на него с передней брюшной стенки.
Поэтому возможно произвести прокол стенки растянутого мочевого пузыря через передние брюшные покровы, не затрагивая брюшины.
Сзади брюшина переходит с верхнезадней поверхности мочевого пузыря у мужчин на переднюю поверхность прямой кишки, образуя excavatio rectovesicalis, а у женщин – на переднюю поверхность матки, образуя excavatio vesicouterina.

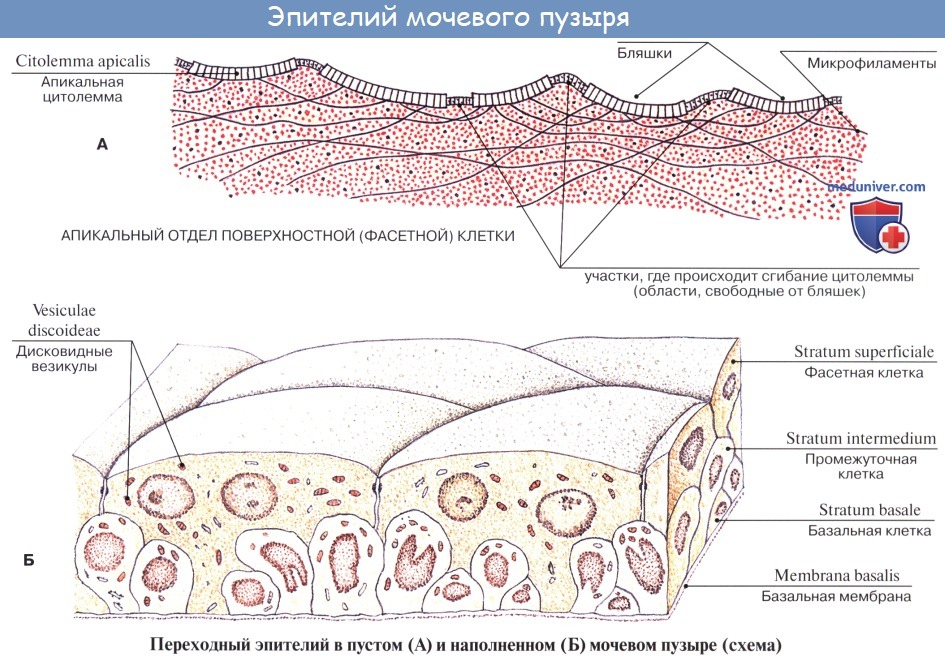
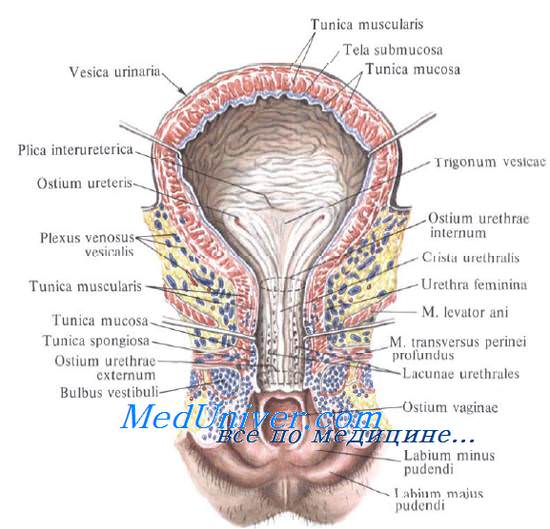
Кроме tunica serosa, только частично являющейся составной частью стенки пузыря, покрывающей его заднюю стенку и верхушку, стенка мочевого пузыря состоит из мышечного слоя, tunica muscularis (гладкие мышечные волокна), tela submucosa и tunica mucosa.
В tunica muscularis различают три переплетающихся слоя:
1) stratum externum, состоящий из продольных волокон;
2) stratum medium – из циркулярных или поперечных;
3) stratum internum – из продольных и поперечных.
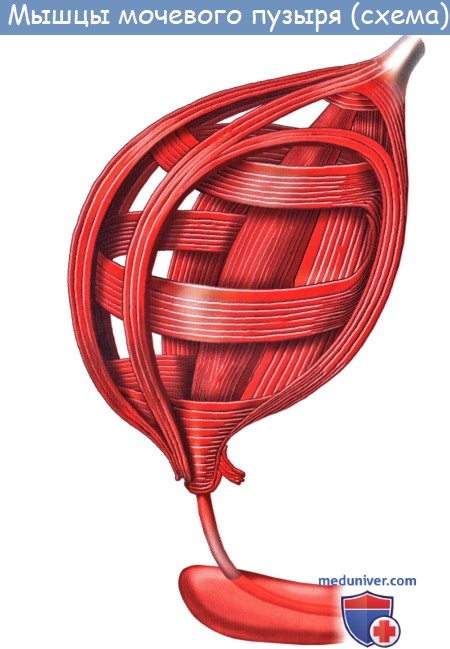
Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, уменьшающую при своем сокращении его полость и изгоняющую из него мочу (т. detrusor urinae – изгоняющий мочу).
Средний слой наиболее развит, особенно в области внутреннего отверстия мочеиспускательного канала, ostium urethrae internum, где он образует сжиматель пузыря, m. sphincter vesicae. Вокруг каждого устья мочеточников также образуется подобие сфинктеров за счет усиления круговых волокон внутреннего мышечного слоя.
Внутренняя поверхность пузыря покрыта слизистой оболочкой, tunica mucosa, которая при пустом пузыре образует складки благодаря довольно хорошо развитой подслизистой основы, tela submucosa. При растяжении пузыря складки эти исчезают. В нижней части пузыря заметно изнутри отверстие, ostium urethrae internum, ведущее в мочеиспускательный канал. Непосредственно сзади от ostium urethrae internum находится треугольной формы гладкая площадка, trigomum vesicae.
Слизистая оболочка треугольника срастается с подлежащим мышечным слоем и никогда не образует складок. Вершина треугольника обращена к только что названному внутреннему отверстию мочеиспускательного канала, а на углах основания находятся отверстия мочеточников, ostia, ureteres. Основание пузырного треугольника ограничивает складка – plica interureterica, проходящая между устьями обоих мочеточников.
Позади этой складки полость пузыря представляет углубление, увеличивающееся по мере роста предстательной железы, fossa retroureterica. Тотчас позади внутреннего отверстия мочеиспускательного канала иногда бывает выступ в виде uvula vesicae (преимущественно в пожилом возрасте вследствие выраженности средней доли предстательной железы).
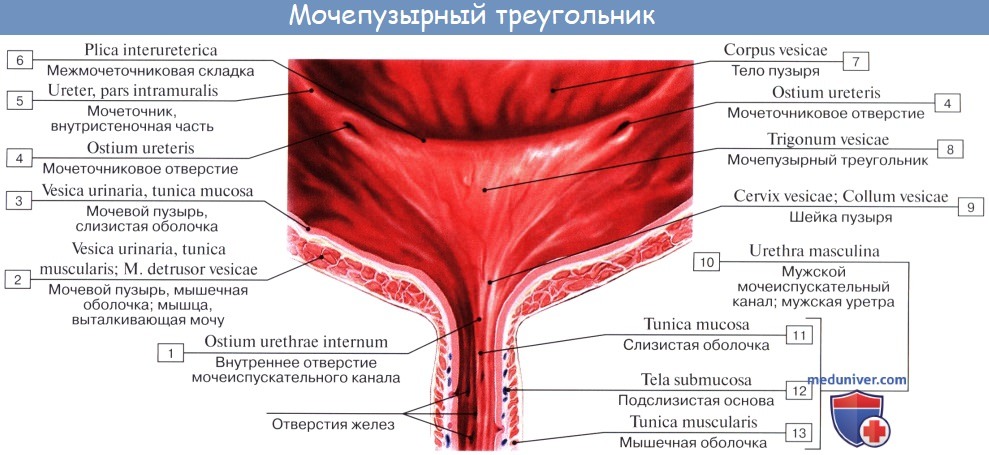
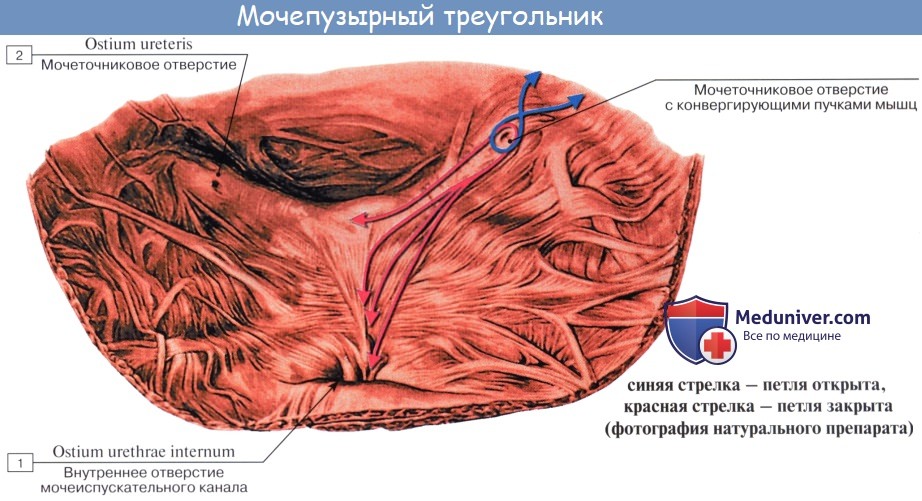
Слизистая оболочка мочевого пузыря розоватого цвета, покрыта переходным эпителием, сходным с эпителием мочеточников. В ней заложены небольшие слизистые железы, glandulae vesicales, а также лимфатические фолликулы.
У новорожденного мочевой пузырь расположен значительно выше, чем у взрослого, так что внутреннее отверстие мочеиспускательного канала находится у него на уровне верхнего края symphysis pubica. После рождения пузырь начинает опускаться вниз и на 4-м месяце жизни выстоит над верхним краем лобкового симфиза приблизительно лишь на 1 см.



Видео анатомия мочевого пузыря
Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.”
Источник
Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
Мочевой пузырь (vesica urinaria) является полым мышечным органом плоскоокруглой формы.
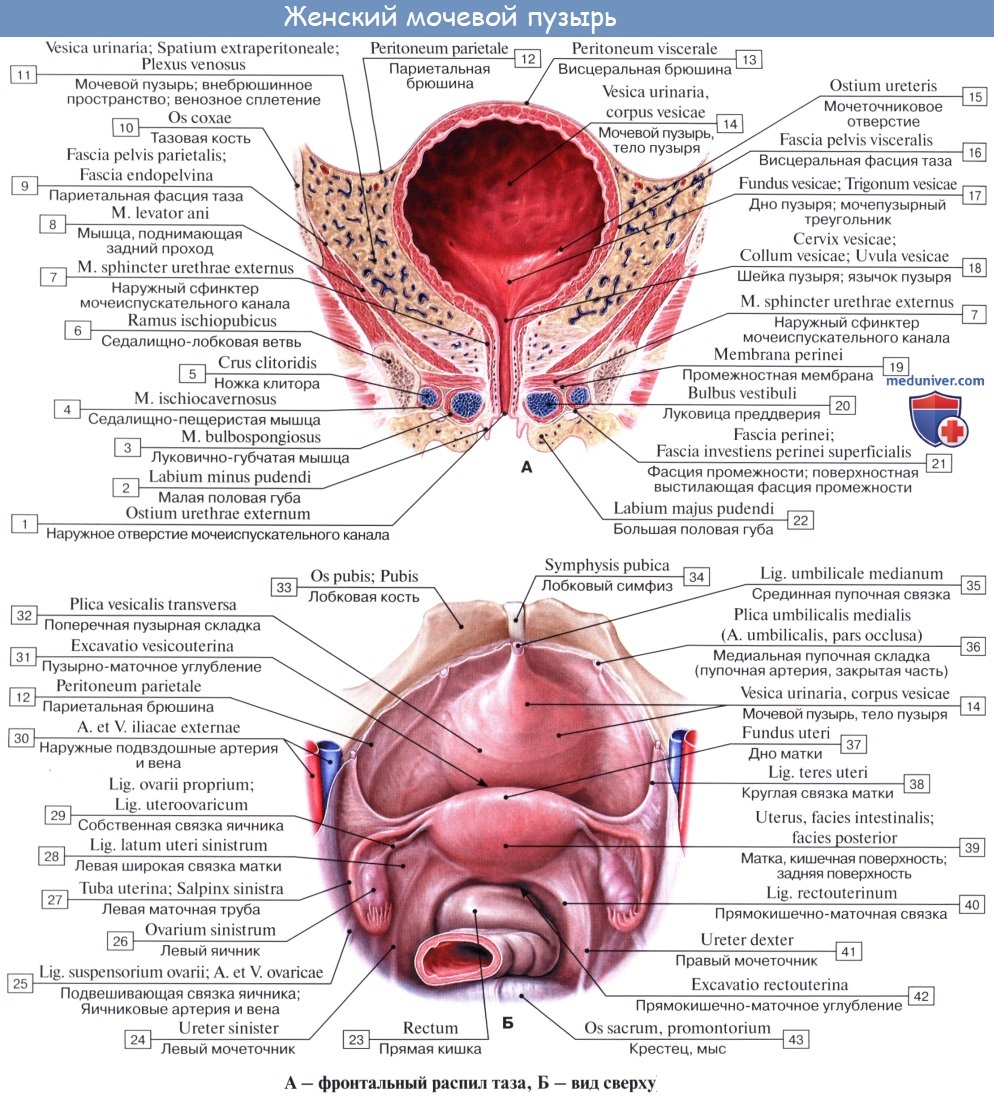
Форма мочевого пузыря и его отношение к соседним органам у взрослой женщины зависят от уровня наполнения, состояния прилежащих органов (наличия патологических изменений, положения матки, беременности и др.), а также от типа конституции, количества предшествовавших родов и пр. Наполненный мочевой пузырь имеет грушевидную форму, опорожненный – блюдцеобразную. У женщин он несколько более расширен в стороны, чем у мужчин, и сдавлен сверху. Все эти условия необходимо учитывать при оценке цистограмм.
Емкость мочевого пузыря составляет в среднем около 500-750 мл, однако она подвержена значительным индивидуальным колебаниям и также зависит от состояния соседних органов (беременная матка, опухоли, различные перенесенные операции на органах малого таза).
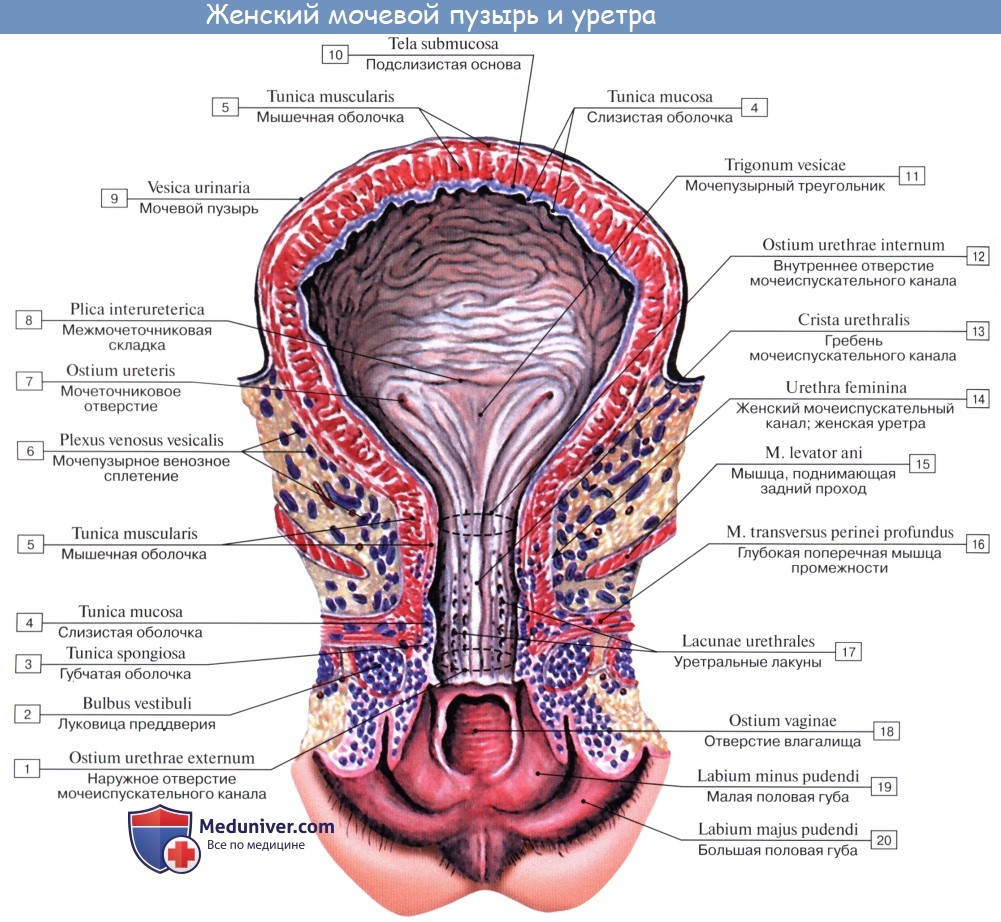
Различают следующие отделы мочевого пузыря: тело, верхушку, дно и шейку. Передневерхняя заостренная часть тела пузыря (corpus vesicae) называется верхушкой (apex vesicae); верхушка мочевого пузыря продолжается далее вверх, по направлению к пупку, в виде фиброзного тяжа (заросшего мочевого протока – urachus), проходящего в срединной пупочной связке. Наименьшую подвижность имеет задненижняя часть пузыря, или дно (fundus vesicae), обращенная к влагалищу; кпереди и книзу дно переходит в шейку мочевого пузыря (cervix vesicae), которая далее продолжается в мочеиспускательный канал. Мочевой пузырь имеет переднюю, заднюю и боковые стенки.
Передняя стенка опорожненного пузыря прилежит к лонному сращению и внутренней поверхности лобковых костей, а при наполненном мочевом пузыре – и к передней брюшной стенке, отделяясь от них позадилобковым клетчаточным пространством с проходящей в нем предпузырной фасцией.
Задняя стенка мочевого пузыря вверху покрыта брюшиной и прилежит к передней поверхности тела матки, а внизу, подбрюшинно – к шейке матки и влагалищу. От шейки матки пузырь отделен выраженным слоем рыхлой клетчатки; от влагалища мочевой пузырь отделен лишь незначительным слоем клетчатки и, таким образом, прочно с ним связан посредством пузырно-влагалищной перегородки (septum vesicovaginale). Боковые стенки мочевого пузыря примыкают к мышцам, поднимающим задний проход, и отделяются от них посредством бокового (пристеночного) клетчаточного пространства таза.
Толщина стенки сокращенного мочевого пузыря может достигать 1,5 см, а растянутого – 2-3 мм. Стенка мочевого пузыря состоит из серозной оболочки, мышечной оболочки, иодсли-зистого слоя и слизистой оболочки.
Мышечная оболочка мочевого пузыря (tunica muscularis) состоит из гладких мышечных волокон; в ней различают три переплетающихся между собой слоя: наружный, состоящий преимущественно из продольных волокон; средний – наиболее мощный, циркулярный, образует мышечный жом мочеиспускательного канала (m. sphincter urethrae). Вокруг каждого устья мочеточников за счет этого слоя образуется подобие сфинктеров, препятствующих рефлюксу мочи из мочевого пузыря в мочеточники. Внутренний – самый тонкий, состоит из слабых пучков продольных, косых и поперечных волокон. Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, изгоняющую мочу (m. detrusor urinae).
Слизистая оболочка мочевого пузыря (tunica mucosa) отделена от мышечного слоя хорошо развитой подслизистой тканью (tela submucosa), благодаря чему при пустом пузыре слизистая образует многочисленные складки; при растяжении пузыря эти складки расправляются.
Треугольник мочевого пузыря (trigonum vesicae)1 представляет собой передне-центральную часть дна пузыря и является наиболее фиксированным его отделом. Вершину треугольника образует шейка мочевого пузыря, открывающаяся во внутреннее отверстие мочеиспускательного канала (ostium urethrae internum); верхнебоковые углы треугольника составляют правое и левое устья мочеточников (ostia uTeterum), а основание – межмочеточниковая складка (plica interureterica).
Связочный аппарат мочевого пузыря.
Верхушка мочевого пузыря соединяется с пупком упоминавшейся выше срединной пупочной связкой. Нижняя часть мочевого пузыря фиксирована посредством мышц, поднимающих задний проход, и покрывающей их тазовой фасции. Передняя часть висцеральной фасции, которая фиксирует мочевой пузырь с обеих сторон к стенкам таза, образует боковые лонно-пузырные связки (lig. pubovesicale laterale). Часть висцеральной фасиии таза, расположенную между правой и левой лонно-пузырными связками, выделяют под названием средней лонно-пузырной связки (lig. pubovesicale medium). Последняя, обойдя вокруг мочеиспускательного канала, продолжается кзади и кверху, между задней стенкой мочевого пузыря и передней стенкой влагалища, т. е. переходит в упоминавшуюся выше пузырно-влагалищную перегородку (septum vesicovaginale), заканчивающуюся в области передней поверхности шейки матки. Кроме того, мочевой пузырь укреплен у лонного срашенкя посредством пучков гладких мышечных волокон лонно-пузырной мышцы (m. pubovesicalis), а сзади – аналогичными мышечными пучками, соединяющими дно пузыря с шейкой матки и называемыми пузырно-маточ-ными связками (lig. vesicouterinura, dextrum et sinistrum).
Об окружающей мочевой пузырь клетчатке (париетальной и висцеральной) говорится в нашей статье. Здесь следует отметить, что околопузырная клетчатка отделяется от околоматочного клетчаточного пространства фасциаль-ной перегородкой, положение которой соответствует направлению круглых связок матки.
Из аномалий мочевого пузыря следует отметить нередко встречающиеся его дивертикулы, эктопии и экстрофии.
Кровоснабжение мочевого пузыря осуществляется за счет парных верхних и нижних пузырных артерий (аа. vesicales superior et inferior), средних прямокишечных артерий (аа. rectales e), маточных артерий (аа. uterinae) и других близлежащих артерий.
Отток венозной крови осуществляется в венозное сплетение мочевого пузыря, маточное, влагалишное и прямокишечное (plexus venosus vesicalis, uterinus, vaginalis et rectalis); пo венам, одноименным с вышеперечисленными артериями, кровь изливается во внутреннюю подвздошную вену (v. iliaca interna).
Лимфатические сосуды мочевого пузыря весьма обильны в слизистой оболочке (на границе слизистой с подслизистым слоем) и в мышечном слое.
От мочевого пузыря лимфа оттекает преимущественно в подвздошные и внутренние подвздошные лимфатические узлы (nodi lymphatici iliaci et iliaci interni). Наиболее часто поражаемым метастазами является так называемый центральный лимфатический узел, расположенный под местом деления обшей подвздошной артерии (Е. Я. Выренков, 1951). Из перечисленных лимфатических узлов лимфа поступает в аортоабдоминальные (поясничные) узлы (nodi lymphatici lumbales). Часть лимфатических сосудов мочевого пузыря направляется в них непосредственно, минуя предыдущие группы лимфатических узлов. Имеется широкая связь лимфатической системы мочевого пузыря с лимфатической системой соседних органов, в частности влагалища, матки и придатков.
Иннервация мочевого пузыря осуществляется из пузырного сплетения (plexus vesicalis), в образовании которого участвуют симпатические нервы из обоих нижних подчревных сплетений (pl. hypogastricus inferior, dexter et sinister), парасимпатические – из внутренностных крестцовых (тазовых) нервов (nn. splanchnici sacrales s. pelvini), а также нервные веточки, отходящие от симпатического ствола, в основном тазового его отдела.
Нервные ветви от пузырного сплетения располагаются преимущественно в подсерозной клетчатке, мышечном слое, подслизистом и слизистой оболочке. Посредством большого количества соединительных ветвей пузырное сплетение связано со сплетениями матки, влагалища и прямой кишки.
После обширных гинекологических вмешательств в малом тазу (обычно по поводу опухолевого процесса) иногда формируется денервированный автономный мочевой пузырь с воспаленной и утолщенной стенкой и отечной слизистой.
Видео анатомия мочевого пузыря
При проблемах с просмотром скачайте видео со страницы Здесь
– Также рекомендуем “Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.”
Оглавление темы “Операции в гинекологии.”:
1. Хирургическое лечение трубного бесплодия
2. Сальпинго-сальпингоанастомоз. Техника сальпинго-сальпингоанастомоза.
3. Операция пересадки яичника в полость матки. Лимфатическая система матки.
4. Пути метастазирования опухоли при раке шейки матки и тела матки. Лимфатическая система яичников.
5. Расширенная абдоминальная экстирпация матки.
6. Основные этапы расширенной абдоминальной экстирпация матки.
7. Мочеточник. Хирургическая анатомия женского мочеточника.
8. Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
9. Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.
10. Операции при недержании мочи. Операция прямой мышечной пластики сфинктера мочевого пузыря.
Источник
