Результаты узи при мочекаменной болезни
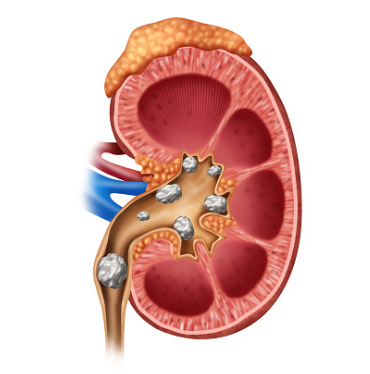
Причина боли в боку, вызванной мочекаменной болезнью является общей проблемой у пациентов, поступающих в отделение неотложной помощи или обращающихся в наш кабинет УЗИ в Красноярске. Радиология играет важную роль в оценке этих пациентов с помощью внутривенной урографии (ВВУ), УЗИ, и исследования с применением неконтрастной спиральной КТ.
Наиболее чувствительным и специфичным на наличие камней являются ВВУ и спиральная КТ. Традиционная оценка пациента с болью в боку состояла из обычной рентгенографии с последующим ВВУ с нейодированным контрастом. У тех пациентов, которые не могут пройти ВВУ безопасно (т. е., у них есть аллергия к красителям, почечной недостаточности, застойной сердечной недостаточности или подозрение на беременность), УЗИ почек используется для оценки вторичных признаков обструкции, а именно выявление гидронефроза. Компьютерная томография в значительной степени заменила эти другие формы благодаря своей способности выявить конкременты и их расположение, определить точный размер, и оценить лечение.

Клинические находки при мочекаменной болезни до проведения УЗИ
Острая непроходимость мочеточника, как правило, проявляется в виде почечной колики. Это сильная боль, часто спазматическая, которая увеличивается до максимального уровня интенсивности, а затем уменьшается и снова растет. Боль также может проявляться, нося устойчивый и непрерывный характер. Боль обычно начинается внезапно с фланка и быстро возрастает до уровня дискомфорта, который часто требует интенсивного обезболивания для адекватного контроля боли. Со временем, боль может иррадиировать в нижнюю часть живота и в мошонку или половые губы, когда камень перемещается в более дистальную часть мочеточника.
Анализ мочи и клинический осмотр при МКБ
Гематурия – это частая находка у 85% пациентов. Однако, если камень полностью перекрывает мочеточник, то гематурия может отсутствовать. Клинические симптомы, такие как лихорадка, лейкоцитоз и окрашивание по Грамму мочи может помочь определить, какая инфекция наложилась на мочевыводящие пути.
Рентгенологическое исследование при мочекаменной болезни
Внутривенная урография (ВВУ) является наименее дорогим первичным обследованием пациента с подозрением на мочекаменную болезнь, потому что большинство мочевых камней рентгеноконтрастные и хорошо выявляются. До настоящего времени ВВУ была традиционным методом выбора для оценки пациентов с подозрением на мочекаменную болезнь. После внутривенного введения контрастного вещества, классические признаки обструкции мочеточника включают отсроченное контрастирование собирательной системы и постоянные задержки контраста на нефрограмме, что увеличивает интенсивность при МКБ с течением времени.
Результаты ультразвукового исследования при МКБ
Если имеются конкременты, то они изображены на УЗИ почек в виде сильно гиперэхогенных очагов с четкими акустическими тенями. Камни размером до 0,5 мм могут быть не видны. Если происходит непроходимость, ультразвуковое исследование при мочекаменной болезни становиться эффективной в демонстрации вторичных признаков гидронефроза. Вышележащие газы кишечника в области таза может негативно сказаться на оценке дистального отдела мочеточников. Когда мочевой пузырь растянут, то цветное допплеровское картирование является отличным инструментом для изображения наличие струи мочи из мочеточника в мочевой пузырь. Датчик должен быть наклонен в головном предлежании через растянутый мочевой пузырь. Режим цветного допплеровского картирования включается и датчик держится постоянно на одном месте, чтобы следить за появлением струи из мочеточника. Частота повторения допплеровского импульса должно быть уменьшено, чтобы оценить низкую скорость мочеточника струи. Усиления цвета должны быть обращены вверх достаточно, чтобы едва увидеть цвет в фоновом режиме. Обычно в течение 2 до 3 минут струя из мочеточника загорится цветом, когда, моча стекает в мочевой пузырь. Чтобы быть окончательно уверенным, врач на УЗИ почек для исключения мочекаменной болезни должен искать присутствие обеих струй мочеточников справа и слева используя эту же технику. Энергетическая допплерография может также использоваться для изображения струй из мочеточников и очень эффективна.
Наличие гидронефроза у беременной пациентке может быть более проблематичным состоянием, потому что это не редкость для почек, чтобы появилась картина легкого гидронефроза во время последней стадии беременности, так как матка увеличивается и оказывает давление на мочеточник. Особенно это видно в правой почке, потому что он лежит ниже, чем левая, и более вероятно, раньше может показать минимальный гидронефроз. Поэтому появление струи из мочеточника может помочь исключить наличие обструкции и вторичные конкременты.
Еще статьи по теме:
Источник
Заболевание, сопровождающееся образованием камней в различных отделах мочевыделительной системы. Проявляется постоянной или приступообразной болью, локализация которой зависит от расположения камней, наличием крови в моче, тошнотой.
Мочекаменная болезнь встречается довольно часто. Ее распространенность в развитых странах составляет 1—5%, а заболеваемость среди мужчин среднего возраста — 1% в год. Вероятность образования мочевых камней в течение жизни у мужчин составляет 20%, а у женщин — 5—10%. У 50% больных в течение 5 лет образуется второй камень.
Самая частая причина образования камней — недостаточный объем мочи. Поэтому обильное питье — важнейшая часть профилактики рецидивов мочекаменной болезни.
Жалобы
Камень может вызвать острую обструкцию (закупорку) мочевых путей с классической картиной почечной колики: схваткообразная боль в боку, которая отдает в пах, яичко или половые губы на стороне поражения в сочетании с появлением крови в моче. Камни нижней трети мочеточника могут проявляться болезненным учащенным мочеиспусканием, императивными позывами к нему. Часто наблюдаются тошнота и рвота. На фоне обструкции может развиться инфекция мочевых путей с высокой лихорадкой и сепсис.
Тактика при почечной колике
Если у больного с почечной коликой уже был ранее выявлен рентгенопозитивный камень, то проводят обзорную рентгенографию живота для уточнения размеров и локализации камня и выбора оптимальной тактики лечения.
Больным с неясной клинической картиной, у которых в анамнезе не было мочекаменной болезни или были выявлены рентгенонегативные мочевые камни, проводят спиральную компьютерную томографию (КТ) без контрастирования или экскреторную урографию. Ультразвуковое исследование (УЗИ) информативно при камнях почки, но не всегда позволяет выявить камни мочеточника.
Если у больного имеются обе почки, его состояние стабильно, нет признаков инфекции, обструкция мочевых путей неполная и не грозит почечной недостаточностью, можно ограничиться анальгетиками (нередко приходится применять наркотические анальгетики). В противном случае показано срочное отведение мочи путем установки стента в мочеточник или чрескожной нефростомы. В случае инфекции сразу назначают антибиотики. Необходимость в хирургическом лечении определяется размерами камня. На фоне консервативного лечения камни размером до 4 мм отходят самостоятельно в 90% случаев, а размером 6 мм и более — лишь в 10% случаев. Если боль сохраняется или через 3—4 недели консервативных мер камень не перемещается и не отходит, показано хирургическое лечение.
Диагностика
Для выяснения причин мочекаменной болезни очень важны сведения о перенесенных заболеваниях. Переломы и язвенная болезнь в анамнезе — признаки первичного гиперпаратиреоза. Хронический понос, заболевания подвздошной кишки, резекция кишечника предрасполагают к образованию камней из оксалата кальция из-за оксалурии и гипоцитратурии. При подагре образуются уратные и оксалатные камни. Рецидивирующие инфекции мочевых путей способствуют появлению трипельфосфатных камней.
Лучевая диагностика
Лучевая диагностика — один из самых важных этапов обследования. С ее помощью можно определить количество, размеры и локализацию камней, выявить анатомические дефекты мочевых путей, оценить функцию почек. Исследования проводят до назначения лечения.
Более 90% мочевых камней рентгенопозитивны (то есть видны при рентгенографии). Лучше всего видны камни из фосфата и оксалата кальция. Всем больным с мочекаменной болезнью сначала выполняют обзорную рентгенографию живота (почки—мочеточники—мочевой пузырь). Исследования с использованием рентгеноконтрастных веществ проводят позднее, так как эти вещества могут замаскировать даже крупный камень.
По обзорному снимку живота можно установить число, размеры и локализацию камней, предположить их состав (по рентгенопозитивности). Иногда на обзорной рентгенограмме мочевые камни не видны из-за костных структур (крестец, поперечные отростки позвонков). В таких случаях полезна рентгенография в косой или задней прямой проекции. Небольшие, плохо различимые камни можно обнаружить с помощью КТ.
УЗИ почек
Этот метод помогает выявить гидронефроз и камни чашечно-лоханочной системы, оценить состояние паренхимы почки на фоне обструкции мочевых путей. С помощью УЗИ можно обнаружить рентгенонегативные камни. Средняя и нижняя треть мочеточника плохо видны из-за скопления газа в кишечнике и проекции на кости таза. УЗИ можно использовать для исключения других причин острой боли в животе, а также для наблюдения за больными с рецидивирующей мочекаменной болезнью (в этом случае оно заменяет рентгенографию и позволяет избежать лишнего облучения).
КТ
Метод особенно ценен при наличии рентгенонегативных дефектов наполнения в почечной лоханке или мочеточнике. Кроме того, с помощью КТ можно выявить анатомические дефекты, обструкцию мочевых путей и заболевания, сопровождающиеся острой болью в животе.
Спиральная КТ без контрастирования сегодня считается лучшим методом обследования больных с острой болью в боку. Этот быстрый, экономичный и более чувствительный, чем рентгенография и УЗИ, метод позволяет обнаружить мочевые камни любого состава. С его помощью можно выявить и другие признаки обструкции мочевых путей камнем. К тому же спиральная КТ полезна в диагностике таких причин острой боли в боку и животе, как аппендицит и дивертикулит.
Сцинтиграфия почек
Это быстрый и безопасный метод, позволяющий оценить общую функцию почек и функцию каждой почки в отдельности. Он не требует специальной подготовки больного (в том числе очищения кишечника), не вызывает аллергии, а доза облучения минимальна.
Лабораторные исследования
Вопрос об объеме обследования при впервые выявленной мочекаменной болезни врач и больной должны решать совместно, руководствуясь риском образования новых камней. К группе высокого риска относятся белые мужчины среднего возраста с хроническим поносом, патологическими переломами, остеопорозом, инфекциями мочевых путей, подагрой. Таким больным, а также больным с цистиновыми, уратными и трипельфосфатными камнями показано дополнительное обследование.
Лечение и профилактика
Существует несколько общих рекомендаций по лечению мочекаменной болезни независимо от ее причины. Увеличивают потребление жидкости настолько, чтобы диурез (объем мочи) превышал 2 литра в сутки. Назначают диету с низким содержанием оксалатов и натрия (при этом снижается выделение оксалатов и кальция).
Через 3—4 месяца больного вновь обследуют. Если с помощью диеты и обильного питья удалось устранить факторы, способствующие образованию мочевых камней, такое лечение продолжают, каждые 6 месяцев исследуя суточную мочу. Если же эти меры оказались безуспешными, назначают медикаментозное лечение.
Показания к хирургическому лечению — стойкий болевой синдром, обструкция мочевых путей, коралловидные камни (даже бессимптомные). Кроме того, такое лечение показано больным, у которых нельзя допустить развития почечной колики (например, летчикам) или инфекции (больным, перенесшим трансплантацию или эндопротезирование). Планирование лечения и выбор метода зависят от состава, локализации и размеров камня, от функции почек и анатомических особенностей мочевых путей.
В настоящее время большинство камней почек и верхней трети мочеточников удаляют путем дистанционной литотрипсии. Камни разрушают с помощью ударных волн. Эти волны передаются через воду и фокусируются на камнях почки и мочеточника под контролем рентгеноскопии или УЗИ. Благодаря разной плотности ткани почек и камня энергия концентрируется на его поверхности, и камень разрушается. В результате нескольких разрядов обычно образуется песок (мелкие фрагменты диаметром 2—3 мм), который проходит по мочеточнику и выводится с мочой.
В отсутствие противопоказаний дистанционная литотрипсия — предпочтительный способ удаления небольших камней из верхних мочевых путей, поскольку она неинвазивна, дешева и редко вызывает осложнения.
Другие малоинвазивные способы лечения — чрескожная нефролитотомия, ретроградная литоэкстракция. К открытому вмешательству прибегают менее чем в 1% случаев, когда камни очень крупные или имеют сложную форму.
Источник
Ультразвуковое обследование почек назначается при признаках нарушения их работы – отеках, проблемах с мочевыделением, плохо снимаемом высоком давлении, болях в пояснице.
Результаты диагностики отражаются в протоколе, содержащем большое количество разнообразной информации. Что стоит за этими строками и какие заболевания можно увидеть на УЗИ?
УЗИ почек – как проводится и что обнаруживает
При проведении почечного ультразвукового обследования больных осматривают в положении лежа на спине, боку, а при подозрении на опущение (птоз) органов – стоя. На кожу наносится специальный гель, улучшающий прохождение УЗ-волн.
Ультразвук, попадая в организм, отражается его тканями. Отраженный сигнал принимается датчиком и передается в компьютер. Полученные данные обрабатываются специальной программой и выдаются на экран в виде черно-белого изображения.
Оттенок различных почечных структур зависит от их плотности. Плотная ткань лучше отражает ультразвуковые волны, поэтому выглядит светлой. Более рыхлые участки и структуры, наполненные жидкостью, имеют темный или даже черный цвет.
Почки находятся на уровне 1–2 поясничного позвонка и имеют бобовидную форму. Правая расположена ниже левой. Каждый из двух органов состоит из плотной капсулы и находящихся под ней мягких тканей. Внутри располагается система сбора мочи, состоящая из пирамидок, чашечек и лоханок. В почечных тканях пролегают сосуды и нервы, окруженные жиром. Самые нижние и верхние почечные точки называются полюсами.
Во время УЗИ обнаруживаются отклонения от нормы:
- Удвоение – существует несколько вариантов такой аномалии – четыре почки и четыре мочеточника, два крупных сросшихся органа с отдельными или разными мочевыделительными путями и т.д.
- Поворот (ротация) в сторону. Такое состояние бывает врожденным и приобретенным, связанным с тяжелыми нагрузками, травмами поясницы, вибрациями, понижением мышечного тонуса.
- Птоз – опущение, которое возникает на фоне похудения, ослабления мышечного тонуса, а также во время беременности. К птозу предрасположены астеничные мужчины и женщины, имеющие высокий рост, худощавое телосложение, узкую грудную клетку и тонкие кости.
- Дистопия – нетипичное расположение. Существует несколько вариантов неправильно расположенных почек:
- Торакальная – находящаяся в грудной клетке.
- Тазовая, расположенная в малом тазу.
- Подвздошная – обнаруживаемая в брюшной полости.
- Сращение – в этом случае органы срастаются. Существует несколько таких вариантов:
- подковообразное – сращение нижними полюсами;
- L- образное – соединение под углом в виде латинской буквы L.
- I-образное – состояние, при котором органы находятся друг над другом, образуя единую линию.
Зачастую пациенты узнают о своих особенностях, только получив результаты УЗИ, где указываются все аномалии развития и расположение органов. С возрастом неправильное расположение органов часто дает о себе знать, вызывая нарушения почечной функции.
Во время УЗИ врач определяет почечные размеры. Средние показатели:
- толщина – 4,4-5,5 см;
- ширина – 5,5-6,5 см;
- длина – 10-12,5 см.
Данные варьируются в зависимости от пола пациента и его возраста. Прослеживается закономерность:
- Ширина почки составляет половину от ее длины.
- Толщина органа составляет 80% от ширины.
Очень часто одна из почек бывает больше или меньше. Если разница небольшая и не нарушено соотношение параметров, такая особенность считается вариантом нормы.
Увеличение размеров возникает при воспалении – нефрите, опухолях, кистах, переполнении чашечно-лоханочной системы, вызванном нарушением отхождения мочи.
Уменьшение размеров – признак склеротического поражения. Его причины – хронические заболевания, почечнокаменная болезнь и сахарный диабет. «Усохший» орган постепенно перестает выполнять свои функции и атрофируется.
Патологии, приводящие к изменению почечного размера, очень опасны. Они приводят к недостаточности, при которой пациенту постоянно приходится очищать кровь с помощью аппарата гемодиализа.
Почечная капсула и контуры органов
Снаружи почки окружены плотной капсулой – оболочкой из жировой и соединительной ткани (фасции), защищающей внутренние структуры. Поэтому в норме контуры органов четкие. Размытость указывает на воспалительные процессы. Так часто проявляется паранефрит – воспаление околопочечной клетчатки. Нечеткие, волнистые очертания наблюдаются при опухолевых процессах.
Иногда в описании УЗИ указывается на полицикличность контуров. Это значит, что в почечных тканях находится множество кист и других образований, контуры которых накладываются друг на друга. На поверхности патологически измененных органов могут возникать очаги втяжения ткани и ее выпячивания наружу.
Что такое паренхима и где она находится
В результатах УЗИ указывается много данных, касающихся паренхимы – ткани, находящейся внутри капсулы.
Ее толщина в норме составляет 15-25 мм. У пожилых людей показатель уменьшается до 11 мм. Внутри расположены структуры, собирающие мочу, – пирамидки, чашечки, лоханки. Однако на УЗИ видны только пирамидки, имеющие более темный цвет и хорошо заметные на фоне окружающих тканей.
При гидронефрозе – скоплении мочи внутри почечных структур – пирамидки расширяются и становятся видны чаши и лоханки, которые в норме не определяются. При расширении чашечно-лоханочного аппарата указывается, где на какой из почек он расширен и какова степень расширения – умеренная или значительная.
Указывается, в каких именно структурах скопилась невыведенная моча. Обозначается размер чашечек и лоханок. Чем сильнее они расширены, тем выраженнее гидронефроз. В тяжёлых ситуациях застой мочи наблюдается с обеих сторон. Такая патология без лечения быстро приводит к почечной недостаточности.
Истончение паренхимы свидетельствует о склеротических процессах, возникающих при хронических инфекциях и в пожилом возрасте. Увеличение ее толщины указывает на воспалительные процессы и проблемы с оттоком мочи. При опухолях и кистах толщина паренхимы может быть неравномерной.
Иногда в протоколе указывается, что эхогенность паренхимы повышена или понижена. В первом случае орган имеет более светлый оттенок, а во втором – более тёмный по сравнению с нормой. Высокая эхогенность указывает на тканевое уплотнение, возникающее при склеротических процессах, а низкая – на воспалительный процесс.
В центре органа находится жировая ткань, окружающая сосуды и нервы. Большие ее отложения свидетельствуют о фибролипоматозе – состоянии, при котором паренхима замещается жиром и соединительной тканью. Такое нарушение ухудшает работу почек и может приводить к недостаточности их функции.
Что означает запись об обнаружении конкрементов
Конкрементами называются камни, которые могут быть разного размера – от маленьких до больших коралловидных, заполняющих все чашечно-лоханочное пространство.
Причины образования камней:
- Нарушение обмена кальция, фосфора, щавелевой и мочевой кислоты.
- Питание с преобладанием мясной пищи и наваристых бульонов.
- Неправильная работа паращитовидных желёз, приводящая к вымыванию кальция из костей. В результате почки не успевают выводить и кальциевые соединения, которые откладываются в виде камней.
- Употребление жесткой воды, содержащей нерастворимые соли, образующие конкременты.
Камни нарушают работу органа, мешают оттоку мочи, вызывают воспаление и кровоизлияния. При их попадании в мочеточники возникает почечная колика – тяжёлое состояние, сопровождающееся сильнейшими болями.
Наличие конкрементов обязательно указывается в протоколе УЗИ. Описывается количество обнаруженных камней и их размеры и расположение.
Крупные конкременты могут отбрасывать акустическую тень, примерно как обычные камни под лучами солнца. Только в этом случае вместо солнечных лучей они отражают ультразвуковые волны. Наличие акустических теней также указывается в результатах исследования.
Опухоли почек, выявляемые на УЗИ
Ультразвуковая диагностика позволяет выявить опухоли, даже имеющие небольшие размеры и не дающие симптомов. Иногда новообразования впервые диагностируются именно на УЗИ. В почечных тканях чаще всего обнаруживаются:
- Кисты – опухолевые образования, имеющие оболочку и наполненные жидким содержимым. Выглядят как четко очерченные темные пятна. Почка с множественными мелкими кистами называется губчатой, а с более крупными – поликистозной. Кисты, имеющие несколько камер, носят название мультилокулярных.
- Липомы – жировики, имеющие небольшой размер и выглядящие на УЗИ достаточно светлыми. Могут перекрывать мочеточники, затрудняя отхождение мочи.
- Онкоцитомы – доброкачественные новообразования, состоящие из железистых клеток. Чаще встречаются у пожилых мужчин. Перерождаются в рак.
- Раковые новообразования имеют на УЗИ темный цвет. Быстро растут, что заметно при в повторном УЗ-исследовании. Такие опухоли могут быть первичными или являться онкологическими метастазами.
- Большие крупные темные пятна часто оказываются злокачественными опухолями – саркомами, которые отличаются быстрым ростом и ранним появлением метастаз.
Обнаружение любых новообразований обязательно указывается в протоколе УЗИ. Описываются параметры опухолевых очагов:
- Размеры и количество.
- Положение – в органе или снаружи него. Местонахождение внутри почки.
- Эхогенность, зависящую от плотности опухоли. Чем плотнее новообразование, тем выше этот показатель. Неоднородная эхогенность указывает, что в опухоли сочетаются элементы разной плотности. Например, внутри рыхлого образования могут находиться более жесткие перегородки и мелкие плотные элементы – кальцинаты.
Иногда в результатах указывается, что опухоль имеет кистозную или кистозно-солидную структуру. Такие образования имеют оболочку, внутри которой находится содержимое:
- Кистозные – наполнены жидким или полужидким содержимым. Практически не перерождаются в рак, но могут разрываться с вытеканием жидкости наружу.
- Солидные – под твердой оболочкой у них находится ткань. В большинстве случаев такие опухоли оказываются злокачественными.
- Солидно-кистозные – содержащие жидкость и ткани. Могут иметь различные показатели злокачественности.
Точно сказать, какое именно новообразование развилось в почке, с помощью ультразвука нельзя. Для этого проводится биопсия – процедура, при которой с измененного участка берется кусочек ткани на клеточное исследование – гистологию. После анализа становится ясно, какая опухоль находится в почке.
Что нужно сделать при неблагоприятных результатах УЗИ почек
В этом случае можно обратиться к врачу-урологу, который подробно расскажет об обнаруженных изменениях и назначит дополнительные исследования:
- Общий анализ крови. При почечных заболеваниях может возникать анемия, вызванная недостатком гормона эритропоэтина, приводящего к ухудшению выработки красных кровяных телец – эритроцитов. Иногда в почечной ткани вырастает опухоль, вырабатывающая слишком много такого гормона. Количество эритроцитов в таких случаях значительно превышает норму. При воспалительных процессах ускоряется СОЭ и увеличивается количество лейкоцитов – белых кровяных телец.
- Исследование мочи. При воспалительных процессах в урине обнаруживаются следы крови и гноя. При раке почки мочеиспускание сопровождается выраженными кровотечениями. При нарушении почечной функции в анализах обнаруживается белок.
- Различные пробы мочи, дающие возможность выявить ее состав, суточное количество и другие показатели.
- Посев урины на флору и чувствительность к антибиотикам. Такое исследование назначается при подозрении на инфекции.
- Биохимическое исследование крови. Исследуются показатели креатинина, мочевины, мочевой кислоты, общего белка, остаточного азота электролитов – натрия и хлора.
Лечение
По результатам УЗИ и других диагностик больному назначают лечение, которое может быть:
- консервативным – применение лекарств, лечебных процедур и других нехирургических методик;
- хирургическим – оперативное устранение патологий.
В период лечения часто назначают повторное УЗ-исследование. Это не опасно, поскольку ультразвук не оказывает негативного влияния на организм. Такую диагностику можно проходить любое количество раз без вреда для здоровья.
Источник
