Рефлюкс мочевого пузыря у детей что это

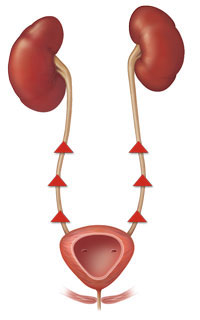
 Пузырно-мочеточниковый рефлюкс у детей( ПМР )- это обратный заброс мочи из мочевого пузыря в мочеточник и почку. Рефлюкс встречается у 1-2% детей, среди детей с пиелонефритом – у 25-40%, и выявляется в 70% случаев в возрасте до 1 года, в 25% случаев – в возрасте 1-3 лет, в 15% случаев – в возрасте 4-12 лет, в более старшем возрасте – в 5% случаев. В течение первого года жизни заболевание значительно чаще выявляется у мальчиков, чем у девочек, в более старшем возрасте отмечается обратное соотношение.
Пузырно-мочеточниковый рефлюкс у детей( ПМР )- это обратный заброс мочи из мочевого пузыря в мочеточник и почку. Рефлюкс встречается у 1-2% детей, среди детей с пиелонефритом – у 25-40%, и выявляется в 70% случаев в возрасте до 1 года, в 25% случаев – в возрасте 1-3 лет, в 15% случаев – в возрасте 4-12 лет, в более старшем возрасте – в 5% случаев. В течение первого года жизни заболевание значительно чаще выявляется у мальчиков, чем у девочек, в более старшем возрасте отмечается обратное соотношение.
 ПМР (пузырно мочеточниковый рефлюкс ) вызывает нарушение оттока мочи из верхних мочевых путей, что создаёт благоприятные условия для развития воспалительного процесса (пиелонефрит ), рубцеванию почечной паренхимы с развитием рефлюкс-нефропатии, артериальной гипертензии и хронической почечной недостаточности.
ПМР (пузырно мочеточниковый рефлюкс ) вызывает нарушение оттока мочи из верхних мочевых путей, что создаёт благоприятные условия для развития воспалительного процесса (пиелонефрит ), рубцеванию почечной паренхимы с развитием рефлюкс-нефропатии, артериальной гипертензии и хронической почечной недостаточности.
Причины ПМР.
Обратный (ретроградный) ток мочи из мочевого пузыря в мочеточник является следствием несостоятельности клапанного механизма уретеро-везикального(пузырно-мочеточникового) сегмента(УВС).
Выделяют первичный пмр, причиной которого является врожденная аномалия развития – укорочение внутрипузырного отдела мочеточника. Первичный рефлюкс может быть наследственно обусловленным. С ростом и развитием ребенка происходит «дозревание» структур, формирующих клапанный механизм, в связи с чем возможна спонтанная регрессия рефлюкса. Замечено, что чем выше степень рефлюкса – тем меньше вероятность его самостоятельного исчезновения. Несостоятельность клапанного механизма УВС отмечается аномалии расположения устья мочеточника – дистопии, эктопии.
Причины вторичного ПМР – повышение внутрипузырного давления (клапан задней уретры, различные варианты дисфункции мочевого пузыря), хронический цистит. Хронический воспалительный процесс приводит к склеротическим изменениям в области уретеровезикального сегмента, укорочению интрамурального отдела мочеточника и зиянию устья. В свою очередь, хронический цистит нередко возникает и поддерживается инфравезикальной обструкцией.
Повреждение почечной паренхимы при ПМР происходит как вследствие повторения (рецидивирования) инфекционного процесса, так и вследствие «гидродинамического удара». Аномальная закладка мочеточника, приводящая к дистопии или эктопии устья, влечет за собой формирование диспластичной почки, что также отражается на ее функции.
Классификация ПМР.
Пузырно-мочеточниковый рефлюкс подразделяется на пассивный, возникающий в фазу наполнения, активный, возникающий в момент мочеиспускания и пассивно-активный или смешанный. Выделяют интермиттирующий пузырно-мочеточниковый рефлюкс, не доказанный рентгенологическими методами, но имеющий характерную клиническую картину – рецидивирующий пиелонефрит, периодическая лейкоцитурия, косвенные ультразвуковые и рентгенологические признаки пузырно-мочеточникового рефлюкса.
Наиболее распространенной является классификация, предложенная P.E.Heikkel и K.V.Parkkulainen в 1966 году, адаптированная в 1985 году International Reflux Study Group. В зависимости от уровня заброса контрастного вещества и степени расширения мочеточника и собирательной системы почки, выявленных при ретроградной цистографии, выделяют 5 степеней ПМР:

Рис. Пузырно-мочеточниковый рефлюкс степени
I степень – обратный заброс мочи из мочевого пузыря только в дистальный отдел мочеточника без его расширения;
II степень – заброс мочи в мочеточник, лоханку и чашечки, без дилатации и изменений со стороны форниксов;
III степень – обратный заброс мочи в мочеточник, лоханку и чашечки при незначительной или умеренной дилатации мочеточника и лоханки и склонности к образованию прямого угла форниксами;
IV степень – выраженная дилатация мочеточника, его извилистость, дилатация лоханки и чашечек, огрубленность острого угла форниксов при сохранении сосочковости у большинства чашечек;
V степень – выраженная огрубленность острого угла форниксов и сосочков, дилатация и извилистость мочеточника.
Ряд авторов использует понятие «мегауретер» при диаметре расширенного мочеточника более 7 мм, при наличии рефлюкса говорят о «рефлюксирующем мегауретере».
Клиническая картина. Жалобы, симптомы.
Пузырно-мочеточниковый рефлюкс у детей не имеет специфической клинической картины, течение заболевания у детей, особенно раннего возраста, как правило бессимптомно.
Жалобы обычно возникают при проявлениях пиелонефрита. Отмечается повышение температуры до фебрильных цифр, диспептические явления, боли в животе, признаки интоксикации, помутнение мочи. Дети старшего возраста жалуются на боли в поясничной области после мочеиспускания. При бессимптомном течении наличие рефлюкса можно заподозрить при проведении скринингового ультразвукового исследования почек (пре- и постнатально). Показанием к проведению полного комплекса урологического обследования является расширение лоханки (поперечный размер – более 10 мм) и мочеточника, косвенным признаком рефлюкса при УЗИ считается нарастание расширения собирательной системы почки и мочеточника по мере наполнения мочевого пузыря.
Диагностика.
Основным методом диагностики пузырно-мочеточникового рефлюкса у детей является ретроградная цистография.
Исследование необходимо выполнять не ранее чем через 1-3 недели после купирования воспалительного процесса, т.к. воздействие токсинов на мочеточник может исказить истинную картину состояния мочеточников.
Для определения причины пмр, оценки функции почки и выявления склеротических изменений в почечной паренхиме обязательно проведение комплексного обследования, включающего: ультразвуковое исследование почек с допплерографической оценкой показателей внутрипочечного кровотока и мочеточниково-пузырных выбросов, исследование уродинамики нижних мочевых путей (ритм спонтанных мочеиспусканий, цистометрия или видеоцистометрия, урофлоуметрия), также применяются лучевые методы – внутривенная экскреторная урография, динамическая радиоизотопная ренография (технеций-99), статическая радиоизотопная ренография.
Лечение.
Основной целью лечения рефлюкса детей является предотвращение развития рефлюкс-нефропатии, для чего необходимо исключить два основных повреждающих фактора – «гидродинамический удар» и рецидивирование инфекционного процесса. Лечение вторичного рефлюкса должно быть направлено на устранение вызвавших его причин.
При низкой степени рефлюкса показано проведение консервативных мероприятий, включающих:
– Коррекцию метаболических нарушений в нервно-мышечных структурах мочеточника и мочевого пузыря (элькар, пикамилон, гипербарическая оксигенация, физиотерапевтические процедуры).
– Профилактику и лечение инфекции мочевых путей (уросептики, антибактериальная терапия, иммунокоррекция, фитотерапия).
– Устранение имеющихся нарушений уродинамики на уровне нижних мочевых путей.
Чем меньше частота рецидивов пиелонефрита, тем ниже риск развития рефлюкс-нефропатии, что оправдывает применение антимикробных препаратов у пациентов с ПМР.
После проведённого курса лечения через 6-12 мес. выполняют контрольную цистографию. Эффективность консервативного лечения при I-III степени пузырно мочеточникового рефлюкса составляет 60-70%, у детей раннего возраста – до 90%.
Показания к оперативному лечению рефлюкса должны определяться с учетом возраста ребенка и причины рефлюкса.
Учитывая возможность спонтанной регрессии рефлюкса у детей первого года жизни необходимо придерживаться максимально консервативной тактики. При высоких степенях рефлюкса, а также неадаптированном мочевом пузыря предпочтительно выполнение эндоскопической коррекции рефлюкса. К оперативному лечению следует прибегать только при выявлении аномалии положения устья мочеточника (дистопия, эктопия).
У детей старшего возраста возможность спонтанного исчезновения рефлюкса значительно ниже. При первичном рефлюксе предпочтительна эндоскопическая или оперативная коррекция.
Показаниями к оперативному лечению ПМР являются:
– Рецидивирование инфекции мочевых путей несмотря на антимикробную профилактику
– Сохранение рефлюкса после коррекции дисфункций мочевого пузыря
– Неэффективность консервативного лечения (отсутствие роста или прогрессирование сморщивания почки, снижение функции почки)
– Рефлюкс в сочетании с другими аномалиями развития (удвоение мочеточника, дивертикул мочевого пузыря и т.п.)
Эндоскопическая коррекция рефлюкса.



Проводится путем имплантации какого-либо вещества в подслизистом отделе устья мочеточника с целью усиления пассивного компонента клапанного механизма. Среди преимуществ метода – малая инвазивность и возможность повторных манипуляций в области УВС. Недостатками метода являются невозможность интраоперационной оценки эффективности созданного клапанного механизма, миграция или деградация введенного препарата с течением времени, что может привести к необходимости повторной манипуляции. В качестве имплантируемого вещества предложены различные материалы – ауто- и гетерологичные. Идеального вещества для подслизистой имплантации в нестоящее время не существует, наиболее широкое распространение получили коллаген, уродекс (urodex), вантрис (vantris), каждый из которых, в свою очередь, имеет свои особенности.

Рис. Вантрис, уродекс
Оперативная коррекция рефлюкса. В зависимости от доступа выделяют внутрипузырные, внепузырные и комбинированные методики.
 Фото: везикоскопическая (лапароскопическая) операция.
Фото: везикоскопическая (лапароскопическая) операция.
Общим принципом оперативной коррекции является создание клапанного механизма уретеро-везикального соустья за счет формирования подслизистого тоннеля достаточной длины, соотношение между диаметром мочеточника и длиной тоннеля должно быть не менее 1:5. Наиболее распространенными являются операции Политано-Леадбеттера, Коэна, Гленн-Андерсона, Жиль-Вернэ, Лич-Грегуара.
В послеоперационном периоде необходим контроль за размерами почки, собирательной системы и мочеточников, а также проведение антимикробной профилактики. Рентгеновское исследование для оценки эффективности операции проводится через 3-6 месяцев.
При вторичном рефлюксе лечение направлено на устранение факторов, провоцирующих его возникновение.
При наличии клапан задней уретры производится трансуретральная резекция створок клапана с последующим дренированием мочевого пузыря через уретральный катетер и/или цистостому. Решение вопроса о необходимости дальнейшего дренирования проводится после контрольной уретроскопии через 10 дней, при условии сокращения диаметра мочеточников и собирательной системы почек.
При наличии дисфункции нижних мочевых путей лечение осуществляется в зависимости от типа выявленных нарушений.
Прогноз. Исход.
При низких степенях рефлюкса (I-III), отсутствии выраженных изменений со стороны почечной паренхимы и рецидивов пиелонефрита возможно полное излечение без каких-либо последствий.
При образовании участков склероза в почечной паренхиме говорят о развитии рефлюкс-нефропатии.
Рефлюкс IV-V степени в 50-90% сопровождается врожденным повреждением паренхимы почки, связанным с ее дисплазией или вторичным сморщиванием.
По данным последних исследований стерильный рефлюкс не приводит к развитию рефлюкс-нефропатии. При рецидивировании инфекционного процесса вероятность развития сморщивания почки возрастает в геометрической прогрессии. У детей первого года жизни риск развития сморщивания почки значительно выше, чем у детей более старшего возраста.
Всем детям с пузырно-мочеточниковым рефлюксом необходимо динамическое наблюдение уролога и нефролога.
Необходим контроль общего анализа мочи 1 раз в 2-3 недели, общего анализа крови раз в 3 месяца, биохимического анализа крови и мочи (1 раз в 6 месяцев), ультразвуковое исследование почек 1 раз в 3-6 месяцев, радиоизотопное исследование почек 1 раз в год, цистография – после проведения курса терапевтического лечения, через 1 год с целю оценки регрессии рефлюкса. Необходимость антимикробной профилактики у детей с I-III степенью рефлюкса решается в зависимости от изменений в общем и микробиологическом анализе мочи. При IV-V степени антимикробная профилактика должна проводится непрерывно.
ЦИСТОГРАФИЯ ИЛИ УРОГРАФИЯ ЗА 1 ДЕНЬ,
ПО НАПРАВЛЕНИЮ 057/У – БЕСПЛАТНО, СУББОТА И ВОСКРЕСЕНЬЕ.
КОРРЕКЦИЯ РЕФЛЮКСА ПО ВМП – БЕСПЛАТНО.
Источник
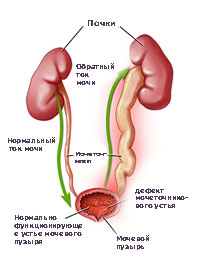
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 22% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
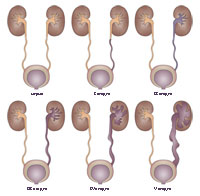
Когда у ребенка пузырно-мочеточниковый рефлюкс, механизм, предотвращающий обратный ток мочи не работает, позволяя моче течь в обоих направлениях. Ребенок, у которого диагностируется пузырно-мочеточниковый рефлюкс, подвергается риску инфицирования почек, которое со временем может привести к повреждению и образованию рубцов на почке.
Причины пузырно-мочеточникового рефлюкса
Существует много различных причин для развития пузырно-мочеточникового рефлюкса у детей. Наиболее часто встречаемые причины:
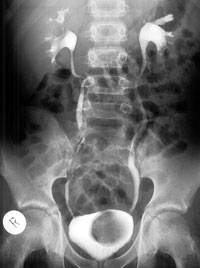
- пузырно-мочеточниковый рефлюкс обычно встречается у детей, чьи родители или братья имеют отклонения в мочеполовой системе
- у детей, которые рождаются с дефектами нервной трубки, например, спина бифида, возможно развитие пузырно-мочеточникового рефлюкса
- в младенчестве заболевание чаще встречается среди мальчиков, так как в их мочеполовых путях давление больше. В раннем детстве, это нарушение чаще встречается у девочек
- пузырно-мочеточниковый рефлюкс может сочетаться также с другими аномалиями мочеполового тракта, например, наличие аномальных задних клапанов уретры, уретероцеле, или двойные мочеточники
- частота пузырно-мочеточникового рефлюкса зависит также от континентальных широт, например, часто встречается у кавказских детей.
Симптомы пузырно-мочеточникового рефлюкса
Ниже приведены наиболее распространенные симптомы пузырно-мочеточникового рефлюкса. Однако, каждый ребенок может испытывать симптомы по-разному. Различают следующие симптомы:
- инфекции мочевыводящих путей (инфекции мочевыводящих путей встречаются редко у детей до 5 лет и почти не встречаются у мальчиков с диагнозом пузырно-мочеточниковый рпефлюкс)
- нарушение мочеиспускания: недержание, мочеиспускание вялой струей, подтекание мочи
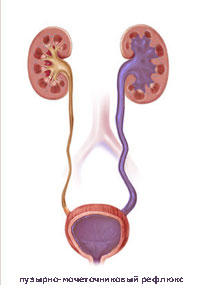
Симптомы пузырно-мочеточникового рефлюкса неспецифичны, встречаются и при других патологиях мочеполовой системы. Поэтому необходимо при наличии какого-либо симптома обратиться к вашему врачу для постановки диагноза..
Диагноз пузырно-мочеточникового рефлюкса
Пузырно-мочеточниковый рефлюкс, как правило, можно обнаружить при ультразвуковом исследовании плода еще в утробе матери. Если отягощен семейный анамнез (наличие у родственников пузырно-мочеточникового рефлюкса), но у вашего ребенка нет симптомов поражения мочеполовой системы, то ваш доктор может назначить ряд исследований с диагностической целью для выявления или исключения данной патологии. Различают следующие виды диагностических исследований:
- цистоуретрография -использование рентгеновских лучей для изучения анатомического и функционального состояния мочеполовых путей. Мочевой катетер (полая трубка) устанавливается в мочеиспускательный канал (уретра), мочевой пузырь заполняют водорастворимым контрастным веществом. Рентгеновские изображения выполняются при полном и опорожненном мочевом пузыре. На рентгеновских снимках отображается нарушение пассажа мочи (есть ли обратный ток мочи в мочеточник и почку) и наполнение мочевого пузыря
- радионуклидная цистография – радионуклидная цистография аналогично цистоуретрографии, выявляет нарушение тока мочи. При этом используются меченые радиоизтопным веществом белки. Также радионуклидная цистография определяет, где производится моча
- ультразвуковое исследование почек – неинвазивный метод диагностики, при котором звуковые волны сканируют орган и передают изображение на экран. Данный метод позволяет определить размер и форму почек, уровень обструкции или аномалию, а также выявить наличие камней, кист в почках
- анализ крови – для определения функционального состояния почек.
Лечение пузырно-мочеточникового рефлюкса
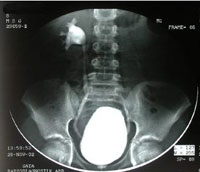
Пузырно-мочеточниковый рефлюкс может проявляться в различных степенях тяжести. При легкой степени тяжести отмечается обратный ток мочи на короткое расстояние в мочеточнике. При тяжелой степени тяжести пузырно-мочеточниковый рефлюкс ведет к инфицировании почек и постоянному повреждению почек. Выбор тактики лечения пузырно-мочеточникового рефлюкса определяет ваш лечащий доктор, основываясь на:
- возрасте вашего ребенка, общее состояния здоровья и медицинскую историю
- степень тяжести заболевания
- толерантность вашего ребенка на препараты, процедуры, или терапию
- ожидании условий проведения лечения
- ваше мнение или предпочтения
Существует также оценка тяжести состояния по стадиям (от 1 до 5) для выявления степени рефлюкса у вашего ребенка. Чем выше стадия, тем тяжелее степень пузырно-мочеточникового рефлюкса.
Большинство детям с пузырно-мочеточниковым рефлюксом 1-3 стадии, то есть, легкой или средней степени тяжести, не требуется интенсивная терапия. Возможно саморазрешение заболевания с течением времени, обычно в течение 5 лет. Детям, у которых развиваются частые лихорадки или подвергаются частым инфекциям, необходимо назначить антибактериальную терапию с целью предотвращения осложнений, а также необходим периодический контроль анализов мочи. Детям с пузырно-мочеточниковым рефлюксом 4 или 5 стадии (тяжелой степени) показано хирургическое вмешательство. Во время операции, доктор создает клапанный аппарат мочеточника, который позволяет предотвратить обратный ток мочи в мочеточники и почки. В более тяжелых случаях, зарубцеванную почку и мочеточник, возможно, потребуется удалить хирургическим путем.
Насколько срочно нужно лечить ПМР?
Абсолютно показано оперативное лечение рефлюкса эндоскопическим или хирургическим методом, независимо от степени и возраста пациента, при рецидивирующем остром пиелонефрите. Рефлюкс 3-5 степени без обострений пиелонефрита так же, как правило, лечат оперативными методами. Стерильный рефлюкс 1-3 степени без воспалительных изменений в анализах мочи может быть оставлен под наблюдением.
Каков принцип хирургического лечения ПМР?
До настоящего времени в большинстве урологических отделений проводится хирургическое лечение пузырно-мочеточникового рефлюкса. Операции выполняются на открытом мочевом пузыре. Задачей антирефлюксных операций является создание туннеля под слизистой оболочкой мочевого пузыря, в который помещается участок мочеточника. При этом моча, заполняющая мочевой пузырь, прижимает эластичную верхнюю стенку мочеточника к нижней, препятствуя проникновению мочи из мочевого пузыря в мочеточник.
Каковы недостатки хирургического лечения ПМР?
Различные хирургические методики в разных руках позволяют добиться положительных результатов в 75 – 98% случаев. Недостатки: травматичность, длительный наркоз, длительный послеоперационный период. При рецидиве рефлюкса повторные операции сложны и имеют более высокий риск неудач.
Лапароскопическое лечение пузырно-мочеточникового рефлюкса
Лапароскопия при пузырно-мочеточниковом рефлюксе изучается, как новая альтернатива обычным хирургическим вмешательствам открытым доступом. Первоначальные попытки лечения рефлюкса были успешными, но требовали достаточно много времени, чтобы осуществить операцию. Появление новых технологий способствует усовершенствованию медицины и в том числе малоинвазивная лапароскопическая операция, которая представляется более эффективным методом лечения. Хотя при этом сохраняется высокий процент успешных операций открытым доступом, и составляет около 98 %, с минимальным количеством осложнений. При одностороннем пузырно-мочеточниковом рефлюксе предпочтительным методом является лапароскопический доступ оперативного вмешательста с минимальным послеоперационным периодом и быстрым восстановлением. При лапароскопии существенным фактором является миниинвазивность (минимальный разрез, низкая травматичность тканей), в результате незначительные послеоперационные рубцы. Рубец при открытой хирургической операции остается внизу живота, который обычно прикрыт бельем. Продолжение технического усовершенствования метода, скорее всего, обеспечит хорошую альтернативу оперативным вмешательствам открытым доступом
Материал с сайта https://03.uroweb.ru/ . Спасибо им.
Вернуться назад
Источник
