Рак почки мочеточника мочевого пузыря
Онкологи называют рак мочеточника уротелиальным раком верхних мочевыводящих путей. Уротелиальный потому что рак развивается из клеток эпителия, выстилающего выводящие мочу органы. Верхние мочевыводящие пути – это почечная лоханка и мочеточник. К нижним путям относят мочевой пузырь.
Внутренняя поверхность органов выстлана многослойным переходным – уротелиальным – эпителием. Под раком почки подразумевается поражение только почечной паренхимы, а выработанная тканью почки моча собирается в другой части почки – почечной лоханке, затем проходит мочеточником и до времени скапливается в мочевом пузыре.

В мочеточнике образуются и эпидермоидный рак, и аденокарциномы, но очень-очень редко – в 1% всех злокачественных опухолей мочеточника. Самый частый уротелиальный рак, конечно, рак мочевого пузыря, на него приходится до 90%, на втором месте по частоте – рак почечной лоханки, а после – рак мочеточника. Вместе на лоханку и мочеточник приходится где-то 5-10% или 1-2 случая на 100 тысяч населения. Поскольку эпителий, выстилающий мочевыводящие пути, одинаковый, рак может возникать сразу в нескольких местах и органах. На такое сочетанное поражение мочевого пузыря, мочеточника или лоханки приходится чуть более 12%.
При любом раке после радикальной операции возможен рецидив, причем при раке верхних мочевыводящих путей почти у половины больных опухоль возникает в дотоле не задействованном в опухолевом процессе мочевом пузыре. У 5% рецидив может развиться в эпителии противоположной больному мочеточнику почечной лоханке. Поэтому рак мочеточника называют уротелиальным раком верхних мочевыводящих путей или коротко УРВМП.
Факторы риска рака мочеточника
Все уротелиальные раки вместе занимают четвёртое место в структуре злокачественных опухолей. Рак мочеточника – далеко не болезнь молодых, основную когорту составляют пожилые люди, перешагнувшие 70-летие, преимущественно мужчины, женщины болеют им в три раза реже. Видимо, скоро статистика по полу изменится, потому что фактором риска рака мочеточника является курение, мужское курение снижается, тогда как женское неуклонно растёт. Вот уже женщины часто стали болеть раком лёгкого, теперь на очереди рак уротелия – мочевого пузыря и мочеточника. Табак увеличивает вероятность УРВМП в семь раз.
Ещё в ХVIII веке было замечено, что красильщики слишком часто болеют раком мочевого пузыря, про рак мочеточника тогда тоже догадывались, но диагностика была слабовата. Сегодня рак мочеточника – профессиональное заболевание для работников лакокрасочной, текстильной, химической промышленности, нефтяников и шахтёров. На здоровье оказывают влияние два, абсолютно вредных, и даже запрещённых вещества: бензидин и нафталин. Достаточно семилетнего контакта по работе с этими канцерогенами, чтобы через полтора-два десятилетия попасть на приём онкоуролога и провести с ним остаток своей жизни.
Прогноз
Эпителиальная выстилка мочевого пузыря и мочеточника одинаковая, только стенка мочеточника много тоньше, поэтому опухоль довольно быстро её прорастает, что означает уже переход в другую – не раннюю стадию и распространение на другие органы и ткани. В мочевом пузыре мощный мышечный слой, поэтому в нём не так часто, как в мочеточнике выявляют опухоль, перешедшую в третью стадию, то есть проросшую мышцу, 15% против 60% при УРВМП. Отсюда и много худший прогноз в отношении продолжительности жизни: при II-III стадии рака мочеточника меньше половины больных живут больше 5 лет, при выходе рака за всю стенку мочеточника на этот срок жизни может надеяться только каждый десятый. Половая принадлежность не отражается на прогнозе, как не считалось раньше, но возраст оказывает влияние, чем старше, тем хуже перспективы. И совсем не потому, что есть ограничения в лечении пожилых людей.
Классификация
Классификация и морфологическая структура рака мочеточника похожа на таковые при раке мочевого пузыря. Также развиваются плоские опухоли или рак in situ, когда злокачественные клетки ещё не вышли за пределы «малой родины», не имеют собственных сосудов, то есть рак в зачатке. Следующий этап развития – неинвазивный рак, злокачественный потенциал которого невысокий. И далее инвазивный рак, внедряющийся в ткани.
Стадирование по TNM не учитывает размер опухолевого узла, а только прорастание стенки мочеточника. Вся стенка мочеточника – три жиденьких слоя.
- Первый уровень или Т1 – преодоление клетками, возникшими в слизистой оболочке, подслизистой соединительнотканной основы.
- Второй или Т2 – вовлечение в опухолевый процесс мышечного слоя.
- Третий или Т3 – рак продвинулся в окружающую мочеточник жировую клетчатку.
- Четвёртый уровень распространения или Т4, когда рак мочеточника прошёл в соседние органы. Но это всё ещё местное распространение, даже с поражёнными метастазами лимфатическими узлами, цепочки которых рассыпаны от почек до малого таза. Четвёртая стадия рака мочеточника – это метастазы в отдалённых органах.
Клиническая симптоматика
Главная и единственная функция мочеточника – проведение мочи от почки в мочевой пузырь. Растущая опухоль перекрывает просвет трубки, а он всего около 12 мм, нарушая отток мочи. При блокировке тока мочи по мочеточнику почечная лоханка раздувается от мочи – гидронефроз. Переполненная мочой лоханка вынуждает почку прекратить выработку мочи. Почки в принципе не болят, поэтому всё это проходит незаметно для владельца до тех пор, пока не вспыхнет инфекция. Вот тогда температура, боль в пояснице, мутная моча. Тогда говорят, что на фоне гидронефротической трансформации почки развилось воспаление или пиелонефрит.
Боли появляются при прорастании опухолью соседних структур, когда уже через брюшную стенку неполного пациента можно прощупать опухоль. Ранним признаком рака служит появление в моче эритроцитов, если мочу сдать на анализ по другому поводу или при диспансеризации. Окрашивание мочи кровью свидетельствует о немаленькой опухоли. Если у больного на фоне выраженного недомогания снижается вес, то стоит думать о метастатическом распространении опухолевого процесса по организму.
Обследование
Недавно самым важным методом диагностики опухоли мочеточника было рентгенологическое исследование – экскреторная урография, когда в вену водили контрастное вещество и под рентгеном смотрели его выделение почками, делая снимки в определённые фазы исследования. После снимки смотрели и находили нарушение выделения контраста по мочевыводящим путям. Это обследование урологи не доверяли даже рентгенологам, важно было отследить весь процесс, от этапа к этапу.
Сегодня «золотым» стандартом стала мультидетекторная компьютерная урография, которая почти стопроцентно выявляет опухоли мочеточника больше 5 мм, и даже менее 3 мм, но уже не с таким результатом. Она позволяет оценить всю стенку мочеточника. Чуть менее чувствительна МРТ. Прекрасно показала себя в диагностике уретероскопия – эндоскопическое исследование мочеточника, при которой можно взять кусочек опухоли на гистологическое исследование. Ну, а на первом этапе можно взять мочу на цитологическое исследование, если под микроскопом найдут раковые клетки, то высока вероятность прорастания раком мышечной стенки мочеточника. При этом надо наверняка быть уверенным, что в мочевом пузыре полный порядок и нет рака.
Лечение
При всех злокачественных опухолях, кроме опухолей кроветворной и лимфатической тканей, один радикальный путь спасения – операция. Вне зависимости от уровня поражения мочеточника, достигающего более 30 см, выполняется радикальная нефроуретерэктомия: удаление почки, мочеточника и части мочевого пузыря одним блоком. Естественно, что опухоль должна быть удаляемой, то есть не прорастает в соседние структуры. Обязательно резецируют часть мочевого пузыря во избежание развития рецидивной опухоли. Отмечено, что операция с отсрочкой в полтора месяца после выявления опухоли значительно ухудшает результат лечения.
С лапароскопическими операциями ещё не определились окончательно, есть вопросы по безопасности в отношении рассеивания раковых клеток. Также не определились, какие лимфатические узлы надо удалять профилактически, но удаляются все поражённые опухолью. Сегодня с ограничениями выполняют органосохраняющую резекцию мочеточника по сегментам, потому что при большой опухоли радикальность такой операции сомнительна. Для сегментарной резекции должны быть показания, к примеру, поражение опухолью мочеточника единственной почки или почечная недостаточность, когда удаление одной почки только ухудшит состояние и укоротит жизнь.
При больших опухолях и сомнительной радикальности операции подключают лучевую терапию, при неоперабельном раке возможно сочетание лучевой и химиотерапии.
Кажется, что такой простой орган с одной-единственной функцией, а как сложно протекает и лечится. Но всё преодолимо, и врачи Европейской онкологической клиники готовы помочь.
Источник
Опухоли мочеточника – это первичные и метастатические новообразования выводного протока, соединяющего почечную лоханку с мочевым пузырем. Неоплазия проявляется гематурией, болью в пояснице на стороне поражения. При диагностике учитывают данные УЗИ, уретероскопии, экскреторной урографии, ретроградной уретеропиелографии и трансуретеральной биопсии. С учетом морфологического строения и распространенности опухоли может выполняться ее трансуретеральная резекция, нефроуретерэктомия или уретерэктомия с пластикой мочеточника.
Общие сведения
В клинической онкоурологии первичные опухоли мочеточника встречаются нечасто и составляют около 1% от всех неопластических поражений верхних мочевых путей. Чаще новообразования мочеточника имеют вторичный характер и являются имплантационными метастазами рака почечной лоханки. До 80% объемных образований обнаруживается у пациентов в возрасте 40-70 лет. Наличие неоплазии мочеточника на 30-50% повышает риск развития рака мочевого пузыря.
Опухоли мочеточника
Причины
Уротелий мочеточников очень чувствителен к различного рода химическим канцерогенам, содержащимся в моче. На сегодняшний день совершенно точно определены специфические факторы, способствующие развитию уротелиальных опухолей мочеточника. Среди них ведущая роль отводится табакокурению, повышающему риск возникновения переходно-клеточной карциномы мочевых путей в 3 раза. По статистике, 70% мужчин и около 40% женщин, страдающих раком почек и мочеточника – курильщики.
Существенно повышает вероятность развития уротелиального рака длительное применение анальгетиков, которые индуцируют капилляросклероз и нефропатию, ассоциированную с высокой частотой опухолей мочеточников. Неблагоприятное воздействие на уротелий мочеточников оказывают цитостатические препараты, в частности, циклофосфамид и его метаболит акролеин. Частота возникновения опухолей мочеточника в 2 раза увеличена у пациентов с артериальной гипертензией, особенно тех, кто получает лечение диуретиками.
Отмечено, что риск развития злокачественных новообразований мочеточника, повышен у работников нефтеперерабатывающих производств, а также лиц, занятых на производстве пластика и пластмассы. Определенную роль играет хроническая инфекция мочевых путей (пиелонефрит), травмы и камни мочеточника. Существуют данные о наследственной природе неоплазий мочеточника, связи карциномы мочевых путей с синдромом Линча II, характеризующегося развитием рака толстого кишечника, а также рака матки, яичников и поджелудочной железы.
Классификация
Среди первичных новообразований выделяют опухоли мочеточника соединительнотканного и эпителиального происхождения. Соединительнотканные неоплазии встречаются редко и могут быть представлены фибромами, лейомиомами, нейрофибромами, ангиофибромами, липомами, рабдомиомасаркомами. Большая часть опухолей происходит из уротелиального эпителия и гистологически чаще соответствует папилломе, плоскоклеточной или переходно-клеточной (папиллярной) аденокарциноме. При наличии дивертикулов мочеточника вероятность развития в них опухолей значительно повышается.
Новообразования могут иметь неинвазивный или инвазивный характер роста, одно- либо двустороннюю локализацию. Первичные опухоли преимущественно образуются в нижней (68%) или средней (20,3%) части мочеточника; в 9,4% случаев поражается верхняя треть, а в 2,3% наблюдений – весь мочеточник. На прилоханочную область и верхние отделы мочеточника, как правило, распространяются первичные опухоли лоханки.
Симптомы опухоли мочеточника
Типичными симптомами неоплазии служат гематурия, боль в пояснице и дизурия. Гематурия присутствует в 70-95% наблюдений, причем макрогематурия выявляется у 65-70% пациентов и обычно становится основной причиной обращения к врачу-урологу. Болевой синдром развивается в 25-50% случаев и вызывается обтурацией лоханочно-мочеточникового сегмента или мочеточника опухолью.
Позднее присоединяются дизурические расстройства (у 5-10% пациентов) и общие симптомы (5-10%) – субфебрилитет, понижение аппетита, похудание. В запущенных стадиях в результате повышения гидростатического давления в почке развивается гидронефроз, опухоль может пальпироваться в животе в виде объемного образования. Доброкачественные новообразования мочеточника длительное время могут развиваться без значимой клинической симптоматики.
Диагностика
В комплекс исследований при подозрении на опухоль мочеточника включают физикальное обследование, цитологический анализ мочи, УЗИ почек, экскреторную урографию, ретроградную уретеропиелографию, почечную артериографию, цистоскопию, уретероскопию, КТ почек.
При цитологическом исследовании мочи, полученной в результате катетеризации мочеточника, могут быть обнаружены атипичные клетки. Рентгеновская диагностика (экскреторная урография и ретроградная уретерография) выявляют дефект контрастного заполнения мочеточника, дилатацию мочеточника и лоханки, гидроуретеронефроз. Катетеризация мочеточника при подготовке к ретроградной уретеропиелографии сопровождается характерным симптомом Шевассю – гематурией при прохождении катетера через препятствие и прекращением выделения крови после преодоления зоны расположения опухоли. Для ретроградных уретерограмм характерны признаки затекания контраста по сторонам от дефекта в виде «змеиного языка».
В случае резкого снижения функций почки, невозможности катетеризации мочеточника предпринимается выполнение пункционной антеградной пиелоуретерографии. Эндоскопические урологические исследования (цистоскопия, уретероскопия) позволяют визуально рассмотреть расположение опухоли, выполнить биопсию тканей для проведения морфологического исследования. В ходе цистоскопии определяется пролабирующая из устья мочеточника опухоль, выделение крови из мочеточника.
УЗИ почек производится для выявления инфильтрации неоплазии в почечную паренхиму, дифференциации новообразований с рентгенонегативными камнями почек и мочеточников. КТ почек и мочевых путей позволяет оценить распространенность опухоли за пределы почки (глубину инвазии), вовлеченность лимфоузлов и соседних органов. При необходимости выявления отдаленных метастазов может потребоваться выполнение рентгенографии грудной клетки, сцинтиграфии и УЗИ печени, лимфографии, сцинтиграфии костей.
Лечение опухоли мочеточника
Лечение, в основном, оперативное. При раке мочеточника в дополнение к хирургическому вмешательству проводится радио- и химиотерапия, однако опухолевые клетки к ним малочувствительны. При выборе лечебной тактики руководствуются типом и локализацией новообразования, состоянием противоположной почки и пр. Доброкачественные неоплазии удаляются путем эндоскопической трансуретеральной резекции (электрорезекции, электрокоагуляции, лазерной коагуляции). При поверхностных, неинвазивно растущих опухолях дистальной трети мочеточника возможно проведение сегментарной резекции органа с формированием уретероцистоанастомоза.
Стандартно при локализованной форме переходно-клеточного рака мочеточника и лоханки выполняется нефроуретерэктомия с частичной резекцией мочевого пузыря, что диктуется высокой опасностью дальнейшего распространения опухоли по мочеточнику. При этом резекция мочевого пузыря может производиться трансуретрально, а нефроуретерэктомия – из лапароскопического доступа. Постоперационное лечение может дополняться адъювантной терапией: системной химиотерапией, радиотерапией, топической (внутримочеточниковой) иммунохимиотерапией и химиотерапией.
Прогноз и профилактика
Доброкачественные опухоли мочеточника обязательно должны быть удалены, поскольку могут подвергаться малигнизации. После их удаления прогноз для жизни благоприятный. Неинвазивная переходно-клеточная карцинома мочеточника излечима в 80% случаев; инвазивно растущие опухоли – лишь в 10-15%. Злокачественные новообразования после удаления рецидивируют у 12-18% пациентов. При метастатическом или рецидивном течении прогноз неудовлетворительный.
После удаления опухоли необходимо наблюдение уролога (онкоуролога), периодический эндоскопический, рентгенологический и цитологический контроль. Избежать возникновения новообразований можно, исключив курение, употребление нефротоксичных препаратов, ограничив взаимодействие с вредными химическими факторами, проводя своевременное лечение заболеваний мочевыводящих путей.
Источник
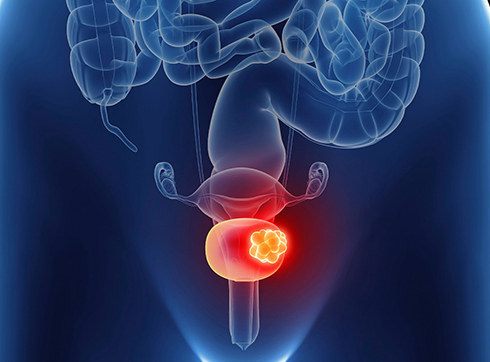
Опухоли, поражающие мочевой пузырь, могут быть доброкачественными или злокачественными. Первые представляют собой папилломы. Это мягкая опухоль на ножке, которая состоит из множества тянущихся «ворсинок». Она может перерождаться в злокачественную опухоль, поэтому подлежит удалению. Обычно операция проводится эндоскопическим методом.
Наибольшую опасность представляют злокачественные опухоли мочевого пузыря – папиллярный и инфильтрирующий рак. Согласно статистике, у мужчин они развиваются в четыре раза чаще, чем у женщин. Наиболее подверженная риску возрастная категория – 40-60 лет.
Причины развития
Досконально этиология рака мочевого пузыря не изучена. Но с уверенностью можно утверждать, что риск его развития связан с курением и воздействием различных химических или биологических канцерогенов. Это зависит от особенностей строения органа. Мочевой пузырь выполняет накопительную функцию, поэтому растворенные в моче продукты могут некоторое время воздействовать на его стенки. Среди химических канцерогенов выделяют вещества, используемые в резиновом, лакокрасочном, бумажном производстве. Из пищевых можно отметить жареное мясо, жир животного происхождения, продукты с большим содержанием в составе витамина А.
Причиной развития злокачественной опухоли может стать и ранее перенесенная лучевая терапия, которая использовалась, например, при лечении рака мочеточников. Предрасполагающий фактор – применение в терапии циклофосфамида.
Злокачественное новообразование может развиться при наличии хронического цистита или паразитарного поражения – шистосомоза.
Симптомы и диагностика
Первичным симптомом рака мочевого пузыря является примесь крови в моче. Никаких болевых ощущений при этом не наблюдается. Не всегда этот симптом означает именно онкологические проблемы, но медлить нельзя и нужно срочно записываться на диагностику к урологу.
Если опухоль уже проросла глубоко в стенку мочевого пузыря, то она может вызвать сдавливание мочеточников. Это приведет к развитию почечной недостаточности. В таком случае пациента могут начать беспокоить болевые ощущения в области поясницы. Но здесь важна правильная диагностика. Аналогичные симптомы наблюдаются и при раке почки.
При прогрессировании заболевания и отсутствии должного лечения к описанным выше симптомам присоединяются и другие:
- затрудненное, часто болезненное мочеиспускание;
- боли в нижнем отделе живота, которые отдают в промежность;
- императивные позывы к мочеиспусканию.
Обследование пациента начинается с осмотра и пальпации. Однако опухоли мочевого пузыря обычно не прощупываются. Далее назначается ряд лабораторных анализов:
- анализ мочи на наличие эритроцитов;
- бактериологический посев, необходимый для исключения инфекции в мочевыводящих путях;
- биохимический анализ крови, показывающий уровень азотистых оснований;
- онкомаркеры.
Обязательно используется инструментальная диагностика. Пациенту необходимо пройти УЗИ, МРТ, МСКТ, цистоскопию. Ультразвуковое исследование способно выявить опухоли размером более 1 см. Магнитная томография необходима для установления стадии заболевания и вовлеченности лимфатических узлов. При проведении цистоскопии могут быть взяты частички опухоли на биопсию. Это позволяет определить природу новообразования. Если есть подозрение на поражение костей метастазами, то дополнительно выполняют радиологическое исследование.
Эффективные методики лечения
Лечение рака мочевого пузыря может включать оперативное вмешательство, лекарственную и лучевую терапию. Индивидуальная схема лечения зависит от стадии заболевания.
Если опухоль не поразила мышечный слой и является «поверхностной», то используется трансуретральная резекция. Она проводится малоинвазивным эндоскопическим методом. После процедуры пациенту назначается курс химио- или иммунотерапии. Это необходимо для снижения риска рецидива заболевания.
Если опухоль проникла в мышечный слой, то назначают курс лучевой терапии или проводят более радикальное хирургическое вмешательство. Мочевой пузырь удаляется, а на замену ему создается аналог из сегмента толстой кишки.
Источник
