Признаки пиелонефрита и мочекаменной болезни
Актуальность. Заболеваемость мочекаменной болезнью в современном мире неуклонно растет. Воспаление и фиброз как его исход способствуют образованию камней в почках.
Материал и методы. Исследование проведено в два этапа. На первом этапе с целью выявления предпосылок к литогенезу сравнивалась концентрация общего кальция и фосфора в сыворотке крови у 12 пациентов с хроническим неспецифическим пиелонефритом и 17 пациентов с урогенитальным туберкулезом. На втором этапе изучалась эффективность Блемарена в комплексном лечении больных хроническим пиелонефритом и уратурией, для чего было сформировано две группы по 19 человек в каждой. В основной группе дополнительно к стандартной терапии назначался Блемарен.
Результаты. Длительный инфекционно-воспалительный процесс в почках независимо от этиологии приводит к повышению экскреции оксалатов, причем наиболее выраженно при хроническом неспецифическом пиелонефрите (р < 0,05). Экскреция мочевой кислоты, не имевшая достоверных отличий исходно в обеих группах (4,97 и 5,19 ммоль/сут), статистически значимо увеличилась у больных урогенитальным туберкулезом через три месяца приема противотуберкулезных препаратов.
Выводы. Следствием хронического инфекционно-воспалительного процесса в почках становятся нарушение минерального обмена, увеличение экскреции уратов и оксалатов. Обнаружение в моче больного хроническим пиелонефритом этих солей является показанием к назначению курса Блемарена до стойкой нормализации рН мочи и растворения солей. Включение в комплекс лечения цитратной смеси не только способствует ожидаемому исчезновению уратурии, но и снижает выраженность болевого синдрома.
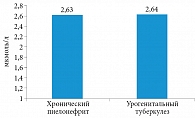
Рис. 1. Концентрация общего кальция в сыворотке крови у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом
Рис. 2. Концентрация альбумина в сыворотке крови у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом

Рис. 3. Суточная экскреция оксалатов у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом

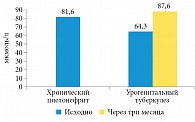
Рис. 4. Суточная экскреция мочевой кислоты у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом
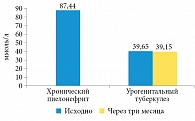
Рис. 3. Суточная экскреция фосфатов у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом

Характеристика пациентов с хроническим пиелонефритом в стадии обострения и уратурией, принявших участие в исследовании (n = 38)
Введение
Распространенность мочекаменной болезни (МКБ) в современном мире неуклонно растет, что в значительной мере обусловлено кардинальными изменениями питания и поведения человека [1]. МКБ причиняет значительные моральные страдания, а также положительно коррелирует с заболеваниями сердечно-сосудистой системы, в частности ишемической болезнью сердца [2]. Кроме того, МКБ, в том числе в анамнезе, существенно повышает риск развития инфаркта миокарда и инсульта, что показано в канадском когортном исследовании, охватившем более трех миллионов пациентов [3].
Воспаление и фиброз как его исход способствуют образованию камней в почках [4, 5]. Различные нарушения метаболизма выявлены у 91,5% больных нефролитиазом. Среди них преобладала гиперурикемия (21,1%), у каждого десятого были обнаружены гипоцитратемия и низкая кислотность мочи [6]. Некоторые исследователи рассматривают камни почек как ренальное отражение классического метаболического синдрома [7].
Материал и методы
Исследование проведено в два этапа. На первом этапе с целью выявления предпосылок к литогенезу у пациентов с хроническим инфекционно-воспалительным процессом в почках различной этиологии (12 больных хроническим неспецифическим пиелонефритом и 17 больных урогенитальным туберкулезом) оценивалась концентрация общего кальция и фосфора в сыворотке крови. На втором этапе с целью определения эффективности Блемарена в комплексном лечении больных хроническим пиелонефритом сформировано две группы по 19 пациентов в каждой. У всех больных наряду с хроническим пиелонефритом также имела место уратурия в общем анализе мочи. В основной группе дополнительно к стандартной терапии по поводу обострения хронического пиелонефрита пациенты принимали Блемарен в виде шипучих таблеток, растворенных в 200 мл воды комнатной температуры, под контролем рН мочи в течение месяца. Группу сравнения набирали путем ретроспективного анализа историй болезни. В этой группе проводилось стандартное лечение, включающее антибиотик в соответствии с чувствительностью выделенного возбудителя.
Критерии включения:
- пациенты обоего пола старше 18 лет;
- диагноз «обострение хронического пиелонефрита»;
- как минимум два рецидива за последние полгода или три в течение года, предшествовавшего включению в исследование;
- наличие в моче уратов.
Эффективность лечения определяли по следующим критериям: срок нормализации или улучшения анализов мочи, уменьшение интенсивности боли по Визуальной аналоговой шкале, прекращение роста уропатогенов. Эффективность лечения оценивали через десять и 30 дней от начала терапии.
Статистическая обработка результатов проведена на персональном компьютере с помощью пакетов статистических программ Microsoft Excel 2007 и istica for Windows 6.0. Значимость различий (p) оценивали, используя t-критерий Стьюдента и критерий Манна – Уитни. Частоты признаков сравнивали с помощью критерия хи-квадрат Пирсона. Статистически значимыми считали различия при р
Результаты
Первый этап
Средняя концентрация общего кальция в сыворотке крови у больных хроническим неспецифическим пиелонефритом и нелеченых больных урогенитальным туберкулезом достоверных различий не имела (рис. 1). Однако у больных урогенитальным туберкулезом в сравнении с больными хроническим пиелонефритом наблюдалась тенденция к гипоальбуминемии, что косвенным образом свидетельствовало о повышении уровня ионизированного кальция в сыворотке крови (рис. 2).
При сравнении суточной экскреции ряда камнеобразующих элементов (оксалатов, мочевой кислоты и фосфатов) у больных урогенитальным туберкулезом и хроническим неспецифическим пиелонефритом выяснилось, что длительный инфекционно-воспалительный процесс в почках независимо от этиологии приводит к повышению экскреции оксалатов, причем наиболее выраженно при хроническом неспецифическом пиелонефрите (р
Оказалось, что более высокий уровень экскреции фосфатов характерен для больных хроническим пиелонефритом. У больных урогенитальным туберкулезом уровень экскреции фосфатов был в два раза ниже, чем у больных хроническим пиелонефритом, и прием противотуберкулезных препаратов не повлиял на этот параметр (рис. 5). Вместе с тем ни в одной группе не зафиксированы уреазопродуцирующая флора в моче и рН мочи > 7,0.
Таким образом, у больных туберкулезом мочевой системы выявлено увеличение суточной экскреции оксалатов и мочевой кислоты в процессе терапии. Оксалурия может быть связана с длительным приемом антибактериальных препаратов. Гиперурикозурия не только способствует формированию солей мочевой кислоты, но и повышает сатурацию мочи, благоприятствуя образованию кальциево-оксалатных конкрементов. Изменение суточной экскреции камнеобразующих элементов у больных туберкулезом может быть фактором риска формирования конкрементов в мочевой системе. Остается актуальным поиск эффективной профилактики камнеобразования.
Второй этап
Группы пациентов, включенных в исследование, по основным показателям были сопоставимы (таблица).
При оценке эффективности непосредственных результатов лечения сразу по завершении основного курса антибактериальной терапии статистически значимых различий по снижению бактериурии и лейкоцитурии в обеих группах не обнаружено. У 12 (63,1%) пациентов основной группы и 11 (57,9%) больных группы сравнения полностью нормализовались или значительно улучшились показатели мочи (уменьшились признаки воспаления). Рост патогенных микроорганизмов в моче прекратился у 16 (84,2%) пациентов основной и 16 (84,2%) пациентов контрольной группы. Однако интенсивность боли статистически значимо снизилась только в основной группе, где пациенты оценили ее в среднем в 3,4 ± 0,8 балла, в то время как в группе сравнения этот показатель составил 5,4 ± 0,5 балла (p
Уратурия прекратилась у 13 (68,4%) больных основной группы и двоих (10,5%) пациентов группы сравнения. Оксалурия исчезла у всех пациентов основной группы и по-прежнему наблюдалась у трех (15,8%) пациентов группы сравнения.
При контрольном обследовании через месяц установлено, что в основной группе умеренная лейкоцитурия сохранялась у двух (10,5%) пациентов, а у 17 (89,5%) признаки воспаления в моче исчезли. В группе сравнения нормальное число лейкоцитов в моче отмечено у 16 (84,2%) пациентов, а у трех (15,8%) по-прежнему выявлялась лейкоцитурия. Рост уропатогенов в диагностически значимом титре имел место у трех пациентов в каждой группе. Оксалурия не обнаружена ни у одного пациента основной группы, однако оксалаты по-прежнему визуализировались в моче одного пациента группы сравнения. Соли мочевой кислоты в моче отсутствовали у всех пациентов основной группы, в то время как в группе сравнения уратурия сохранялась у 15 (78,9%) пациентов.
Обсуждение результатов
Мочекислые камни занимают небольшую долю в структуре уролитиаза – не более 15-20% [8]. Они могут образовываться как из эндогенных источников de novo за счет синтеза и катаболизма нуклеиновых кислот, так и экзогенным путем из-за особенностей диеты. В частности избыточное поступление с пищей животных белков (не только мяса, но и рыбы) способствует формированию уратных конкрементов [9, 10].
Уратный литиаз потенциально может быть излечен консервативно, без инвазивных вмешательств. К факторам риска образования уратов относятся гиперурикемия, гиперурикозурия, олигурия, низкий рН мочи. Гиперурикемия является показанием к назначению ингибитора ксантиноксидазы аллопуринола. Этот фермент катализирует превращение гипоксантина в ксантин и далее в мочевую кислоту – конечный продукт пуринового обмена [8].
Уратные камни успешно поддаются литолизу и in vitro, и in vivo на фоне приема Блемарена, представляющего собой смесь сухой лимонной кислоты, гидрокарбоната калия и цитрата натрия [11, 12]. Многие исследователи подчеркивают, что комбинированное применение цитрата натрия и ингибиторов ксантиноксидазы эффективнее при уратном уролитиазе [13]. А у больных тубулоинтерстициальным нефритом в сочетании с уратным уролитиазом подобная комбинация не только приводила к хемолизу камней, но и улучшала почечную функцию [13]. Предположительно зафиксированный более выраженный эффект ослабления интенсивности боли у больных хроническим неспецифическим пиелонефритом на фоне приема Блемарена объясняется минимизацией повреждающего действия солей на паренхиму почек.
Обнаружено, что при кальций-оксалатной форме МКБ гиперурикемия способствует появлению кристаллов оксалата кальция в моче [14]. Установлена целесообразность назначения Блемарена перед дистанционной ударно-волновой литотрипсией, поскольку прием этого препарата приводит к уменьшению размеров конкрементов и снижению их плотности. В результате у 86,7% больных уратным уролитиазом, получавших в предоперационном периоде курс Блемарена, дезинтеграция камня почки была проведена за один сеанс, а в контрольной группе, где операцию выполняли без предшествующего уролитолиза, этот показатель был существенно ниже – 65,5% [15]. Подтверждена высокая эффективность Блемарена, особенно в сочетании с аллопуринолом, в метафилактике мочекислых камней почек [16].
Гипоцитратемия сегодня рассматривается как ведущий пункт нарушения обмена веществ у больных кальций-оксалатными камнями и встречается у 60% таких больных [1]. Мочекислые камни формируются в кислой среде, поэтому необходимо употреблять в пищу фрукты и овощи, избегая, однако, избытка шпината, грибов, аспарагуса, зеленого горошка [17]. Сладкая кукуруза тоже должна быть исключена, поскольку способствует гиперурикемии [1]. Сок дыни, апельсина, лимона, лайма повышает уровень цитратов в крови и снижает риск образования камней [1]. Употребление в пищу свежих фруктовых соков предотвращает образование камней не только благодаря увеличению объема мочи, но и за счет высокого содержания в них калия и лимонной кислоты. Цитраты профилактируют образование мочевых камней двумя путями. Во-первых, они связывают кальций, что снижает сатурацию мочи. Во-вторых, связывают кристаллы оксалата кальция и тем самым способствуют прекращению их роста [18]. Ведущий фактор патогенеза мочекислых камней – низкий рН мочи. Поэтому цитрат калия, нормализующий кислотность мочи, – основополагающий компонент в лечении больных мочекислым уролитиазом [17].
Проспективные рандомизированные контролируемые исследования показали, что прием калия цитрата уменьшает вероятность формирования кальций-оксалатных камней [19]. При этом был отмечен пролонгированный эффект от цитратной смеси, сохранявшийся до трех лет [20].
Накоплен значительный опыт применения Блемарена у больных уратным уролитиазом. В исследовании С.Н. Калининой и соавт. у 58,3% больных с камнями мочеточников достигнут полный литолиз на фоне цитратной терапии Блемареном [21]. Аналогичные результаты получены П.В. Глыбочко и соавт.: двухмесячный курс цитратной терапии завершился полным растворением уратных камней мочеточников у 72% пациентов [22].
В Российской Федерации, особенно в Сибири и на Дальнем Востоке, наблюдается неблагополучная эпидемическая ситуация по туберкулезу [23]. Туберкулезный очаг воспаления может заживать посредством имбибирования солями кальция, во фтизиатрии существует понятие «туберкулезные очаги в фазе обызвествления». Подобный очаг обызвествления в почке ошибочно может быть диагностирован как МКБ. Выполнение литотрипсии в этом случае чревато фатальными последствиями. Если урогенитальный туберкулез сочетается с хроническим пиелонефритом и МКБ, что бывает нередко, то отсутствие эффекта от стандартной антибактериальной терапии объясняют резистентностью уропатогенов [24].
В стандартную полихимиотерапию туберкулеза входит пиразинамид, который может вызывать такой побочный эффект, как повышение уровня мочевой кислоты в плазме крови. В проводимом исследовании у больных урогенитальным туберкулезом через три месяца приема противотуберкулезных препаратов статистически значимо выросла экскреция мочевой кислоты. Выявленная закономерность служит основанием для введения в комплекс лечения больных туберкулезом цитратных смесей, например Блемарена. Исследование показало, что длительный инфекционно-воспалительный процесс в почках независимо от этиологии приводит к повышению экскреции оксалатов, причем при хроническом неспецифическом пиелонефрите выраженнее, чем при урогенитальном туберкулезе. Не вызывает сомнения, что МКБ может осложниться вторичным пиелонефритом, резистентным к стандартной терапии за счет формирования биопленок на поверхности конкремента. Однако этот процесс обоюдно-направленный – хронический пиелонефрит любой этиологии также способствует формированию кристаллов солей, что усугубляет воспалительный процесс и усиливает интенсивность боли. Установленный факт позволяет рекомендовать литолитическую терапию пациентам с пиелонефритом.
Выводы
Хронический инфекционно-воспалительный процесс в почках приводит к нарушению минерального обмена, увеличивает экскрецию уратов и оксалатов. Обнаружение в моче больного хроническим пиелонефритом этих солей является показанием к назначению курса Блемарена до стойкой нормализации рН мочи и растворения солей. Включение в комплекс лечения цитратной смеси не только способствует ожидаемому исчезновению уратурии, но и снижает выраженность болевого синдрома.
Источник
Пиелонефрит – это неспецифическое инфекционное заболевание почек, вызываемое различными бактериями. Острая форма заболевания проявляется повышением температуры, симптомами интоксикации и болями в поясничной области. Хронический пиелонефрит может протекать бессимптомно или сопровождаться слабостью, нарушением аппетита, учащением мочеиспускания и неинтенсивными болями в пояснице. Диагноз выставляется на основании результатов лабораторных анализов (общий и биохимический анализы мочи, бакпосев), урографии и УЗИ почек. Лечение – антибактериальная терапия, иммуностимуляторы.
Общие сведения
Пиелонефрит – широко распространенная патология. Пациенты, страдающие острым и хроническим пиелонефритом, составляют около 2/3 всех урологических больных. Болезнь может протекать в острой или хронической форме, поражать одну или обе почки. Диагностику и лечение осуществляет специалист в сфере клинической урологии и нефрологии. В случае отсутствия своевременной терапии пиелонефрит может привести к таким тяжелым осложнениям как почечная недостаточность, карбункулу или абсцессу почки, сепсису и бактериальному шоку.
Пиелонефрит
Причины пиелонефрита
Заболевание может возникнуть в любом возрасте. Чаще пиелонефрит развивается:
- У детей в возрасте до 7 лет (вероятность появления пиелонефрита возрастает из-за особенностей анатомического развития.
- У молодых женщин в возрасте 18-30 лет (возникновение пиелонефрита связано с началом половой жизни, беременностью и родами).
- У пожилых мужчин (при обструкции мочевыводящих путей вследствие развития аденомы предстательной железы).
Любые органические или функциональные причины, препятствующие нормальному оттоку мочи, увеличивают вероятность развития патологии. Нередко пиелонефрит появляется у больных мочекаменной болезнью. К неблагоприятным факторам, способствующим возникновению пиелонефрита, относится сахарный диабет, иммунные нарушения, хронические воспалительные болезни и частые переохлаждения. В ряде случаев (обычно у женщин) пиелонефрит развивается после перенесенного острого цистита.
Бессимптомное течение нередко является причиной несвоевременной диагностики хронического пиелонефрита. Больные начинают получать лечение, когда функция почек уже нарушена. Поскольку патология очень часто возникает у пациентов, страдающих мочекаменной болезнью, таким больным необходимо специальная терапия даже при отсутствии симптоматики пиелонефрита.
Симптомы пиелонефрита
Острый пиелонефрит
Для острого процесса характерно внезапное начало с резким повышением температуры до 39-40°С. Гипертермия сопровождается обильным потоотделением, потерей аппетита, выраженной слабостью, головной болью, иногда – тошнотой и рвотой. Тупые боли в поясничной области различной интенсивности, чаще односторонние, появляются одновременно с повышением температуры. Физикальное обследование выявляет болезненность при поколачивании в области поясницы (положительный симптом Пастернацкого).
Неосложненная форма острого пиелонефрита не вызывает нарушений мочеиспускания. Моча становится мутной или приобретает красноватый оттенок. При лабораторном исследовании мочи выявляется бактериурия, незначительная протеинурия и микрогематурия. Для общего анализа крови характерен лейкоцитоз и повышение СОЭ. Примерно в 30% случаев в биохимическом анализе крови отмечается повышение азотистых шлаков.
Хронический пиелонефрит
Хронический пиелонефрит нередко становится исходом недолеченной острой формы. Возможно развитие первичного хронического процесса. Иногда патология обнаруживается случайно при исследовании мочи. Больные предъявляют жалобы на слабость, снижение аппетита, головные боли и учащенное мочеиспускание. Некоторых пациентов беспокоят тупые ноющие боли в поясничной области, усиливающиеся в холодную сырую погоду. Симптомы, свидетельствующие об обострении, совпадают с клинической картиной острого процесса.
Осложнения
Двухсторонний острый пиелонефрит может стать причиной острой почечной недостаточности. К числу наиболее грозных осложнений следует отнести сепсис и бактериальный шок. В некоторых случаях острая форма заболевания осложняется паранефритом. Возможно развитие апостеноматозного пиелонефрита (формирование множественных мелких гнойничков на поверхности почки и в ее корковом веществе), карбункула почки (нередко возникает вследствие слияния гнойничков, характеризуется наличием гнойно-воспалительного, некротического и ишемического процессов) абсцесса почки (расплавление почечной паренхимы) и некроза почечных сосочков.
Если лечение не проводится, наступает терминальная стадия гнойно-деструктивного острого процесса. Развивается пионефроз, при котором почка полностью подвергается гнойному расплавлению и представляет собой очаг, состоящий из полостей, заполненных мочой, гноем и продуктами тканевого распада. При прогрессировании хронического двухстороннего пиелонефрита функция почек постепенно нарушается, что приводит к снижению удельного веса мочи, артериальной гипертензии и развитию хронической почечной недостаточности.
Диагностика
Постановка диагноза обычно не представляет затруднений для врача-уролога из-за наличия ярко выраженных клинических симптомов. В анамнезе часто отмечается наличие хронических заболеваний или недавно перенесенные острые гнойные процессы. Клиническую картину формирует характерное сочетание выраженной гипертермии с болью в пояснице (чаще односторонней), болезненными мочеиспусканиями и изменениями мочи. Моча мутная или с красноватым оттенком, имеет выраженный зловонный запах. В рамках диагностических мероприятий выполняются:
- Лабораторные исследования. Лабораторным подтверждением диагноза служит обнаружение в моче бактерий и небольших количеств белка. Для определения возбудителя проводят бакпосев мочи. О наличии острого воспаления свидетельствует лейкоцитоз и увеличение СОЭ в общем анализе крови. При помощи специальных тест-наборов проводится идентификация вызвавшей воспаление микрофлоры. Концентрационную способность почек оценивают при помощи пробы Зимницкого.
- Лучевая диагностика. В ходе обзорной урографии выявляется увеличение объема одной почки. Экскреторная урография свидетельствует о резком ограничении подвижности почки при проведении ортопробы. При апостематозном пиелонефрите отмечается снижение выделительной функции на стороне поражения (тень мочевыводящих путей появляется с запозданием или отсутствует). При карбункуле или абсцессе на экскреторной урограмме определяется выбухание контура почки, сдавление и деформация чашечек и лоханки. Диагностику структурных изменений почечной ткани при пиелонефрите проводят при помощи УЗИ почек. Для исключения мочекаменной болезни и анатомических аномалий выполняют КТ почек.

КТ ОБП и забрюшинного пространства. Эмфизематозный пиелонефрит, включения газа в чашечках.
Лечение пиелонефрита
Лечение острого пиелонефрита
Неосложненный острый процесс лечится консервативно в условиях стационара. Проводится антибактериальная терапия. Медикаменты подбираются с учетом чувствительности обнаруженных в моче бактерий. Для того, чтобы максимально быстро ликвидировать воспалительные явления, не допустив перехода пиелонефрита в гнойно-деструктивную форму, лечение начинают с самого эффективного препарата.
Проводится дезинтоксикационная терапия, коррекция иммунитета. При лихорадке назначается диета с пониженным содержанием белков, после нормализации температуры пациента переводят на полноценное питание с повышенным содержанием жидкости. На первом этапе терапии вторичного острого пиелонефрита следует устранить препятствия, затрудняющие нормальный отток мочи: как правило, для этого производится установка мочеточникового катетера-стента. Назначение антибактериальных препаратов при нарушенном пассаже мочи не дает желаемого эффекта и может привести к развитию серьезных осложнений.
Лечение хронического пиелонефрита
Осуществляется по тем же принципам, что и терапия острого процесса, но отличается большей длительностью и трудоемкостью. Терапевтическая программа предусматривает устранение причин, которые привели к затруднению оттока мочи или вызвали нарушения почечного кровообращения, антибактериальную терапию и нормализацию общего иммунитета.
При наличии препятствий необходимо восстановить нормальный пассаж мочи. Восстановление оттока мочи производится оперативно (нефропексия при нефроптозе, удаление камней из почек и мочевыводящих путей, удаление аденомы предстательной железы и т. д.). Устранение препятствий, мешающих пассажу мочи, во многих случаях позволяет достичь стойкой длительной ремиссии. Антибактериальные препараты назначаются с учетом данных антибиотикограммы. До определения чувствительности микроорганизмов проводится терапия антибактериальными препаратами широкого спектра действия.
Пациентам с хроническим пиелонефритом требуется длительная систематическая терапия сроком не менее года. Лечение начинают с непрерывного курса антибактериальной терапии продолжительностью 6-8 недель. Такая методика позволяет устранить гнойный процесс в почке без развития осложнений и образования рубцовой ткани. Если функция почек нарушена, требуется постоянный контроль фармакокинетики нефротоксичных антибактериальных препаратов. Для коррекции иммунитета при необходимости применяют иммуностимуляторы и иммуномодуляторы. После достижения ремиссии назначают прерывистые курсы антибактериальной терапии.
В период ремиссии больным показано санаторно-курортное лечение (Джермук, Железноводск, Трускавец и др.). Следует помнить об обязательной преемственности терапии. Начатое в стационаре антибактериальное лечение необходимо продолжать амбулаторно. Назначаемая врачом санатория схема лечения должна включать в себя прием антибактериальных препаратов, рекомендуемых врачом, постоянно наблюдающим пациента. В качестве дополнительного метода лечения применяется фитотерапия.
Источник
