Пристеночное гиперэхогенное образование в мочевом пузыре

Изоэхогенное образование в мочевом пузыре – это доброкачественная или злокачественная опухоль, которая при ультразвуковом исследовании по строению и акустической плотности схожа с окружающими тканями. Патологическое новообразование зачастую диагностируется у пациентов пожилого возраста (у мужчин значительно чаще, чем у женщин).

Среди доброкачественных опухолей выделяют эпителиальные и неэпителиальные. К первым относятся папилломы и полипы, а ко вторым – невриномы, лейомиомы, фибромиксомы, фибромы, рабдомиомы и гемангиомы. Злокачественные новообразования: мелкоклеточная карцинома, аденокарцинома, веретеноклеточный злокачественный процесс и саркома.
Симптомы образования в мочевом пузыре
Доброкачественное объемное образование мочевого пузыря, как правило протекает бессимптомно. Основные отличительные проявления наличие крови в моче (гематурия) и дизурические расстройства.
Дизурические расстройства – нарушения нормального процесса мочеиспускания. Сопровождаются резями, болевыми ощущениями, учащением или же уменьшением количества мочеиспусканий, недержанием мочи в разное время суток, трудностями при мочеиспускании.
Боли ощущаются в области гениталий и в нижней части живота, после мочеиспускания они зачастую усиливаются.
Осложнения опухоли: гидронефроз, внутреннее кровотечение, хроническая почечная недостаточность, пиелонефрит, инфаркт, цистит.
При развитии злокачественных новообразований наблюдаются следующие симптомы:
- ощущение неполного опорожнения после мочеиспускания;
- слабость;
- потеря веса и аппетита;
- раздражительность, апатия;
- снижение работоспособности;
- усиление боли при пальпации;
- необъяснимая усталость.
Какие нужно сдать анализы
При появлении вышеописанной симптоматики необходимо обратиться к урологу, который проведет первичный осмотр, сбор анамнеза и назначит дополнительное обследование. Если подтвердится, что у пациента присутствует изоэхогенное пристеночное образование в мочевом пузыре, понадобится также консультация врача-онколога.

Основные диагностические исследования, которые проводятся с целью определения вида новообразования, его размера, местоположения, воздействия на соседние ткани:
- УЗИ – неинвазивный и абсолютно безопасный метод.
- Компьютерная и магнитно-резонансная томографии.
- Цитологическая проверка мочи на наличие злокачественных клеток.
- Цистоскопия – осмотр органа с помощью эндоскопического прибора. Посредством методики можно осмотреть внутреннюю полость, а также провести биопсию новообразования (небольшой кусочек опухоли для последующего анализа в лаборатории).
- Экскреторная урография с нисходящей цистографией – проверка состояния мочевыводящих путей.
- Рентгенография с введением контрастного вещества (определяет рак).
- Анализ крови на наличие онкомаркеров.
Лечение, профилактика, консультация уролога по вопросу: образование в мочевом пузыре
Если у пациента неэпителиальный тип опухоли, лечение не требуется. Показаны регулярные обследования с помощью ультразвука и цистоскопии.
Эпителиальное пристеночное образование мочевого пузыря требует проведения закрытой операции с электрорезекцией или электрокоагуляцией. После этого устанавливается катетер на срок до 5 дней, назначаются поддерживающие препараты: спазмолитики, антибиотики, анальгетики. В сложных случаях проводится открытое хирургическое вмешательство (язвенные или пограничные формирования).
Лечение рака требует комплексного подхода. Терапия включает оперативное вмешательство, а также курсы химиотерапии или лучевого облучения. Их последовательность, интенсивность определяется онкологом в зависимости от стадии заболевания.
Чтобы предотвратить начало патологического процесса, рекомендуется:
- соблюдать питьевой режим, при котором в сутки употребляется не менее 1,5-2 л жидкости;
- отказаться от вредных привычек, особенно курения;
- своевременно опорожнять мочевой пузырь;
- предотвращать и полностью излечивать воспалительные процессы в мочеполовой системе;
- снизить шанс взаимодействия с канцерогенами и анилиновыми красителями.
Источник
Ультразвуковое исследование – один из самых прогрессивных, достоверных и быстрых методов визуализации органов человеческого организма, который к тому же совершенно безвреден и финансово доступен практически каждому человеку. Сам принцип УЗИ – разная степень отражения звуковых волн от объектов с различной плотностью уже больше ста лет применяется во флоте, промышленности, военном деле и лишь с недавнего времени используется в медицине.
За последние пятьдесят лет возможности ультразвуковой диагностики стали настолько широкими, что современное акушерство, кардиология, гинекология, урология, хирургия и ещё очень многие отрасли медицины невозможно представить без использования этого незаменимого метода исследования человеческого организма.
Во время обследования пациента, врач ультразвуковой диагностики посредством датчика направляет сквозь толщу человеческого тела, неслышимые ухом звуковые волны высокой частоты на интересующий орган и этим же датчиком принимает отражаемый сигнал, который впоследствии усиливается, расшифровывается мощным компьютером и выводится на экран в виде чёрно-белого дву- или трёхмерного изображения.
Эхогенность
Более тёмные участки УЗИ-изображения называются участками низкой акустической плотности или гипоэхогенными. Это те участки, через которые ультразвук проходит практически, не отражаясь – кисты, сосуды, жировая ткань. Более светлые участки отражают звук намного сильнее, их называют участками высокой акустической плотности или гиперэхогенными участками. Чаще всего это камни, кальцинаты либо костные образования и структуры.

Виды эхогенности объектов при УЗИ
В большинстве случаев, ультразвуковая картина отдельных органов и структур представляет собой более или менее однородное по эхогенности изображение, поэтому выявление несвойственных органу гипо- или гиперэхогенных включений очень часто указывает на патологию и требует особо тщательного анализа.
Включения повышенной эхогенности в различных органах
Попробуем разобраться, с какими именно гиперэхогенными включениями чаще всего приходится сталкиваться специалисту ультразвуковой диагностики. Наиболее часто участки высокой акустической плотности могут встречаться в мягких тканях, матке, простате, селезёнке, почках, желчном и мочевом пузыре.

Гиперэхогенная граница новообразования
Мягкие ткани
В виде яркого плотного образования в толще мягких тканей чаще всего визуализируются застарелые гематомы, которые не получили выхода наружу, а склерозировались и стали местом отложения солей кальция. Нередко так выглядят и кефалогематомы новорожденных. В основном подобные образования могут быть случайной находкой и не вызывать какого-либо беспокойства. В случае обнаружения кальцината, необходимо обратиться к хирургу для наблюдения, а иногда и назначения рассасывающей терапии.
Матка
Гиперэхогенные включения в матке могут оказаться кальцинатами, которые формируются после абортов, выскабливаний, выкидышей, введения контрацептивных спиралей, а так же как исход ряда хронических воспалительных заболеваний. После внутриматочных хирургических операций и манипуляций и в послеродовый период иногда можно обнаружить гиперэхогенные сгустки крови. Не следует забывать, что полипы, миомы и даже ряд злокачественных новообразований матки могут выглядеть в виде эхоплотных узлов и включений. Поэтому в случае их обнаружения не стоит откладывать визит к гинекологу.
Простата
Светлыми, яркими включениями в простате являются камни этого органа, формирующиеся из солей кальция и фосфора. Такое образование может быть различным по размеру (от 2 мм до 20 мм) и форме. Чаще всего камни простаты это признак хронического простатита или аденомы предстательной железы, но иногда они могут стать и случайной находкой. В большей или меньшей степени кальциноз простаты встречается у 75 % мужчин в возрасте после 50 лет. Способствуют возникновению кальцинатов простаты сидячий образ жизни, гиподинамия и длительное отсутствие половой жизни. Сам по себе кальциноз не вызывает дискомфорта и не требует лечения (если не сопровождается симптомами простатита). Единственным противопоказанием при отложениях солей кальция в простате является её массаж из-за большого риска травматизации.

Кальцинаты простаты
Желчный и мочевой пузырь
Эхогенными образованиями желчного и мочевого пузыря могут быть не только камни, но иногда и пристеночные полипы. Полипы обычно менее эхогенны, их размеры в редких случаях превышают 8-10 мм. Камни желчного пузыря имеют большую эхоплотность, оставляют позади себя акустическую тень. Их размеры могут колебаться от едва заметных до выполняющих полость желчного пузыря. Для дифференциальной диагностики, пациента просят поменять своё положение. Камни скатятся вниз, а полипы останутся на прежнем месте.

Камень в мочевом пузыре
Селезёнка
Мелкие эхогенные образования селезёнки, обычно до 3 мм – кальцинаты. Чаще всего встречаются, как случайная находка. Более крупные включения с чёткими контурами, обычно треугольной формы – признаки застарелых травм и селезёночных инфарктов. Ни те, ни другие специального лечения не требуют. Особого внимания требуют эхоплотные образования селезёнки, имеющие нечёткие границы, неоднородную структуру, либо отбрасывающие акустическую тень. Так выглядят абсцессы селезёнки и метастазы злокачественных опухолей.

УЗИ селезенки
Почки
Гиперэхогенные включения в почках представляют особый интерес, так как могут являться признаками довольно широкого спектра заболеваний.

УЗИ почек
Типы эхоплоплотных почечных образований
Разделим эхоплотные образования на три основных типа:
Крупные эхоплотные образования, дающие акустическую тень
В подавляющем большинстве случаев так выглядят конкременты почек (камни, макрокальцификаты). Подобную картину может давать и склерозированный, вследствие воспалительного процесса, лимфатический узел в области почки. Застарелые почечные гематомы также могут кальцифицироваться и имитировать УЗИ-признаки почечнокаменной болезни. Почечнокаменная болезнь лечится нефрологами и урологами. Чаще всего назначается специальная диета, ряд медицинских препаратов для растворения камней, санаторно-курортное лечение. Производится периодический ультразвуковой контроль, который отображает динамику состояния гиперэхогенных включений в почках. Хирургическая операция назначается только в крайних случаях – при обструкции мочевыводящих путей, повторяющихся мучительных болях, присоединении инфекции.
Крупные равномерно-эхоплотные образования без акустической тени
Чаще всего так выглядят доброкачественные образования почек – фибромы, гемангиомы, онкоцитомы. После тщательного обследования пациента и сдачи ряда лабораторных анализов, новообразования почек удаляются хирургическим путём методом резекции или частичного иссечения с последующей обязательной биопсией операционного материала.
Яркие точечные гиперэхогенные включения в почках, не имеющие акустической тени
В данном случае имеется два варианта. Первый – множественные безобидные кальцификаты, мелкие камни почек, почечный “песок”. Второй вариант – мелкие включения, размерами до 3 мм очень высокой эхоплотности – псаммомные тела, на которых хотелось бы остановиться поподробнее.

Изоэхогенное образование
Псаммомные (или псаммозные) тела
Псаммомные (или псаммозные) тела представляют собой множественные гиперэхогенные включения в почках округлой формы, размерами чаще всего от 0,5 мм до 3 мм. Структура телец слоистая, состоят они из белково-липидного компонента, инкрустированного солями кальция и фосфора. В норме такое образование может определяться в мозговых оболочках и некоторых сосудах, однако расположение их в почечной ткани может (но не всегда) указывать на наличие злокачественного образования, чаще всего – папиллярной карциномы. Наблюдение и лечение данной патологии ведёт врач-нефролог либо уролог.
На УЗИ псаммомные тела представляют собой россыпь ярких точечных структур мелкого размера, не имеющих акустической тени (симптом звёздного неба). Данные образования имеют наибольшую акустическую плотность среди всех тканей человеческого организма, поэтому их отчётливо видно на фоне любого органа. Псаммомные тельца располагаются не только в ткани опухоли (хотя их концентрация в ней значительно выше), но и по периферии от неё и в лимфатических узлах, находящихся поблизости.

Псаммомные тела
Определение большого количества ярких мелких точечных эхоструктур в почечной ткани является одним из наиболее достоверных ультразвуковых признаков онкологического новообразования. В случае их визуализации необходимо особо тщательное исследование почечной ткани и близлежащих структур.
Дифференциальная диагностика псаммомных телец проводится с эхосигналом по типу “хвоста кометы”.
При обнаружении гиперэхогенных включений в почках, показаны консультации таких специалистов, как уролог, нефролог. Только эти доктора, учитывая анамнез заболевания, данные ультразвукового и других методов исследования, а также лабораторные данные, смогут поставить наиболее верный диагноз и назначить адекватное лечение. Врач ультразвуковой диагностики составляет УЗИ-заключение, но диагноза не ставит!
В завершение, хотелось бы отметить, что любая патология, обнаруженная при ультразвуковом или каком либо другом обследовании? не является приговором. Это скорее подсказка Вам обратить внимание на собственный образ жизни и отношение к самому дорогому и трудновосполняемому ресурсу, который у нас есть – собственному здоровью.
Источник
Лучевая диагностика пристеночных образований мочевого пузыря и мочеточников
а) Определение:
• Первичные или метастатические опухоли, центрированные в стенке мочевого пузыря, поражающие либо собственную пластинку, либо собственную мышечную пластинку или слои адвентиции ± внутрипузырный рост
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Объемное образование, центрированное в стенке мочевого пузыря, выступающее в просвет
о Формирует тупые углы в просвете мочевого пузыря
• Локализация:
о Различается в зависимости от патофизиологии процесса
о Эндометриоз почти всегда локализуется на задней стенке вдоль маточно-пузырного кармана
• Размер:
о Различный (1-10 см)
• Морфология:
о Обычно данные образования растут как внутрь мочевого пузыря, так и наружу, причем границы между образованием и просветом мочевого пузыря сглаживаются
2. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТ с контрастированием в отсроченную фазу; МРТ
• Советы по протоколу исследования:
о Гидратация пациента для тугого заполнения мочевого пузыря, сканирование с использованием внутривенного контраста
3. Рентгенологические признаки пристеночных образований мочевого пузыря и мочеточников:
• Антеградная/ретроградная цистография:
о Дефект наполнения с гладкой поверхностью
о Вдавления в просвет мочевого пузыря, образующие тупые углы к внутренней поверхности мочевого пузыря
4. КТ при пристеночных образованиях мочевого пузыря и мочеточников:
• Пристеночное мягкотканное образование
5. МРТ при пристеночных образованиях мочевого пузыря и мочеточников:
• МРТ позволяет лучше выделить слои стенки мочевого пузыря и помогает локализовать образование
• Характеристики сигнала различаются в зависимости от патофизиологии процесса и зачатую неспецифичны:
о Лейомиома/лейомиосаркома гипоинтенсивны на Т1 и Т2 (за исключением областей кистозного перерождения и некроза, сигнал от которых колеблется от умеренного до высокого на Т2) о Эндометриоз гиперинтенсивен на Т1 (вследствие продуктов распада крови)
о Нейрофиброма обладает классическим признаком мишени на Т2 (описано выше)
6. УЗИ при пристеночных образованиях мочевого пузыря и мочеточников:
• Изо- или гипоэхогенное мягкотканное образование, поражающее стенку мочевого пузыря
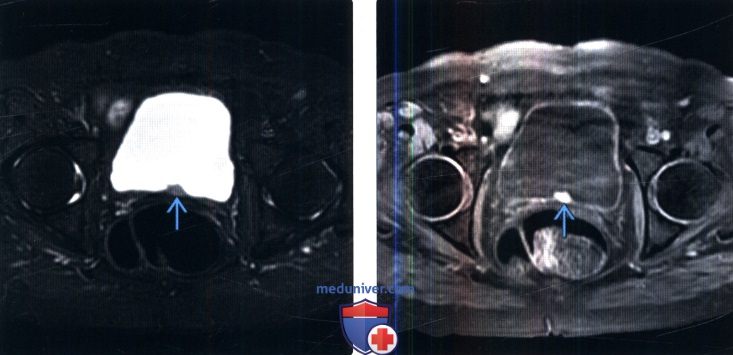
(Слева) МРТ, режим подавления сигнала от жира, STIR, аксиальный срез: у женщины 68 лет с гематурией в анамнезе определяется сигнал умеренной интенсивности на Т2 в виде дефекта наполнения на широкой ножке с тупыми углами по отношению к просвету мочевого пузыря.
(Справа) MPT, Т1, аксиальный срез: у этой же пациентки определяется гиперинтенсивный сигнал внутри образования на Т1. Была выполнена резекция мочевого пузыря и при патоморфологическом исследовании была выявлена параганглиома.
в) Дифференциальная диагностика пристеночных образований мочевого пузыря и мочеточников:
1. Лейомиома:
• Наиболее частая мезенхимальная опухоль мочевого пузыря
• В большинстве случаев небольшие и обнаруживаются случайно:
о Клиническая картина крупных опухолей может быть представлена симптомами раздражения при мочеиспускании, гематурией или обструкцией
• Опухоль растет из мышечного слоя и прорастает наружу и/или в просвет мочевого пузыря
• Опухоли меньшего размера, гомогенные; крупные опухоли склонны быть гетерогенными, вследствие кистозного перерождения
• Низкоинтенсивная на Т1 и Т2; отмечается различная степень контрастирования:
о Гиперинтенсивный сигнал на Т2 от областей кистозного перерождения
• Доброкачественная опухоль с отсутствием тенденции к малигнизации
• Лечение; местная резекция
2. Леймиосаркома:
• Наиболее частая злокачественная мезенхимальная опухоль мочевого пузыря
• Редкая опухоль; болеют чаще пожилые мужчины
• Ассоциирована с предшествующей радиотерапией или терапией циклофосфамидом
• В 80% случаев высокой степени злокачественности; пятилетняя выживаемость составляет – 60%
• Картина визуализации схожа с таковой при лейомиоме; обычно крупнее и содержит более гетерогенные области некроза
• Лечение: радикальная цистэктомия± химиорадиотерапия
3. Рабдомиосаркома:
• Растет из примитивных мышечных клеток мочевого пузыря и предстательной железы
• Наиболее частая опухоль мочевого пузыря у детей:
о Встречается в три раза чаще у европейцев по сравнению с афроамериканцами
• Клиническая картина представлена гематурией, дизурией или инфекцией мочевыделительных путей
• Полипоидные образования, похожие на виноград при гроздевидном варианте саркомы
4. Нейрофиброма:
• Редкая опухоль; мочевой пузырь является самым частым местом поражения мочевыделительных путей
• Может быть изолированной или ассоциированной с нейрофиброматозом первого типа
• Образования растут из пристеночного нервного сплетения рядом с треугольником мочевого пузыря
• Нейрофибромы могут быть очаговыми, плексиформными или диффузными:
о Могут приводить к диффузному узловому утолщению стенки мочевого пузыря
• Гиподенсные на КТ без контрастирования; отмечается гетерогенное контрастирование
• На МРТ обычно гипоинтенсивна на Т1 с признаком мишени на Т2:
о Гипоинтенсивная область (фиброз), окруженная гиперинтенсивной миксоидной стромой
о Элементы стромы сильно накапливают контраст на изображениях МРТ с контрастным усилением
5. Параганглиома:
• Редкая пристеночная/подслизистая опухоль, растущая из хромафинных клеток симпатической системы мочевого пузыря:
о Составляют 1% всех феохромацитом
• Чисто пристеночные опухоли имеет вид выемки в стенке мочевого пузыря с тупым углом (имитируя другие пристеночные опухоли)
• В большинстве случаев, однако, усиленно растут в просвет и их невозможно отличить от папиллярного уротелиального рака на визуализации
• Сильное гомогенное контрастирование (схожее с параганглиомами в других областях тела)
• На МРТ гиперинтенсивны на Т1, а также отмечается ограничение диффузии
• В большинстве случаев имеют клиническую картину и являются функциональными
6. Лимфома:
• Чаще всего образование вторично, первичная опухоль встречается реже
• Возникаете 10-25% случаев у пациентов с лимфомой
• Обычно представлены В-клеточными опухолями низкой степени злокачественности или опухолью из лимфоидной ткани слизистых (MALT)
• Образования с четкими границами в стенке мочевого пузыря
• Благоприятный прогноз как при химио-, так и при радиотерапии
7. Эндометриоз:
• Поражение мочевого пузыря при эндометриозе встречается редко
• Вызвано прямой имплантацией эндометрия при оперативном вмешательстве на малом тазу
• Имплантация эндометрия обычно возникает в маточно-пузырном кармане и образование растет через детрузор в подслизистый слой
• Почти всегда возникает на задней поверхности мочевого пузыря и не отделим от прилежащей матки
• Картина визуализации неспецифична; представляет из себя вдавление вдоль задней стенки мочевого пузыря с тупыми углами (имитируя другие пристеночные процессы):
о Менее часто эндометриоз может прорастать в эпителий и приобретать вид полипоидного пристеночного образования
• Сильное контрастирование (обычно гетерогенное, вследствие наличия и очагов кровоизлияния и фиброза)
• На МРТ определяются области кровоизлияния (гиперинтенсивные на Т1)
8. Метастазы:
• Возникают редко
• Наиболее частыми первичными опухолями являются меланома, рак молочной железы и желудка
• Обычно проявляются как очаговые образования:
о Может быть представлена в виде диффузного утолщения стенки мочевого пузыря; основываясь только на данных визуализации, дифференциальная диагностика доброкачественных причин цистита затруднена
• Образования обычно пристеночные/подслизистые с внутрипузырным ростом
9. Внешние образования (имитация):
• На антеградной/ретроградной цистографии и на цистоскопии внешняя компрессия мочевого пузыря может имитировать пристеночный процесс
• Инвазивные инфильтрирующие процессы, такие как злокачественные образования прямой кишки/мочеполовой системы и эндометриоз, начинаются снаружи мочевого пузыря и в дальнейшем прорастают в стенку мочевого пузыря
• УЗИ, КТ и МРТ могут помочь в дифференциальной диагностике между внешними и пристеночными процессами
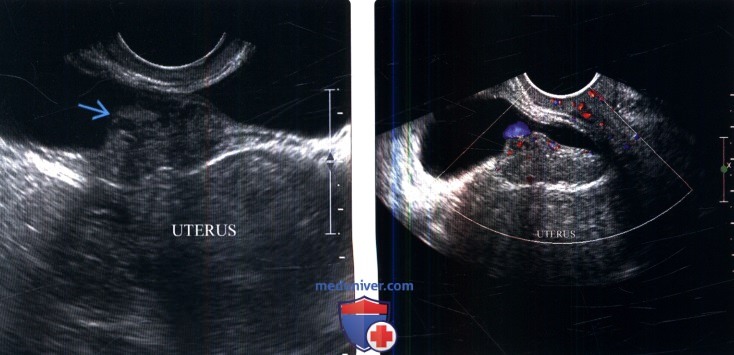
(Слева) УЗИ мочевого пузыря в поперечной плоскости: у женщины 45 лет определяется гетерогенное, гипоэхогенное пристеночное образование вдоль задней стенки мочевого пузыря (центрированное в маточно-пузырном кармане).
(Справа) Цветовая допплерография в продольной плоскости: у этой же пациентки лучше определяется взаимосвязь между образованием, маткой и мочевым пузырем. Обратите внимание на гладкую поверхность образования и тупой угол между образованием и стенкой мочевого пузыря. Был подтвержден диагноз эндометриоза.
г) Патология:
1. Общая характеристика:
• Генетика:
о Параганглиомы и нейрофибромы могут быть ассоциированы с наследственными синдромами
2. Стадирование, степени дифференцировки и классификация пристеночных образований мочевого пузыря и мочеточников:
• В зависимости от глубины пристеночной инвазии, наличия региональных и отдаленных метастазов
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Небольшие пристеночные образования обычно не имеют клинической картины и обнаруживаются случайно
о Клиническая картина крупных опухолей может быть представлена ирритативной симптоматикой, гематурией или обструкцией
о Параганглиомы мочевого пузыря могут быть функциональными
2. Демография:
• Эпидемиология:
о Пристеночные опухоли мочевого пузыря довольно редки:
– < 5% всех опухолей мочевого пузыря
3. Лечение пристеночных образований мочевого пузыря и мочеточников:
• Зависит от гистологии образования:
о Лейомиома; хирургическая резекция
о Лимфома: химио- или радиотерапия
о Рабдомиосаркома: оперативное лечение, химио- и радиотерапия
о Параганглиома: оперативное лечение
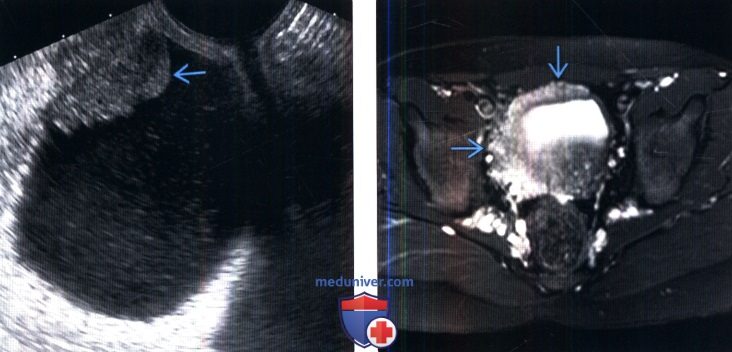
(Слева) Трансвагинальное УЗИ, В-режим, в продольной плоскости: у женщины 65 лет, поступившей с симптомами цистита, определяется гипоэхогенное образование возле купола мочевого пузыря. При цистоскопической биопсии была выявлена лейоми-осаркома.
(Справа) MPT, Т2, режим подавления сигнала от жира, аксиальный срез: у мальчика 9 лет с анамнезом нейрофиброматоза первого типа определяется заметное узловое утолщение стенки мочевого пузыря. Обратите внимание на дополнительную плексиформную нейрофиброму вдоль боковой стенки таза и в околопрямокишечном пространстве.
е) Диагностическая памятка. Советы по интерпретации изображений:
• Располагающаяся сверху слизистая как правило интактна, образование имеет тупые углы к внутренней поверхности пузыря
ж) Список использованной литературы:
1. Beilan JA et al: Pheochromocytoma of the urinary bladder: a systematic review of the contemporary literature. BMC Urol. 13:22, 2013
2. Castellino SM et al: Pediatric genitourinary tumors. Curr Opin Oncol. 21 (3):278-83, 2009
3. Velcheti V et al: Metastatic cancer involving bladder: a review. Can J Urol. 14(1)3443-8,2007
4. Wong-You-Cheong JJ et al: From the archives of the AFIP: Inflammatory and nonneoplastic bladder masses: radiologic-pathologic correlation. Radiographics. 26(6):1847-68, 2006
5. Chapron C et al: Deeply infiltrating endometriosis: pathogenetic implications of the anatomical distribution. Hum Reprod. 21(7): 1839-45, 2006
6. Bazot M etal: Deep pelvic endometriosis: MR imaging for diagnosis and prediction of extension of disease. Radiology. 232(2)379-89, 2004
7. Bazot M et al: Sonography and MR imaging for the assessment of deep pelvic endometriosis, J Minim Invasive Gynecol, 12(2): 178—85; quiz 177,186, 2005
8. Vercellini P et al: The pathogenesis of bladder detrusor endometriosis. Am J Obstet Gynecol. 187(3)338-42, 2002
9. Binsaleh S et al: Bladder leiomyoma: report of two cases and literature review. Can J Urol. 11 (5)341 1-3,2004
10. Mallampati GK et al: MR imaging of the bladder. Magn Reson Imaging Clin N Am. 12(3)345-55, vii, 2004
11. Wilkinson LM et al: Best cases from the AFIP: plexiform neurofibroma of the bladder. Radiographics. 24 Suppl 1: S237-42, 2004
12. Dahm P et al: Malignant non-urothelial neoplasms of the urinary bladder: a review. Eur Urol. 44(6)372-81,2003
13. Rosser CJ etal: Clinical presentation and outcome of high-grade urinary bladder leiomyosarcoma in adults. Urology. 61 (6): 1 151-5, 2003
14. Umaria N et al: MRI appearances of bladder endometriosis. Br J Radiol. 73(871):733-6, 2000
15. Bates AW et al: Malignant lymphoma of the urinary bladder: a dinicopathological study of 11 cases. J Clin Pathol. 53(6):458-61,2000
16. Knoll LDet al: Leiomyoma of the bladder. J Urol. 136(4):906—8, 1986
17. Sundaram CP et al: Characteristics of bladder leiomyoma as noted on magnetic resonance imaging. Urology. 52(6): 1142-3, 1998
– Также рекомендуем “Лучевая диагностика стадии рака мочевого пузыря”
Редактор: Искандер Милевски. Дата публикации: 15.10.2019
Источник

