Повреждение мочевого пузыря при грыжесечении
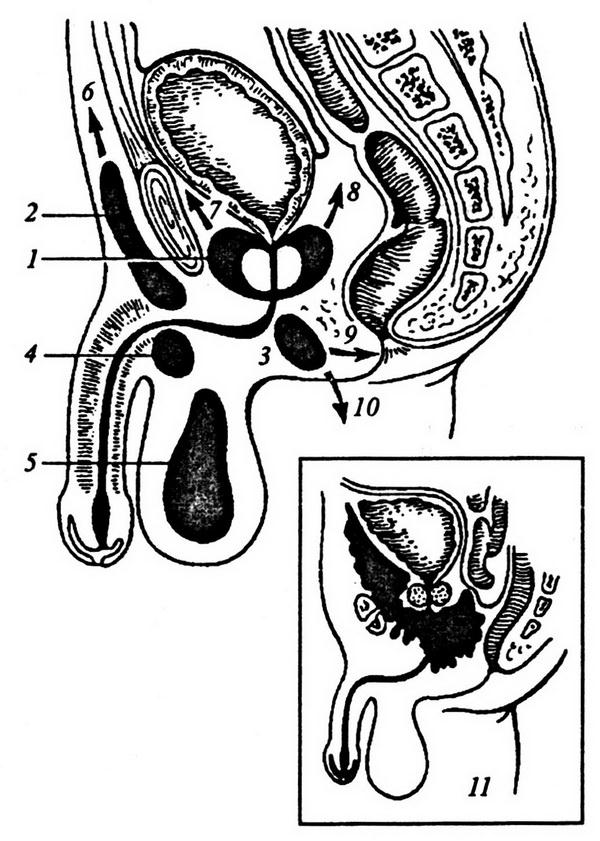
Ятрогенные повреждения мочевого пузыря бывают закрытыми и открытыми.
Мочевой пузырь может случайно повреждаться при:
1. катетеризации мочевого пузыря металлическим катетером;
2. бужировании уретры;
3. оперативных вмешательствах на органах малого таза;
4 акушерских и гинекологических операциях;
5. антистрессовой операции TVT;
6. ТУР простаты и мочевого пузыря;
7. грыжесечении;
8. аортобедренном шунтировании;
9. установке внутриматочной спирали;
10. лапароскопических операциях на органах малого таза.
Факторы, предрасполагающие к случайным интраоперационным повреждениям мочевого пузыря:
1. плохая видимость в операционной ране (большие новообразования в полости таза, беременность; ожирение; кровотечение при выполнении операции на органах малого таза; узкий доступ);
2. анатомические деформации мочевого пузыря: спаечный процесс в полости малого таза, выпадение внутренних женских половых органов; врожденные аномалии; ранее проведенная лучевая терапия по поводу злокачественных опухолей органов малого таза; хронические воспалительные процессы в полости малого таза; эндометриоз; инфильтрирующие злокачественные опухоли.
Наиболее часто встречаются повреждения мочевого пузыря, возникшие в ходе гинекологических операций: проникающие ранения стенки мочевого пузыря в области его верхушки уже при выполнении срединной лапаротомии и повреждение задней стенки мочевого пузыря в момент мобилизации шейки матки и передней стенки влагалища при экстирпации матки. Такие повреждения зачастую диагностируются на операционном столе.
Особый вид повреждения мочевого пузыря – сквозное прошивание стенки пузыря нитью в момент ушивания влагалища после экстирпации матки или ушивания дефекта в брюшине таза после удаления матки. Такое повреждение, как правило, на операционном столе не диагностируется и является причиной образования пузырно–влагалищных свищей.
Диагностика.
Признаки интраоперационного повреждения мочевого пузыря:
1. появление мочи в операционной ране;
2. видимая рана в стенке мочевого пузыря;
3. появление воздуха в мочеприемнике при выполнении лапароскопической операции;
4. появление даже небольшого количества крови в мочеприемнике при выполнении операции на органах малого таза;
5. выделение мочи, окрашенной кровью из мочевого пузыря, по установленному на время операции катетеру заставляет исключить проникающее повреждение мочевого пузыря;
6. контрольная цистоскопия после позадилонного проведения перфораторов при операции TVT.
В случае возникновения подозрения на повреждение мочевого пузыря во время открытой операции выполняется ревизия стенки мочевого пузыря, в него вводится жидкость, окрашенная индигокармином или метиленовым синим, разведенных в 300 мл фурацилина. Поступление окрашенной жидкости в операционную рану подтверждает проникающее повреждение мочевого пузыря. В трудных для интерпретации случаях выполняется цистотомия и проводится тщательная ревизия мочевого пузыря, позволяющая определить место, вид повреждения и его отношение к устьям мочеточников.
Операция TVT по поводу недержания мочи при напряжении всегда требует выполнения контрольной цистоскопии с целью исключения проведения перфораторов с синтетической лентой через просвет мочевого пузыря.
В большинстве случаев интраоперационные повреждения мочевого пузыря в ходе открытых операций на операционном столе не диагностируются. В послеоперационном периоде заподозрить проникающее повреждение мочевого пузыря можно по следующим симптомам: выделение мочи из операционной раны; появление крови в мочеприемнике в случае дренированного катетером мочевого пузыря; интенсивные боли в мочевом пузыре при мочеиспускании после операции; боли в низу живота; признаки раздражения брюшины. В таких случаях с целью исключения проникающего повреждения мочевого пузыря должна быть немедленно выполнена ретроградная цистография.
Лечение.
Стратегия лечения ятрогенных повреждений мочевого пузыря та же, что и при неятрогенных. Тактика лечения зависит от сроков, прошедших от операции до выявления повреждения мочевого пузыря.
При интраоперационном повреждении мочевого пузыря, когда ранение выявлено на операционном столе, проводят коррекцию двумя способами. Если позволяют условия операции, то необходимо выделить стенку мочевого пузыря на протяжении 2–3 см вокруг отверстия и ушить его двухрядными кетгутовыми или викриловыми швами. Затем по уретре устанавливается катетер Фолея, отмывается мочевой пузырь от сгустков крови и проверяется герметичность швов путем заполнения мочевого пузыря через уретральный катетер раствором фурацилина до объема 300–400 мл. В случае просачивания раствора фурацилина между наложенных швов, дополнительно накладываются отдельные швы. Если в рану раствор фурацилина не выделяется, то катетер оставляют на 8–10 суток.
При обширных повреждениях мочевого пузыря, трудностях в выделении места повреждения из–за ранее наложенных лигатур или спаек, когда ушивание дефекта снаружи чревато захватом устья или интрамурального отдела мочеточника, целесообразно предварительно произвести цистотомию через переднюю стенку мочевого пузыря. После этого проводится ревизия со стороны полости мочевого пузыря, уточняется степень и локализация повреждения, при необходимости катетеризируется мочеточник. Ушивание стенки мочевого пузыря производится со стороны его просвета. Первый ряд швов накладывается на стенку пузыря с захватом наружной половины мышц детрузора и паравезикальных тканей. Второй ряд швов формируется за счет оставшейся половины мышечного слоя детрузора и слизистой оболочки мочевого пузыря. При этом целесообразно использовать погружные швы, когда узлы не остаются в просвете мочевого пузыря, а погружаются в ушиваемую рану. Операция заканчивается, как правило, цистостомией и дренированием паравезикального пространства по Пирогову с помощью дренажной трубки.
Такая тактика удобна и при локализации повреждений мочевого пузыря в области шейки и треугольника Льето. Попытки выделения этих областей экстравезикально, как правило, сопровождаются обильным кровотечением, что затрудняет осмотр и наложение швов.
Прогноз при повреждениях мочевого пузыря, которые были распознаны во время операции, при правильно проведенной коррекции обычно благоприятный. В последующем не наблюдается образования мочевых свищей или значительных нарушений функции органов мочевой системы.
Несколько другая ситуация возникает в тех случаях, когда повреждение мочевого пузыря диагностируется в раннем послеоперационном периоде. Если из раны или из влагалища после операции отмечается выделение мочи, то это является убедительным свидетельством травмы органов мочевой системы и требует немедленного урологического обследования и повторного хирургического вмешательства после установления источника истечения мочи. Если этого не происходит, то заподозрить травму мочевого пузыря можно по другим признакам.
Боли в ране, отек и гиперемия краев раны после операции на органах таза, повышение температуры тела, наличие эритроцитов в моче требуют срочного обследования для исключения повреждения органов мочевой системы.
Истечение мочи в брюшную полость сопровождается разлитыми болями по всему животу на фоне его вздутия, симптомов раздражения брюшины, нарастающих клинических проявлений перитонита с наличием жидкости в брюшной полости.
Главная задача обследования пациента при подозрении на травму мочевого пузыря – исключить или подтвердить дефект в его стенке.
Первым этапом диагностики повреждения мочевой системы является УЗИ. Поступление мочи в брюшную полость при повреждении мочевого пузыря определяется с помощью УЗИ как наличие свободной жидкости в малом тазу. Иногда удается определить забрюшинную урогематому.
Ведущим методом исключения проникающего повреждения мочевого пузыря является классическая ретроградная цистография. При цистографии в двух проекциях повреждение мочевого пузыря устанавливается на основании выявления затека контрастного вещества в брюшную полость или паравезикальное пространство.
Сквозное прошивание мочевого пузыря нитью можно установить, только выполнив цистоскопию, причем мочевой пузырь должен быть заполнен большим количеством жидкости для того, чтобы расправить стенку пузыря в области нахождения прошивной лигатуры и создать условия для хорошего осмотра этой области слизистой. Наличие нити в просвете мочевого пузыря, воронкообразное втяжение участка слизистой с зоной кровоизлияния являются признаками этого вида ятрогенного повреждения. Остающееся подозрение на прошивание нитью мочевого пузыря требует выполнения цистотомии.
Установление диагноза повреждения мочевого пузыря является показанием для операции, которая проводится по вышеописанным принципам.
Если диагностируется прошивание стенки мочевого пузыря, то после выполнения цистотомии и рассечения прошивной лигатуры необходимо вскрыть брюшную полость и уточнить, какая лигатура была рассечена. Это позволит избежать развития других осложнений, связанных со снятием наложенного шва на экстравезикальные тканевые структуры (кровотечение, дефект в стенке влагалища).
Особое место занимает травма мочевого пузыря при лапароскопических операциях. Чаще всего такие повреждения являются результатом электротравмы (случайная коагуляция стенки пузыря). В результате больные выписываются из стационара после лапароскопических операций, а на 7–14–е сутки у них появляются симптомы повреждения мочевого пузыря (после лизиса струпа).
Таким образом, ятрогенные повреждения мочевого пузыря нередко встречаются в практике уролога. Число их не уменьшается, а внедрение малоинвазивных вмешательств вносит свои особенности (развитие клинической картины повреждения, спустя 7–14 суток после вмешательства).
Залогом предупреждения нежелательных последствий в виде перитонита, мочевых затеков, наружных и внутренних мочевых свищей в результате интраоперационного повреждения мочевого пузыря являются тщательная подготовка к операции, хорошее знание анатомии малого таза, анатомического положения мочевого пузыря относительно объекта вмешательства и осторожное оперирование.
Повреждения уретры
Повреждения уретры – один из сложных вопросов современной неотложной урологии. Исключительность травматических повреждений уретры обусловлена частыми осложнениями в раннем периоде после оказанной помощи и сомнительностью прогноза в отношении полного выздоровления.
Значительная часть пострадавших нуждается в повторных реконструктивных операциях из–за неадекватного оказания помощи на первом этапе лечения.
Кроме того, травма уретры в большинстве случаев сочетается с переломами костей таза, что, с одной стороны, утяжеляет состояние пациента, а с другой – ошибочно рассматривается как противопоказание для первичного восстановления целости уретры.
Поскольку травма таза с повреждением его органов, и уретры в частности, является мультидисциплинарной проблемой, то в большинстве случаев в настоящее время медицинская помощь таким пациентам на первом этапе оказывается неадекватно.
Только активное оказание помощи бригадой высококвалифицированных специалистов в течение первых 4–6 ч после травмы позволяет во многом улучшить результаты лечения пострадавших с сочетанной травмой в виде переломов костей таза и разрыва уретры.
Классификация
Повреждения мочеиспускательного канала из–за анатомических особенностей чаще всего наблюдаются у мужчин.
Повреждения уретры, так же как и других органов мочевой системы, делятся на закрытые и открытые, по характеру – на изолированные и сочетанные, по локализации – на повреждения переднего отдела уретры (висячий, мошоночный, промежностный отделы уретры) и заднего (перепончатый и простатический) ее отдела (А. В. Строцкий, В. А. Мохорт, 2004).
По наличию осложнений повреждения уретры бывают осложненными и неосложненными.
Закрытые повреждения мочеиспускательного канала подразделяются на ушибы, надрывы (повреждение не всех слоев стенки уретры), полные разрывы (дефекты в стенке уретры, проникающие в ее просвет), перерыв уретры (уретра разорвана на 2 части), размозжение уретры.
Открытые повреждения делятся на ушибы, касательные и слепые ранения, не проникающие и проникающие в просвет, перерывы уретры.
Перерывы уретры бывают простыми (концы уретры находятся на одной оси) и сложными (концы разорванной уретры смещены один по отношению к другому, рис. 8.23).
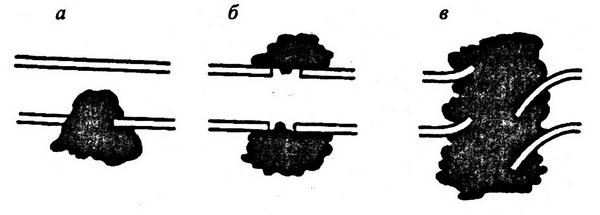
Рис. 8.23. Варианты закрытых проникающих повреждений уретры:
а – полный разрыв стенки уретры; б – простой перерыв уретры; в – сложный перерыв уретры (по Н. А. Лопаткину, 1998)
Закрытые повреждения уретры чаще всего сочетаются с переломами костей таза. Механизм повреждения задней уретры в этих случаях следующий. В результате деформации тазового кольца происходит растяжение мочеиспускательного канала между местами его фиксации к лонным костям, что и приводит к разрыву. Уретра может повреждаться при непосредственном воздействии острых отломков костей. В обоих случаях уретра повреждается в перепончатом отделе (рис. 8.24).
Несколько другой механизм повреждения уретры наблюдается при прямом воздействии силы на нее. При прямом ударе в промежность или при падении с высоты и ударе промежностью о твердый предмет (доска, металлическая конструкция) уретра раздавливается между лобковыми костями и травмирующим предметом. В этих случаях чаще всего повреждается луковичная часть мочеиспускательного канала.
Специфический вид повреждений уретры – ятрогенные повреждения.
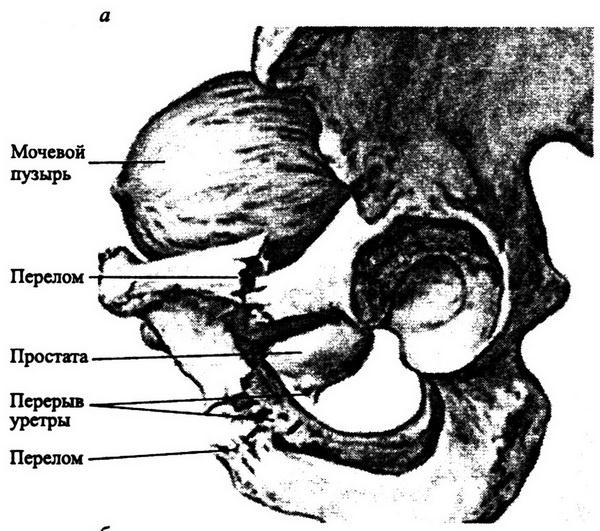
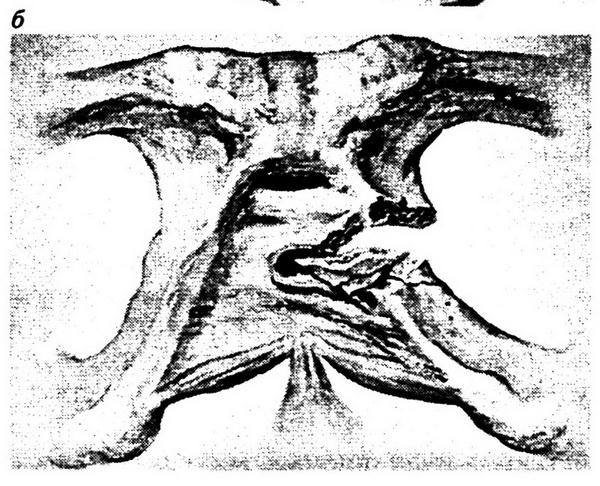
Рис. 8.24. Разрывы мочеиспускательного канала при переломах костей таза: а – перелом лонной и седалищной костей слева с перерывом уретры в перепончатом отделе; б – повреждение уретры острым осколком нисходящей ветви лонной кости слева
При грубом, насильственном введении в уретру металлических инструментов может произойти перфорация стенки уретры с образованием ложных ходов.
У женщин повреждения уретры возникают в основном при переломе костей таза и разрывах передней стенки влагалища, а также при гинекологических и акушерских операциях влагалищным доступом.
Характер патологоанатомических изменений, вызванных повреждениями уретры, зависит от ряда особенностей травмы. Наибольшее непосредственное деструктивное влияние на ткани оказывает мочевая инфильтрация и образование урогематомы.
Образование мочевых тазовых затеков при повреждениях задней уретры (область выше диафрагмы таза), создают угрозу развития мочевой тазовой забрюшинной флегмоны.
При разрывах передней уретры мочевые затеки распространяются в область промежности, мошонки, бедер, живота (рис. 8.25).

Рис. 8.25. Распространение мочевых затеков при разрывах и перерывах мочеиспускательного канала:
1 – околопростатический затек; 2 – предлобковый затек; 3 – промежностный затек; 4 – затек в кавернозное тело; 5 – затек в мошонку; 6 – затек в брюшную стенку; 7 – затек в предпузырную клетчатку; 8 – затек в забрюшинную клетчатку; 9 – затек в седалищно–прямокишечную ямку; 10 – затек в клетчатку бедра; 11 – распространение затеков мочи при разрывах задних отделов уретры (по Н. А. Лопатхину, 1998)
Инфильтрированные мочой ткани могут в дальнейшем нагнаиваться или замещаться мощными рубцами. Мочевая инфильтрация парауретральных тканей и стенок уретры приводит к образованию стриктуры уретры, а иногда развивается и облитерация уретры.
Источник
Могут развиваться ранние и поздние послеоперационные осложнения. Осложнения со стороны послеоперационной раны (нагноения, гематомы, серомы и лигатурные свищи) составляют от 1 до 4% (М.И. Кузин и соавт, 1986; Н. Stone et al, 1976). Случайные повреждения мочевого пузыря, крупных сосудов, тонкой и толстой кишки наблюдаются суммарно у 0,8% больных (К.Д. Тоскин и соавт., 1983).
В позднем послеоперационном периоде рецидивы заболевания наблюдаются у 10% больных с паховыми грыжами и у каждого четвертого с бедренными (Н.Н. Каншин, 1973; Ю.Н. Нестеренко, 1980; В.В. Жебровский, 19841, достигая 30—32% при таких сложных формах грыж, как скользящие, комбинированные, обширные, гигантские, рецидивные и многократно рецидивирующие (И.М. Горелик, 1974; К.С. Такуев, 1987).
Причинами возникновения послеоперационных осложнений в большинстве случаев служат ошибки, допускаемые на различных этапах оперативного вмешательства. При операциях, выполняемых по поводу паховых грыж, при рассечении передней стенки пахового канала могут быть повреждены подвздошно-паховый и подвздошно-подчревный нервы, проходящие под апоневрозом наружной косой мышцы живота. Это происходит иногда и в момент выполнения пластики пахового канала, когда нервы захватывают в шов вместе с мышцами.
Повреждение подвздошно-пахового и подвздошно-подчревного нервов приводит к развитию болевого синдрома в послеоперационном периоде и атрофии мышц (Ц.А. Саакян и соавт., 1973; А.Г. Зусман, 1973), что, в свою очередь, способствует возникновению рецидива.
Для предотвращения данного осложнения рекомендуется после рассечения апоневроза наружной косой мышцы живота обнажить нервы и осторожно отодвинуть их в сторону, а при пластике пахового канала следить за тем, чтобы они не лопали в шов.
Следующим осложнением является повреждение семенного канатика. Это осложнение встречается в 0,03 % наблюдений (А.И. Барышникова, 1970). Оно происходит обычно в момент выделения грыжевого мешка. Для предотвращения этого осложнения рекомендуется при выполнении операции по поводу прямой паховой грыжи сразу после рассечения передней стенки пахового канала выделить семенной канатик, взять его на держалку и отвести в сторону. Этот прием не только предотвращает травму семенного канатика, но и значительно облегчает обнаружение грыжевого мешка, позволяет четко ориентироваться в ране.
В послеоперационном периоде иногда наблюдаются нарушение трофики яичка и стойкие отеки мошонки, что является результатом сдавления семенного канатика при пластике пахового канала.
Показано (Б.В. Петровский и соавт., 1985; Ф.И. Стехун, 1985), что паховое грыжесечение, перенесенное в любом возрасте, приводит к нарушению сперматогенной и гормональной функции яичек, а также секреторной функции предстательной железы вследствие послеоперационных морфологических и гормональных изменений. А это в свою очередь приводит к снижению половой и детородной функций, а нередко и к полной утрате способности к оплодотворению.
При грыжесечении нередко повреждают и даже иссекают семявыносящие протоки (Б.В. Петровский и соавт., 1985). Это происходит обычно в момент выделения и отсечения грыжевого мешка и приводит к частичной или полной аспермии. В связи с изложенным вопрос о повреждениях семенного канатика и нервов приобретает значительную важность.
При рассечении брюшины возможно повреждение кишечника. Это осложнение, по данным литературы, встречается у 0,06 % больных (О.Б. Милонов и соавт., 1990). Опасность такого осложнения нарастает при скользящих грыжах слепой кишки и других отделов толстой кишки. Для предотвращения подобной ошибки рекомендуется производить пальпацию стенок грыжевого мешка. Сигналом опасности при этом может служить их утолщение, тестоватая консистенция, а иногда урчание.
Повреждение кишечника иногда происходит во время перевязывания шейки грыжевого мешка, поэтому рекомендуется чаще использовать кисетный шов, постепенно затягивая его под контролем глаза.
Из осложнений операции при паховой грыже следует отметить повреждение мочевого пузыря. Оно может произойти во время рассечения грыжевого мешка, при его высокой перевязке, когда стенка пузыря попадает в культю, а также при выполнении пластики пахового канала, если мочевой пузырь прошивают вместе с мышцами верхней стенки пахового канала.
Наиболее часто мочевой пузырь повреждают при скользящих грыжах и их сочетании с дивертикулом пузыря. Такая опасность существует и при грубом выполнении манипуляций в медиальном отделе пахового промежутка, особенно при остановке кровотечения из сосудов околопузырной клетчатки, захватывании в шов надкостницы симфиза или лобкового бугорка, использовании для пластики фасции мышцы, поднимающей яичко (фасция Купера) и т.д.
Существуют определенные признаки, по которым можно распознать мочевой пузырь во время операции и избежать этого осложнения. К этим признакам относятся: близость околопузырной клетчатки, мясистость стенок, трабекулярное строение мышечной оболочки, диффузная кровоточивость при ее надсечении, позыв к мочеиспусканию при подтягивании стенки пузыря, отсутствие увеличения при натуживании больного. В сомнительных случаях в мочевой пузырь нужно ввести катетер.
В случае повреждения мочевого пузыря необходимо тщательно отграничить окружающие ткани влажными салфетками и ушить отверстие двухрядным швом, не захватив в шов СО.
Во время пластики пахового канала при наложении глубоких швов на паховую связку возможно повреждение бедренных сосудов. Во избежание возникновения подобного осложнения рекомендуется прошивать стенку поверхностно, широко по плоскости (Н.В. Воскресенский и соавт., 1965). Авторы рекомендуют после наложения первого, наиболее медиального шва в верхнем углу паховой связки каждый последующий шов накладывать и завязывать при подтягивании кверху предыдущего. При этом связка немного приподнимается над бедренной артерией, что уменьшает опасность ранения сосудов.
В тех случаях, когда для пластики используют фасцию мышцы, поднимающей яичко (например, способ Мак-Вэя), рекомендуется бедренные сосуды обнажить, а при наложении швов отодвинуть шпателем.
Если при прошивании паховой связки возникает обильное кровотечение, то рекомендуется иглу извлечь, а кровоточащее место плотно прижать пальцем или тупфером на 3-5 мин.
Опасным осложнением, приводящим к рецидиву грыжи, является нагноение раны. Этому способствует небрежный гемостаз, излишняя травматизация тканей, неумение хирурга предохранять ткани от высыхания и случайное загрязнение раны в момент вскрытия грыжевого мешка (при ущемленной грыже, ранение органов). Необходимо помнить и о возможности наличия в толще рубцов очагов инфекции при рецидивных и многократно рецидивирующих грыжах.
Осложнения (нагноение ран, образование скоплений серозной жидкости, свищи, инфильтраты) встречаются и при аллопластике стенок пахового канала. Такие осложнения ликвидируют пункциями, применением дренажей, антибиотиков, а иногда и повторным оперативным вмешательством для удаления имплантата.
Одной из причин рецидива паховой грыжи является стандартный подход к операциям, отсутствие индивидуального подхода в выборе рационального метода операции, выполнение ее без учета особенностей топографии пахового канала, вида грыжи, возраста больного, размеров грыжевых ворот, состояния тканей, особенно задней стенки (И.М. Горелин, 1974). Такой подход к пластике пахового канала является причиной частого возникновения рецидивов.
Особенно плохие результаты наблюдаются при сложных паховых грыжах, когда для их лечения применяют способы Жирара—Спасокукоцкого, Мартынова, Кимбаровского. В этом случае при прямых паховых грыжах рецидивы наблюдаются у 18-24% больных (А.И. Барыпшников, 1961), при больших размерах грыжи — у 18-25% (М.К. Бобков, 1965), при скользящих грыжах — у 43% больных (П.С. Кахидзе, 1956). Это обусловлено применением традиционных способов укрепления передней стенки пахового канала и недостаточно надежным укреплением слабой задней стенки — основной причины образования грыжи, недостаточным ушиванием глубокого отверстия до нормального диаметра. В связи с этим основное внимание хирурга при прямых паховых грыжах и сложных формах грыжи (косые с прямым каналом, скользящие, надпузырные, комбинированные, рецидивные) должно быть направлено на укрепление задней стенки пахового канала.
Технические ошибки иногда допускаются и при выполнении операций по поводу бедренной грыжи. Эти ошибки нередко приводят к тяжелым послеоперационным осложнениям.
Наиболее часто наблюдается повреждение мочевого пузыря, реже — ранение крупных сосудов, большой подкожной вены и запирательной артерии. Причиной этих осложнений могут стать некоторые аномалии расположения сосудов в зоне бедренного канала. В этом отношении определенную опасность представляет латеральная стенка бедренного канала, где проходит бедренная вена. Последнюю можно повредить, прошить, сдавить как при выделении шейки грыжевого мешка, так и при зашивании грыжевых ворот.
В отдельных случаях можно повредить и запирательную артерию. Это встречается особенно в тех случаях, когда она отходит не от внутренней подвздошной, а от нижней надчревной артерии, направляется сверху вниз к запирательному каналу и интимно прилегает к шейке грыжевого мешка, как бы охватывая ее спереди, изнутри и отчасти сзади. В таких случаях при рассечении ущемляющего кольца как кнутри (через лакунарную связку), так и кверху (через паховую связку) можно повредить эту артерию. Подобная анатомическая аномалия получила название «корона смерти».
Чтобы предотвратить опасное кровотечение, связанное с повреждением запирательной артерии, требуется внимательное и анатомическое оперирование, а при необходимости следует даже заранее пересечь эту артерию.
Григорян Р.А.
Опубликовал Константин Моканов
Источник
