Последствия после операции мочекаменная болезнь
В статье представлены результаты оригинального исследования, посвященного изучению послеоперационных осложнений у больных с мочекаменной болезнью. Полученные данные свидетельствуют о необходимости выявления факторов риска осложненного течения послеоперационного периода у пациентов с мочекаменной болезнью.
Введение
Мочекаменная болезнь (МКБ) по распространенности занимает лидирующие позиции в структуре урологической патологии с частотой встречаемости 1-5%, наиболее часто диагностируется у лиц трудоспособного возраста. Среди урологических заболеваний МКБ составляет 40% [1-3].
Основным методом лечения уролитиаза является хирургический, располагающий на сегодняшний день множеством методик эндоскопической, открытой и дистанционной литотрипсии (ДЛТ) [4]. Несмотря на совершенствование хирургических пособий, все они сопровождаются осложнениями в раннем и позднем послеоперационном периодах с частотой 11-30% [5, 6]. Осложнения, связанные с фрагментацией камней, после проведения ДЛТ возникают с частотой до 13%. Осложнения геморрагического характера также зависят от способа оперативного лечения: при ДЛТ возможно формирование субкапсулярных и паранефральных гематом с частотой до 1% [7]; при открытых или мини-инвазивных операциях возможно развитие гематурии и кровотечения. Гематурия рассматривается не как осложнение, а как специфический симптом после литотрипсии и литоэкстракции и возникает у 85% пациентов. Инфекционные осложнения послеоперационного периода представлены бактериурией, серозным или гнойным пиелонефритом и уросепсисом. Бактериурия встречается с частотой до 65%, пиелонефрит – до 40%, уросепсис – до 3% [8, 9].
Цель исследования: изучить частоту и структуру послеоперационных осложнений у больных с мочекаменной болезнью.
Материал и методы
В исследование вошли 1240 пациентов с мочекаменной болезнью, получавших лечение в урологическом отделении ДКБ ОАО «РЖД» на ст. Красноярск в период с 2015 по 2017 г.
Диагноз был выставлен на основании клинико-инструментальных данных. Всем пациентам в зависимости от показаний было проведено оперативное лечение. Консервативная терапия назначена с учетом особенностей течения послеоперационного периода согласно клиническим рекомендациям. В раннем послеоперационном периоде оценивали развитие осложнений, связанных с фрагментацией камней, воспалительные и геморрагические осложнения.
Лабораторные исследования включали развернутый
и биохимический анализ крови и общий анализ мочи. Исследовали следующие показатели системы гемостаза: количество тромбоцитов, активированное частичное тромбопластиновое время (АЧТВ), протромбиновое время (ПВ), тромбиновое время (ТВ), международное нормализованное отношение (МНО), фибриноген. Забор крови для определения вышеперечисленных показателей проводили перед операцией.
Полученные данные обработаны статистически. Характер распределения исследуемых величин оценивали на основании теста Шапиро – Уилка. Исследуемые величины не соответствовали нормальному распределению. При характере распределения, отличном от нормального, описательная статистика представлена в виде медианы (Ме), 25 и 75 процентилей. Для выявления достоверных различий в группах применяли методы непараметрической статистики – критерии Манна – Уитни. Использовали следующие условные сокращения и обозначения: p – различие с группой контроля; p* – различие с группой пациентов с неосложненным течением; rS – коэффицент корреляции по Спирмену; prs – значимость двусторонняя, считается достоверной при p≤0,01; в квадратных скобках через точку с запятой приведены минимальные и максимальные значения. Критический уровень статистической значимости при проверке нулевой гипотезы принимали равным 0,05. Статистический анализ данных проведен с помощью пакета анализа Ms Excel 10.0, программы istica for Windows 6.0 и программы SPSS istics V. 17.0. Результаты статистической обработки сведены в таблицы.
Результаты и обсуждение
Осложнения, связанные с фрагментацией конкрементов, отметили в 92 (7,41±0,74%) случаях после проведения сеансов ДЛТ: в 62 (5,00±0,62%) случаях наблюдалось появление так называемой «каменной дорожки», в 30 случаях (2,41±0,44%) развилась клиника почечной колики. В 60±5,11% случаев возникшие осложнения были купированы консервативно, в 40±5,11% (36) случаев в качестве второго этапа выполнены уретероскопия, контактная литотрипсия и уретероскопия, литоэкстракция. В рамках исследования не удалось выявить такого осложнения, как рост резидуальных фрагментов (табл. 1).
В ходе исследования воспалительные осложнения были представлены бактериурией, серозным пиелонефритом, гнойным пиелонефритом и уросепсисом. Данные осложнения выявлены у 148 пациентов, что составило 11,93±0,92% от общего числа. Наиболее частым осложнением было развитие бактериурии при неинфицированных конкрементах, оно встречалось в 93 (7,5±0,75%) случаях. Признаки серозного пиелонефрита выявлены у 32 (2,58±0,45%) пациентов. Гнойный пиелонефрит диагностирован у 18 (1,45±0,34%) пациентов. Уросепсис развился у 5 (0,40±0,18%) пациентов: в 4 случаях это был уросепсис, продолжавшийся после выполненной нефрэктомии, в 1 случае уросепсис возник в послеоперационном периоде после проведения перкутанной нефростомии у пациента с длительно текущим гидронефрозом и коралловидным камнем почки (табл. 2).
При исследовании показателей гемостаза пациенты были разделены на 3 клинические группы: 1) с неосложненным течением; 2) с воспалительными осложнениями в раннем послеоперационном периоде; 3) с геморрагическими осложнениями. У пациентов с гладким течением послеоперационного периода уровень тромбоцитов составлял 204,8 [179,3; 264,5] тыс. Ед/мкл (р=0,729), что не отличалось от контрольных значений. Пациенты с развитием воспалительных осложнений также имели нормальный уровень тромбоцитов: 211,6 [181,5; 252,0] тыс. Ед/мкл (р=0,553, p*=0,822) и крайне слабую корреляцию уровня тромбоцитов с развитием воспалительных осложнений (rS=-0,099, prs=-0,125). Пациенты, у которых в послеоперационном периоде развилось кровотечение, имели уровень тромбоцитов значимо ниже, чем в группе контроля и в группе с неосложненным течением: 162,6 [153,9; 168,5] тыс. Ед/мкл (р<0,001, p*<0,001). Коэффициент корреляции составил: rS=-0,681 (prs<0,001, отрицательная связь средней силы).
АЧТВ у пациентов с неосложненным течением было равно 36,9 [35,4; 38,7] с (р=0,522). У пациентов с воспалительными осложнениями в послеоперационном периоде этот показатель составлял 37,0 [36,3; 38,9] с (р=0,491, p*=0,729). Была выявлена слабая взаимосвязь между развитием воспаления и уровнем АЧТВ (rS=0,236; prs=0,079). Для пациентов с развившимся в послеоперационном периоде кровотечением было характерно увеличение АЧТВ до 41,4 [40,9; 43,2] с, (р<0,001, p*<0,001). Существовала высокая положительная корреляция между уровнем АЧТВ при поступлении и развитием кровотечения в послеоперационном периоде (rS=0,781; prs<0,001).
Протромбиновое время в группе пациентов без осложнений было равно 14,3 [11,8; 15,0] с (р=0,613), что соответствует нормальному значению. В группе с воспалительными осложнениями этот показатель также соответствовал нормальным значениям и был равен 13,6 [11,3; 15,5] с (р=0,680, p*=0,699). Была отмечена очень слабая положительная корреляция с развитием воспалительных осложнений (rS=0,071; prs=0,032). У пациентов, у которых в дальнейшем развилось кровотечение, ПВ было несколько удлинено и составляло 16,3 [16,0; 17,1] с (р=0,166, p*=0,395). Выявлена положительная корреляция средней силы между ПВ и развитием кровотечения в послеоперационном периоде (rS=0,523; prs<0,001).
В группе с неосложненным течением послеоперационного периода ТВ равнялось 14,6 [13,3; 16,4] с (р=0,481), что соответствовало среднему значению нормы. В группе пациентов с развитием воспалительных осложнений ТВ было равно 15,0 [13,9; 17,3] с (р=0,808, p*=0,723). Коэффициент корреляции с развитием воспалительных осложнений был очень слабым (rS=0,071; prs=0,032). В группе пациентов, у которых в послеоперационном периоде развилось кровотечение, ТВ было несколько увеличено и составляло 18,7 [18,3; 20,4] с (р<0,001, p*<0,001). Выявлена высокая положительная корреляция между ТВ и развитием кровотечения в послеоперационном периоде (rS=0,820; prs<0,001).
МНО является интегральным показателем свертывающей системы крови. У пациентов с гладким течением послеоперационного периода этот показатель не отличался от значений нормы и составлял 1,15 [0,97; 1,30] (р=0,392). У пациентов с развитием воспаления в послеоперационном периоде МНО составляло 1,10 [0,89; 1,20] (р=0,562, p*=0,601), коэффициент корреляции между уровнем МНО и развитием воспаления – rS=0,220 (prs=0,003). В группе пациентов с кровотечением МНО составляло 1,80 [1,50; 2,40] (р<0,001, p*<0,001), что превышало значения в других группах, кроме того, была выявлена сильная положительная корреляционная связь уровня МНО с кровотечением в послеоперационном периоде (rS=0,740; prs<0,001).
Уровень фибриногена при отсутствии осложнений составлял 3,5 [2,5; 3,9] г/л (р=0,788) и соответствовал нормальным значениям. В группе пациентов с воспалительными осложнениями в послеоперационном периоде этот показатель был равен 3,8 [2,9; 4,5] г/л (р=0,473, p*=0,641), что соответствовало показателям в других группах. Значимых корреляционных связей с воспалением не выявлено (rS=0,120; prs=0,017). В группе пациентов с кровотечением уровень фибриногена был снижен и составлял 1,9 [1,5; 2,1] г/л (р<0,001, p*<0,001). Кроме того, была выявлена высокая отрицательная корреляция с развитием кровотечения (rS=-0,840; prs<0,001) (табл. 3).
В заключение следует отметить, что состояние системы гемостаза значительно влияет на течение послеоперационного периода у пациентов с МКБ. В первую очередь это касается риска развития кровотечения в послеоперационном периоде. Незначительное снижение уровня тромбоцитов и увеличение АЧТВ, ТВ, МНО и фибриногена, выявленное на этапе поступления пациента в стационар, увеличивает риск кровотечения.
Выводы
Таким образом, выбор оперативного лечения определяет характер возможного осложнения в послеоперационном периоде. Осложнения, связанные с фрагментацией камней, характерны для проведения ДЛТ. Воспалительные осложнения наиболее часто представлены бактериурией и серозным пиелонефритом. Фактором риска развития геморрагических осложнений является гипокоагуляционный синдром, диагностируемый при предоперационном обследовании. Сохраняющаяся высокая частота послеоперационных осложнений определяет необходимость поиска диагностически значимых факторов риска.
Источник
Врожденные или приобретенные заболевания мочеиспускательной системы и окружающих ее органов приводят к сужению или даже полной закупорке просвета мочеточника. Это нарушает или вовсе препятствует оттоку мочи. Последствия могут быть весьма неприятны – гидронефроз, пиелонефрит и т.д. Для предотвращения такого развития событий используются мочеточниковые стенты.
Почки – наш часовой
Чтобы понять, куда и для чего внедряется в наш организм стент, нужно выяснить, как устроена мочевыделительная система. Главное действующие лицо здесь – почки, которые служат фильтром, очищающим наш организм от продуктов переработки воды и пищи. В почечных лоханках скапливается моча, которая через мочеточники поступает в мочевой пузырь, после чего мы его опорожняем по мере надобности.
Здоровые мочеточники – это две узкие трубки (левая и, как вы уже догадались, правая) длиной 30-35 см, с эластичными стенками, которые могут сужаться и расширяться от 0,3 до 1 см. Но когда из-за болезни или врожденной патологии они уменьшаются или закупориваются, то это нарушает отток мочи, и она задерживается в почках, что приводит к развитию уростаза и даже пиелонефрита. Чтобы восстановить все, как было, проводится стентирование мочеточника.
Что такое мочеточниковый стент?
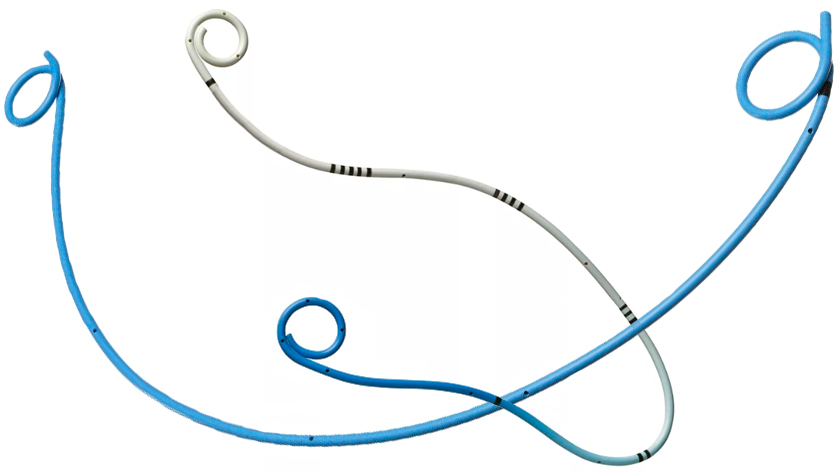
Стент мочеточниковый – одноразовая тонкая трубка, длиной 8-60 см, диаметром до 0,6 см, окончания которой, зависимости от длины и назначения, выполнены в виде двухстороннего или одностороннего «поросячьего хвоста». Это спиралевидный крепеж для предупреждения сдвига стента и для фиксации его в полости почки или мочевого пузыря.
Разброс размеров соответствует минимальной длине для расширения суженного фрагмента и максимальной протяженности протока от почечной лоханки до устьев мочеточников в мочевом пузыре.
Стент должен быть гибким, гладким, устойчивым к действию мочи, и, желательно, рентгеноконтрастным, а также не покрываться солями. Чаще всего их производят из силикона или полиуретана. Силиконовые изделия наиболее устойчивы к разрушению и покрытию солями. Для снижения реакций на мочу некоторые стенты обрабатывают гидрогелем, это увеличивает срок его службы.

Стент мочеточниковый – для чего нужен?
Стент используют для дренирования мочи, т.е. восстановления ее тока из почки. Стент устанавливают в следующих случаях:
- застревание почечных камней в анатомическом сужении мочеточника;
- закупоривание трубки кровяными сгустками, спайками;
- развитие злокачественной или доброкачественной опухоли в мочеточнике;
- чрезмерный отек внутренней слизистой оболочки мочеточника;
- стриктурные изменения;
- некоторые инфекционно-воспалительные процессы.
Установка проходит при помощи цистоскопа или уретероскопа.
Диагнозы, при которых необходима установка стента

Но какие причины вызывают эти нарушения? Их можно разделить на две группы. Первая – урологические – мочекаменная болезнь, новообразования в мочеточнике, простате или мочевом пузыре, аденома простаты, забрюшинный фиброз.
Вторая включает неурологические и ятрогенные причины, которые чаще всего возникают из-за онкологических заболеваний. Стент мочеточниковый при онкологии используется при:
- прорастании в мочеточник злокачественных опухолей из шейки матки, мочевого пузыря и других органов, расположенных рядом,
- сдавливании мочеточника опухолями в области таза или забрюшинном пространстве, а также же пораженными лимфоузлами при лимфоме, раке яичника или яичка,
- осложнений после хирургических операций, лучевой или химиотерапии.
Однако помимо этого есть еще три причины:
- рестриктивные процессы в тканях канала – последствия длительных воспалительных процессов в тканях протоков: потеря эластичности канала из-за образования рубцов или спаек,
- медицинские манипуляции (например, удаление камней с помощью ударно-волнового разрушения). При риске перекрытия канала из-за врачебного вмешательства стент устанавливают до операции, чтобы избежать осложнений. Во время трудных полостных операций стент облегчает определение положения каналов и предотвращает их случайное повреждение.
- инвазивные причины – колото-резанные или огнестрельные ранения, сопровождающиеся повреждением каналов и требующие срочной хирургической помощи.

«Поросячий хвостик» – спиралевидный конец стента с одной или с двух сторон, удерживающий стент в правильном положении и не позволяющий ему выпасть из почки или мочевого пузыря

Размер длины мочеточнивого стента подбирается на основании УЗИ, во время которого измеряется длина и диаметр мочеточника.

Вопрос: Что делать, если стоит мочеточниковый стент, и поднялась температура?
Ответ: Обратитесь к лечащему врачу, он назначит курс антибиотиков.
Виды мочеточниковых стентов – какой выбрать?
Но и это еще не все! Каждый из этих видов различается по следующим параметрам:
- открытые или закрытые окончания,
- различные варианты покрытий, например, гидрофильное – может находиться в мочеточнике до 1 года, т.к. покрытие снижает риск инфекции, налипания солей и клеток крови на поверхность. Оптимальны для беременных.
- внутренние и наружные.
Выбирая стент, врач исходит из целей и способа его установки, размеров мочеточника, длительности ношения.
Стент мочеточниковый: размеры и набор для стентирования
Этот набор, как правило, состоит из стента, проводника с подвижным или фиксированным сердечником и толкателя. Комплектация зависит от назначения и может включать различные комплектующие.
Размеры стента определяются несколькими параметрами:
- диаметр – от 4 Fr до 12 Fr,
- длина – от 6 см до 70 см,
- форма поверхности – с утолщениями или без них,
- конфигурация – однопетлевые, двухпетлевые.
Как выбрать длину мочеточникового стента? Расчет длины проводится на основании УЗИ, во время которого измеряется длина и диаметр мочеточника. Исходя из этого, врач подбирает длину изделия.

Установка мочеточникового стента
Перед стентированием поводятся диагностические процедуры:
- УЗИ;
- рентгенологическое исследование (экскреторная урография);
- МРТ;
- цистоскопия – оптико-волоконный цистоскоп вводится через уретру в мочевой пузырь для оценки состояния слизистой и расположения устьев каналов.
Так врач оценивает размеры (длину, ширину) мочеточника, выявляет анатомические особенности, наличие заболеваний и зон, имеющих сильное сужение.
Есть два способа установки стента: ретроградный и антеградный.
- Ретроградный способ применяется при уплотнении стенок мочеточника, камнях, опухолях, патологической беременности или при плохом отводе мочи, угрозе нефроза у беременной. Стент ежемесячно контролируют с помощью УЗИ и снимают через 30 дней после родов.
- Цилиндр стента вводится в проток через мочевой пузырь, что сопровождается небольшим дискомфортом. Пациента ограничивают в питье и приеме пищи накануне операции, которая проходит под местным наркозом у взрослых и общим – у детей.
- Перед операцией в мочевой пузырь вводят катетер. Если в процессе выделяется кровь или гной, процедуру прекращают, т.к. примеси в урине не позволяют обнаружить мочеточник. Операцию повторяют после обследования и лечения. Для контроля проникновения стента в просвет мочеточника используется вводимый через уретру цистоскоп, который после процедуры удаляют.
- Для таких операций применяют внутренний мочеточниковый стент, который находится в теле пациента. Операция занимает не более 25 минут, но из-за анестезии пациент наблюдается в стационаре не менее 2 дней. В это время рекомендуется обильное питье для предупреждения застоя в почках и дренажной системе.
- Антеградный способ используется, если мочевыводящие органы травмированы, уретра не проходима и введение первым способом невозможно. Конструкция вводится в почку через разрез на теле (нефростому) с катетером в поясничной области. Для оттока урины один конец трубки спускается в наружный резервуар. На случай нежелательных реакций или отторжения после операции на три дня оставляют закрытый катетер. Этот способ требует общего наркоза и нахождения в стационаре 2 дня. Для подобных операций используют наружные мочеточниковые стенты.
Контроль правильности стентирования проводится с помощью рентген-обследования.
Противопоказания для стентирования:
- острый воспалительный процесс малого таза;
- травма мочеиспускательного канала.
Стент мочеточниковый: последствия и осложнения
Нередко в течение 3 дней после операции, возможен ряд неприятных симптомов:
- боли в пояснице или животе;
- жжение и/или боль при мочеиспускании;
- кровь в моче;
- непроизвольные или частые позывы к мочеиспусканию (дизурия), которые также проявляются сразу после установки катетера.
Тем не менее, при соблюдении усиленного питьевого режима и приеме спазмолитиков, эти симптомы постепенно сходят на нет. Но есть и более серьезные осложнения, которые требуют дополнительного вмешательства врача:
- сужение просвета из-за отека слизистой мочевого пузыря или протоков,
- повышение температуры из-за инфекционного процесса. Тяжелые инфекционные осложнения также характеры при хронических болезнях органов мочеотделения. Если температура слишком высока, то стент удаляют,
- повреждение стенок мочеточника из-за неправильно выбранной длины стента. Избежать проблемы поможет диагностика с УЗИ, экскреторной урографией, МРТ в процессе процедуры. Это предотвратит некорректную установку системы и риск разрыва мочеточника,
- проксимальная миграция появляется при установке некачественного стента с отсутствием завитка на дистальном конце или при травмировании верхней чашечки почки этим концом. Может потребовать экстренной операции,
- забивание трубки солями урины при длительном использовании, что сопровождается болями и снижает эффективность лечения,
- разрушение конструкции из-за того, что агрессивная среда мочи разъедает трубку; потому необходимо своевременно менять стент.
Есть и сравнительно редкие осложнения:
- эрозия канала мочеточника из-за частых хирургических вмешательств,
- обратный ток урины (рефлюкс), который предотвращается установкой антирефлюксного стента,
- аллергическая реакция на материал стента, что требует его замены на изделие из другого материала.
Для предотвращения серьезных осложнений после стентирования помогут профилактические меры:
- индивидуально выбирать стент, с учетом анатомических особенностей мочеточника;
- исключить рефлюкса мочи до операции;
- врач должен вводить стент только под рентгенологическим контролем;
- проводить своевременную антибактериальную терапию;
- обследоваться в динамике после установки стента.
Удаление мочеточникового стента
Если нет воспаления или иных негативных реакций, то дренажную систему удаляют через 2 недели, но не позже 6 месяцев со дня установки. Если требуется длительное или пожизненное использование стента, то его меняют раз в 3-4 месяца, как и у пациентов, склонных к образованию камней.
Смена трубки предотвращает ее забивание и разрушение солями урины, инфицирование органов или повреждение слизистой мочеточника, образование пролежня мочеточника. Перед удалением изделия проводится диагностика, аналогичная процедурам при его установке, для оценки положения стента.
Удаление мочеточникового стента у женщины или у мужчины, а также ребенка, проходит за 5 минут под местным обезболиванием и с помощью цистоскопа. В уретру вводят обезболивающий гель, чтобы облегчить прохождение прибора. Под рентген-контролем проволочный проводник вводят как можно глубже, выпрямляют трубку, внешний конец захватывают и вытаскивают стент. При этом у пациента может возникнуть кратковременное жжение и несильная боль в животе.
Эндоскопическое удаление мочеточникового стента уменьшает дискомфорт пациента, т.к. эндоскоп очень гибкий, а слишком жесткие инструменты вызывают болезненные ощущения.
Иногда несколько суток после изъятия стента есть дискомфорт при мочеиспускании. После удаления около четырёх дней врач наблюдает за состоянием пациента, проводит диагностику, если необходимо дальнейшее лечение, и в любом случае назначает антибактериальную терапию для предупреждения инфекций. Ежедневно проводится клинический анализ мочи и ее исследование по Нечипоренко.
После удаления стента иногда проявляются те же симптомы, что могут быть при его установке (например, дизурия или небольшая гематурия). Как правило, через 2-3 дня они проходят сами или после непродолжительного курса противовоспалительной терапии уросептиками.
Где купить мочеточниковый стент?
В нашем интернет-магазине Стерильно.com вы подберете себе необходимый мочеточниковый стент с курьерской доставкой по указанному адресу. Вся представленная продукция сертифицирована в России. Мы работаем только с официальными дистрибьютерами, поэтому предлагаем жизненно важные товары по доступной цене.
Предложения по теме

AC4406 Однопетлевой мочеточниковый стент (открытый/закрытый)
Coloplast
7616 за штуку

ACA206 Однопетлевой мочеточниковый стент (открытый/открытый)
Coloplast
7616 за штуку
предзаказ

BCGG58 Мочеточниковый стент Biosoft duo с гидрофильным покрытием
Coloplast
10154 за штуку
предзаказ

Двухпетлевой мочеточниковый стент (открытый/открытый)
Coloplast
22962 за штуку
предзаказ

BNBA53 Полиуретановый двухпетлевой мочеточниковый стент (открытый/открытый)
Coloplast
3808 за штуку
предзаказ

BNBB53 Полиуретановый двухпетлевой мочеточниковый стент (открытый/закрытый)
Coloplast
3808 за штуку
предзаказ
Источник
