Пороки развития мочевого пузыря
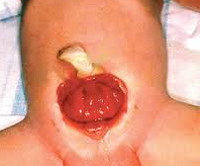
Экстрофия мочевого пузыря – это порок развития мочеполовой системы, при котором формирование мочевого пузыря и передней брюшной стенки в его проекции остается незавершенным. С рождения наблюдается открытая и вывернутая наружу слизистая оболочка задней стенки мочевого пузыря, а также постоянное отделение и стекание мочи из открывающихся в нижней части органа протоков мочеточников. Экстрофия мочевого пузыря часто сочетается с пороками наружных и внутренних половых органов, мочеточников и почек. Диагностируется по характерным внешним признакам, дополнительно проводится рентгенологическое и УЗИ-обследование. Лечение оперативное, выполняются реконструктивно-пластические и заместительные операции.
Общие сведения
Экстрофия мочевого пузыря – одна из наиболее часто встречаемых аномалий развития мочеполовой системы. Частота в популяции – 1 случай на 30-50 тысяч новорожденных, примерно 1/5 часть пациентов имеет сочетанные пороки развития. В большей степени страдают мальчики, по данным разных авторов распространенность патологии среди них в 2-6 раз выше, чем среди девочек.
Специалисты в сфере педиатрии и хирургии сталкиваются с большими трудностями в лечении экстрофии мочевого пузыря, хотя первые операции для коррекции этой аномалии были предложены еще в 1960-х годах. Реконструкция и пластика не приводят к излечению. Сохраняющееся недержание мочи значительно ухудшает качество жизни ребенка, а частые восходящие инфекции становятся причиной хронической почечной недостаточности, представляющей серьезную опасность для жизни.
Экстрофия мочевого пузыря
Причины
Конкретной причины данной аномалии развития не выявлено, патология считается мультифакториальной. Доказана генетическая предрасположенность к некоторым сочетанным порокам органов брюшной полости, в числе которых присутствует и экстрофия мочевого пузыря. Кроме того, повышает риск развития аномалии воздействие различных токсических и инфекционных агентов во время беременности, в частности, курение, внутриутробные инфекции, некоторые медикаменты и т. д. Травмы плода также могут способствовать нарушению правильного эмбриогенеза с развитием пороков.
Патогенез
Основной патогенетический момент экстрофии мочевого пузыря – задержка обратного развития клоакальной перегородки, которая препятствует внедрению мезодермального листка между наружным и внутренним эмбриональными слоями. Это приводит к тому, что процесс формирования стенок мочевого пузыря оказывается незавершенным, и орган остается открытым и вывернутым наружу. Описанные процессы в норме протекают на 4-6 неделе эмбрионального развития, поэтому воздействие тератогенных факторов наиболее опасно в самом начале беременности. Впрочем, это касается не только экстрофии мочевого пузыря, но и большинства пороков развития.
Симптомы
Проявления порока визуально заметны сразу после рождения. Неонатолог при осмотре новорожденного обращает внимание на ярко-красную слизистую оболочку мочевого пузыря, которая замещает отсутствующую часть передней брюшной стенки. Слизистая, как правило, имеет обычную морфологию, но возможно и псевдопапилломатозное изменение. В нижней части заметны отверстия мочеточников, из которых постоянно выделяется моча.
С течением времени основной проблемой при экстрофии мочевого пузыря становится раздражение окружающих тканей мочевыми солями, постоянная мацерация вокруг открытого участка и в области бедер. Инфицирование слизистой оболочки мочевого пузыря является причиной восходящей инфекции мочеточников и почек.
Экстрофия мочевого пузыря часто сочетается с аномалиями верхних мочевыводящих путей. Кроме того, экстрофии всегда сопутствует расхождение лобкового симфиза. Вследствие анатомических различий у мальчиков и девочек наблюдаются разные изменения в соседних органах. У мальчиков встречается расщепление пещеристых тел или их редукция, у девочек – расщепление клитора, аномалии развития влагалища.
Диагностика
В последние годы активно развиваются методы антенатальной диагностики данного порока. Экстрофия мочевого пузыря может быть заметна уже на втором УЗИ-скрининге, однако такое случается не всегда. Часто аномалия развития обнаруживается только после рождения. Поскольку симптоматика специфична, диагноз не вызывает сомнений.
Обязательно проведение рентгенографии брюшной полости для выявления сочетанных пороков, в первую очередь, в мочевыделительной системе, но также в кишечнике и спинном мозге (наиболее характерные сочетания с экстрофией мочевого пузыря). С этой же целью проводится УЗИ. Рекомендована экскреторная урография, которая позволяет убедиться в целостности и правильном развитии мочеточников и почек.
Лечение экстрофии мочевого пузыря
Лечение оперативное. Тип операции зависит от степени экстрофии мочевого пузыря, а именно – от размеров вывернутой части органа и, соответственно, отсутствующего сегмента передней брюшной стенки, а также от сопутствующих пороков развития. Если размер дефекта не превышает 4 см, проводится реконструктивно-пластическое вмешательство, цель которого – закрытие дефекта с помощью близлежащих тканей и восстановление целостности мочевого пузыря. Этого достаточно, поскольку гистологически орган развит правильно, несмотря на патологию в анатомии.
В случае больших размеров дефекта создается искусственный мочевой пузырь, который может выполнять функцию резервуара и опорожняться по желанию. Также часто мочеточники выводятся в сигмовидную кишку (уретеросигмостомия) – это обязательная мера в случае их расщепления.
Большую проблему для детских хирургов представляет расхождение костей таза при экстрофии мочевого пузыря. Накопленный врачебный опыт говорит о высокой частоте неудовлетворительных результатов операций, что связано с большим количеством сочетанных пороков и значительным дефектом передней брюшной стенки.
Прогноз и профилактика
Прогноз для выздоровления сомнительный. Неоперированные пациенты редко доживают до 10 лет. Что касается успеха оперативного лечения, то 20-80% проведенных вмешательств приводят лишь к незначительному улучшению. Нарушения уродинамики продолжают прогрессировать, сохраняется недержание. Риск развития восходящей инфекции остается высоким.
Профилактика экстрофии мочевого пузыря возможна в антенатальном периоде, еще лучше – на этапе планирования беременности, чтобы максимально исключить воздействие тератогенных факторов, особенно на этапе закладки основных органов и систем, то есть в первые 4-8 недель внутриутробного развития.
Источник
Выделяют следующие пороки развития мочевого пузыря:
■ аномалии мочевого протока (урахуса);
■ агенезия мочевого пузыря;
■ удвоение мочевого пузыря;
■ врожденный дивертикул мочевого пузыря;
■ экстрофия мочевого пузыря;
■ врожденная контрактура шейки мочевого пузыря.
Урахус (urachus) – мочевой проток, который соединяет формирующийся мочевой пузырь через пуповину с околоплодными водами в период внутриутробного развития плода. Обычно к моменту рождения ребенка он зарастает. При пороках развития урахус может полностью или частично не зарастать. В зависимости от этого различают аномалии урахуса.
Пупочный свищ – незаращение части урахуса, открывающееся свищом в области пупка и не сообщающееся с мочевым пузырем. Постоянные выделения из свища приводят к раздражению кожи вокруг него и присоединению инфекции.
Пузырно-пупочный свищ – полное незаращение урахуса. В этом случае происходит постоянное выделение мочи из свища.
Киста урахуса – незаращение средней части мочевого протока. Такая аномалия протекает бессимптомно и проявляется только при больших размерах или нагноении. В ряде случаев ее можно прощупать через переднюю брюшную стенку.
Диагностика аномалий урахуса основана на использовании ультразвуковых, рентгенологических (фистулография) и эндоскопических (цистоскопия с введением в свищевой ход метиленового синего и обнаружением его в моче) методов исследования. Оперативное лечение заключается в иссечении урахуса.
Агенезия мочевого пузыря – его врожденное отсутствие. Крайне редкая аномалия, которая обычно сочетается с пороками развития, не совместимыми с жизнью.
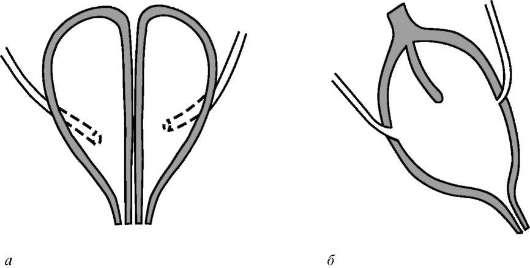
Удвоение мочевого пузыря – также очень редкая аномалия этого органа. Она характеризуется наличием перегородки, которая разделяет полость мочевого пузыря на две половины. В каждую из них открывается устье соответствующего мочеточника. Данная аномалия может сопровождаться удвоением уретры и наличием двух шеек мочевого пузыря. Иногда перегородка может быть неполной, и тогда имеет место «двухкамерный» мочевой пузырь (рис. 5.34).
Врожденный дивертикул мочевого пузыря – мешковидное выпячивание стенки мочевого пузыря наружу. Как правило, он располагается на заднебоковой стенке мочевого пузыря рядом с устьем, несколько выше и латеральней его.

Рис. 5.34. Удвоение мочевого пузыря: а – полное; б – неполное
Стенка врожденного (истинного) дивертикула, в отличие от приобретенного, имеет такое же строение, как и стенка мочевого пузыря. Приобретенный (ложный) дивертикул развивается вследствие инфравезикальной обструкции и повышения давления в мочевом пузыре. В результате перерастяжения стенки мочевого пузыря происходит ее истончение с выпячиванием слизистой между пучками гипертрофированных мышечных волокон. Постоянный застой мочи в дивертикуле способствует образованию в нем камней и развитию хронического воспаления.
Характерными клиническими симптомами данной аномалии являются затруднение мочеиспускания и опорожнение мочевого пузыря в два этапа (сначала опорожняется мочевой пузырь, затем дивертикул).
Диагноз устанавливается на основании УЗИ (рис. 5.35), цистографии (рис. 5.36) и цистоскопии (рис. 20, см. цв. вклейку).
Лечение оперативное, заключается в иссечении дивертикула и ушивании образовавшегося дефекта стенки мочевого пузыря.
Экстрофия мочевого пузыря – тяжелый порок развития, заключающийся в отсутствии передней стенки мочевого пузыря и соответствующей ей части передней брюшной стенки (рис. 40, см. цв. вклейку). Данная аномалия чаще наблюдается у мальчиков и встречается у 1 из 30-50 тыс. новорожденных. Экстрофия мочевого пузыря нередко сочетается с пороками развития верхних и нижних мочевых путей, выпаде-
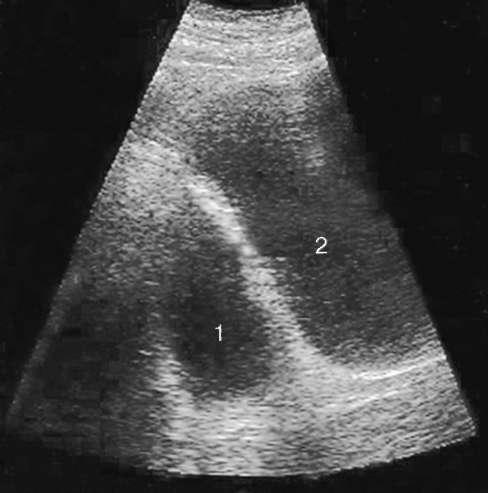
Рис. 5.35. Трансабдоминальная сонограмма. Дивертикул (1) мочевого пузыря (2)
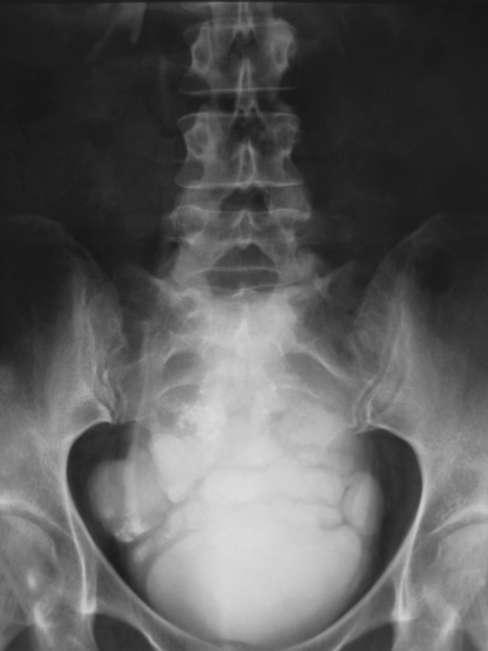
Рис. 5.36. Нисходящая цистограмма. Дивертикулы мочевого пузыря
нием прямой кишки, у мальчиков – с эписпадией, паховой грыжей, крип-торхизмом, у девочек – с аномалиями развития матки и влагалища.
Моча при такой аномалии постоянно изливается наружу, что в дальнейшем приводит к мацерации и изъязвлению кожи промежности, половых органов и бедер. Когда ребенок натуживается (при смехе, крике, плаче), стенка мочевого пузыря выпячивается в виде шара, а выделение мочи усиливается. Слизистая оболочка гиперемирована, легко кровоточит. В нижних углах дефекта определяются устья мочеточников. Экстрофия мочевого пузыря, как правило, сочетается с диастазом костей лонного сочленения, что проявляется «утиной» походкой. Постоянное соприкосновение слизистой оболочки мочевого пузыря и уретры с внешней средой способствует развитию хронического цистита и пиелонефрита.
Хирургическое лечение проводится в первые месяцы жизни ребенка. Выделяют три вида оперативных вмешательств:
■ реконструктивно-пластические операции, направленные на закрытие дефекта мочевого пузыря и брюшной стенки собственными тканями;
■ пересадка треугольника мочевого пузыря вместе с устьями в сигмовидную кишку (в настоящее время выполняется крайне редко);
■ формирование искусственного ортотопического мочевого резервуара из участка подвздошной кишки.
Контрактура шейки мочевого пузыря – порок развития, характеризующийся избыточным развитием соединительной ткани в данной анатомической области. Клиническая картина зависит от степени выраженности фиброзных изменений в шейке мочевого пузыря и связанных с ними нарушений мочеиспускания. Диагностика данной аномалии основана на результатах инструментального исследования (урофлоуметрия в сочетании с цистоманометрией), уретрографии и уретроцистоскопии с биопсией шейки мочевого пузыря. Лечение эндоскопическое, заключается в рассечении или иссечении рубцовых тканей.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
02.05.201512.42 Mб24gigiena_lechebnoe_delo_GOS_SOGMA.rtf
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
5.1. ЭКСТРОФИЯ МОЧЕВОГО ПУЗЫРЯ
Экстрофия мочевого пузыря – сложный порок развития, проявляется врождённым отсутствием передней стенки мочевого пузыря и соответствующего ей участка передней брюшной стенки. Аномалия встречается у 1:50 000 новорождённых, причём у мальчиков в 3 раза чаще, чем у девочек. Порок всегда сопровождается тотальной эписпа-дией и расхождением лобкового симфиза. Диагностику осуществляют по данным физикального обследования. Через округлый дефект передней брюшной стенки выбухает ярко-красная слизистая оболочка задней стенки мочевого пузыря. В ближайшие дни слизистая оболочка гипертрофируется, она легкоранима и кровоточит. Постоянное недержание мочи приводит к мацерации кожи передней брюшной стенки, промежности и бёдер. У мальчиков половой член укорочен, подтянут вверх, дорзальная поверхность уретры расщеплена. Лечение патологии оперативное. Предпочтительнее оперировать ребёнка непосредственно после рождения в ближайшие 48 ч. Выполняют сближение костей лонного сочленения, пластику передней стенки мочевого пузыря местными тканями, формирование сфинктера мочевого пузыря и пластику передней брюшной стенки. Аллопластику стенки мочевого пузыря и операции по отведению мочи в кишечный резервуар в последние годы проводят всё реже. Хирургическое лечение эписпадии, всегда сопутствующей экстро-фии, осуществляют позднее, в возрасте после двух лет.
5.2. ЭПИСПАДИЯ
Порок развития характеризуется незаращением (расщеплением) передней (дорзальной) стенки мочеиспускательного канала с расщеплением кавернозных тел. У девочек эта аномалия встречается в 5 раз реже, чем у мальчиков. В зависимости от выраженности дефекта
у мальчиков различают головчатую, стволовую и тотальную эпи-спадию, у девочек, соответственно, клиторную, субсимфизарную и тотальную. Заболевание диагностируют по данным физикального обследования. Головчатая форма эписпадии у мальчиков и клитор-ная у девочек лечения не требует. Более выраженные формы обычно оперируют в два этапа:
• первый – восстановление сфинктера мочевого пузыря в 4 года;
• второй – пластика уретры через 0,5-1 год.
При стволовой форме эписпадии с успехом применяют и одномоментные операции (например, операцию Дюплея).
5.3. ГИПОСПАДИЯ
Аномалия характеризуется недоразвитием дистальной уретры, искривлением полового члена и открытием меатуса ниже должного по мочеиспускательному каналу. Порок часто сопровождается нарушением мочеиспускания и половой функции. Гипоспадия – распространённая аномалия развития уретры, её частота составляет 1:200 новорождённых мальчиков. Порок встречается преимущественно у мужской части населения, описаны лишь единичные случаи гипоспадии у девочек.
Различают несколько форм гипоспадии:
• головчатую;
• венечную;
• стволовую;
• мошоночную;
• промежностную;
• так называемую гипоспадию без гипоспадии.
Диагноз ставят во время физикального обследования. Уретра открывается наружу свищом, половой член малых размеров, обычно искривлён книзу, крайняя плоть расположена на его тыльной поверхности в виде избытка кожи. Хирургическое лечение обязательно для детей с пороками, сопровождающимися искривлением полового члена и сужением наружного отверстия уретры (меатуса). При головчатой и венечной формах гипоспадии обычно необходима оперативная гландулопластика путём мобилизации боковых поверхностей “крыльев” расщеплённой головки (если есть меатостеноз – сужение наружного отверстия мочеиспускательного канала, то выполняют ещё и меатопластику). При остальных формах гипоспадии нужна
хирургическая пластика уретры. Применяют самые разные виды операций, чаще выполняемые в два этапа. Во время первого этапа, до 4-летнего возраста, иссекают хорду – плотные фиброзные тяжи, проводят выпрямление полового члена и перемещение крайней плоти на волярную поверхность, создавая запас ткани для пластики уретры при повторной операции. Вторым этапом через полгода-год формируют мочеиспускательный канал. Применяют и одномоментные операции, когда во время одной операции выполняют и выпрямление полового члена, и пластику уретры, например перевёрнутым лоскутом кожи ствола полового члена или лоскутом крайней плоти на сосудистой ножке.
5.4. СИНДРОМ ВРОЖДЁННОЙ ИНФРАВЕЗИКАЛЬНОЙ ОБСТРУКЦИИ
К развитию этого синдрома у детей приводят врождённые пороки развития мочевого тракта, локализованные на уровне шейки мочевого пузыря и ниже.
К таким причинам относят:
• врождённые сужения;
• клапаны уретры;
• болезнь Мариона (врождённый склероз шейки мочевого пузыря);
• меатостеноз;
• выраженный фимоз.
Синдром развивается постепенно, сначала он проявляется дизурией, дополнительными усилиями, требующимися для изгнания мочи, позднее – появлением остаточной мочи в полости мочевого пузыря. Для III стадии (по Ю.Ф. Исакову) характерно развитие атонии детру-зора, парадоксальной ишурии, недержания мочи, диагностируется ПМР и развивается рефлюксирующий уретерогидронефроз. Порок диагностируют по данным УЗИ, уретроцистографии и уретроцис-тоскопии.
Лечение преимущественно хирургическое:
• бужирование уретры при её стенозах;
• пластика шейки мочевого пузыря при болезни Мариона;
• пластика уретры и рассечение клапанов;
• меатотомия при меатостенозе;
• циркумцизио при фимозе.
5.5. ФИМОЗ
Фимозом называют сужение препуциального мешка, препятствующее открытию головки полового члена, которое может быть врождённым и рубцовым. Головка полового члена и крайняя плоть развиваются из одних тканей. Крайняя плоть возникает в виде складки кожи в основании головки полового члена и растёт, выдвигаясь над этим основанием, более интенсивно с дорсальной стороны. К 5 мес гестации многослойный чешуйчатый эпителий головки сливается с эпителием развивающейся крайней плоти. Затем клетки чешуйчатого эпителия подвергаются дегенерации и десквамации. Вскоре после рождения ребёнка продукты распада клеток, скапливаясь, способствуют образованию щелей между головкой полового члена и крайней плотью. Потом эти щели медленно увеличиваются, создавая препуциальный мешок, и он постепенно отделяется от головки. Там, где этот процесс не завершился, видно скопление крупинок белесовато-жёлтого цвета (неонатальная смегма). При врождённом фимозе отверстие крайней плоти сужено: обнажить головку полового члена не удаётся. Головка полового члена открывается лишь у 4% новорождённых, к 6 мес жизни – у 25%, к 1 году – у 50%, в возрасте 4 лет – у 90% детей. Таким образом, у детей до 3 лет фимоз считают физиологическим, вопрос об оперативной коррекции (цир-кумцизио, то есть обрезание) решают в возрасте 6-7 лет. Следует напомнить, что изложенные аспекты касаются только медицинских составляющих данной проблемы, не затрагивая расовых, конфессиональных, региональных и обрядовых особенностей этой деликатной темы. Фимоз может осложниться парафимозом (ущемление головки полового члена крайней плотью), в этом случае оперативное лечение (рассечение ущемляющего кольца) выполняют в экстренном порядке. Воспалительные поражения крайней плоти и головки полового члена (баланопостит) рассмотрены в разделе 9.3.
Источник
