Помог электрофорез при мочевом пузыре

Физиотерапия при нейрогенном мочевом пузыре
Физические методы лечения нейрогенных дисфункций мочевого пузыря применяют в комплексной патогенетической терапии пациентов с нейрогенными дисфункциями мочевого пузыря и назначают с учетом характера нарушений.
При гиперактивности мочевого пузыря используют методы, обладающие спазмолитическим, симпатомиметическим, седативным эффектами, способствующими расслаблению детрузора и сокращению сфинктера.
В случае гипотонии применяют методы стимуляции детрузора, обладающие холиноподобным эффектом (миостимулирующие методы).
Спазмолитические методы физиотерапевтического лечения нейрогенной дисфункции мочевого пузыря:
Электрофорез холинолитиков. Применяют атропин (0,1% раствор), платифиллин (0,03% раствор), 0,2% раствор эуфиллина на область мочевого пузыря, ежедневно, плотность тока 0,03-0,05 мА/см2, по 10-15 мин; курс 10-12 процедур;
Парафиновые аппликации дают спазмолитический эффект за счёт теплового действия, в результате чего достигается расслабление гладкой мускулатуры мочевого пузыря. Применяют на зону мочевого пузыря или по трусиковой методике. Температура парафина 40-45°С, время воздействия 30-45 мин, ежедневно; курс 10-15 процедур;
Ультразвуковая терапия способствует улучшению кровоснабжения зон иннервации сфинктера и детрузора. Проводится на паравертебральные области (LI-LIII) и область мочевого пузыря. Интенсивность воздействия 0,1-0,4 Вт/см2, лабильно, по 3-5 мин на зону, ежедневно; курс 10-12 процедур.
Седативные методы физиотерапевтического лечения нейрогенной дисфункции мочевого пузыря:
Электросонтерапия способствует накоплению серотонина в подкорковых структурах за счет активации токами проводимости серотонинергических нейронов дорсального ядра шва. Процедуры проводят при частоте импульсов 10-20 Гц, продолжительность процедуры 20-30 мин, через день или 2 дня подряд с перерывом на третий; курс 10-12 процедур;
Гальванический воротник по Щербаку. При применении этого метода снижается афферентная импульсация в ствол головного мозга вследствие активации потенциалзависимых калиевых ионных каналов и гиперполяризации возбудимых мембран периферических нервных волокон воротниковой области, достигается нормализация тормозновозбудительных процессов в коре головного мозга. Сила тока 6-16 мА, продолжительность процедуры 6-16 мин, ежедневно; курс 10 процедур.
Миостимулирующие методы физиотерапевтического лечения нейрогенной дисфункции мочевого пузыря:
Диадинамотерапия области мочевого пузыря током ОР приводит к ритмическому сокращению большого числа миофибрилл мышц сфинктера, что применяют при гиперрефлекторном мочевом пузыре, в течение 5-7 мин, ежедневно; курс 10 процедур;
СМТ-терапия области мочевого пузыря активирует сокращение сфинктера. Используют II РР, частота модуляций 30 Гц, глубина модуляций 75-100%, ежедневно; курс 10 процедур;
Электрофорез прозерина (0,1% раствор), галантамина (0,25% раствор) на область мочевого пузыря, плотность тока 0,03-0,05 мА/см2, ежедневно; курс 10 процедур.
Наибольшее распространение получили методы электростимуляции.
Электростимуляция, применяющеяся для коррекции нейрогенной дисфункции мочеиспускания, может быть: поверхностной (кожной), внутриполостной (внутрипузырной, анальной или вагинальной) и инвазивной (сакральная нейромодуляция).
В последнее время широкое распространение получило сочетание электростимуляции с терапией по принципу биологической обратной связи (БОС-терапия). В этом случае пациент, подключенный к аппарату, выполняет упражнения, результат которых можно увидеть на экране монитора в виде анимированного графика. Это позволяет значительно повысить эффективность физических упражнений, направленных на укрепление мышц тазового дна.
Тибиальная нейромодуляция – раздражение тибиального (большеберцового) нерва слабым электрическим током с целью лечения гиперактивного мочевого пузыря. Для этого используют игольчатый или накожный электрод, который устанавливают в точку, находящуюся на 5 см. выше медиальной лодыжки. Пассивный электрод размещают в области голеностопного сустава. Методика не имеет побочных действий, для достижения стабильного эффекта требует регулярного применения.
Источник
Энурез и физиотерапия: помогают ли природные факторы?
 Многие слышали, что с помощью физиотерапии можно излечить практически любые заболевания. Однако мало, кто знает, чем конкретно занимается эта область медицины, когда стоит применять её методы, а когда они будут полостью бесполезны. Давайте попробуем разобраться, стоит ли обращаться к физиотерапии для лечения энуреза у детей.
Многие слышали, что с помощью физиотерапии можно излечить практически любые заболевания. Однако мало, кто знает, чем конкретно занимается эта область медицины, когда стоит применять её методы, а когда они будут полостью бесполезны. Давайте попробуем разобраться, стоит ли обращаться к физиотерапии для лечения энуреза у детей.
Физиотерапия – коротко о главном
Чтобы понять, что такое физиотерапия, надо вспомнить все природные факторы (например, электричество, тепло, холод, ультразвук, магнитные поля и т.д.) и то, каким образом они могут действовать на те или иные органы и системы организма человека. Это влияние настолько многогранно, что в медицинской науке физиотерапия была выделена в отдельную специальность. И, разумеется, родитель, не будучи врачом, не только не сможет подобрать правильный режим физиотерапии, но и адекватно оценить, нужна она ребёнку или нет.
Ещё один важный момент: лечить детский энурез исключительно физиотерапией – малоэффективно. Физиотерапевтические методы являются действенным дополнением к лекарственной терапии, на порядок увеличивающим её эффект [1].
Кому показана физиотерапия?
Итак, вы с ребёнком посетили врача, прошли все необходимые обследования, и настала пора назначения лечения. В каких случаях доктор выпишет маленькому пациенту не только таблетки, но и отправит на консультацию к физиотерапевту или врачу ЛФК?
Прежде всего физиотерапия показана, если у ребёнка подтвердилась нейрогенная дисфункция мочевого пузыря (НДМП). Это состояние, при котором нарушается работа мочевого пузыря из-за поражения механизмов нервной регуляции в головном или спинном мозге, а также в периферических нервах и интрамуральных нервных сплетениях [2]. К подобным нарушениям могут привести врожденные аномалии, нейроинфекция, осложнённый период новорождённости, травмы и т.д. Для диагностики НДМП у врачей существуют стандарты и протоколы.
У НДМП выделяют два типа: гиперрефлекторный и гипорефлекторный. При первом варианте дети часто ощущают резкие позывы в туалет, с которыми бывают не в состоянии справиться, ночные эпизоды энуреза случаются несколько раз за ночь, а днём такие пациенты часто принимают “вынужденное положение”, чтобы не намочить штанишки (сжимают бёдра и область промежности, переминаются с ноги на ногу) [3].
При гипорефлекторном типе дети до последнего не чувствуют “сигналов” от мочевого пузыря о необходимости сходить в туалет. Такие мальчики и девочки ходят в уборную всего 2-3 раза в сутки, зато в течение дня у них отмечаются частые эпизоды недержания мочи маленькими порциями.
Электрофорез, ультразвук, парафин – что выбрать?
Прежде, чем выбирать метод, которым лечить детский энурез, необходимо понять, что стало причиной недержания мочи, гипер- или гипорефлекторный мочевой пузырь. В первом случае у физиотерапевтического метода должен быть стимулирующий эффект, во втором – расслабляющий.
Электрофорез
Лекарственный электрофорез – это воздействие на организм постоянным электрическим током в сочетании с введением через кожу определённой области тела лекарственных веществ. Пациентам с гиперрефлекторным мочевым пузырём проводят сеансы электрофореза с холинолитиками (атропин или эуфилин), а при гипорефлекторным – с прозерином [4]. Обычно для достижения эффекта требуется около 10 сеансов.
Ультразвук
В физиотерапии используются ультразвуковые колебания в диапазоне 800-3000 кГц (0,8-3 МГц). Они оказывают множество эффектов как на тканевом, так и на клеточном уровне. Особенно ценно то, что ультразвук стимулирует нервную систему, в результате чего нормализуется передача импульсов. Также ультразвук улучшает кровообращение в области мочевого пузыря. Процедуры совершенно безболезненные, и маленькие пациенты хорошо их переносят.
Диадинамотерапия
Это метод лечения электрическим током, относится к импульсной терапии. Суть его в подаче в область поражённого органа тока различной частоты (от 50 до 100Гц). На протяжении 5-минутного сеанса маленький пациент чувствует лишь легкие покалывания в месте приложения датчиков. На самом же деле в это врем идёт активная стимуляция сфинктера мочевого пузыря, который собственно и отвечает за удерживание мочи в этом анатомическом резервуаре. Данная методика часто применяется при гиперрефлекторный мочевом пузыре.
Парафиновые аппликации
На живот (проекция мочевого пузыря) накладываются тёплые (40-45°С) парафиновые аппликации. Тепло, как известно, обладает спазмолитическим эффектом. В результате прогреваний расслабляется гладкая мускулатура мочевого пузыря, а у ребёнка урежаются императивные позывы к мочеиспусканию, и маленький пациент дольше остаётся сухим.
ЛФК в помощь
Часто врачи назначают детям физиотерапию совместно с сеансами лечебной физкультуры. Дело в том, что лечебная гимнастика при энурезе имеет больший эффект, если ткани и органы “подготовлены” к ней. Этой подготовкой как раз и являются физиотерапевтические процедуры. Также они помогают организму прийти в норму после физических нагрузок. Однако в ЛФК тоже непросто разобраться, не будучи врачом. Так, например, гимнастика Кегеля при энурезе считается действенной методикой, и многие родители, не долго думая, заставляют детей изо дня в день выполнять эти упражнения. Однако, если разобраться, то гимнастика Кегеля при энурезе помогает в основном женщинам, у которых отмечается слабость мышц тазового дна, что и вызывает недержание. Дети редко страдают подобной патологией, поэтому у маленьких пациентов данная лечебная гимнастика при энурезе будет малоэффективна.
Таким образом, методик, способных помочь вашему ребёнку справиться с мокрыми ночами, множество. Выбор остаётся за вами. Точнее не за вами, а за лечащим врачом, с которым каждый здравомыслящий взрослый постарается наладить плодотворное сотрудничество.
- “Современные методы лечения энуреза при нарушениях мочеиспускания у детей” Т.В Отпущенникова, И.В.Казанская
- Нейрогенный мочевой пузырь у детей (Серия «Современная медицина»), Осипов И.Б., Смирнова Л. П., СПб: Питер, 2001г.
- Новые пути коррекции нейрогнннной дисфункции мочевого пузыря к детей (информационное письмо) Шапошникова Н.Ф., Марушкин Д.В. -2007г
- Физиотерапия в педиатрии». Х.Т.Умарова, Т.В.Карачевцева, 1993).
Источник
Лечение нейрогенного мочевого пузыря представляет собой сложную задачу, которая требует совместных усилий врачей-нефрологов, урологов и невропатологов с проведением комплекса дифференцированных корригирующих мероприятий. Для больных с нейрогенным мочевым пузырем рекомендуется охранительный режим с устранением психотравмирующих ситуаций, с полноценным сном, отказом от эмоциональных игр перед ночным сном, проведение прогулок на свежем воздухе.
Назначение лекарственных средств предусматривает оказание определенного влияния на патогенез нейрогенного мочевого пузыря, его отдельные звенья с получением в определенном проценте случаев положительного клинического эффекта. Это касается восстановления детрузорно-сфинктерных отношений, резервуарной функции мочевого пузыря и управляемого мочеиспускания. Таким образом, в основе лекарственной коррекции нейрогенного мочевого пузыря лежат эффекты влияния различных групп фармпрепаратов: во-первых, на функцию мочевого пузыря (внутрипузырная гипертензия в фазу накопления), т.е. на дезадаптацию детрузора; во-вторых, на форму нейрогенного мочевого пузыря (гиперрефлекторная или гипорефлекторная). Наряду с лечением, непосредственно направленным на улучшение функционального состояния мочевого пузыря, осуществляются мероприятия, нормализующие ЦНС. При явлениях вегетативной дистонии – лекарственные средства симпатотропного или парасимпатотропного действия в зависимости от характера дисфункции. Использование одной фармакотерапии, как правило недостаточно. При нейрогенном мочевом пузыре широко используется физиотерапевтическое лечение (электростимуляция, ультразвуковое воздействие, электросон, регионарная гипертермия мочевого пузыря, электрофорез лекарственных средств).
Рекомендуемый лечебный комплекс
Нейрогенная дисфункция мочевого пузыря по гипорефлекторному типу:
- Режим принудительных мочеиспусканий (через 2-3 часа).
- Ванны с морской солью.
- Курс адаптогенов (жень-шень, элеутерококк, лимонник, заманиха, родио-ла розовая, золотой корень по 2 капли настойки на год жизни в первой половине дня).
- Глицин перорально 10мг/ кг в сут. в течение мес.
- .Физиотерапия:
- электрофорез с прозерином, хлористым кальцием;
- ультразвук на область мочевого пузыря;
- стимуляция мочевого пузыря (СМТ). При дальнейшем лечении используются антихолинэстеразные средства: убретид (дистигмин бромид) ингибирующий ацетилхолинэстеразу (назначается по 1/2 таб. (0,25 мг) 1 раз в 2-3 дня натощак); ацеклидин (холиномиметик) (вводится по 0,4-1,0 мл 0,2%-ного раствора подкожно 2 раза в сут. через 12 ч одновременно с цитохромом С и рибофлавином в течение 12-14 дней). Повторный курс лечения проводится через 1,5 мес. Прозерин (электрофорез или перорально) в дозе 1 мг/год жизни. Галантамин 1%-ный раствор в дозе не более 10 мг/кг в сут.
Нейрогвнная дисфункция мочевого пузыря по гиперрефлекторному типу.
- Препараты валерианы, корня пиона, пустырника.
- Препараты красавки (беллоид, беллатаминал).
- Пантогам перорально по 0,025 мг 4 раза в день на 2-3 мес.
- Пикамилон 5 мг/кг в сутки на 1 мес.
- Физиотерапия:
- электрофорез атропина, папаверина на область мочевого пузыря;
- магнитотерапия;
- ультразвук на область мочевого пузыря;
- электростимуляция мочевого пузыря по расслабляющей методике;
При неэффективности лечебных мероприятий применяются антихолинэргетики (назначается один из препаратов). Для прогностической оценки эффективности средств этой группы используют атропиновую пробу, положительные результаты которой (улучшение показателей уродинамики через 30-40 мин. после подкожного введения атропина) являются показаниями к назначению антихолинергетиков. Атропин – по 0,05-0,5 мг 1 или 2 раза в день. Дриптан (оксибутинин) у детей старше 5 лет по 1 таб. (5 мг) 2 раза в день (3 раза с последней дозой перед сном при ночном энурезе). Мелипрамин – по 0,02-0,03г 1 раз на ночь или по 0,01-0,025 г в 16 и 20 ч. Лечебной дозы достигают постепенно, начиная с 0,01 г. Помимо антихолинергического действия обладает миотропной спазмолитической и антидепрессантной активностью.
В последние годы для лечения нейрогенного мочевого пузыря, сопровождающейся ночным энурезом, применяют десмопрессин – синтетический аналог вазопрессина, природного антидиуретического гормона нейрогипофиза. Его применение возможно только у детей, достигших 5-летнего возраста. Начальная доза – 0,1 мг однократно (на ночь) с последующим постепенным увеличением до 0,4 мг. Курс лечения составляет от 6 недель до 3 мес.
При развитии инфекционно-воспалительных заболеваний органов мочевой системы на фоне данного состояния помимо основного курса антибиотиков и уросептиков необходим дополнительный прием уросептиков в 1/3 суточной дозы однократно на ночь в течение 2-х мес.
При наличии нейрогенной дисфункции мочевого пузыря необходим ежеквартальный контроль анализов мочи и на фоне интеркуррентных заболеваний, контроль ритма мочеиспусканий, ультразвуковое исследование почек и мочевого пузыря 1 раз в 9-12 мес.
[1], [2], [3], [4], [5], [6], [7]
Источник

Яков Борисович Миркин. Врач-уролог отделения восстановительного лечения ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России.
«Урология сегодня» № 6 (22) 2012
Внутрипузырная терапия хронического цистита вообще и бактериального в частности давно привлекает внимание урологов, как в России, так и за рубежом.
Действительно, у местной терапии есть преимущества:
- Возможность создать достаточно высокую концентрацию препарата в месте введения.
- Минимизация системных побочных эффектов.
- Обеспечение комплаенса, поскольку процедуры обычно проводит лечащий врач.
- Некоторые препараты вообще невозможно ввести иным путем (ботулинический токсин, резинифератоксин, гиалуроновая кислота, диоксидин, димексид и пр.).
Однако есть и недостатки:
- Отсутствие стандартов внутрипузырной терапии.
- Необходимость регулярной катетеризации в процессе лечения.
- Недостаточное время воздействия.
За рубежом в основном применяются смеси глюкокортикоидов, анестетиков и протекторов уротелия (гепарин, гиалуронат натрия). Например, R. Moldwin рекомендует коктейль из 20 мл 0,5 % маркаина, 20 мл 2 % лидокаина, 10 000 ЕД гепарина, 40 мг триамцинолона и 80 мг гентамицина.
Видимо, урологическому сообществу еще предстоит разработать методические рекомендации для внутрипузырной терапии. Возможно, имеет смысл создать рабочую группу или экспертный совет.
А пока, давайте попробуем разобраться в основных целях и принципах внутрипузырной терапии хронического бактериального цистита.
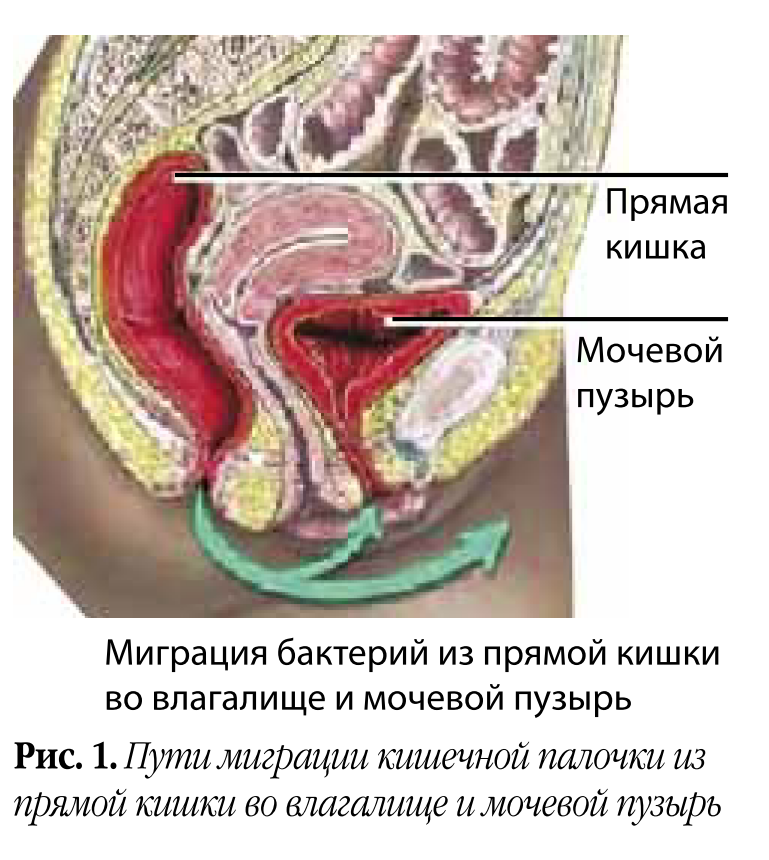 Во-первых, это патогенетическая терапия. Основным возбудителем цистита до недавнего времени считалась E. coli (рис. 1), точнее ее уропатогенные штаммы, обладающие инструментами вирулентности: гиалуронидазой для разрушения гликозаминогликанового слоя мочевого пузыря и фимбриями для прикрепления к уротелию.
Во-первых, это патогенетическая терапия. Основным возбудителем цистита до недавнего времени считалась E. coli (рис. 1), точнее ее уропатогенные штаммы, обладающие инструментами вирулентности: гиалуронидазой для разрушения гликозаминогликанового слоя мочевого пузыря и фимбриями для прикрепления к уротелию.
Перорального применения фторхинолонов было вполне достаточно для ее элиминации. Однако, в последнее время доказана возможность образования микробных ассоциаций в уротелии, защищенных биопленками. Такие микроколонии могут содержать несколько десятков видов микроорганизмов (в том числе анаэробов) с разделением функций. Проникновение в них антибиотиков при системном применении затруднено (рис. 2).

Таким образом, потенциальный препарат для внутрипузырной антибактериальной терапии должен обладать широким спектром действия, проникать в уротелий и микроколонии.
Во-вторых, необходимо в короткие сроки купировать болевой синдром и поллакиурию. Для этого можно использовать местные анестетики (лидокаин, маркаин) или М-холинолитики.
В-третьих, представляется целесообразным сформировать местный иммунитет.
В четвертых, необходимо восстановить поврежденный уротелий.
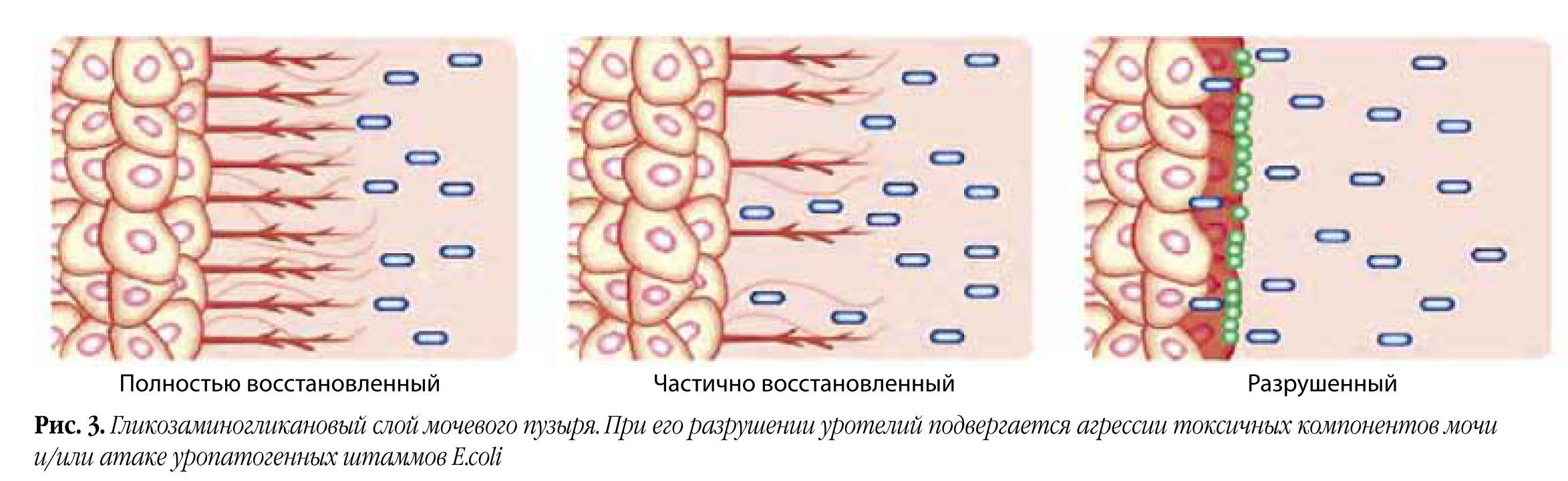
И наконец, в пятых – восстановить гликозаминогликановый слой мочевого пузыря, препятствующий адгезии бактерий (рис. 3).
Одним из главных недостатков внутрипузырной терапии является слабая адгезия препаратов к уротелию. То есть, они выводятся из мочевого пузыря вскоре после введения. Следовательно, необходимо обеспечить длительную адгезию, минимум 24 ч. Понятно, что такое продолжительное воздействие должен обеспечивать целый комплекс препаратов. Однако, фармакохимическое взаимодействие в таком «коктейле» достаточно трудно спрогнозировать и оценить. Кроме того, на разных этапах терапии требуется различное воздействие, которое, кстати, зависит еще и от динамики патологического процесса.
Поэтому совместно с группой биохимиков, которую возглавляет проф. Н.Д. Олтаржевская, мы решили разработать комплекс препаратов для внутрипузырной терапии хронического бактериального цистита.
В основу легла концепция 3 этапов терапии цистита.
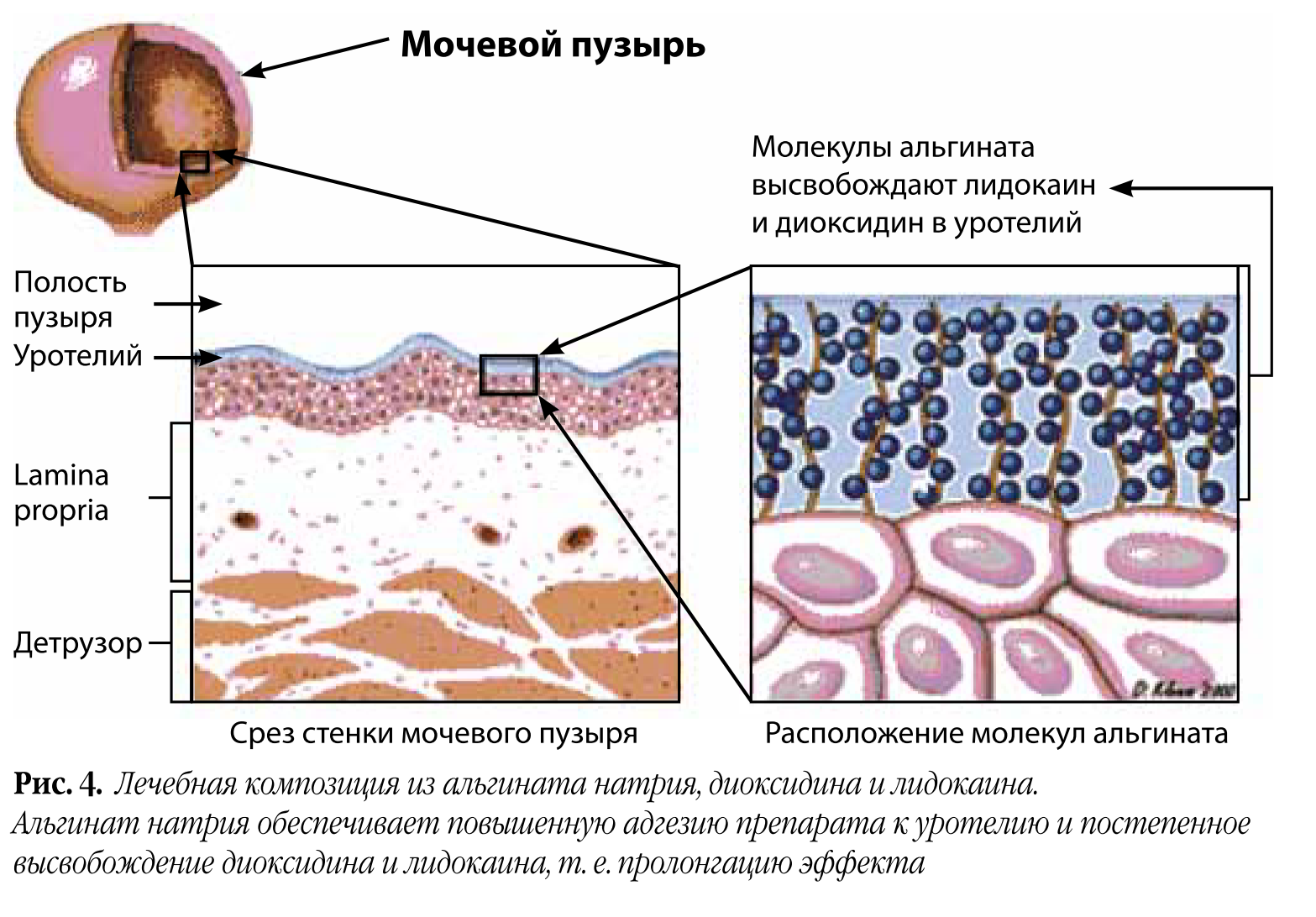
Первый этап – антибактериальная и симптоматическая терапия. Для этого мы выбрали комбинацию антибактериального препарата широкого спектра действия диоксидина и анестетика лидокаина. Для усиления адгезии к уротелию мы использовали альгинат натрия (рис. 4). Этот полисахарид обеспечивает длительное действие диоксидина и лидокаина.
Был проведен эксперимент in vitro по сравнению степени адгезии к коллагеновой мембране раствора гиалуроната натрия и комбинации гиалуроната натрия с альгинатом натрия. Степень адгезии композиции с альгинатом была соответственно в 8 раз выше, продолжительность действия также была больше. Таким образом, симптомы (боль и поллакиурия) исчезали через несколько минут после введения. Длительность действия составила от 24 до 48 ч.
Данная композиция (диоксидин, лидокаин, альгинат натрия) зарегистрирована под названием Колетекс-АДЛ. В урологии применяется под торговой маркой УРОЛАЙН-АДЛ (шприцы объемом 20 мл.).
Что касается усиления диффузии в уротелий – этого можно добиться использованием димексида (ДМСО).
Поскольку в различных клинических ситуациях возможно использование различных методик, было решено не добавлять димексид в Колетекс-АДЛ, а создать отдельную композицию на основе димексида и альгината натрия (Колетекс-Д/УРОЛАЙН-Д). При необходимости во время инстилляции можно через тот же катетер ввести димексид.
Второй этап – репаративная и иммунокоррегирующая терапия. Для этого принято решение использовать комбинацию дерината и альгината натрия, так как деринат обладает следующим комплексом свойств.
В качестве иммуномодулятора:
- модулирует активность фагоцитов и прежде всего макрофагов;
- нормализует показатели клеточного иммунитета;
- нормализует показатели гуморального иммунитета.
В качестве репаранта и цитопротектора:
- предупреждает альтерацию, связанную со свободно-радикальным повреждением клеток;
- проявляет антиоксидантные и мембраностабилизирующие свойства;
- обладает высокой репаративной и регенераторной способностью. Для увеличения адгезионных свойств раствора также был применен альгинат натрия. Данный препарат зарегистрирован под названием Колетекс-ДНК/УРОЛАЙН-ДНК.
Третий этап – восстановление гликозаминогликанового слоя уротелия. Основным компонентом гликозаминогликанового слоя является гиалуроновая кислота (УРО-ГИАЛ (гиалуронат натрия)).
Таким образом, трехэтапная внутрипузырная терапия хронического бактериального цистита с использованием альгината натрия для усиления адгезии и пролонгации действия, димексида или внутрипузырного электрофореза с целью увеличения диффузии препаратов в уротелий, является перспективным способом лечения этой патологии. Необходимо проведение дополнительных исследований, оценивающих ее эффективность и безопасность.
Источник
