Ожоги слизистой мочевого пузыря
Ожоги мочевого пузыря, уретры, половых губ, полового члена, мошонки
встречаются сравнительно редко и могут быть термическими, химическими и
лучевыми.
ОЖОГИ МОЧЕВОГО ПУЗЫРЯ И УРЕТРЫ.
Термические ожоги мочевого пузыря и
уретры, как правило, являются следствием трансуретральный операций или
ошибочного введения растворов повышенной температуры, имеют незначи-
тельную поверхность, хоршо сформированный струп и не требуют специально-
го лечения. Химические ожоги мочевого пузыря и уретры связаны с введени-
ем в их полость различных веществ, способных вызвать местную воспали-
тельную реакцию, а при значительной концентрации и экс-позиции – коагу-
ляцию клеточных белков и некроз. Лучевые ожоги мочевого пузыря могут
быть выделены лишь условно, так как проявляются интерстициальным цисти-
том после лучевой терапии надлооковой зоны.
Симптомы. Боль, возникающая уже в момент введения раствора, дизурия,
при ожоге уретры возможна задержка мочеиспускания.
Неотложная помощь.
Необходимо экстренно проверить характер, и кон-
центрацию вводимого вещества. В зависимости от вида введенного вещества
мочевой пузырь и уретру промывают раствором соответствующего нейтрализа-
тора (при ожоге кислотами – слабым раствором гидрокарбоната натрия, при
ожоге щелочами – слабыми растворами органических кислот, в частности,
лимонной, уксусной и др.). Промывание мочевого пузыря целесообразно за-
кончить введением в него синтомициновой эмульсии. Назначают обильное
питье или парентеральное введение жидкости в стимуляцию диуреза приемом
внутрь 40 мг фуросемида или внутривенным введением 40 мглазикса.
В дальнейшем лечение проводится, как при остром цистите и остром
уретрите. При тяжелых комбинированных ожогах мочевого пузыря и уретры
для проведения лечения требуется дренирование мочевого пузыря эпицистос-
томией.
Осложнения (острый цистит, уретрит) требуют дальнейшего контроля и
лечения в урологическом отделении.
Ожоги половых губ, полового члена и мошонки, как правило, комбиниро-
ванные, чаще встречаются у детей раннего возраста (1-3 лет). Ожоги обыч-
но термические, реже химические. Локализация и объем ожоговой поверхнос-
ти зависят от положения ребенка во время ожога: промежность, когда дети
садятся на сосуд с горячей жидкостью; нижняя половина туловища, кожа по-
лового члена, мошонки и бедер при опрокидывании на себя сосуда с горчей
жидкостью.
Симптомы. Резкая боль, гиперемия кожи (ожог 1 степени), образование
пузырей (ожог II степени), участки некроза (ожог III-IV степени), инток-
сикация, ожоговый шок. Тяжесть клинической картины определяется возрас-
том обожженного, степенью ожога и его площадью. Изолированные ожоги по-
лового члена и мошонки встречаются редко.
Диагноз не вызывает затруднений.
Неотложная помощь. Наложение на обожженную поверхность асептической
повязки. При обширных повреждениях или ожогах 111-IV степени показана
госпитализация. Перед транспортировкой вводят обезболивающие средства: 1
– 2 мл 1% пантопона или 1% морфина.
При ожогах 1 степени обожженную поверхность смазывают вазелином, мас-
лом или сульфаниламидными эмульсиями или мазями. При небольших по площа-
ди ожогах II степени применяют сульфаниламидные присыпки и сухие повяз-
ки. Назначают анальгетики внутрь или в инъекциях. При повышении темпера-
туры тела вводят антибиотики для профилактики инфекционных осложнений.
Госпитализация специализированное учреждение (ожоговое, хирургичес-
кое) при обширных ожогах, особенно осложненных ожоговым шоком, для про-
ведения экстренных противошоковых мероприятий, ограничения возможности
развития вторичной инфекции, борьбы с интоксикацией.
ОТЕКИ У БЕРЕМЕННЫХ
Отеки у беременных могут быть обусловлены развитием позднего токсико-
за (водянка, нефропатия, преэклапсия, эклампсия), а также задержкой жид-
кости в организме при экстрагенитальных заболеваниях (декомпенсированные
пороки сердца, хронический гломеркулонефрит).
Отеки, связанные с позд-
нимс токсикозом и отеки вследствие нарушения кровообращения при тяжелых
пороках сердца имеют гипостатический характер; при отеках почечного про-
исхождения они преимущественно располагаются на лице.
Симптомы. При водянке беременных отеки появляются во второй половине
беременности прежде всего на нижних конечностях. Постепенно отеки захва-
тывают более высоко расположенные части тела (наружные половые органы,
переднюю брюшную стенку). Появление белка в моче или повышение артери-
ального давления свидетельствуют о переходе водянки в нефропатию. Если у
беременной с нефропатией возникает головная боль, мелькание мушек перед
глазами или боль в эпигастральной области, то это является признаками
преэклампсии. Возникновение припадка судорог свидетельствуют об экламп-
сии (см.). При отеках вследствие экстрагенитального заболевания всегда
имеются симптомы, характерные для той или иной нозологической формы бо-
лезни (одышка, цианоз, изменения со стороны сердца, почек и пр.).
Неотложную помощь оказывают в основном при тяжелой нефропатии, прэк-
лампмии (см.). С целью создания лечебно-охранительного режима, снижения
возбудимости головного мозга и стабилизации АД вводят 4-6 мл 0,25% раст-
вора дроперидола внутримышечно. 2 мл 0,5% раствора седуксена внутримы-
шечно, или внутривенно. Для установления сосудистого спазма вводят 10 мл
2,4% раствора эуфиллина или 6 мл 0,5% раствора дибазола внутривенно, 6
мл 2% раствора папаверина или 4-, мл 2% раствора но-пшы внутримышечно.
Для дегидратационной терапии внутривенно 2-4 мл 1% раствора лазикса и
30-60 г маннитола в виде 20% раствора. В качестве средств дезинтоксика-
ционной терапии внутривенно вводят гемодез (200-400 мл) и глюкозо-ново-
каиновую смесь (глюкоза 20%-200 мл. новокаин 0″5%-200 мл, инсулин – 15
ЕД). При преэклапмсии и эклампсии вводят 20 мл 25% раствора с ульфата
магния, внутримышечно 3-4 раза в день.
Госпитализация показана в родильный дом при выраженных, не поддающих-
ся дегидратационной терапии в амбулаторных условиях отеках, нефропатии,
преэклампсии и эклампсии.
ОТМОРОЖЕНИЕ
Отморожение наступает при длительном воздействии холода на какой-либо
участок тела или (чаще) конечностей. Воздействие на весь организм вызы-
вает общее охлаждение организма. Под воздействием холода наступают
расстройства кровообращения, вначале кожи, а затем и глубжележащих тка-
ней, затем наступает омертвение вначале кожи, а затем и глубжележащих
структур. Как и ожоги, отморожения различают по степеням. В отличие от
ожогов определить глубину повреждения сразу после отморожения трудно.
Степень отморожения можно установить через 12-24 ч.
Симптомы. Кожа бледно-синюшная, холодная, чувствительность (так-
тильная и болевая) отсутствует или резко снижена. При растирании и сог-
ревании появляется сильная боль в пальцах или во всей стопе и кисти. Че-
рез 12-24 и можно определить глубину отморожения: при 1 степени кожа ги-
перемированна, синюшна, пальцы отечны; при II степени образуются пузыри
с геморрагическим содержимым, при III степени – по вскрытии пузырей вид-
на раневая поверхность с участками темных некрозов; при IV степени отмо-
рожению подвержены целиком пальцы или дистальные отделы конечностей: они
черного цвета, вначале отечны, затем подвергаются мумификации. При общем
охлаждении пострадавший вял, безучастен к окружающему, кожные покровы
бледные, холодные, пульс редкий, артериальное давление снижено. Темпера-
тура тела меньше 36С.
Неотложная помощь: пострадавшего вносят в теплое помещение, снимают
обувь и перчатки. Отмороженную конечность вначале растирают сухой
тканью, затем помещают в таз с теплой (32-340 водой. В течение 10 мин
температуру доводят до 40-45С. Если боль, возникающая при отогревании,
быстро проходит, пальцы принимают обычный вид или немного отечны,
чувствительность восстанавливается, то конечность вытирают насухо проти-
рают 33% раствором спирта и надевают сухие проглаженные носки, а сверху
шерстяные носки (или перчатки, если отморожены руки). Пострадавшему ре-
комендуют обратиться к хирургу. Если отогревание сопровождается усилива-
ющейся болью, пальцы остаются бледными и холодными, то это признак глу-
бокого отморожения, и пострадавшего следует направить в отделение терми-
ческой травмы, травмотологическое или гнойно-хирургическое отделение.
При боли вводят 1 мл 1% раствора пантопона или 1 мл 1% раствора морфина.
При общем охлаждении пострадавшего неооходимо тепло укрывать, обло-
жить грелками, ввести аналептики (2 мл сульфакамфокаина, 1 мл кофеина),
напоить горячим чаем. При невозможности быстро доставить в стационар
пострадавшего лучше всего поместить в теплую ванну температуры 40С на
30-40 мин.
Госпитализация показана при глубоких отморожения III-IV степени, об-
щем охлаждении организма.
Отморожение полового члена и мошонки является большой редкостью, как
правило, ограничены небольшими участками кожи полового члена и мошонки.
У детей отморожения бывают вследствие шалости при непосредственном соп-
рикосновении полового члена и мошонки с охлажденными металлическими
предметами при сильных морозах. Отморожение обычно ограничивается 1 сте-
пенью.
Симптомы. Боль, покраснение кожи, ее отек.
Неотложная помощь заключается в постепенном активном согревании отмо-
роженного участка кожи. После порозовения и потепления кожи пораженный
участок обрабатывают 33% раствором спирта и накладывают асептическую по-
вязку.
Госпитализация при изолированном поражении не требуется.
Источник
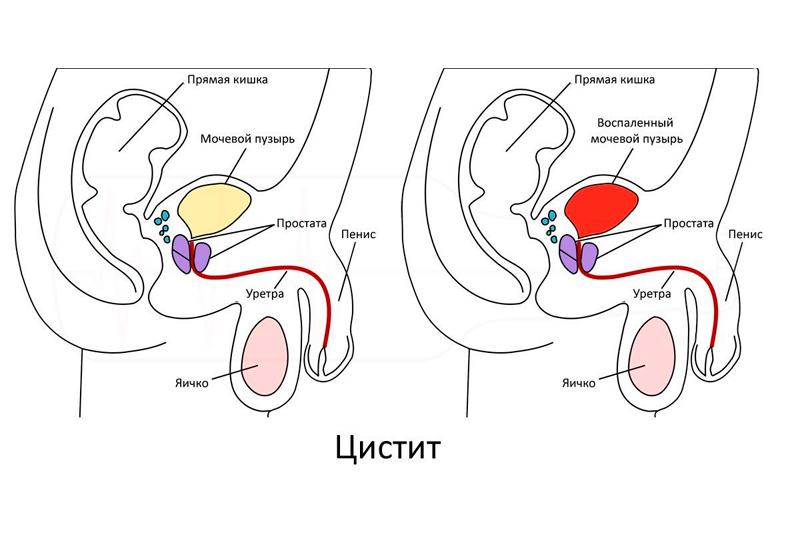
Цистит — весьма дискомфортное и неприятное заболевание, возникающее в результате воспаления стенки мочевого пузыря инфекционного или неинфекционного характера. В основном, циститом болеют представительницы женского пола в любом возрасте, однако каждый двухсотый мужчина испытывает на себе все неприятности цистита. По статистике, эта болезнь диагностируется только у 0, 6% мужчин среднего и старшего возраста.
Содержание статьи:
- Классификация цистита
- Причины цистита у мужчин
- Симптомы цистита у мужчин
- Диагностика цистита у мужчин
- Лечение цистита у мужчин
- Профилактика цистита у мужчин

Цистит отдельно рассматривают у мужчин и женщин, что связано не только с особенностями строения мочеиспускательного канала, но и с обуславливающими факторами риска, приводящими к развитию цистита у мужского и женского населения.
Цистит у мужчин отличается от женского варианта заболевания тем, что мужская уретра (мочеиспускательный канал) — изогнутая, намного длиннее и уже, чем женская, а потому болезнетворные микроорганизмы с трудом проникают через неё в мочевой пузырь.Однако развивается цистит у мужчин нередко по причине инфравезикальной обструкции — подпузырной закупоркой мочевых путей на высоте уретры или шейки мочевого пузыря, что препятствует свободному мочеиспусканию.
Определяют первичный цистит, возникающий в абсолютно здоровом организме, и вторичный, развивающийся вследствие осложнений других заболеваний. У мужчин, в силу анатомического строения их мочеиспускательного канала (уретры), превалирует цистит вторичной природы.
Возбудители цистита могут попасть в полость мочевого пузыря несколькими способами:
- восходящим или уретральным — по мочеиспускательному каналу из внешней среды;
- нисходящим — из почки с кровотоком и лимфотоком — из близлежащих органов, являющихся очагами инфекции.
Цистит по обыкновению считают женским заболеванием, и когда циститом заболел мужчина, необходимо очень тщательное обследование для выявления причин этого заболевания.
Классификация цистита
В мужской урологии принято выделять:
- Первичный цистит с острыми и хроническими поражениями стенки мочевого пузыря — острая форма заболевания, которая может иметь инфекционное (специфическое и неспецифическое) и неинфекционное происхождение, а может вызываться лекарственными, химическими, термическими и токсическими факторами. Стоит отметить, что хронический первичный цистит часто имеет паразитарную, инфекционную и посттравматическую этиологию.
- Вторичный, хронический цистит возникает у мужчин чаще и развивается на фоне сопутствующего урологического заболевания в области мочевого пузыря и близлежащих участках.
По распространённости воспалительного процесса различают:
- диффузный цистит;
- очаговый цистит;
- шеечный цистит.
По клинико-морфологическим трансформациям мужской цистит подразделяется на такие формы, как:
- Катаральная, которая протекает с затрагиванием двух слоёв слизистой оболочки мочевого пузыря, вызывая её отёчность, сильное кровенаполнение, что расширяет сосуды. Проявляется она также фибринозным, либо слизисто-гнойным налётом, поражением подслизистого, иногда и мышечного слоя мочевого пузыря при усугублении процесса.
- Геморрагическая, проявляющаяся выраженной эритроцитарной инфильтрацией слизистой, образованием множественными кровоизлияниями в слизистую оболочку, её отторжением, кровоточивостью при контакте.
- Флегмонозная, что представлена диффузной инфильтрацией лейкоцитами подслизистого слоя мочевого пузыря, гнойным воспалением, захватывающим серозную оболочку (перицистит) и окружающую клетчатку (парацистит) пузыря, вероятностью образования гнойников в окружающих пузырь тканях и поражением всей клетчатки.
- Язвенная, весьма часто возникающая на фоне последствий лучевой терапии с разрушением тканей мочевого пузыря, проявляется одиночными/множественными язвами, проникающими во все слои стенки пузыря (панцистит), кровоточащими, склонными к образованию свищей в стенке пузыря. После рубцевания язв происходят фиброзные и склеротические трансформации стенки мочевого пузыря, в итогеотмечается сморщивание и уменьшениеего объёма.
- Гангренозная, что разрушает всю стенку мочевого пузыря с частичной или полной некротизацией слизистой оболочки, а иногда и мышечных тканей пузыря. Перфорация стенки пузыря может привести к развитию перитонита. Некрозный слизистый и подслизистый слой мочевого пузыря отторгается и выходит через мочеиспускательный канал (уретру). Итог данной формы цистита —склерозирование и сморщивание мочевого пузыря.
- Кистозная встречается весьма редко как результат сосредоточения лимфоидной ткани в подслизистом слое в виде одиночных/множественных мелких бугорков.
- Интерстициальная заявляет о себе отличительным присутствием геморрагических образований (гломеруляций) в подслизистом слое мочевого пузыря в виде одиночной язвы Ганнера линейной формы с дном, выстланным фибрином, и скоплений клеточных фрагментов с примесью крови и лимфы. В итоге это приводит к сморщиванию мочевого пузыря и уменьшению его ёмкости.
- Инкрустирующая отличается покрытием/наполнением солями длительно незаживающих язв, что провоцирует рост грануляционной ткани с формированием гранулём и полипозных образований (гранулематозный и полипоидный циститы).
Встречаются ещё и другие формы цистита у мужчин.
Причины цистита у мужчин
Основной причиной возникновения цистита у мужчин, так же как и у женщин, выступает инфекция — кишечная палочка, находящаяся в норме в толстом кишечнике, как главная виновница, и другие в меньшей степени — синегнойная палочка, протей, стафилококк, гонококк, патогенные грибки, клебсиелла, хламидии.
Немаловажна в развитии цистита у мужчин роль вирусов, химических реагентов, радиации, аллергии и т.п.
Практически в 100% случаев инфекционный агент проникает в мочевой пузырь мужчины с током крови из соседних воспалённых органов при уретрите, простатите, хроническом пиелонефрите, туберкулезе почек и других заболеваниях, ставших очагами инфекций.
Заражение извне для мужчинне характерно, потому как их уретра узкая, изогнутая и длинная, что затрудняет продвижение болезнетворных бактерий через её просвет.
Интересно то, что не во всех случаях патогенный возбудитель, попав в мочевой пузырь, вызовет в нем воспаление, потому что пузырь обладает высокой способностью самоочищаться. Чтобы возник воспалительный процесс в мужском мочевом пузыре, необходимы, как правило, несколько провоцирующих факторов:
- сильное нервное потрясение или продолжительная стрессовая ситуация;
- снижение иммунной защиты вследствие каких-либо заболеваний или перенесенных операций на органах брюшной полости;
- сильное переохлаждение с нарушением микроциркуляции крови в области мочевого пузыря;
- застой мочи в мочевом пузыре;
- нейрогенный мочевой пузырь.
Под влиянием одного или нескольких факторов снижается местный иммунитет мочевого пузыря, что позволяет болезнетворным микроорганизмам внедриться в слизистую оболочку пузыря, вызывая воспаление в его стенке, называемое циститом.
Достаточно редко выявляются циститы неинфекционной природы, возникающие по причине:
- врожденных или приобретенных аномалий в развитии;
- повреждающего влияния химических веществ в моче, к примеру, медикаментов, выводимых через почки;
- травмирования слизистой оболочки мочевого пузыря каким-нибудь инородным телом, наиболее часто — это твердые конкременты или ранения мочевого пузыря инструментарием в процессе проведения медицинских процедур;
- нарушения мочеиспускания и застой урины в пузыре (к примеру, при наличии аденомы предстательной железы, раке мочевого пузыря и т.п.);
- воспалительно-инфекционных заболеваний почек, что способствует проникновению инфекции с током крови;
- ожога слизистой оболочки мочевого пузыря, к примеру, при введении промывочного раствора в полость пузыря с повышенной от нормы температурой.
Симптомы цистита у мужчин
Если диагностирован цистит у мужчин, симптомы заболевания немного отличаются от женской формы заболевания:
- частые мочеиспускания (в т. ч. и в ночное время);
- недержания мочи (в некоторых случаях);
- императивные позывы в туалет;
- затрудненное, с режущими болями мочеиспускание (странгурия);
- жжение в мочеиспускательном канале (уретре);
- боли в области лобка, паху, мошонке, половом члене;
- количество мочи уменьшается до 10-20 мл;
- лихорадочное состояние с небольшим повышением температуры тела, озноб;
- снижение энергетического потенциала;
- наличие крови в последней порции урины и её помутнение.
Также типичными симптомами цистита у мужчин считаются:
- повышение уровня лейкоцитов в моче (лейкоцитурия);
- гнойные выделения с уриной (пиурия);
- микроскопическая или макроскопическая гематурия (наличие крови в моче).
При тяжелых формах цистита у мужчин (геморрагический, флегмонозный, гангренозный цистит) развивается интоксикация вследствие высокой температуры тела, патологическое уменьшение количества урины, выделяемой почками. Моча при этом становится мутной, приобретает гнилостный запах, содержит примеси крови, фибрина, фрагменты отторгнутой слизистой оболочки.
Более скудные признаки цистита у мужчин демонстрирует хроническая форма, которая может иметь периодическийили непрерывно-устойчивый характер. При хроническом цистите у мужчин:
- менее частое и мучительно-болезненное мочеиспускание;
- имеют место лейкоцитурия, протеинурия, периодическая микрогематурия, примесь слизи в моче.
Цистит у мужчин можетосложниться:
- парациститом (воспаление около пузырной клетчатки);
- пиелонефритом;
- склерозом стенок мочевого пузыря с резким уменьшением его вместимости.
Диагностика цистита у мужчин
Исходя из симптоматики и подозревая цистит, следует, не медля, пройти комплексное урологическое обследование:
- осмотр и пальпация гениталий, мошонки;
- общий анализ мочи и крови;
- тщательное исследование простаты через прямую кишку, чтобы установить взаимосвязь цистита с простатитом, фимозом и орхоэпидидимитом;
- бактериологический посев мочи, соскоба и уретрального мазка с целью определения патологической флоры — возбудителя цистита;
- УЗИ простаты, мочевого пузыря и почек;
- цистоскопия;
- цистография и биопсия (при необходимости).
Лечение цистита у мужчин
При таком заболевании, как цистит, у мужчин симптомы, лечение и выздоровление зависят от отношения мужчин к своему здоровью и образу жизни.
При остром цистите необходимы:
- постельный режим;
- обильное питьё;
- щадящая диета;
- половое воздержание.
При невозможности помочиться или снять нестерпимую боль необходимо стационарное лечение.
Лечение цистита у мужчин, как острого, так и хронического требует таких методов:
- искоренение причины заболевания при достоверном её обнаружении;
- лечение воспалительно-инфекционного процесса, где бы он ни концентрировался, с помощью антибактериальных препаратов и антибиотиков широкого спектра действия типа амоксициллина, кларитромицина и прочих;
- обезболивание с помощью спазмолитиков;
- фитотерапия с растительными уросептиками типа;
- промывания мочевого пузыря антисептиками (при необходимости);
- предпузырные, внутрипузырные, пресакральные новокаиновые блокады (в тяжелых случаях);
- физиотерапия (в постостром периоде) — индуктотермия, электрофорез, УВЧ, ультразвук, магнитотерапия и магнитолазеротерапия, грязелечение;
- лечениесопутствующих патологий —пиелонефрита, простатита, эпидидимоорхита, мочекаменной болезни, аденомы простаты и её удаление;
- трансуретральная резекция (ТУР) мочевого пузыря при деформации его шейки;
- бужирование при стриктурах уретры;
- хирургические методы лечения — нефростомия, уретероуретероанастомоз, уретеросигмоанастомоз, илеоцистопластика.
Профилактика цистита у мужчин
Профилактические меры заключаются в следующем:
- соблюдать правил интимной гигиены;
- остерегаться переохлаждений;
- избегать стрессов;
- своевременно лечить урологические и другие сопутствующие заболевания.
Источник
