Ожоги мочевого пузыря лечение
Ожоги мочевого пузыря, уретры, половых губ, полового члена, мошонки
встречаются сравнительно редко и могут быть термическими, химическими и
лучевыми.
ОЖОГИ МОЧЕВОГО ПУЗЫРЯ И УРЕТРЫ.
Термические ожоги мочевого пузыря и
уретры, как правило, являются следствием трансуретральный операций или
ошибочного введения растворов повышенной температуры, имеют незначи-
тельную поверхность, хоршо сформированный струп и не требуют специально-
го лечения. Химические ожоги мочевого пузыря и уретры связаны с введени-
ем в их полость различных веществ, способных вызвать местную воспали-
тельную реакцию, а при значительной концентрации и экс-позиции – коагу-
ляцию клеточных белков и некроз. Лучевые ожоги мочевого пузыря могут
быть выделены лишь условно, так как проявляются интерстициальным цисти-
том после лучевой терапии надлооковой зоны.
Симптомы. Боль, возникающая уже в момент введения раствора, дизурия,
при ожоге уретры возможна задержка мочеиспускания.
Неотложная помощь. Необходимо экстренно проверить характер, и кон-
центрацию вводимого вещества. В зависимости от вида введенного вещества
мочевой пузырь и уретру промывают раствором соответствующего нейтрализа-
тора (при ожоге кислотами – слабым раствором гидрокарбоната натрия, при
ожоге щелочами – слабыми растворами органических кислот, в частности,
лимонной, уксусной и др.). Промывание мочевого пузыря целесообразно за-
кончить введением в него синтомициновой эмульсии. Назначают обильное
питье или парентеральное введение жидкости в стимуляцию диуреза приемом
внутрь 40 мг фуросемида или внутривенным введением 40 мглазикса.
В дальнейшем лечение проводится, как при остром цистите и остром
уретрите. При тяжелых комбинированных ожогах мочевого пузыря и уретры
для проведения лечения требуется дренирование мочевого пузыря эпицистос-
томией.
Осложнения (острый цистит, уретрит) требуют дальнейшего контроля и
лечения в урологическом отделении.
Ожоги половых губ, полового члена и мошонки, как правило, комбиниро-
ванные, чаще встречаются у детей раннего возраста (1-3 лет). Ожоги обыч-
но термические, реже химические. Локализация и объем ожоговой поверхнос-
ти зависят от положения ребенка во время ожога: промежность, когда дети
садятся на сосуд с горячей жидкостью; нижняя половина туловища, кожа по-
лового члена, мошонки и бедер при опрокидывании на себя сосуда с горчей
жидкостью.
Симптомы. Резкая боль, гиперемия кожи (ожог 1 степени), образование
пузырей (ожог II степени), участки некроза (ожог III-IV степени), инток-
сикация, ожоговый шок. Тяжесть клинической картины определяется возрас-
том обожженного, степенью ожога и его площадью. Изолированные ожоги по-
лового члена и мошонки встречаются редко.
Диагноз не вызывает затруднений.
Неотложная помощь. Наложение на обожженную поверхность асептической
повязки. При обширных повреждениях или ожогах 111-IV степени показана
госпитализация. Перед транспортировкой вводят обезболивающие средства: 1
– 2 мл 1% пантопона или 1% морфина.
При ожогах 1 степени обожженную поверхность смазывают вазелином, мас-
лом или сульфаниламидными эмульсиями или мазями. При небольших по площа-
ди ожогах II степени применяют сульфаниламидные присыпки и сухие повяз-
ки. Назначают анальгетики внутрь или в инъекциях. При повышении темпера-
туры тела вводят антибиотики для профилактики инфекционных осложнений.
Госпитализация специализированное учреждение (ожоговое, хирургичес-
кое) при обширных ожогах, особенно осложненных ожоговым шоком, для про-
ведения экстренных противошоковых мероприятий, ограничения возможности
развития вторичной инфекции, борьбы с интоксикацией.
ОТЕКИ У БЕРЕМЕННЫХ
Отеки у беременных могут быть обусловлены развитием позднего токсико-
за (водянка, нефропатия, преэклапсия, эклампсия), а также задержкой жид-
кости в организме при экстрагенитальных заболеваниях (декомпенсированные
пороки сердца, хронический гломеркулонефрит).
Отеки, связанные с позд-
нимс токсикозом и отеки вследствие нарушения кровообращения при тяжелых
пороках сердца имеют гипостатический характер; при отеках почечного про-
исхождения они преимущественно располагаются на лице.
Симптомы. При водянке беременных отеки появляются во второй половине
беременности прежде всего на нижних конечностях. Постепенно отеки захва-
тывают более высоко расположенные части тела (наружные половые органы,
переднюю брюшную стенку). Появление белка в моче или повышение артери-
ального давления свидетельствуют о переходе водянки в нефропатию. Если у
беременной с нефропатией возникает головная боль, мелькание мушек перед
глазами или боль в эпигастральной области, то это является признаками
преэклампсии. Возникновение припадка судорог свидетельствуют об экламп-
сии (см.). При отеках вследствие экстрагенитального заболевания всегда
имеются симптомы, характерные для той или иной нозологической формы бо-
лезни (одышка, цианоз, изменения со стороны сердца, почек и пр.).
Неотложную помощь оказывают в основном при тяжелой нефропатии, прэк-
лампмии (см.). С целью создания лечебно-охранительного режима, снижения
возбудимости головного мозга и стабилизации АД вводят 4-6 мл 0,25% раст-
вора дроперидола внутримышечно. 2 мл 0,5% раствора седуксена внутримы-
шечно, или внутривенно. Для установления сосудистого спазма вводят 10 мл
2,4% раствора эуфиллина или 6 мл 0,5% раствора дибазола внутривенно, 6
мл 2% раствора папаверина или 4-, мл 2% раствора но-пшы внутримышечно.
Для дегидратационной терапии внутривенно 2-4 мл 1% раствора лазикса и
30-60 г маннитола в виде 20% раствора. В качестве средств дезинтоксика-
ционной терапии внутривенно вводят гемодез (200-400 мл) и глюкозо-ново-
каиновую смесь (глюкоза 20%-200 мл. новокаин 0″5%-200 мл, инсулин – 15
ЕД). При преэклапмсии и эклампсии вводят 20 мл 25% раствора с ульфата
магния, внутримышечно 3-4 раза в день.
Госпитализация показана в родильный дом при выраженных, не поддающих-
ся дегидратационной терапии в амбулаторных условиях отеках, нефропатии,
преэклампсии и эклампсии.
ОТМОРОЖЕНИЕ
Отморожение наступает при длительном воздействии холода на какой-либо
участок тела или (чаще) конечностей. Воздействие на весь организм вызы-
вает общее охлаждение организма. Под воздействием холода наступают
расстройства кровообращения, вначале кожи, а затем и глубжележащих тка-
ней, затем наступает омертвение вначале кожи, а затем и глубжележащих
структур. Как и ожоги, отморожения различают по степеням. В отличие от
ожогов определить глубину повреждения сразу после отморожения трудно.
Степень отморожения можно установить через 12-24 ч.
Симптомы. Кожа бледно-синюшная, холодная, чувствительность (так-
тильная и болевая) отсутствует или резко снижена. При растирании и сог-
ревании появляется сильная боль в пальцах или во всей стопе и кисти. Че-
рез 12-24 и можно определить глубину отморожения: при 1 степени кожа ги-
перемированна, синюшна, пальцы отечны; при II степени образуются пузыри
с геморрагическим содержимым, при III степени – по вскрытии пузырей вид-
на раневая поверхность с участками темных некрозов; при IV степени отмо-
рожению подвержены целиком пальцы или дистальные отделы конечностей: они
черного цвета, вначале отечны, затем подвергаются мумификации. При общем
охлаждении пострадавший вял, безучастен к окружающему, кожные покровы
бледные, холодные, пульс редкий, артериальное давление снижено. Темпера-
тура тела меньше 36С.
Неотложная помощь: пострадавшего вносят в теплое помещение, снимают
обувь и перчатки. Отмороженную конечность вначале растирают сухой
тканью, затем помещают в таз с теплой (32-340 водой. В течение 10 мин
температуру доводят до 40-45С. Если боль, возникающая при отогревании,
быстро проходит, пальцы принимают обычный вид или немного отечны,
чувствительность восстанавливается, то конечность вытирают насухо проти-
рают 33% раствором спирта и надевают сухие проглаженные носки, а сверху
шерстяные носки (или перчатки, если отморожены руки). Пострадавшему ре-
комендуют обратиться к хирургу. Если отогревание сопровождается усилива-
ющейся болью, пальцы остаются бледными и холодными, то это признак глу-
бокого отморожения, и пострадавшего следует направить в отделение терми-
ческой травмы, травмотологическое или гнойно-хирургическое отделение.
При боли вводят 1 мл 1% раствора пантопона или 1 мл 1% раствора морфина.
При общем охлаждении пострадавшего неооходимо тепло укрывать, обло-
жить грелками, ввести аналептики (2 мл сульфакамфокаина, 1 мл кофеина),
напоить горячим чаем. При невозможности быстро доставить в стационар
пострадавшего лучше всего поместить в теплую ванну температуры 40С на
30-40 мин.
Госпитализация показана при глубоких отморожения III-IV степени, об-
щем охлаждении организма.
Отморожение полового члена и мошонки является большой редкостью, как
правило, ограничены небольшими участками кожи полового члена и мошонки.
У детей отморожения бывают вследствие шалости при непосредственном соп-
рикосновении полового члена и мошонки с охлажденными металлическими
предметами при сильных морозах. Отморожение обычно ограничивается 1 сте-
пенью.
Симптомы. Боль, покраснение кожи, ее отек.
Неотложная помощь заключается в постепенном активном согревании отмо-
роженного участка кожи. После порозовения и потепления кожи пораженный
участок обрабатывают 33% раствором спирта и накладывают асептическую по-
вязку.
Госпитализация при изолированном поражении не требуется.
Источник

Мочеиспускание – естественный физиологический процесс. В норме он не доставляет особых проблем. Но нередко поход в туалет «по-маленькому» способен значительно ухудшить жизнь.
Цистит или воспаление мочевого пузыря – это наиболее распространенный недуг мочеполовой сферы. Особенно часто он возникает у женщин. Каковы его основные симптомы, к какому врачу обращаться, и как можно справиться с этим недугом мы расскажем в нашей статье.
Признаки воспаления мочевого пузыря
Основные проявления заболевания связаны с нарушением процесса мочеиспускания. Чаще всего предъявляются жалобы:
- на частые позывы в туалет;
- уменьшение объема мочи;
- рези и жгучие боли в процессе мочеиспускания или сразу после него;
- частое пробуждение ночью из-за позывов в туалет;
- изменение цвета мочи — иногда она содержит примесь крови;
- слабость, раздражительность.
Общее самочувствие ухудшается только при развитии осложнений или при хроническом течении болезни. Обычно состояние оценивается как удовлетворительное.
Как протекает воспаление мочевого пузыря у мужчин
Цистит у мужчин – редкое явление. Это связано со строением мочеиспускательного канала. И поэтому симптоматика тоже имеет ряд особенностей:
- Встречается преимущественно в зрелом возрасте, после 40 лет.
- Как самостоятельное заболевание практически не диагностируется. В 90% случаях мужской цистит сопровождается другими патологиями мочеполовой системы. Например, сужением уретры или мочекаменной болезнью.
- Наиболее часто его вызывают гонококки и трихомонады, то есть половые инфекции.
- Чаще наблюдается кровь в моче, это признак повреждения сосудов.
Важно! Цистит нередко возникает при опухолях предстательной железы. Поэтому для мужчин обязательна консультация андролога.
Учитывая, что воспаление мочевого пузыря идет совместно с другими заболеваниями, то протекает оно тяжелее. Наблюдается ухудшение общего самочувствия, повышение температуры, озноб.
У детей симптоматика более размытая, чем у взрослых. Часто возникает ночное недержание, даже если раньше оно было не свойственно ребенку. В пожилом возрасте симптомы могут отсутствовать вовсе.
Виды цистита
Выделяют 2 большие группы: хронический и острый. Они различаются по выраженности симптомов и характеру течения.
- Острый
Может быть поверхностным (катаральным) и геморрагическим. Катаральное воспаление не выходит за пределы слизистой оболочки мочевого пузыря. Считается самой легкой формой. Прогноз благоприятный.
Геморрагический вид характеризуется проникновением инфекции в кровеносные сосуды. Это приводит к появлению крови в моче. Также на стенках органа появляются язвенные поражения. Требует долгого лечения.
- Хронический
Подразделяется на 3 вида – латентный (скрытый), персистирующий (с частыми обострениями, более 2 раз в год) и интерстициальный. Последняя форма характеризуется тяжелым и длительным течением. При этом воспаление локализуется не на слизистой оболочке мочевого пузыря, а распространяется на мышцы и окружающие ткани.
Если недуг возник на фоне аллергии, лучевого или токсического поражения, то ставится диагноз неинфекционный цистит. В случаях бактериального или вирусного заражения – инфекционный.
Отчего возникает воспаление мочевого пузыря у женщин
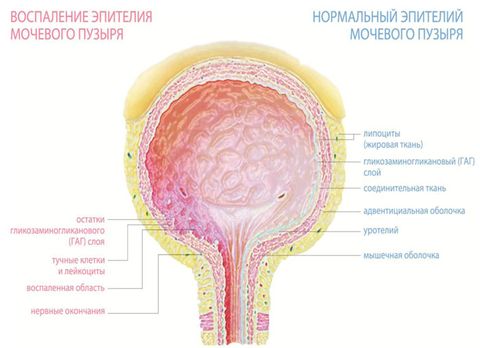
Физиологические особенности строения женского мочеиспускательного канала таковы, что болезнетворные бактерии могут легко попадать внутрь и вызывать воспаление. Это связано с тем, что сам канал короткий и широкий. Также он расположен вблизи влагалища и анального отверстия.
Другие причины переноса бактерий в мочевыводящие пути:
- Неправильная интимная гигиена, а также ее отсутствие. Особенно важно соблюдение гигиены в период менструации.
- Незащищенный секс. При ослабленном иммунитете или нарушении вагинальной флоры способен привести к воспалению.
- Перенос кишечной палочки от анального отверстия при ношении стрингов.
Однако наличие условно-патогенных бактерий в мочеполовой системе не всегда приводит к развитию заболевания. Они могут там находится на протяжении нескольких лет и никак себя не проявлять. Только при снижении защитных сил организма, например, при переохлаждении, микробы начинают атаковать организм, и появляется болезненная симптоматика. Поэтому главные причины возникновения воспаления — бактерии и нарушения иммунитета.
К провоцирующим факторам относятся:
- изменение гормонального фона (менструация, беременность, менопауза);
- травмы промежности или повреждения мочеиспускательного канала;
- частые простудные заболевания, что говорит о проблеме с иммунитетом;
- недостаток витаминов;
- местное переохлаждение (сидение на холодной поверхности или длительное нахождение в прохладной воде);
- гинекологические манипуляции;
- врожденные патологии развития мочеполовой системы, которые влияют на процесс отхождения мочи;
- малоподвижный образ жизни;
- редкие походы в туалет, принудительная задержка процесса мочеиспускания;
- частая смена половых партнеров.
Также цистит часто диагностируют у женщин, которые страдают от других хронических инфекционных заболеваний, а также от ожирения.
Диагностика воспаления мочевого пузыря
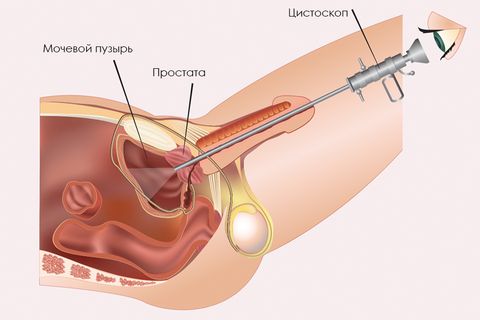
Правильно поставить диагноз может только врач – уролог. От типа возбудителя будет зависеть схема лечения. Если болезнь вызвана не инфекцией, требуются консультации других специалистов.
После изучения анамнеза, врач назначает дополнительные методы исследования (общие анализы крови и мочи). Одновременно делается посев мочи, чтобы выявить тип бактерии и ее чувствительность к антибиотикам. При необходимости проводится УЗИ мочевого пузыря и цистоскопия. Это позволяет исключить различные новообразования.
Хроническое течение цистита требует проведения иммунограммы. Иногда женщин направляют на консультацию к гинекологу.
Лечение
Острый цистит нередко переходит в хроническую затяжную форму из-за самолечения. По телевизору часто рекламируются препараты, которые должны моментально помочь справиться с недугом. А когда человек мучается от режущей боли при каждом походе в туалет, он хватается за любую соломинку. Но самостоятельное назначение себе таких препаратов лишь временно устраняет или уменьшает симптомы. Воспалительный процесс в мочеиспускательном канале остается, и как результат – повторный цистит спустя некоторое время. При этом не проводится лабораторная диагностика, а значит невозможно определить успешность лечения.
Важно! При подозрении на цистит не занимайтесь самолечением, обратитесь к врачу – урологу или терапевту.
Медикаментозная терапия
Для устранения воспалительного процесса нужно воздействовать на патогенные микроорганизмы, которые его вызвали. Поэтому прием медикаментов – важная и главная часть терапии, так как лекарственные препараты выводятся почками, а значит проходят через мочевыводящие пути. Здесь важно не навредить, поэтому средства подбираются врачом с учетом клинической картины и результатов анализов.
Основную группы при инфекционном недуге составляют антибиотики из разных групп. При отсутствии положительной динамики через 3–4 дня, необходима смена препарата. Также дополнительно выписываются уроантисептики. Это растительные препараты, которые концентрируются только в мочеполовой системе, не всасываются в кровь и оказывают антисептическое действие.
Если возбудителем является грибковая инфекция, то целесообразен прием противогрибковых средств. При подтверждении гормональных нарушений применяются эстрогены.
Диета
Важно соблюдение питьевого режима. Особенно эффективен и полезен клюквенный морс. Он оказывает хорошее мочегонное и бактерицидное действие. Большое количество жидкости ускоряет выведение патогенных микроорганизмов, восстанавливает нормальный процесс мочеиспускания. При любом воспалительном процессе противопоказаны специи, острые, копченые и жирные продукты. Временно нужно отказаться от соленьев, майонеза, мясных продуктов. Уксус очень плохо влияет на сосуды, поэтому все соусы и продукты с его содержанием также под запретом.
Нужно снизить количество соли, сахара, дрожжевых продуктов, полностью исключить алкоголь. Приветствуются кефир, творог, молоко, растительная пища, свежие овощи, рыба на пару или отварная, крупы.
Фитотерапия (лечение травами)

Травяные отвары и настои подбираются совместно с врачом. Они лишь дополняют медикаментозную терапию, но их нельзя использовать вместо таблеток. Травы широко используются при легких формах цистита, а также в периоды ремиссии при хроническом недуге. К рекомендуемым травам при цистите можно отнести лист брусники, семена укропа, толокнянку, хвощ полевой.
С осторожностью фитосборы следует принимать при наличии хронических патологий мочеполовой системы. Особенно мочегонные средства запрещены при мочекаменной болезни.
Дополнительное лечение
Для уменьшения болезненного синдрома применяется симптоматическая терапия. Это анальгетики, спазмолитики. При запущенной форме с длительным изнуряющим течением рекомендованы успокаивающие средства или антидепрессанты. Они помогают убрать напряжение, страх перед походом в туалет, снизить раздражительность, улучшить качество сна.
Также эффективно проведение промывание мочеиспускательного канала или инстилляции. Эта процедура осуществляется врачом. Для этого используются специальные антисептические растворы. Для лечения мужского цистита промывания используются редко, так как узкое строение уретры усложняет процедуру.
Рекомендации при воспалении мочевого пузыря
Чтобы лечение было эффективным нужно соблюдать ряд правил. При заболевании запрещены все прогревающие процедуры. Это ванна, использование грелки, посещение бани/сауны. Тепло увеличивает приток крови к органам малого таза, а также расширяет сосуды. Это усиливает воспалительный процесс, а также может спровоцировать спазм и приступ боли.
Также противопоказан и холод, так как переохлаждение способствуют снижению иммунитета. По этой же причине воздержитесь от купания в водоеме или бассейне. В острый период запрещены половые контакты, даже с презервативом. Во время менструации желательно пользоваться прокладками, и тщательно соблюдать личную гигиену. От тампонов и менструальных чаш во время обострения лучше отказаться. Также в период терапии нельзя придерживаться строгих диет для похудения.
Если поставлен диагноз цистит, то побыстрее побороть его поможет:
- Ежедневный теплый душ.
- Прием витаминов.
- Отсутствие стрессов.
- Дозированная физическая нагрузка.
- Отдых.
- Отказ от ношения тесного синтетического белья.
Также важно правильно одеваться. Не подвергать область поясницы и таза переохлаждению.
Возможные осложнения и прогноз болезни
При своевременном обращении к урологу или терапевту, и грамотной терапии прогноз благоприятный. В большинстве случаев болезнь требует амбулаторного лечения. Но когда цистит запущен и возникла хроническая форма, то возможно развитие осложнений. Самыми распространенными являются:
- пиелонефрит;
- нефрит;
- уретрит;
- тригонит мочевого пузыря.
Отсутствие лечения приводит к развитию геморрагическому или интерстициальному циститу. Для этих форм характерно тяжелое течение. Возможна госпитализация.
Важно! При наличии условно-патогенных бактерий в мочевом канале риск возникновения цистита достаточно высокий.
Поэтому, если возникли нарушения мочеиспускания или появился дискомфорт при походе в туалет, обратитесь к врачу. Любые прогревания и прием лекарств из рекламы лишь на время скроют проблему. Полностью излечиться можно только под контролем врача-уролога.
Источник
