Ощущение возбуждения в мочевом пузыре
Синдром раздраженного мочевого пузыря, или как его еще можно встретить в литературе – гиперреактивный мочевой пузырь, – это патология функции мочевого пузыря, при которой пациент чувствует постоянную необходимость его опорожнения. Не редко данный синдром является причиной недержания мочи.
Развивается синдром раздраженного мочевого пузыря из-за непроизвольного сокращения сфинктеров и мышц мочеиспускательного канала. Причинами данной патологии могут служить идиопатические и органические заболевания. Патология как центральной, так и периферической нервной системы может так же клинически проявляться как гиперреактивный мочевой пузырь. Данный симптом встречается при рассеянном склерозе, болезни Альцгеймера, нарушении функции поясничного отдела позвоночника.
Синдром может быть диагностирован как у женщин, так и мужчин, но женщины страдают в двадцать раз чаще.
В развитии синдрома раздраженного мочевого пузыря не малую роль играет окружающая обстановка и эмоциональный фон. Достоверно доказана неблагоприятная роль стресса и чрезмерной усталости как патогенетического фактора синдрома гиперреактивного мочевого пузыря.
Несмотря не постоянный дискомфорт и желание опорожнить мочевой пузырь вне зависимости от его наполнения, частые позывы как днем, так и ночью, и другие симптомы, которые приносит данное заболевание, пациенты долгое время к специалисту не обращаются.
Диагностика синдрома раздраженного мочевого пузыря несколько отличается у женщин и мужчин, что связано с предполагаемыми причинами. Доктор в обязательном порядке должен провести осмотр и сбор жалоб пациента, уточнить количество выпитой жидкости за сутки, и определить суточный объем мочи. Необходимыми лабораторными анализами является общий анализ крови, общий анализ мочи, анализ мочи по Нечипоренко и Зимницкому, проба Реберга, а также биохимическое исследование крови. С инструментальных методов диагностики проводится ультразвуковое с определением остаточной мочи. Мужчинам в обязательном порядке проводится ректальное пальцевое исследование.
Лечение синдрома раздраженного мочевого пузыря у женщин и у мужчин может отличаться, так как необходимо учитывать причину возникновения патологии. Основными методами лечения являются:
- Немедикаментозное лечение;
- Медикаментозная терапия;
- Оперативное лечение.
Юсуповская больница в круглосуточном режиме оказывает услуги диагностики и лечения заболеваний разного профиля. Преимуществами Юсуповской больницы является не только высокий уровень и качество оказания медицинских услуг, но и лучший сервис и условия пребывания. Юсуповская больница предоставляет как профилактические медицинские услуги, так и амбулаторно-поликлинические, диагностические, терапевтические и реабилитационные. Пациенты с синдромом раздраженного мочевого пузыря смогут пройти все необходимые процедуры быстро, комфортно, а лучшие доктора помогут решить все проблемы и навсегда забить об неудобствах.
На сайте Юсуповской больнице предоставлено много информации как о структуре и работе больницы, так и о распространенных и редких болезнях, чтобы каждый пациент смог получить представление о причинах возникновении, клинической картине, особенностях диагностики и лечения разных заболеваний. Записавшись на консультацию онлайн, или по телефону, можно провести беседу со специалистом Юсуповской больницы и уточнить все неясности, обсудить профилактику, план ведения и многое другое.
Причины синдрома раздраженного мочевого пузыря
Среднестатистический здоровый человек за сутки выделяет около двух литров мочи, при этом частота мочеиспусканий колеблется от пяти до восьми раз. Розничные заболевания, при чем не только мочевыделительной системы, приводят к качественным и количественным изменениям данного процесса.
Главным симптомом синдрома раздраженного мочевого пузыря у женщин является увеличение частоты мочеиспусканий с уменьшением количества выделяемой мочи за раз. Суточный диурез при этом остается в пределах нормы.
Причиной синдрома раздраженного мочевого пузыря является нарушение проведения нервных импульсов. Малейшее раздражение приводит к спазму мышц, и женщина чувствует необходимость мочеиспускания вне зависимости от количества мочи в мочевом пузыре.
Данная повышенная проводимость может стать следствием таких причин:
- Заболевания спинного мозга – злокачественные новообразования, воспалительные процессы и т.д.;
- Заболевания головного мозга – рассеянный склероз, болезни Альцгеймера, Паркинсона, новообразования, воспалительные заболевания и т.д.;
- Эндокринологические заболевания – сахарный диабет и др.;
- Возрастные особенности;
- Заболевания мочеполовой системы;
- Особенности анатомического строения органов мочеполовой системы;
- Нарушения чувствительности;
- Токсические влияния – воздействие алкоголя и др. веществ;
- Травмы и компрессии, как мочевого пузыря, так и головного и спинного мозгов;
- Сосудистые катастрофы – геморрагические и ишемические инсульты;
- Оперативные вмешательства;
- Врожденные дефекты мочевого пузыря и/или спинного мозга и др.
В некоторых случаях причину раздраженного мочевого пузыря так и не удается установить и его называют идиопатическим.
Симптомы синдрома раздраженного мочевого пузыря
Симптомы раздраженного мочевого пузыря у женщин:
- Внезапно возникающее учащенное чувство необходимости мочеиспускания;
- Учащения позывов к мочеиспусканию более восьми раз за день и более двух ночью;
- Императивные позывы к мочеиспусканию – возникают при ненаполненном мочевом пузыре;
- Недержание мочи и др.
Данные симптомы могут присутствовать как все, так и только несколько. Но не только данные симптомы создают клиническую картину заболевания. При синдроме раздраженного мочевого пузыря у пациентов очень часто наблюдаются нарушения режима сна, высокая частота депрессий. Нередко к гирерреактивному мочевому пузырю присоединяются воспалительные заболевания органов мочеполовой системы. В любом случае возникает необходимость консультации в специалиста с последующей диагностикой и лечением состояния.
Синдром раздраженного мочевого пузыря у женщин угнетает их, они стесняются своего заболевания, не рассказывают близким, отстраняются. В случае обращения к специалисту возможны варианты полного излечения или достижения контроля над заболеванием, что в любом случае является хорошим исходом для пациента.
Диагностика синдрома раздраженного мочевого пузыря
Обращение пациента к специалисту подразумевает сбор жалоб, анамнеза жизни и болезни и дает врачу возможность определиться с необходимостью назначений и каких именно дополнительных методов исследования. Потребность в лабораторных и инструментальных анализах связана не только с критериями постановки диагноза, но и для исключения заболеваний, которые вызывают клиническую картину раздраженного мочевого пузыря у женщин и являются угрожающими жизни.
С лабораторных методов исследований проводят общий клинический анализ крови и мочи, биохимическое исследование (креатинин, мочевина, мочевая кислота и др.), анализ мочи по Зимницкому, Нечипоренко, проба Реберга и др.
Инструментальные методы диагностики, необходимость в которых возникает при синдроме гиперреактивного мочевого пузыря:
- Ультразвуковое исследование органов брюшной полости, забрюшинного пространства и малого таза;
- Магниторезонансная томография;
- Компьютерная томография;
- Электромиография и др.
Точный план диагностических мероприятий можно составить во время консультации со специалистом Юсуповской больницы, записаться на которую можно по телефону, или онлайн.
Лечение синдрома раздраженного мочевого пузыря
Лечение синдрома раздраженного мочевого пузыря может проводиться разными методами. К ним относятся:
- Немедикаментозная терапия;
- Медикаментозная терапия;
- Оперативные методы лечения.
Так же немаловажными аспектами является модификация образа жизни и профилактика данного заболевания.
Важно разъяснить пациенту об уменьшении потребления жидкости, в каких пределах, как правильно это сделать и т.д. Требует корректировки не только количество выпитого, но и собственно качество жидкости. Если причиной синдрома раздраженного мочевого пузыря являются функциональные запоры, то коррекция питания в сторону обогащения ее продуктами с высоким содержанием клетчатки дают очень хороший эффект. Так же следует ограничить употребление алкогольных напитков, крепкого чая и кофе.
Упражнения Кегеля, направленные на тренировку мышц дна таза, также показывают неплохой результат.
Медикаментозное лечение наиболее распространенное. Медикаментозное лечение не стандартное, подбор препаратов осуществляется с учетом непосредственной причины заболевания. Группы препаратов, которые используют в лечении синдрома раздраженного мочевого пузыря:
- Блокаторы мускариновых холинорецепторов;
- Препараты с седативным эффектом;
- Ботулотоксин и др.
Наиболее правильным и качественным подходом к лечению является комбинация медикаментозной терапии с немедикаментозными методами для получения максимального эффекта.
Оперативное вмешательство является редким вариантом лечения и применяется в случае неэффективности других методов. Вариантов оперативного вмешательства несколько и выбор осуществляется лечащим врачом и пациентом с учетом особенностей ситуации.
Диагностику и лечение синдрома раздраженного мочевого пузыря лучше всего проводить в проверенной больнице, где работают хорошие специалисты. Таким медицинским учреждением является Юсуповская больница. Запись на консультацию в режиме онлайн и по телефону.
Источник
 Синдром болезненного мочевого пузыря, или интерстициальный цистит – это хроническое заболевание, при котором пациенты испытывают боль в области мочевого пузыря, в области малого таза, учащенные, сильные позывы к мочеиспусканию (ургентность), ночное мочеиспускание. Интерстициальный цистит (ИЦ) чаще возникает у женщин и приводит к значительному снижению качества жизни.
Синдром болезненного мочевого пузыря, или интерстициальный цистит – это хроническое заболевание, при котором пациенты испытывают боль в области мочевого пузыря, в области малого таза, учащенные, сильные позывы к мочеиспусканию (ургентность), ночное мочеиспускание. Интерстициальный цистит (ИЦ) чаще возникает у женщин и приводит к значительному снижению качества жизни.
Симптомы интерстициального цистита
Симптомы и проявления интерстициального циститы сильно варьируют у каждого пациента. Также симптомы могут меняться с течением заболевания, усиливаясь, к примеру, во время менструации, при сидячем положении, во время стресса или полового контакта.
Симптомы включают в себя:
боль в области малого таза или между влагалищем и анусом у женщин и между мошонкой и анусом у мужчин (область промежности);
хроническая тазовая боль;
постоянный, нестерпимый позыв к мочеиспусканию;
учащенное мочеиспускание, часто малыми порциями. Пациенты с выраженными симптомами могут мочиться до 100 раз в день;
ночное мочеиспускание;
боль и дискомфорт во время наполнения мочевого пузыря. Обычно опорожнение мочевого пузыря приносит облегчение;
боль во время полового акта.
Диагностика интерстициального цистита
Анамнез и дневник мочеиспускания. Доктор детально расспросит вас о ваших симптомах, попросит заполнить дневник мочеиспускания – это подробная запись каждого мочеиспускания, количества выпитой жидкости, а также описание симптомов, сопровождающих мочеиспускание в течение минимум 2-3 дней.
Осмотр в гинекологическом кресле. Во время осмотра доктор обследует область наружных гениталий, влагалище, шейку матки, наружное отверстие мочеиспускательного канала, через живот проводится обследование мочевого пузыря и матки. Так же осматривается прямая кишка и анальное отверстие.
Анализ мочи. Исследуется так же бактериологический посев мочи с антибиотикограммой с целью исключения мочевой инфекции.
Тест на чувствительность с раствором Калия. Суть теста заключается во введении в мочевой пузырь обычной воды и раствора Калия друг за другом. Пациента просят оценить по 5-и бальной шкале степень боли и позыва к мочеиспусканию. Если боль возникает на введение раствора Калия – это признак интерстициального цистита. У здоровых людей оба раствора реакции не вызывают.
Цистоскопия – это оптический осмотр мочевого пузыря с помощью специального инструмента цистоскопа, который вводится в мочевой пузырь через мочеиспускательный канал (уретру) под местной или общей анестезией. При введении цистоскопа через уретру может быть произведен и ее осмотр – уретроскопия. Данные инструментальные исследования являются одними из самых важных в урологии и служат для диагностики заболеваний уретры, мочевого пузыря и почек. С помощью уретроскопии можно выявить хронические воспалительные процессы уретры.
Биопсия мочевого пузыря. Проводится во время цистоскопии с анестезией. Доктор производит забор кусочка ткани мочевого пузыря или мочеиспускательного канала для гистологического исследования под микроскопом. Это позволяет исключить рак мочевого пузыря и другие причины боли в мочевом пузыре.
Лечение интерстициального цистита
На сегодняшний день не существует единой принятой схемы лечения интерстициального цистита, подходящей для каждого пациента. Чаще всего лечение комплексное. И может потребоваться время, прежде чем будет подобрана индивидуальная терапия с хорошим эффектом.
Физиотерапия
Может помочь уменьшить болевой синдром, если он вызван спазмом мышц тазового дна. Проводится на аппарате Уростим – терапия обратной биологической связи с электростимуляцией мышц тазового дна.
Медикаментозная терапия
Нестероидные противовоспалительные средства, такие как ибупрофен, помогают уменьшить болевой синдром.
Трициклические антидепрессанты, такие как амитриптилин и имипрамин, помогают расслабить мочевой пузырь и снять боль.
Антигистаминные препараты, такие как Кларитин, помогают уменьшить симптомы учащенного мочеиспускания и снять сильные позывы – ургентность.
Пентосан полисульфат (Элмирон) – это препарат, одобренный FDA для лечения интерстициального цистита. Механизм действия препарата не до конца изучен, однако он восстанавливает внутреннюю поверхность мочевого пузыря – уротелий, защищая таким образом мочевой пузырь от токсических раздрожающих веществ, содержащихся в моче. Лечение данным препаратом продолжается обычно в течение 2-4 месяцев прежде, чем наступает улучшение.
Нейростимуляция
Чрескожная нейростимуляция. Выполняется при помощи накожных электродов. Электрические импульсы усиливают кровоток в мочевом пузыре, укрепляют мышцы, что позволяет лучше контролировать свой мочевой пузырь, сдерживать позывы к мочеиспусканию. Электроды устанавливаются либо в области поясницы, либо над лоном – время и продолжительность лечения подбирается индивидуально.
Сакральная нейромодуляция. Крестцовые нервные сплетения осуществляют связь нервов мочевого пузыря с позвоночником. Стимуляция этих нервных сплетений помогает уменьшить ургентные позывы к мочеиспусканию. С этой целью специальное электронное устройство устанавливается вблизи крестцового нервного сплетения, электрические импульсы которого воздействуют на нервы. Если данный вид терапии является эффективным, то это электронное устройство имплантируется в область крестца хирургическим путем и работает в дальнейшем аналогично кардиостимуляторы.
Гидродистензия (гидробужирование) мочевого пузыря
Некоторые пациенты отмечают временный эффект от этой процедуры, суть которой заключается в растяжении мочевого пузыря при введении жидкости под давлением. Процедура выполняется под наркозом и позволяет добиться увеличения емкости мочевого пузыря. Гидродистензию можно повторять многократно при наличие положительного эффекта.
Инстилляции мочевого пузыря
Суть инстилляций заключается в введении лекарственных растворов непосредственно в мочевой пузырь – так называемое местное лечение мочевого пузыря.
Хирургическое лечение
К хирургическому лечению интерстициального цистита прибегают крайне редко. Однако оно показано тем пациентам, у которых не эффективны терапевтические методы лечения, болевой синдром приводит к резкому снижению качества жизни.
К хирургическим методам лечения относятся:
Электрокоагуляция или лазерная коагуляция язвы мочевого пузыря (при язвенной форме цистита)
Резекция. Малоинвазивная операция, суть которой в удалении язвы мочевого пузыря.
Аугментационная пластика мочевого пузыря. Замещение мочевого пузыря частью кишки. Однако результат не всегда приводит к избавлению от болей. Часто после этой операции пациенты находятся на самокатетеризации.
Источник
Главная / Полезная информация / Тазовые дисфункции и болевые синдромы в практике врача уролога / Урология-Сексология
В последнее время, особенно во франко- и испано-язычных медицинских кругах, значительно изменился подход к патогенезу, диагностике и лечению заболеваний органов малого таза.
Прежде всего, он стал комплексным или, как говорят в Европе, «мультимодальным», поскольку органы малого таза тесно связаны между собой, часто имеют общую эфферентную и эфферентную иннервацию, кровообращение, мышечно-связочный аппарат. Таким образом, поражение одного органа часто вовлекает в патологический процесс другие.
Как пример можно привести возникновение синдрома болезненного мочевого пузыря (не интерстициального цистита – это разные вещи, ниже будет объяснено, почему), у пациенток с аденомиозом или СРК.
Связано это с феноменом т.н. перекрестной сенсибилизации. Большинство тазовых органов получают сенсорную и моторную инервацию через n.pudendus. Кроме того, в некоторых случаях эти органы имеют представительство в одних и тех же, или соседних центрах головного мозга. Подробнее этот вопрос также будет рассмотрен ниже.
Во-вторых, все более преобладает точка зрения о снижении роли воспалительных заболеваний в патогенезе синдрома хронической тазовой боли. В настоящее время основную роль, по мнению французских коллег, играют миофасциальные (спастические) синдромы мышц тазового дна и нейропатия полового нерва, который неофициально называют king of perineum – «король промежности». В-третьих, изменилась терминология: все чаще вместо термина «синдром хронической тазовой боли» используют термин «синдром хронической промежностно-тазовой боли и дисфункции».
Мы надеемся, что на I Международном конгрессе по тазовым болям и дисфункциям, который состоится в Амстердаме, будет принята единая терминология.
В рамках настоящей статьи не представляется возможным рассмотреть все болевые синдромы и дисфункции органов малого таза, поэтому предлагаем обратить внимание на синдромы органов женского малого таза, имеющие отношение к практике уролога, то есть, на урогинекологические синдромы.
Болевые синдромы:
- синдром болезненного мочевого пузыря;
- нейропатия полового нерва;
- миофасциальные синдромы.
Нарушения накопительной и эвакуаторной функции мочевого пузыря:
- гиперактивный мочевой пузырь с детрузорной гиперактивностью;
- гиперактивный мочевой пузырь с повышенной чувствительностью мочевого пузыря;
- недержание мочи у женщин и мужчин при напряжении.
Что касается синдрома болезненного мочевого пузыря, то это, по мнению G. Amarenco, состояние, обусловленное как раз перекрестной сенсибилизацией мочевого пузыря, вследствие поражения соседних органов, например – толстой кишки (СРК) или матки при аденомиозе. В этом случае количество рецепторов С-волокон также увеличивается, происходит центральная сенсибилизация – но это следствие патологического процесса в другом органе. Патологические изменения в собственной пластинке уротелия могут вызвать повреждение зонтичных клеток, подобное ИЦ – но в этом случае оно будет вторично.
Клинический случай
Пациентка 38 лет, не рожавшая. Обратилась по поводу длительно существующей (3 года) дизурии, поллакиурии, ноктурии, болевого синдрома с локализацией в области уретры, иррадиацией в правую нижнюю конечность. Были проведены неоднократные курсы антибактериальной терапии по поводу U. urealitycum. Посевы мочи стерильны, общие анализы мочи – без изменений. Проведенная цистоскопия выявила визуальные признаки лейкоплакии в области треугольника Льето.
Патоморфологическое исследование: данных за лейкоплакию не выявлено.
Пациентке выполнена ТУР измененного участка в области треугольника Льето. После операции состояние несколько улучшилось, однако через месяц вернулось к ситуации, предшествовавшей вмешательству. На момент осмотра заполнение дневника мочеиспускания продемонстрировало 41 микцию в сутки, средний объем мочеиспускания – 37 мл.
Пациентка осмотрена совместно с профессором Э. Ботраном (L’Avancee Perinneal-Pain Clinic, Aixen-Provence).
Обследование выявило аденомиоз, повышение тонуса правой внутренней обтураторной мышцы, болезненность в триггерной точке m. obturatorius int.
По экспертному мнению профессора Ботрана, в данном случае имеет место синдром болезненного мочевого пузыря, вызванный перекрестной сенсибилизацией вследствие аденомиоза и отягощенный миофасциальной реакцией правой внутренней обтураторной мышцы. Кроме того, вследствие нейрогенного воспаления в lamina propria уротелия, вызванного перекрестной сенсибилизацией, у пациентки имеется повреждение уротелия.
Патогенез этого состояния может быть следующим. Аденомиоз, как и любое другое состояние, вызывающее хронический болевой синдром, приводит к снижению порога болевой чувствительности. Это хорошо продемонстрировано в эксперименте на крысах, названном pressure paw vocalization test.
Суть его в следующем: были взяты две группы крыс, у одной вызывался хронический болевой синдром введением химического реагента под кожу спины, другая группа оставалась интактна. Через месяц проводили тест, сдавливая специальным устройством крысам обеих групп лапку. Определялся порог вокализации, т.е. когда крысы начинали пищать. Так вот, до начала исследования порог у крыс обеих групп был одинаковый. Но через месяц, в группе крыс с хронической болью вокализация возникала при гораздо более слабом давлении на лапу, по сравнению с интактными крысами. Это представляется вполне логичным. Боль – сигнал о повреждении тканей. Если боль стала хронической, значит, головной мозг не предпринял действий, достаточных для ликвидации причины боли. Следовательно, необходимо снизить болевой порог, чтобы мотивировать ЦНС на более активные действия.
Следующий этап – периферическая сенсибилизация. В пораженном органе увеличивается продукция фактора роста нервов (ФРН, NGF). Это приводит к увеличению количества рецепторов, аффилированных с демиелинизированными С-волокнами. Основная роль С-волокон – передача хронических болевых импульсов. Соответственно, увеличение их количества приводит к усилению болевого синдрома в пораженном органе. Однако, как мы уже обсуждали, органы малого таза имеют перекрестную иннервацию и в данном случае, количество рецепторов к С-волокнам увеличивается не только в эндо- и миометрии, но и в уротелии.
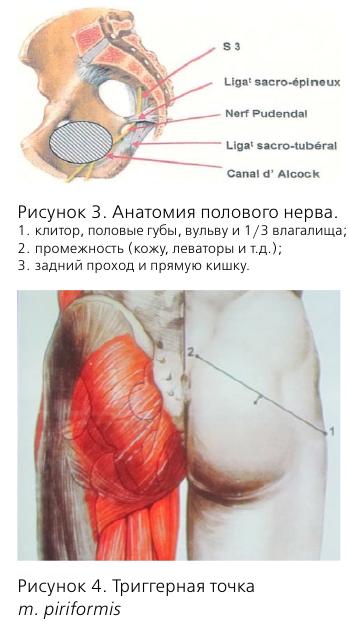
Кроме того, у этой пациентки диагностирована миофасциальная реакция m. obturatorius int. dext. Сокращение мышц – нормальная реакция на боль. Однако длительно существующая боль приводит к спастическим сокращениям, которые, в свою очередь, вызывают болевой синдром за счет накопления лактата в мышце и компрессии нервных волокон. Как пример, можно привести piriformis-syndrome, когда m. piriformis вызывает компрессию n. pudendus.
Возвращаясь к осмотренной пациентке – для лечения аденомиоза она была направлена к гинекологу. Кроме того, с целью терапии синдрома болезненного мочевого пузыря было рекомендовано:
- катадолон 200 мг – с целью купирования болевого синдрома и центральной сенсибилизации;
- прегабалин – 75 мг 2 раза в день с постепенным титрованием дозы – для ликвидации периферической сенсибилизации;
- инъекция 100 ЕД ботулинического токсина в правую обтураторную мышцу под электромиографическим (ЭМГ) контролем;
- внутрипузырный электрофорез 200 ЕД ботулинического токсина;
- внутрипузырное введение гиалуроната натрия (УРО-ГИАЛ) с целью восстановления уротелия.
Следует обратить внимание на эффективность, пусть и кратковременную, ТУР треугольника Льето. Как известно, основная афферентная иннервация мочевого пузыря локализована в области треугольника Льето – видимо ТУР временно вывела из строя окончания афферентных волокон.
Нейропатия полового нерва
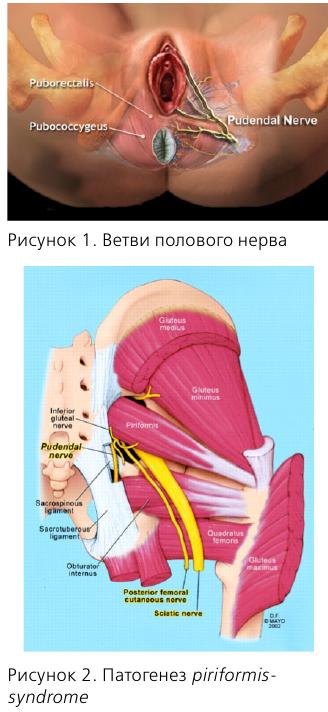
Основным симптомом нейропатии полового нерва является боль в одной или более областях, иннервируемых n. pudendus или его ветвями.
Это области прямой кишки, заднего прохода, уретры, промежности и гениталий. Одним из типичных симптомов является усиление боли в положении сидя и прогрессирование в течение дня.
Причины нейропатии обсуждаются до сих пор, но наиболее известной является компрессия полового нерва в канале Алкока.
Другими причинами являются: piriformis-syndrome, повреждение полового нерва в процессе родов, травмы малого таза и злокачественные новообразования. Поэтому, при любых хронических тазовых болях желательно проведение МРТ.
Также активно обсуждается роль вируса герпеса – косвенным доказательством является эффективность ацикловира и валацикловира в некоторых случаях ПН.
Существуют т.н. Нантские критерии ПН, которые разработаны J.J. Labat, R. Robert, G. Amarenco. Выделено пять основных критериев:
- боль на территории, иннервируемой половым нервом;
- преимущественная боль в положении «сидя»;
- боль не вызывает нарушения сна (т.е. не заставляет пациента просыпаться ночью);
- боль не вызывает серьезных нарушений чувствительности;
- блокада полового нерва купирует болевой синдром.
Обычно пациенты описывают боль при ПН как нейропатическую, т.е. жжение, парестезии. Чаще всего боль локализуется с одной стороны. Весьма характерно ощущение инородного тела в прямой кишке.
Несколько слов об анатомии n. pudendus. В составе полового нерва имеются как афферентные, так и эфферентные волокна, что обусловливает сенсорные и двигательные нарушения соответствующих органов.
Половой нерв входит в малый таз на уровне S2-S4, проходит через f. piriformis, затем через канал Алкока и делится на 3 ветви.
Предполагается, что дисфункция полового нерва может привести к симптомам гиперактивного мочевого пузыря преимущественно сенсорного генеза, за счет повышения количества С-волокон в мочевом пузыре, а также за счет перекрестной сенсибилизации, о которой мы уже упоминали, в органах, получающих ту же иннервацию по причине конвергенции сенсорных путей в малом тазу.
Диагностика ПН основана на указанных выше Нантских критериях, кроме того, необходимо пальпировать триггерные точки m. piriformis и m. obturatorius для диагностики миофасциальных синдромов.
В диагностике компрессии полового нерва в канале Алкока может помочь трансвагинальное УЗИ с оценкой кровотока в a. pudenda и v. pudenda, т.к. при компрессии нерва эти сосуды также сдавливаются и скорость кровотока на стороне поражения снижается.
Лечение нейропатии полового нерва

Медикаментозное лечение обычно включает прегабалин, начиная с 75 мг два раза в сутки с титровкой дозы до 600 мг/сутки. Для расслабления мышц используют вагинальные суппозитории с диазепамом, инъекции локальных анестетиков с глюкокортикоидами в заинтересованные мышцы. В случае положительного эффекта вводится ботулинический токсин под ЭМГ-контролем.
Для диагностики и лечения используется блокада полового нерва под ентгенологическим или УЗ-контролем. Обычно вводится 5 мл 0,5% бупивакаина с 80 мг триамци-нолона – 3 инъекции.
Хирургическое лечение проводится только при доказанной компрессии полового нерва, резистентной к медикаментозной терапии. Значительное улучшение достигается только в 44% случаев. Другие авторы сообщают о 62% эффективности (Э. Ботран), 70% (Р. Роберт).
Показания к декомпресии полового нерва, ее методика требуют дальнейшего обсуждения и изучения.
Миофасциальные синдромы малого таза
Миофасциальные синдромы или хроническая миофасциальная боль – это хронические болевые синдромы и дисфункции, вызванные хроническим спазмом мышечно-связочного аппарата малого таза.
Эти синдромы достаточно широко распространены, однако редко диагностируются в урологической практике. Например, Skootsky S. cообщает о 30% пациентов с хронической тазовой болью, у которых были диагностированы миофасциальные синдромы в специализированных клиниках по лечению болевых синдромов, при этом Bartoletti R. опубликовал данные о 5540 пациентах, страдающих СХТБ, обследованных в 28 итальянских урологических клиниках – миофасциальные синдромы выявлены только в 13,8% случаев.
Следовательно, необходимо более тщательно обследовать пациентов с хроническим циститом, хроническим простатитом, уретритом и т.д. с целью выявления нейропатических и миофасциальных синдромов.
Виды иофасциальных синдромов малого таза:
- синдром леватора;
- синдром внутренней обтураторной мышцы;
- piriformis-синдром;
- бульбокавернозный синдром.
Синдром леватора
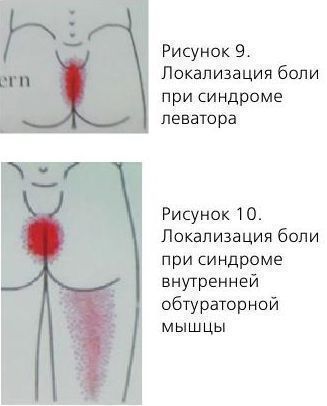
Локализация боли:
- боль в аноректальной области;
- боль во влагалище;
- боль в гипогастрии;
- поллакиурия и императивные позывы на микцию;
- усиление боли в положении сидя.
По данным J. Rigaud этот синдром встречается в 100% случаев у пациентов с СХТБ обоих полов.
Синдром внутренней обтураторной мышцы:
- чувство инородного тела в прямой кишке;
- боль в уретре;
- боль в области вульвы.
Piriformis-синдром:
- боль в пояснице;
- боль в промежности;
- диспареуния;
- эректильная дисфункция;
- боль в ягодице и тазобедренном суставе;
- боль при дефекации.
Бульбокавернозный синдром:
- боль в промежности;
- диспареуния;
- синдром сексуального возбуждения без сексуальной стимуляции;
- эректильная дисфункция;
- боль у основания пениса.
Лечение:
- анальгетики (катадолон);
- габапентины;
- бензодиазепины (если возможно – вагинальные суппозитории);
- антидепрессанты (тразодон);
- чрескожная электростимуляция (TENS);
- инъекции анестетиков и глюкокортикоидов в вовлеченные мышцы (наропин 0,5% + дипроспан);
- инъекции ботулинического токсина под ЭМГ-контролем (Porta M.A, Grabovskiy C.);
- сакральная нейромодуляция.
Гиперактивный мочевой пузырь с детрузорной гиперактивностью
Об этом виде ГАМПа написано достаточно, разработаны эффективные методы диагностики и лечения.
Препаратами выбора являются М-холинолитики, однако достаточно часто встречаются случаи недостаточной эффективности этих препаратов. Возможно, это обусловлено сочетанием ГАМП с ДО и ГАМП с повышенной чувствительностью мочевого пузыря, который будет рассмотрен ниже.
Гиперактивный мочевой пузырь с повышенной чувствительностью мочевого пузыря
Клинически этот вид ГАМП (который иногда называют «ГАМП без ГАМП») проявляется частым или даже постоянным ощущением позыва на мочеиспускание, но без императивных позывов и эпизодов ургентного недержания мочи у мужчин, как и у женщин. М-холинолитики, как правило, неэффективны.
Уродинамические проявления:
- снижение объема первого ощущения наполнения мочевого пузыря;
- снижение объема первого позыва на мочеиспускание;
- снижение максимальной цистометрической емкости;
- отсутствие детрузорной гиперактивности и эпизодов недержания мочи;
- положительный тест с холодной водой;
- положительный тест с лидокаином.
Этиология:
- нейропатия полового нерва;
- миофасциальные синдромы;
- перекрестная сенсибилизация уротелия при аденомиозе, СРК, ад-ексите;
- повреждение GAG-слоя уротелия.
Патогенез
Так же, как и при синдроме болезненного мочевого пузыря, происходит увеличение количества С-волокон и аффилированных с ними рецепторов. Причем иногда клинические и уродинамические проявления обоих состояний идентичны. Возможно, это различные по степени выраженности проявления одного и того же процесса.
Также большую роль играет центральная сенсибилизация. Именно поэтому эффективно применение тибиальной нейромодуляции – тибиальный нерв и половой нерв имеют одно и то же представительство в ЦНС.
Лечение:
- прегабалин;
- внутрипузырное применение анестетиков, оксибутинина;
- внутрипузырный электрофорез анестетиков, глюкокортикоидов, ботулинического токсина;
- внутрипузырное применение ванилоидов (резинифератоксина, капсаицина);
- чрескожная электростимуляция (TENS) с размещением электродов на уровне S2-S4, (например, Neurotrack Pelvitone, режим 10 Гц, 200 мс, 30 – 40 минут в день);
- сакральная нейромодуляция;
- тибиальная нейромодуляция;
- лечение нейропатии полового нерва и миофасциальных синдромов;
- лазерная или электроабляция треугольника Льето (А.И. Неймарк, В. Гомберг);
- гидробужирование мочевого пузыря.
Недержание мочи при напряжении (Стрессовая инконтиненция)

Патология и лечение недержания мочи заслуживает рассмотрения в отдельной статье, поэтому мы коснемся только ее взаимосвязи с тазовыми дисфункциями и болевыми синдромами.
Речь идет об осложнениях имплантации синтетических слингов трансобтураторным доступом. Достаточно часто (2-8%) после этой процедуры возникает болевой синдром, связанный с проведением и персистенцией импланта в обтураторной мышце, с компрессией веток обтураторного нерва и возникновением миофасциального обтураторного синдрома. Иногда, кроме болевого синдрома, возникает симптоматика ГАМП, которая весьма трудно купируется.
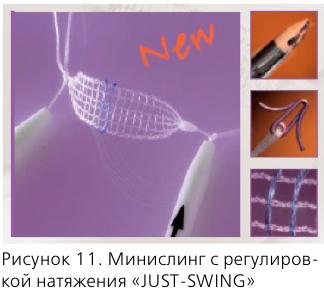
Возможным решением проблемы представляется использование новых видов слингов:
- минислингов нового поколения (“JUST-SWING”) – они фиксируются титановым якорем в обтураторной мембране, не вовлекая мышцу;
- биодеградирующих мини-слингов (например, матрица из полимолочной кислоты, полученная технологией электроспиннинга), импрегнированных факторами роста фибробластов.
Для терапии болевых синдромов после TVT-O хирургии возможно использование инъекций в обтураторную мышцу смесей из анестетиков и глюкокортикоидов. При неэффективности – удаление импланта.
Заключение
Диагностика и лечение тазовых болевых синдромов и дисфункций представляется весьма актуальным и перспективным направлением в урологии. Активное внедрение современного подхода к тактике ведения пациентов с такими синдромами позволит улучшить качество оказания медицинской помощи и снизить затраты на лечение.
Следует также рассмотреть возможность организации специализированных кабинетов или отделений в составе ведущих урологических лечебных учреждений.
И.А. Аполихина, Я.Б. Миркин, Д.А. Бедретдинова, И.А. Эйзенах, О.Ю.Малинина.
Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова, НИИ урологии Минздравсоцразвития РФ, Москва, NMTC International, ООО «Новые Медицинские Технологии».
Закажите звонок ← Наши специалисты могут перезвонить Вам в удобное для Вас время. Звонок бесплатный!
Источник
