Операция на мочевой пузырь у девочек
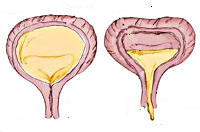

Экстрофия мочевого пузыря – это тяжелая врожденная патология мочевыделительной системы, при которой орган размещен не внутри живота, а снаружи. Она встречается у одного из 50 000 новорожденных. У мальчиков такая патология диагностируется в четыре раза чаще, чем у девочек. Для ее устранения эффективно используется хирургическое вмешательство.
Экстрофия мочевого пузыря у детей, что это такое?
Экстрофия мочевого пузыря — это врождённая патология, при которой у ребёнка не сформирована передняя стенка мочевого пузыря (МП), а также часть передней стенки брюшины. Врачи считают её одной из наиболее серьёзных аномалий развития мочевыводящих путей.
При ЭМП расходятся кости лонного сочленения и чаще всего разъединяется передняя стенка мочеиспускательного канала (полная эписпадия). С экстрофией чаще рождаются мальчики, чем девочки (с разницей в 3-6 раз).
Помимо того, экстрофия может сопровождаться аномалиями в развитии верхних мочевых путей и прочими патологиями:
- анальными свищами, открывающимися в МП или промежность;
- крипторхизмом;
- выпадением прямой кишки.
Экстрофия мочевого пузыря — код по МКБ 10 Q64.1.
Причины ЭМП
Экстрофия развивается из-за нарушения процесса внутриутробного развития плода (эмбриогенеза). Незаращение стенки брюшины в сочетании с дислокацией внутренних органов приводят к смещению МП за малый таз и его расположению снаружи.
Некоторые специалисты считают, что если данная проблема есть у одного из родителей, то риск появления на свет ребёнка с ЭМП довольно велик. То же относится и к семьям, использовавшим вспомогательные репродуктивные технологии (ВРО), такие как ЭКО, ИКСИ и другие.
Однако точная причина ЭМП всё же неизвестна.
Классификация
Пороки развития мочеполовой системы у детей при рождении, основанные единым механизмом нарушений при развитии органов, составляют единую группу.
В неё включают (по степени тяжести):
- Экстрофию классической формы (наиболее часто встречающаяся патология; относится к средней степени тяжести);
- Эписпадию (начиная от частичной и заканчивая полной);
- Клоакальную экстрофию (наисложнейшая форма, при которой необходимо серьёзно оценить ассоциированные аномалии развития верхней мочевыводящей нервной и костной систем, а также органов желудочно-кишечного тракта).
На степень тяжести при классической экстрофии оказывает влияние:
- размер площадки экстрофированного МП;
- состояние ткани МП (эластичность, качество слизистой).
Проблема в том, что каждый случай ЭМП уникален, например, врачи сталкиваются с экстрофией, но без эписпадии или с двумя МП, причём один из них может быть в норме, а другой экстрофированным. Встречаются случаи сочетанных патологий, например, наличие только одной почки, удвоенное влагалище и т.д.
В связи с чем очень важно выполнить правильную диагностику состояния младенца, в некоторых случаях в целях постановки точного диагноза могут быть назначены дополнительные диагностические мероприятия.
Причины, ведущие к развитию патологии
По нынешнее время врачами проводятся исследования данной патологии, причины ее развития остаются неизвестны. Однако выявлены факторы, которые могут привести к данному заболеванию:
- Наследственность. Учеными было выявлено, что у детей, страдающих врожденным пороком мочевика, присутствует сбой в структуре определенных генов.
- Употреблениеспиртных напитков, сигарет, наркотических веществ до зачатия ребенка, а также в первые 3 месяца беременности.
- Неблагоприятная экология, например, радиация, ядовитые выбросы в воздушное пространство.
- Облучение рентгеновскими лучами в первый триместр беременности.
- Прием препаратов во время вынашивания ребенка, способных вызвать сбои в развитии, формировать пороки, например, некоторые разновидности антибиотиков.
- Прием гормона прогестерона в первые 3 месяца беременности в дозировках выше положенного.
Диагностика
Постановка диагноза ЭМП происходит сразу же при осмотре малыша, только что появившегося на свет.
Установить диагноз ЭМП плоду можно во время беременности, если сделать УЗИ во втором триместре приблизительно после 20 недели (обычно на 28-ой).
Лабораторные исследования
Перед реконструктивными хирургическими мероприятиями с целью оценки состояния почек необходимо провести:
- стандартный общий и биохимический анализ крови;
- общий анализ мочи.
Инструментальные методы диагностики
Ребёнку с ЭМП рекомендуется проведение следующих исследований:
- УЗИ органов системы мочевыделения;
- ЭХО-КГ (эхокардиография).
При выявлении сопутствующих врождённых аномалий на УЗИ и по другим показаниям рекомендуется дополнительная диагностика:
- Цистоскопия;
- МРТ и КТ-исследование;
- Экскреторная урография;
- Допплерографическое исследование сосудов почек;
- Уродинамическое обследование.
- Сцинтиграфия системы мочевыведения.
На этапах хирургической реконструкции, которая будет проводится в последствии, необходимо проведение микционной цистоуретрографии для исключения пузырно-мочеточникового рефлюкса щ лечении и симптомах рефлюкса мочевого пузыря у детей подробнее здесь).
В ходе диагностики проводятся консультации с:
- генетиком,
- ортопедом,
- гинекологом.
Особенности питания и образ жизни
Пожизненное профилактическое лечение касается и питания человека. Таким людям запрещается употреблять соленые, острые или перченые продукты. Кроме этого, они обязаны контролировать свой водный режим, так как излишнее употребление жидкости грозит развитием почечных осложнений.
Что касается образа жизни, то он, прежде всего, касается того момента, когда ребенок обязан жить с полиэтиленовой пленкой вместо передней брюшной стенки. В это время родителей необходимо научить правильно ухаживать за ребенком. Сам имплант, как таковой, в особом уходе не нуждается, но необходимо предупреждать его механические повреждения. Если ребенок беспокойный, то ему необходимо прикрыть животик мягким одеялом, чтобы он не смог сам себе навредить. Ежедневно необходимо тщательно осматривать переднюю брюшную стенку на предмет пропускания жидкости. При выявлении малейшей негерметичности, необходимо немедленно обращаться к урологу. Как правило, дефект удается устранить без оперативного вмешательства, хотя довольно часто он становится причиной внеплановой операции.
Лечение экстрофии мочевого пузыря у детей в России
Единственным адекватным способом лечения ЭМП является хирургическое вмешательство, за исключением консервативной терапии нейрогенной дисфункции МП. Как проводится лечение нейрогенного мочевого пузыря у детей, мы уже писали в отдельной статье.
Оперативное лечение нужно выполнять в первые дни жизни младенца.
Коррекция должна решить три основных задачи:
- Устранить дефекты МП и передней стенки брюшины.
- Сформировать половой член, приемлемый как в эстетическом, так и в сексуальном смысле.
- Сохранить функционирование почек и обеспечить удержание мочи.
Хирургическое лечение делается в три этапа:
- Этап закрытия МП и сведения костей лонного сочленения.
Добиться того, чтобы МП полностью удерживал мочу после первой операции у большей части маленьких пациентов — сложная и практически невыполнимая задача. Поэтому столь важное значение придаётся именно успешно выполненной первой операции. Обычно только последующие этапы смогут поспособствовать удержанию мочи в МП.
- Этап проводится в возрасте 2-3 лет. Хирурги реконструируют эписпадию.
- Этап, на котором выполняют пластику шейки МП, если пузырь не имеет достаточной ёмкости, то проводят аугментационную цистопластику.
Как проводится лечение патологии?
Как правило, ребенку необходимо несколько оперативных вмешательств во время первых лет его жизни. План лечение будет зависеть от общего состояния организма и степени серьезности экстрофии. Главная задача лечения – сформировать орган мочевыделительной системы необходимого объема, пластика стенки брюшины, восстановить уродинамику.
При экстрофии легкой формы можно реанимировать стенки пузыря и брюшное пространство тканями больного.
Если такая операция невозможна, то недостающую оболочку пузыря заменяют частью стенки кишечного тракта, а стенку брюшной полости создают с помощью синтетического материала.
По прошествии времени вживляемый материал (имплантат) из брюшины извлекают и заращивают просвет кожными, мышечными тканями пациента.
При создании полости пузыря посредством специальных катетеров мочеточники выводятся в верное положение, чтоб не дать нарушиться оттоку урины. После комплексного оперативного вмешательства проводится пластика половых органов.
Реабилитация
Детям с ЭМП рекомендуются комплексные реабилитационные мероприятия. В том числе, наблюдение у дефектолога и психолога (по показаниям или на постоянной основе), также необходима семейная терапия.
Пациентам после 16 лет требуются консультации сексопатолога.
Диспансерное наблюдение
Регулярно наблюдаться у специалистов рекомендуется пациентам до 18 лет.
Необходимо посещать врачей в указанные сроки или по показаниям:
- Уролога/нейроуролога, если МП не удерживает мочу для корректировки терапевтического лечения (не менее 1 раза в 3-6 месяцев);
- Хирурга/уролога (в первые 5 лет не менее 1 раза в полгода, далее ежегодно 1 раз);
- Физиотерапевта (минимум 1 раз в год);
- Нефролога, если нарушена функция почек.
Также необходимо регулярно проходить обследования в указанные сроки или по показаниям:
- УЗИ (не менее 1 раза в полгода);
- сдавать общий анализ мочи (не реже 1 раза в квартал);
- бакпосев на определение чувствительности к антибактериальным препаратам.
Образ жизни при врожденной болезни
С самого рождения детям с таким дефектом рекомендуется соблюдать диету. Категорически исключается слишком острая, соленая и горячая пища. Обязательно регулируется поступление жидкости в организм. При переизбытке могут пострадать почки, тогда развивается осложнение.
Таким детям и уже взрослым требуется постоянная профилактика заболеваний мочеполовой системы. Регулярно рекомендуется проходить санаторное лечение, к примеру, на курортах Поляна или Моршин.
После установки имплантов ребенок должен научиться вести себя аккуратно, избегать травм и сильных физических нагрузок. Родители должны как можно скорее обучить ребенка менять катетер самостоятельно. Необходимо ежедневно осматривать брюшную полость, следить за общим самочувствием, своевременно выявлять какие-либо отклонения и обращаться к специалистам.
Возможные осложнения
Чаще всего после операции врачи сталкиваются с:
- раневой инфекцией, нарушением трофики тканей;
- развитием пузырно-мочеточникового рефлюкса, мегалоуретера, следствием чего может стать хроническое заболевание почек, сморщивание почек;
- недостаточностью стенки реконструированного МП и появлением свищей;
- неудовлетворительным эстетическим результатом;
- недостаточностью шейки МП и сохраняющимся недержанием мочи;
- пролапсом тазовых органов;
- стриктурами реконструированной уретры и свищами;
- атрофией клитора или головки полового члена в следствии нарушения кровоснабжения, эстетическими дефектами половых органов;
- отдалёнными проблемами психологического характера;
- случаями рецидива экстрофии;
- половой дисфункцией, сниженной фертильностью, проблемами психосексуального характера;
- болями в спине и нарушением походки.
Меры предосторожности
В целях профилактических мер для предотвращения заболевания необходимо придерживаться некоторых рекомендаций:
- Во время вынашивания ребенка исключить курение, наркотические вещества, спиртное.
- Регулярно проверяться на наличие токсоплазмоза, вирусов, инфекций, особенно перед зачатием ребенка.
- Проконсультироваться у квалифицированного врача, если имеется генетическая предрасположенность к данному заболеванию.
Во время протекания беременности патологию можно распознать при прохождении УЗИ. Такая возможность позволит женщине принять серьезное решение, оставить ребенка либо нет.
Родившись с экстрофией мочевика, человек должен регулярно посещать уролога для наблюдения за заболеванием. Помимо этого, необходимо соблюдать специальную диету, предусматривающую исключение острой пищи, соленой, перченое, алкогольных напитков, а также ограничить потребление жидкости в слишком большом количестве.
Образ жизни
Если диагностирована экстрофия мочевого пузыря, то родителям нужно быть готовым к особому уходу за ребёнком с выявленной патологией. Все поверхности кожи брюшины должны тщательно обрабатываться, чтобы не развивались бактериальные инфекции.
Необходимо решить, так ли важно использовать памперсы и пеленки. Если ставится имплант, необходимо принимать продолжительные схемы лечения антибиотиками и антибактериальными средствами, при этом часто их совмещают и комбинируют. Поскольку возможны внезапные аллергические реакции, применение таких препаратов делается только в условиях стационара.
Имплант очень легко повреждается, поэтому для родителей важно следить, чтобы малыши сами себя не травмировали. Особый стадией является введение продуктов в рацион ребенку. Вся диета обсуждается индивидуально с врачом, наблюдающим за ребенком с экстрофией.
Современная медицина сделала всё возможное, чтобы дети с врождённым экстрофией могли дожить до зрелого возраста и впоследствии вести здоровый образ жизни. В большинстве случаев, удачная хирургическая операция может восстановить репродуктивные свойства организма, поэтому такая патология не будет препятствием для беременности. Главное вовремя установить диагноз и подготовиться к рождению и уходу после операции за ребенком с патологией.
Источник
Нейрогенный мочевой пузырь у детей – функциональные расстройства наполнения и опорожнения мочевого пузыря, связанные с нарушением механизмов нервной регуляции. Нейрогенный мочевой пузырь у детей может проявляться неконтролируемыми, учащенными или редкими мочеиспусканиями, ургентными позывами, недержанием или задержкой мочи, инфекциями мочевых путей. Диагноз нейрогенного мочевого пузыря у детей ставится по данным лабораторных, ультразвуковых, рентгенологических, эндоскопических, радиоизотопных и уродинамических исследований. Нейрогенный мочевой пузырь у детей требует комплексного лечения, включающего медикаментозную терапию, физиопроцедуры, ЛФК, хирургическую коррекцию.
Общие сведения
Нейрогенный мочевой пузырь у детей – резервуарная и эвакуаторная дисфункция мочевого пузыря, обусловленная нарушением нервной регуляции мочеиспускания на центральном или периферическом уровне. Актуальность проблемы нейрогенного мочевого пузыря в педиатрии и детской урологии обусловлена высокой распространенностью заболевания в детском возрасте (около 10%) и риском развития вторичных изменений мочевыводящих органов.
Зрелый, полностью контролируемый днем и ночью, режим мочеиспускания формируется у ребенка к 3-4 годам, прогрессируя от безусловного спинального рефлекса до сложного произвольно-рефлекторного акта. В его регуляции принимают участие кортикальные и субкортикальные центры головного мозга, центры спинальной иннервации пояснично-крестцового отдела спинного мозга, периферические нервные сплетения. Нарушение иннервации при нейрогенном мочевом пузыре у детей сопровождается расстройствами его резервуарно-эвакуаторной функции и может стать причиной развития пузырно-мочеточникового рефлюкса, мегауретера, гидронефроза, цистита, пиелонефрита, хронической почечной недостаточности. Нейрогенный мочевой пузырь значительно снижает качество жизни, формирует физический и психологический дискомфорт и социальную дезадаптацию ребенка.

Нейрогенный мочевой пузырь у детей
Причины нейрогенного мочевого пузыря у детей
В основе нейрогенного мочевого пузыря у детей лежат неврологические нарушения разного уровня, приводящие к недостаточной координации активности детрузора и/или наружного сфинктера мочевого пузыря при накоплении и выделении мочи.
Нейрогенный мочевой пузырь у детей может развиваться при органическом поражении ЦНС вследствие врожденных пороков (миелодисплазии), травм, опухолевых и воспалительно-дегенеративных заболеваний позвоночника, головного и спинного мозга (родовой травме, ДЦП, спинномозговой грыже, агенезии и дисгенезии крестца и копчика и др.), приводящих к частичному или полному разобщению супраспинальных и спинальных нервных центров с мочевым пузырем.
Нейрогенный мочевой пузырь у детей может быть обусловлен неустойчивостью и функциональной слабостью сформировавшегося рефлекса управляемого мочеиспускания, а также нарушением его нейрогуморальной регуляции, связанным с гипоталамо-гипофизарной недостаточностью, задержкой созревания микционных центров, дисфункцией вегетативной нервной системы, изменением чувствительности рецепторов и растяжимости мышечной стенки мочевого пузыря. Основное значение имеет характер, уровень и степень поражения нервной системы.
Нейрогенный мочевой пузырь чаще встречается у девочек, что связано с более высокой эстрогенной насыщенностью, повышающей чувствительность рецепторов детрузора.
Классификация нейрогенного мочевого пузыря у детей
По изменению пузырного рефлекса различают гиперрефлекторный мочевой пузырь (спастическое состояние детрузора в фазу накопления), норморефлекторный и гипорефлекторный (гипотония детрузора в фазу выделения). В случае гипорефлексии детрузора рефлекс на мочеиспускание возникает при функциональном объеме мочевого пузыря, значительно превышающем возрастную норму, в случае гиперрефлексии – задолго до накопления нормального возрастного объема мочи. Наиболее тяжелой является арефлекторная форма нейрогенного мочевого пузыря у детей с невозможностью самостоятельного сокращения полного и переполненного мочевого пузыря и непроизвольным мочеиспусканием.
По приспособленности детрузора к нарастающему объему мочи нейрогенный мочевой пузырь у детей может быть адаптированный и неадаптированный (незаторможенный).
Нейрогенная дисфункция мочевого пузыря у детей может протекать в легких формах (синдром дневного частого мочеиспускания, энурез, стрессовое недержание мочи); среднетяжелых (синдром ленивого мочевого пузыря и нестабильного мочевого пузыря); тяжелых (синдром Хинмана – детрузорно-сфинктерная диссенергия, синдром Очоа – урофациальный синдром).
Симптомы нейрогенного мочевого пузыря у детей
Нейрогенный мочевой пузырь у детей характеризуется различными расстройствами акта мочеиспускания, тяжесть и частота проявлений которого определяется уровнем поражения нервной системы.
При нейрогенной гиперактивности мочевого пузыря, преобладающей у детей раннего возраста, отмечаются учащенные (> 8 раз/сутки) мочеиспускания малыми порциями, ургентные (императивные) позывы, недержание мочи, энурез.
Постуральный нейрогенный мочевой пузырь у детей проявляется только при переходе тела из горизонтального положения в вертикальное и характеризуется дневной поллакиурией, ненарушенным ночным накоплением мочи с нормальным объемом ее утренней порции.
Стрессовое недержание мочи у девочек пубертатного возраста может возникать при физической нагрузке в виде упускания небольших порций мочи. Для детрузорно-сфинктерной диссинергии характерны полная задержка мочеиспускания, микции при натуживании, неполное опорожнение мочевого пузыря.
Нейрогенная гипотония мочевого пузыря у детей проявляется отсутствующими или редкими (до 3-х раз) мочеиспусканиями при полном и переполненном (до 1500 мл) мочевом пузыре, вялым мочеиспусканием с напряжением брюшной стенки, ощущением неполного опорожнения из-за большого объема (до 400 мл) остаточной мочи. Возможна парадоксальная ишурия с неконтролируемым выделением мочи вследствие зияния наружного сфинктера, растянутого под давлением переполненного мочевого пузыря. При ленивом мочевом пузыре редкие мочеиспускания сочетаются с недержанием мочи, запорами, инфекциями мочевыводящих путей (ИМП).
Нейрогенная гипотония мочевого пузыря у детей предрасполагает к развитию хронического воспаления мочевых путей, нарушению почечного кровотока, рубцеванию почечной паренхимы и формированию вторичного сморщивания почки, нефросклероза и ХПН.
Диагностика нейрогенного мочевого пузыря у детей
При наличии расстройств мочеиспускания у ребенка необходимо проведение комплексного обследования с участием педиатра, детского уролога, детского нефролога, детского невролога и детского психолога.
Диагностика нейрогенного мочевого пузыря у детей включает сбор анамнеза (семейная отягощенность, травмы, патология нервной системы и др.), оценку результатов лабораторных и инструментальных методов исследования мочевой и нервной системы.
Для выявления ИМП и функциональных нарушений со стороны почек при нейрогенном мочевом пузыре у детей выполняют общий и биохимический анализ мочи и крови, пробу Зимницкого, Нечипоренко, бактериологическое исследование мочи.
Урологическое обследование при нейрогенном мочевом пузыре включают УЗИ почек и мочевого пузыря ребенку (с определением остаточной мочи); рентгенологическое исследование (микционную цистографию, обзорную и экскреторную урографию); КТ и МРТ почек; эндоскопию (уретроскопию, цистоскопию), радиоизотопное сканирование почек (сцинтиграфию).
Для оценки состояния мочевого пузыря у ребенка отслеживают суточный ритм (количество, время) и объем спонтанных мочеиспусканий при нормальном питьевом и температурном режиме. Высокую диагностическую значимость при нейрогенном мочевом пузыре у детей имеют уродинамическое исследование функционального состояния нижних мочевых путей: урофлоуметрия, измерение внутрипузырного давления при естественном заполнении мочевого пузыря, ретроградная цистометрия, профилометрия уретры и электромиография.
При подозрении на патологию ЦНС показано проведение ЭЭГ и Эхо-ЭГ, рентгенографии черепа и позвоночника, МРТ головного мозга ребенку.
Лечение нейрогенного мочевого пузыря у детей
В зависимости от типа, тяжести нарушений и сопутствующих заболеваний при нейрогенном мочевом пузыре у детей используют дифференцированную лечебную тактику, включающую немедикаментозную и медикаментозную терапию, хирургическое вмешательство. Показано соблюдение охранительного режима (дополнительный сон, прогулки на свежем воздухе, исключение психотравмирующих ситуаций), прохождение курсов ЛФК, физиотерапии (лекарственного электрофореза, магнитотерапии, электростимуляции мочевого пузыря, ультразвука) и психотерапии.
При гипертонусе детрузора назначают М-холиноблокаторы (атропин, детям старше 5 лет – оксибутинин), трициклические антидепрессанты (имипрамин), антагонисты Ca+ (теродилин, нифедипин), фитопрепараты (валерианы, пустырника), ноотропы (гопантеновая кислота, пикамилон). Для лечения нейрогенного мочевого пузыря с ночным энурезом у детей старше 5 лет применяют аналог антидиуретического гормона нейрогипофиза – десмопрессин.
При гипотонии мочевого пузыря рекомендованы принудительные мочеиспускания по графику (каждые 2-3 часа), периодические катетеризации, прием холиномиметиков (ацеклидин), антихолинэстеразных средств ( дистигмин), адаптогенов (элеутерококк, лимонник), глицина, лечебные ванны с морской солью.
В целях профилактики ИМП у детей с нейрогенной гипотонией мочевого пузыря назначают уросептики в малых дозах: нитрофураны (фуразидин), оксихинолоны (нитроксолин), фторхинолоны (налидиксовая кислота), иммунокорригирующую терапию (левамизол), фитосборы.
При нейрогенном мочевом пузыре у детей выполняют внутридетрузорные и внутриуретральные инъекции ботулотоксина, эндоскопические хирургические вмешательства (трансуретральную резекцию шейки мочевого пузыря, имплантацию коллагена в устье мочеточника, операции на нервных ганглиях, ответственных за мочеиспускание), проводят увеличение объема мочевого пузыря с помощью кишечной цистопластики.
Прогноз и профилактика нейрогенного мочевого пузыря у детей
При правильной лечебной и поведенческой тактике прогноз нейрогенного мочевого пузыря у детей наиболее благоприятен в случае гиперактивности детрузора. Наличие остаточной мочи при нейрогенном мочевом пузыре у детей увеличивает риск развития ИМП и функциональных нарушений почек, вплоть до ХПН.
Для профилактики осложнений важно раннее выявление и своевременное лечение нейрогенной дисфункции мочевого пузыря у детей. Детям с нейрогенным мочевым пузырем необходимо диспансерное наблюдение и периодическое исследование уродинамики.
Источник
