Норма мочевой пузырь плод
Сегодня расскажу об одном пороке развития, который может проявить себя, а значит, может быть заподозрен уже на скрининге 1 триместра.
Prune Belly – синдром включающий в себя целый ряд аномалий развития, среди которых выделяют три основные:
- слабость, недоразвитие передней брюшной стенки
- двусторонний крипторхизм
- аномалии мочеполового тракта
В поисках информации об этом синдроме, каких только вариаций переводов и произношений мне не попалось! И на итальянский манер Прунэ Бэлли, и с французским акцентом Прюно Белли, создавая у меня впечатление, что это имя и фамилия некоего учёного. А также синдром “подрезанного живота” и синдром “сливового живота”, с-м Фрелиха (Frölich) и с-м Обринского.
Prune – это английское слово, которое переводится как слива, хотя в данном контексте имелось в виду другое значение – чернослив, ввиду характерного морщинистого вида передней брюшной стенки, belly переводится как живот.
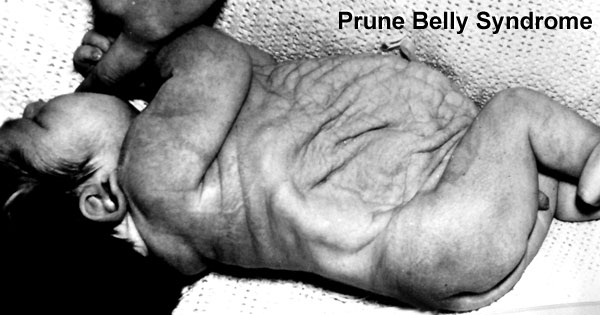
В русскоязычной литературе термин «черносливный живот» не используется, поэтому в дальнейшем буду использовать его английский вариант, думаю, так будет правильнее.
Впервые этот вид дефекта брюшной стенки описал Frölich в 1839г., а термин Prune Belly предложил Osler в 1901г.
Несмотря на то, что именно характерный вид животика ребёнка является отличительной чертой этой аномалии, по которому, обычно, и ставится диагноз новорожденному, лежащие в его основе аномалии мочеполового тракта являются самым важным фактором, определяющим общую выживаемость. Различают широкий спектр тяжести проявлений внутри синдрома. Некоторые дети, с тяжёлыми респираторными и почечными нарушениями погибают в неонатальном периоде, в то время как у других изменения умеренные и поддаются коррекции. Выраженная дисплазия почек, маловодие и, как следствие, гипоплазия лёгких в 20% случаев приводит к антенатальной гибели плода и в 30% к прогрессирующей почечной недостаточности в первые два года жизни ребёнка. Ассоциированные с Prune Belly аномалии мочеполового тракта включают в себя
- гидронефроз
- извилистые расширенные мочеточники
- различной степени дисплазия почек
- увеличенный мочевой пузырь
Кроме того, могут быть вовлечены и другие системы: сердечно-сосудистая, опорно-двигательная, респираторная, желудочно-кишечный тракт.
В 95% случаев встречается у мальчиков, но похожие изменения, включающие отсутствие мышц передней брюшной стенки в сочетании с аномалиями мочеполовой системы, описаны и у девочек.
В качестве иллюстрации, предлагаю историю, найденную мною в свободном доступе на одном из форумов:
“Девочки, кому интересно у меня родился такой ребенок с синдромом Пруне Белли. Начну свой рассказ с того, что ни я, ни мой муж ничем не болеем, беременность протекала хорошо, краску я не нюхала, не пью, не курю, причина данной ситуации так и не найдена, ни у нас, ни в Америке. Да нас конечно огорчила такая ситуация, и если бы мне на сроке 12 недель сообщили об этом, я наверное бы прервала беременность, сейчас же у меня прекрасный ребенок, у которого периодически портятся анализы мочи, это сильно сказывается на почках, ему в будущем требуется операция на брюшную стенку, по поводу крипторхизма, а также по поводу порока сердца, у него плоскостопие, раньше было косолапие, но с 2х недельного возраста мы его гипсовали по методу Пансети, ножки исправились, он ведет себя как обычный ребенок, также лезут зубы садится, встает, ходит, гулит, ну в общем прекрасный малыш, правда делает это все с опозданием на 3-4 месяца. Знаю ребенка с таким же диагнозом как у нас, ему сделали в Англии операцию собрал порядка 4х миллионов рублей и все у него вроде хорошо, тьфу,тьфу,тьфу.
1. У нас малыш на сроке примерно 18 недель начал писить (это мы думали что мочевой уменьшился от того, что он начал писить, но не тут то было, на брюшине образовалась дырочка от сильного давления поэтому мочевой пузырь пришел в норму) мы радовались безмерно прыгали и бегал… недолго.
2. На 20 неделе обнаружили проблемы с почками (двухсторонний гидронефроз), но тут же сказал, и что это лечится мол не переживайте
3. На 24 неделе обнаружили косолапие (сказали что все нормально исправят, мальчикам даже мол оно идет)
4. На 28 неделе крипторхизм…
Набор всех этих показателей и есть Синдром Пруне Белли, но никто из узистов этого не сказал. Так вот, находила информацию в интернете, что кому-то на 12 неделях уже сказали, что у ребенка синдром Пруне Белли, узист увидел тонкую стенку живота у ребенка, у нас никто не видел.”
Существует три основные эмбриологические теории возникновения этого синдрома:
Обструкция выходных отделов мочевого пузыря
Эта теория, предложенная ещё в 1903 году, была позднее обоснована путём воссоздания фенотипических изменений, характерных для Prune Belly, при обструкции мочеиспускательного канала плоду овцы на сроке 43-45 дней гестации. Согласно этой теории, все остальные изменения вторичны. Отсутствие оттока мочи из мочевого пузыря, приводит к значительному его увеличению, растяжению передней брюшной стенки, нарушению её кровоснабжения и атрофии, а также нарушает процесс опущения яичек в мошонку и приводит к формированию гидронефроза и расширению мочеточников.
Однако у людей, обструкция мочеиспускательного канала при этом синдроме встречается в 10-20% случаев. Часть учёных считает, что обструкция может быть проходящей, другие утверждают, что обструкция встречается в самых тяжёлых формах Prune Belly. Согласно эмбриологии плода человека, такие изменения должны проявиться на сроке 13-15 недель, так как к этому времени начинает закрываться урахус и значительно увеличивается продукция мочи плодом.
Не смотря на то, что эта теория достаточно убедительна, она не способна объяснить все изменения, ассоциированные с Prune Belly.
Теория мезодермальной задержки развития
Предполагается, что нарушения мочевыделительного тракта, могут быть объяснены аномальным развитием мезонефроса между 6-й и 10-й неделями. Изменения в развитии Вольфова протока приводят к гипоплазии простаты, замедлению развития простатической части уретры и клапан-подобной обструкции. Однако и эта теория не может включить в себя все аномалии, встречающиеся при данном синдроме.
Теория желточного мешка
Существует гипотеза о том, что при Prune Belly избыточный объём желточного мешка может приводить к аномалиям развития передней брюшной стенки, вследствие вовлечения большей части аллантоиса в формирование мочевого тракта.
Как же заподозрить синдром Prune Belly во время УЗИ?
Первое, что бросается в глаза – это мегацистис, т.е. значительное увеличение размеров мочевого пузыря, а также тонкая, растянутая и выпячивающаяся передняя брюшная стенка. В 10 -14 недель беременности диагноз мегацистис ставится при продольном размере мочевого пузыря, превышающем условный норматив 7 мм. При размерах 8-12мм, в большинстве случаев происходит самостоятельная нормализация, но требуется динамическое наблюдение раз в 2 недели. Это, по-видимому, происходит из-за того, что формирование гладкомышечной мускулатуры и иннервации мочевого пузыря не заканчивается к 13-й неделе гестации и продолжается в последующие дни, что дает основание для саморазрешения проблемы в последующие недели внутриутробного развития плода. Увеличение размеров мочевого пузыря, расширение мочеточников и пиелоэктазия могут встречаться при синдроме мегацистис-мегауретер и при заднем уретральном клапане, но при этих состояниях количество околоплодных вод обычно остаётся нормальным, и нет такого истончения и выбухания передней брюшной стенки. Прогрессирование мегацистиса и маловодие – прогностически неблагоприятные признаки, говорящие об обструкции выходных отделов мочевого пузыря.
Однозначно поставить диагноз синдром Prune Belly в 11-13 недель не представляется возможным, он может быть лишь заподозрен, а основным диагнозом будет Мегацистис, который, как я уже говорил, может быть при различных состояниях.
Что же делать?
Это Ваш ребёнок и выбор, как всегда, приходится делать именно Вам. Но иногда, очень важно, чтобы кто-то снял, принял на себя это бремя ответственности, бремя выбора, который вы должны сделать со своей, да и не только своей жизнью. Очень важно почувствовать, что только лучшее из решений будет принято здесь и сейчас.
Вот рекомендации, опубликованные в статье «Пренатальное консультирование детским урологом и тактика принятия решений при диагностике синдрома «мегацистис» в первом триместре гестации» https://www.lvrach.ru/2015/01/15436142/ :
«Учитывая, что «мегацистис» в 25-40% сочетается с хромосомной патологией, существенную роль для принятия решения о пролонгировании или прерывании беременности играют результаты генетических исследований. Большинство авторов сходятся во мнении, что клапаны задней уретры, а также prune-belle синдром не являются генетически наследуемой патологией, однако это не исключает возможность хромосомных поломок. A. W. Liao констатирует в 25% случаев наличие трисомии по 13-й и 18-й хромосоме при увеличении размеров мочевого пузыря от 7 до 15 мм у плодов 10-14 недель гестации.
Проведенный анализ диагностических мероприятий и исходов течения беременностей позволил разработать диагностический алгоритм, который предполагает обязательное кариотипирование плодного материала при наличии размеров пузыря в пределах 7-15 мм. При подтверждении нарушения кариотипа целесообразно прерывание беременности, в противном случае – динамическое наблюдение до появления убедительных маркеров прогноза диагностируемого состояния.
Значительное исходное увеличение пузыря ≥ 20-30 мм однозначно свидетельствует о выраженной обструкции нижних мочевых путей и не требует динамического наблюдения, целесообразно прерывание беременности.
Наличие расширения верхних мочевых путей не всегда дополняет синдром «мегацистис» в ранние сроки гестации (11-13 недель) и наиболее отчетливо определяется во втором и третьем триместрах гестации. Однако во всех случаях его наличие является фактором, отягощающим прогноз.
Таким образом, подводя итоги анализа литературных данных и результатов собственных наблюдений, очевидны несколько выводов:
- Комплекс мероприятий, входящих в ранний пренатальный скрининг 11-14 недель гестации (молекулярно-генетические и ультразвуковые маркеры ВПР и ХА), не позволяет определить вероятность наличия у плода ВПР мочевыделительной системы. Выделение группы риска плодов, угрожаемых по наличию врожденный патологии МВС, происходит на основании диагностики увеличенного продольного размера мочевого пузыря ≥ 7 мм, что трактуют как синдром мегацистис плода, и требует проведения тщательных диагностических мероприятий, позволяющих прогнозировать исход.
- Синдром «мегацистис плода» рассматривается как проявление выраженных нарушений уродинамики нижних мочевых путей анатомического или функционального генеза, лежащих в основе развития обструктивных нарушений верхних мочевых путей и диспластичного развития почечной паренхимы, включая ее кистозную дисплазию, что предопределяет декомпенсацию почечных функций и неблагоприятный исход.
- Комплекс диагностических процедур, уточняющих прогноз при выделении группы плодов с синдромом мегацистис, включает проведение кариотипирования плодного материала (ворсин хориона) при отсутствии расширения верхних мочевых путей и размерах пузыря ≤ 20 мм и прерывание беременности в случаях выявленной хромосомной патологии.
- Наличие увеличения мочевого пузыря ≥ 20 мм изолированно или при наличии расширений верхних мочевых путей является показанием для прерывания беременности.
- Пролонгирование беременности рекомендовано во всех случаях умеренного расширения пузыря в пределах 7-15 мм при отсутствии расширения верхних мочевых путей, положительной динамики наблюдения в течения 2-3 недель, восстановления размеров мочевого пузыря.
- Проведение диагностических мероприятий и выбор тактических решений должны проводиться при участии детского уролога, включая анте- и постнатальный этап динамического наблюдения и необходимого лечения.”
Источники информации:
https://www.pediatricurologybook.com/prune_belly.html
https://www.lvrach.ru/2015/01/15436142/
До
Источник
Введение. Одним из актуальных аспектов современной детской урологии является диагностика пороков мочевыделительной системы на антенатальном этапе; их доля среди всех антенатально диагностируемых пороков составляет 26-28% [1]. Высокая распространенность и многообразие пороков органов мочевыделения, тяжесть осложнений и нередко их фатальная предопределенность заставляют рассматривать проблему их существования с точки зрения их профилактики [2]. Качественно проведенная антенатальная диагностика позволяет существенно повысить достоверность прогноза, спланировать сроки, объем лечебных мероприятий, проводимых на этапе доклинических проявлений, что в своем комплексе предрешает исход диагностируемого патологического состояния, предотвращает развитие опасных для жизни осложнений, снижает вероятность рождения детей с тяжелыми инкурабельными пороками [3].
Обращаясь к детским урологам и хирургам, педиатрам, врачам акушерам, генетикам и специалистам ультразвуковой диагностики в качестве основной аудитории для дискуссии по проблеме пренатальной диагностики (ПД) врожденных пороков (ВПР) мочевыделительной системы (МВС), мы предлагаем сместить акцент при выявлении данной патологии на максимально ранние гестационные сроки, то есть на первый триместр гестации и обсудить прогностическую значимость такой позиции.
С одной стороны, на сегодняшний день приоритеты для решения проблем первого триместра гестации до сих пор полностью возложены на врачей ультразвуковой диагностики (УЗ), акушеров и генетиков. С другой стороны, в настоящее время в соответствии с имеющимся законодательством, детский уролог должен принимать участие в пренатальном консультировании, а именно, пренатальном прогнозировании диагностированной патологии плода, нести ответственность за принятые решения. В конце концов, именно детский уролог и является тем доктором, который в последующем занимается лечением данных пациентов [4].
В Европейской пренатальной диагностике настоящего времени заложена идеология раннего пренатального скрининга, сформулированная основателем Фонда медицины плода (Fetal Medicine Foundation, FMF, Лондон) Кипросом Николаидесом. Если ранее считалось, что все осложнения развития плода и течения беременности возникают либо реализуются во второй половине беременности, и это предопределяло увеличение частоты контролирующих диагностических процедур с целью выявления патологии, то исследования последнего времени доказали, что формирование осложнений развития плода происходят в сроки до 12 недель, срок первого скрининга 11-14 недель беременности оптимален для диагностики большинства летальных и инвалидизирующих ВПР и хромосомных аномалий (ХА). Данный тезис декларирован в виде основного бренда Фонда медицины плода: «перевернуть «диагностическую пирамиду», заложив в ее основание качественный ранний пренатальный скрининг первого триместра гестации» [5].
Пренатальная диагностика врожденных и наследственных заболеваний (ВНЗ) ставит своей задачей выявление ВПР, хромосомных аномалий, моногенных заболеваний. По данным Европейского регистра, у новорожденных частота ВПР регистрируется в пределах 2,5 – 3,0%, ХА (в основном трисомии) составляют суммарно 2-3 случая на 1000 рождений, а моногенные заболевания регистрируются у 0,5-1,4% родившихся детей. По данным ВОЗ, частота ВНЗ среди живо- и мертворожденных детей не превышает 4-6% [6, 7, 8].
Существующая в России с декабря 1993 года трехуровневая система пренатальной диагностики, включающая УЗИ, биохимический скрининг второго триместра, инвазивные методы (амниоцентез, кордоцентез) не оправдала себя, а подведенные итоги были неутешительными. Реформирование системы массового пренатального обследования беременных женщин было основано на положительном международном опыте FMF и включено в национальный проект «Здоровье» с 2010 года с переводом на экспертный уровень всех субъектов Российской федерации [6].
В качестве приоритетной основы ПД был выбран алгоритм программы Астрайя, базирующийся на рекомендациях FMF, включающих: 1) декретированные сроки проведения исследований ‒ 11-14 недель; 2) комплекс сертифицированных неинвазивных диагностических методов: ультразвуковой и биохимический скрининг и (определение молекулярных сывороточных маркеров: свободной бета-единицы хориогонического гонадотропина человеческого (ХГЧ) и ассоциированного с беременностью протеина плазмы А (ПАПП-А); 3) комбинированный расчет индивидуального риска хромосомных аномалий с отнесением в группу риска беременных, чей риск составил 1:100 и выше [6].
Наряду с этим, за последние годы констатированы значительные успехи в развитии фундаментальных вопросов антенатальной урологии. Разработан диагностический алгоритм пренатальной ультразвуковой идентификации вариантов пороков мочевыделительной системы, что приблизило нас к постановке пренатального диагноза. Определены прогностические критерии перспективной функции почек и объективные уродинамические критерии «фатальных пороков» и т.д. [3, 9, 10]. Однако важно отметить, что все это касается второго и в большей степени третьего триместров гестации, когда анатомические структуры плода, а вместе с тем и ультразвуковые маркеры патологии МВС, становятся наиболее выраженными и доступными для визуализации. Однако в случаях диагностики прогностически неблагоприятных пороков развития упущены сроки для прерывания беременности. Именно эти обстоятельства заставили нас поддержать основной тезис Фонда медицины плода и обратиться к обсуждению вопроса антенатальной диагностики патологии МВС, сместив акцент на первый триместр гестации.
Для первого триместра гестации манифестным УЗ маркером пороков МВС является «синдром мегацистис», который в литературной дискуссии имеет не однозначную трактовку, а соответственно противоречивые тактические рекомендации [11,12,13,14].
Частота выявления синдрома мегацистис первого триместра беременности составляет 0,02% – 0,19% [13,14]. Синдром фетального увеличения мочевого пузыря большинство авторов трактует как результат низкой обструкции мочевых путей, причинами которой могут явиться патология уретры в виде атрезии или фибростеноза, дисгенезии клоаки с атрезией прямой кишки и уретры, встречающиеся у плодов обоего пола. Но наиболее часто диагностируется синдром клапанов задней уретры, характерный для плодов мужского пола [15].
Помимо этого, увеличение мочевого пузыря может сопровождать пороки МВС, патогенез которых не связан с наличием анатомической обструкции нижних мочевых путей, а обструкция в таких случаях носит функциональный характер. В настоящее время известны два синдрома: синдром мегацистис-мегауретер-микроколон кишечной гипоперистальтики и prune-belle синдром, относящиеся к их числу. Причина функциональной обструкции детрузора обусловлена резким снижением, а вернее, отсутствием его сократительной способности, что морфологически проявляется дегенерацией и разреженностью гладких мышц, разрастанием фиброзной ткани, наличием массивных гиалиновых отложений. Летальность при данных синдромах составляет от 20 до 50% вследствие легочной недостаточности в неонатальном периоде или почечной недостаточности в раннем детском возрасте [15,15,16,17,18].
Диагноз мегацистис плода большинство авторов трактует как прогностически неблагоприятный признак, угрожаемый по перинатальным потерям вследствие декомпенсированных пороков мочевыделительной системы, ассоциированных с дисплазией почечной паренхимы. Наиболее неблагоприятным вариантом является формирование кистозной дисплазии почечной паренхимы (приемущественно IV типа, по Поттеру) [7,8,11,14,20].
С другой стороны, N.Sebire и Sahid S. сообщают о самостоятельной спонтанной регрессии синдрома мегацистис плода и рождении здоровых детей [21]. Это, по-видимому, происходит из-за того, что формирование гладкомышечной мускулатуры и иннервации мочевого пузыря не заканчивается к 13-й неделе гестации и продолжается в последующие дни, дает основание для саморазрешения проблемы в последующие недели внутриутробного развития плода [22].
Учитывая, что синдром мегацистис в 25-40% сочетается с хромосомной патологией [23], существенную роль для принятия решения о пролонгировании или прерывании беременности играют результаты генетических исследований, кариотипирования плодного материала. Большинство авторов сходятся во мнении, что клапаны задней уретры, а также prune-belly синдром не являются генетически наследуемой патологией, однако это не исключает возможность хромосомных поломок. A.W.Liao констатирует, что при увеличении размеров мочевого пузыря от 7 до 15мм у плодов 10-14 недель гестации в 25% случаев определяется наличие трисомии по 13 и 18-й хромосоме [23].
Разнообразие литературных данных и неоднозначность тактических рекомендаций заставляет нас подробно и целенаправленно обсуждать данную проблему в кругу детских урологов и врачей антенатальной диагностики, осознавая сложность и ответственность при принятии решения как в случаях пролонгирования течения беременности, так и при ее прерывании.
Целью настоящей работы является проведение анализа перинатальных исходов течения беременностей и разработки алгоритма тактических решений при выявлении синдрома мегацистис плода в первом триместре гестации.
Материалы и методы. Нами проведен анализ течения 11 беременностей первого триместра с антенатально выявленным диагнозом: синдром мегацистис плода, которые входили в группу перинатального наблюдения генетика Областного перинатального центра и детского уролога.
Продольный размер мочевого пузыря превышал условный норматив 7мм и варьировал от 8 до 31 мм (рис. 1).
Рис. 1. Беременность 13 – недель. Синдром мегацистис плода.
Обращает на себя внимание, что в 85% случаев возраст женщин колебался от 31 до 41 года. Из 11-ти наблюдаемых беременных только 6 женщин прошли ранний пренатальный скрининг по программе Астрайя, 5 женщин обследованы не были. По результатам биохимического скрининга уровень ХГЧ был нормальным во всех случаях; уровень PAPPA отклонялся от нормальных значений у 2 из 6.
Результаты и их обсуждение. Ультразвуковые маркеры ВПР и ХА были выявлены в виде увеличения воротникового пространства до 2,6 и 3,0 мм у 2 плодов; наличие сочетанного порока развития – омфалоцеле – у 1 плода; в 1 случае диагностированы кисты пуповины. Ни у кого из обследованных плодов расчетный индивидуальный риск хромосомной патологии не превышал допустимых значений (то есть во всех случаях был более 1:100) (таб. 1).
На момент диагностики данного состояния только в 2 случаях была выявлена одно-двусторонняя пиелоэктазия (рис. 2).
Рис. 2. Беременность 12 недель с наличием расширения лоханок обеих почек.
При динамическом наблюдении в течение 2 недель на фоне нарастания размеров мочевого пузыря двусторонняя пиелоэктазия выявлена в 5-ти случаях (рис. 3).
Рис. 3. Беременность 15 недель. Расширение верхних мочевых путей у плода с синдромом мегацистис.
Результатом исследования явился анализ исходов течения беременностей.
Тактика принятия решений была мотивирована степенью поражения мочевыделительной системы, то есть степенью дилатации мочевого пузыря, наличием ретенции верхних мочевых путей.
Учитывая высокий процент сопутствующей генетической патологии при наличии синдрома мегацистис у плодов, в 5-ти случаях выполнено кариотипирование плодного материала (ворсин хориона). При этом в 1 случае выявлена трисомия по 18 паре хромосом с кариотипом 46, ХХ+47,18, и беременность была прервана; в других случаях патологии кариотипа не выявлено.
В 5 наблюдениях после первичной визуализации увеличенного мочевого пузыря ≥14≤30мм продолжено динамическое наблюдение в течение 2-х недель, что позволило констатировать нарастание увеличения мочевого пузыря, появление расширений верхних мочевых путей у 4 плодов, и обосновало прерывание беременностей.
В 4-х наблюдениях исходное значительное увеличение пузыря до 29-30 мм позволило связать это с выраженной обструкцией уретры и прервать беременности без проведения дополнительных исследований.
В одном случае отмечена замершая беременность. В целом в 10 из 11 случаев беременности были прерваны.
Только в одном случае при исходном увеличении размеров пузыря до 8мм динамическое наблюдение позволило наблюдать положительную динамику и нормализацию размеров пузыря, а как следствие – пролонгирование течения беременности. Однако исход ее оценить пока не представляется возможным, так как роды еще не произошли.
Проведенный анализ диагностических мероприятий и исходов течения беременностей позволил разработать диагностический алгоритм, который предполагает обязательное кариотипирование плодного материала при наличии размеров пузыря в пределах ≥7≤15мм. При подтверждении нарушения кариотипа целесообразно прерывание беременности, в противном случае – динамическое наблюдение до появления убедительных маркеров прогноза диагностируемого состояния.
Исходное значительное увеличение пузыря ≥ 20-30 мм однозначно свидетельствует о выраженной обструкции нижних мочевых путей и не требует динамического наблюдения; целесообразно прерывание беременности.
Наличие расширения верхних мочевых путей не всегда дополняет синдром мегацистис в ранние сроки гестации (11-13 недель) и наиболее отчетливо определяется во втором и третьем триместрах гестации. Однако во всех случаях его наличие является фактором, отягощающим прогноз.
Таким образом, подводя итоги анализу литературных данных и результатам собственных наблюдений, очевидным являются несколько выводов.
Выводы.
1. Комплекс мероприятий, входящих в ранний пренатальный скрининг 11-14 недель гестации (молекулярно-генетические и ультразвуковые маркеры ВПР и ХА) не позволяет определить вероятность наличия у плода ВПР мочевыделительной системы. Выделение группы риска плодов, угрожаемых по наличию врожденный патологии МВС, происходит на основании диагностики увеличенного продольного размера мочевого пузыря ≥ 7 мм, что трактуют как синдром «мегацистис плода» и требует проведения тщательных диагностических мероприятий, позволяющих прогнозировать исход.
2. Синдром мегацистис плода рассматривается как проявление выраженных нарушений уродинамики нижних мочевых путей анатомического или функционального генеза, лежащих в основе развития обструктивных нарушений верхних мочевых путей и диспластичного развития почечной паренхимы, включая ее кистозную дисплазию, что предопределяет декомпенсацию почечных функций и неблагоприятный исход.
3. Комплекс диагностических процедур, уточняющих прогноз при выделении группы плодов с синдромом мегацистис, включает в себя проведение кариотипирования плодного материала (ворсин хориона) при отсутствии расширения верхних мочевых путей и размерах пузыря ≤ 20мм и прерывание беременности в случаях выявленной хромосомной патологии.
4. Наличие увеличения мочевого пузыря ≥ 20 мм изолированно или при наличии расширений верхних мочевых путей является показанием для прерывания беременности.
5. Пролонгирование беременности рекомендовано во всех случаях умеренного расширения пузыря в пределах ≥7≤15мм при отсутствии расширения верхних мочевых путей, положительной динамики наблюдения в течения 2-3 недель, восстановления размеров мочевого пузыря.
6. Проведение диагностических мероприятий и выбор тактических решений должны проводиться при участии детского уролога, включая анте- и постнатальный этапы динамического наблюдения и необходимого лечения.
Источник
