Нарушение иннервации мочевого пузыря после травм
Статья посвящена проблеме нейрогенных расстройств мочеиспускания при травме позвоночника и спинного мозга
Путь пациента с осложненной травмой позвоночника, т. е. сопровождающейся повреждением спинного мозга, начинается с нейрохирургического оперативного вмешательства и продолжается многоэтапной реабилитацией, направленной на коррекцию сопутствующих осложнений и восстановление утраченных функций организма [1]. Для таких больных есть специфический термин – «спинальные».
Одним из тяжелейших последствий травмы спинного мозга является расстройство произвольного мочеиспускания, обусловленное нарушением проводимости спинномозговых путей. По данным М.Р. Касаткина, подобное осложнение встречается в 92,1% случаев закрытых повреждений спинного мозга [2]. Патогенез изменений функции нижних мочевых путей при травме спинного мозга, проявляющийся в утрате рефлекторной деятельности, сложен и многообразен [3].
Механизм нормального мочеиспускания и характер его расстройства у спинальных пациентов напрямую связаны с особенностями физиологии этой области. Периферическую иннервацию нижних мочевых путей осуществляют тазовый нерв, представляющий парасимпатическую нервную систему, гипогастральный нерв, реализующий симпатическую регуляцию, и пудендальный соматический нерв. Афферентную информацию несут волокна всех трех нервов – вегетативных от детрузора (гладкой мышцы мочевого пузыря) и уретры и полового нерва от тканей промежности. Первичным анализатором для парасимпатического тазового нерва являются нейроны сакрального центра мочеиспускания, расположенного на уровне S2‒S4 сегментов спинного мозга. Здесь же, в анатомическом соседстве, находится ядро Онуфа, представляющее собой скопление нервных клеток, аксоны которых образуют пудендальный нерв [4]. Симпатическая афферентная иннервация, опосредованная гипогастральным нервом, являющимся частью подчревного и поясничного сплетения, осуществляется через пограничный симпатический ствол и вставочные интернейроны боковых рогов спинного мозга на уровне его Th10‒L2 сегментов. Эти же нервы несут и эфферентные сигналы к иннервируемым органам. Регулирующие структуры спинного мозга связаны с вышерасположенными центрами иннервации проекционно, а также с помощью нейрогуморальных и рефлекторных механизмов [5]. Однако следует отметить, что концепции регуляции функции нижних мочевых путей в норме и патологии являются в большей степени эмпирическими, и единого понимания этого вопроса на сегодняшний день нет.
Клиническая картина
Врачу-неврологу, курирующему пациента с осложненной травмой позвоночника, необходимо оценить уровень и степень повреждения спинного мозга и учесть посттравматические сроки. Клиническая картина в острый и ранний периоды после получения травмы обусловлена спинальным шоком, что проявляется арефлексией и задержкой мочи. По мере восстановления можно наблюдать активизацию рефлекторной деятельности и формирование «в сухом остатке» нейрогенного расстройства мочеиспускания. При повреждении спинного мозга на уровне сакрального центра мочеиспускания и периферических нервных волокон развивается атония или гипотония детрузора, при этом за счет интактности симпатических структур иннервации внутренний уретральный сфинктер сохраняет сократительную способность. Таким образом, нарушается взаимосвязь симпатических и парасимпатических влияний [6]. Клинически наблюдается нейрогенная задержка мочеиспускания с элементами парадоксальной ишурии (выделения мочи по каплям на фоне переполненного мочевого пузыря). При локализации травмы выше сакрального центра и ядра Онуфа повреждаются проводниковые нервные волокна, осуществляющие взаимосвязь регулирующих структур, однако сами центры иннервации могут быть интактны. В этом случае и детрузор, и внутренний сфинктер уретры способны к циклическому сокращению и расслаблению, но рассогласованность в работе приводит не к нормальному акту мочеиспускания, а к детрузорно-сфинктерной диссинергии. Поражение на уровне нижнегрудного и верхнепоясничного отделов позвоночника, вовлекающее симпатические регулирующие структуры, вызывает нарушение сократительной способности внутреннего сфинктера уретры и недержание мочи. Травма спинного мозга на уровне шейного и верхнегрудного отделов позвоночника ведет к прерыванию взаимосвязи спинальных и стволовых, а также кортикальных структур регуляции. В ситуации, когда центры иннервации спинного мозга и нервные проводники между ними сохраняют свою анатомическую целостность, клинически может сформироваться автономный процесс мочеиспускания, а также гиперактивность мочевого пузыря. В этом случае накопление и выделение мочи происходят рефлекторно, в т. ч. с участием аксон-рефлексов, без контроля центров, отвечающих за произвольную составляющую физиологического процесса [7].
Описанные клинические нарушения достаточно вариабельны и зависят от характера и тяжести повреждения, а также сроков, прошедших с момента травмы, поэтому можно наблюдать переход одной формы нейрогенного расстройства мочеиспускания в другую.
Невролог, понимая обусловленность клинической картины уровнем поражения спинного мозга, определяет тактику ведения спинального пациента и дальнейший прогноз. Осуществление адекватной коррекции урологических осложнений лежит, несомненно, в междисциплинарной плоскости. В связи с этим нейроурологическая практика, а вернее, четкое и скоординированное взаимодействие невролога и уролога способно обеспечить квалифицированную и своевременную помощь. И если врач-невролог сосредоточен на повреждении спинного мозга и нарушении иннервации, то уролог контролирует непосредственное функциональное состояние нижних мочевых путей и коррекцию сопутствующих воспалительных и нефротических осложнений. Отсюда вытекает необходимость тесной взаимосвязи специалистов для полноценной коррекции нейрогенных расстройств мочеиспускания.
В представлении уролога, оказывающего специализированную помощь пациентам с неврологическими расстройствами, процесс мочеиспускания выглядит несколько сложнее, чем простой циклический акт, состоящий из чередования фаз накопления и выведения мочи, обеспеченный двумя основными функциями мочевого пузыря: резервуарной и эвакуаторной. Функционально этот процесс определяется синергией детрузора с гладкомышечным сфинктером уретры и мышцами тазового дна, включающими наружный уретральный сфинктер.
Физиологически мочевой пузырь, природой созданный резервуар для сбора мочи, обладает способностью к полному опорожнению в подходящее время и в удобном для совершения акта мочеиспускания месте согласно социально-поведенческим нормам. Эта крайне важная способность реализуется в результате сложной регуляции с участием центральной и периферической нервных систем. Фундаментально акт мочеиспускания – это спинальный рефлекс, обеспечиваемый работой центров головного мозга, реализация и подавление этого рефлекса находятся под волевым контролем. Возможность произвольного управления делает функцию нижних мочевых путей уникальной по сравнению, например, с сердечно-сосудистой системой, и в то же время более уязвимой при неврологических заболеваниях [8]. Таким образом, основными функциями нижних мочевых путей являются накопление мочи в мочевом пузыре, длящееся относительно продолжительное время, и мочеиспускание, занимающее в норме несколько секунд. Реципрокные отношения – расслабление/напряжение детрузора, закрытие уретрального сфинктера и сокращение/расслабление детрузора, открытие уретрального сфинктера – обеспечивают скоординированность процессов накопления и удаления мочи и находятся под нейромедиаторным контролем [9].
Нейрогенная дисфункция нижних мочевых путей является следствием патологии центральной нервной системы или периферических нервных окончаний ‒ отделов нервной системы, выполняющих контроль над актом мочеиспускания. В этом состоит главное отличие рассматриваемого нарушения от нарушений нижних мочевых путей ненейрогенной этиологии, развивающихся вследствие поражения непосредственно мочеполовой системы.
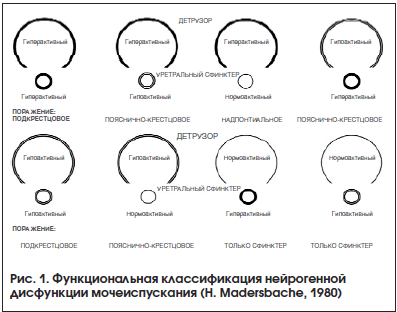
В урологическом сообществе длительное время основной опорой для определения формы нейрогенного расстройства мочеиспускания являлась классификация, предложенная профессором Г. Мадерсбахером в 1980 г. и рекомендуемая Европейской ассоциацией урологов (рис. 1) [10]. В ней автор выделяет 8 основных форм нейрогенных расстройств мочеиспускания в зависимости от состояния детрузора и внутреннего сфинктера уретры. Подразумевается, что указанные структуры могут быть в гипертонусе, гипотонусе и в нормальном состоянии. Однако сложность в постановке диагноза и категоричность в выборе одной из 8 форм нарушений мочеиспускания сегодня заставляют говорить о пересмотре форм расстройств мочеиспускания. С клинической точки зрения все возможные виды нарушений мочеиспускания рассмотреть в рамках одной из существующих классификаций невозможно. В определении поражения у пациента наиболее часто специалисты основываются на преобладающем нарушении эвакуаторной или резервуарной функции мочевого пузыря, различных видах детрузорно-сфинктерной диссинергии и уродинамических показателях максимального детрузорного давления в точке утечки. При этом важность знания о максимальном детрузорном давлении и максимальном давлении в точке утечки делает необходимым проведение специализированного уродинамического исследования практически каждому пациенту с нарушениями мочеиспускания на фоне неврологического заболевания.
Лечение
Основными задачами урологической помощи на всех этапах нейрореабилитации являются:
1) сохранение и обеспечение функции верхних мочевыводящих путей;
2) независимость регуляции функции нижних мочевыводящих путей;
3) улучшение качества жизни.
С практической точки зрения важны борьба с вторичными осложнениями нейрогенной дисфункции мочеиспускания, а также их профилактика. К таким осложнениям относятся манифестация инфекции мочевыводящих путей (исключая бессимптомную бактериурию), уролитиаз, микроцистис, гидронефротическая трансформация и почечная недостаточность, стриктура уретры и т. д. [11].
Наименьшего риска осложнений со стороны верхних мочевыводящих путей следует ожидать при сохранении резервуарной функции мочевого пузыря с низким внутрипузырным давлением, например при гипотонии детрузора, его достаточной функциональной емкости и нормальном состоянии поперечно-полосатого сфинктера уретры или его гипотонии. В этом случае к хорошим результатам коррекции, в т. ч. улучшению качества жизни спинального пациента, приводит адекватное дренирование нижних мочевых путей, при этом следует руководствоваться международными стандартами и отечественными клиническими рекомендациями. При нарушении функции опорожнения мочевого пузыря вследствие повреждения позвоночника и спинного мозга методом выбора является асептическая периодическая катетеризация. Она подразумевает использование одноразового стерильного лубрицированного катетера. Процедура выполняется самостоятельно или с посторонней помощью каждые 4‒6 ч [12].
Иные методы дренирования мочевого пузыря, такие как приемы Креде или Вальсальвы, длительное использование постоянного мочевого катетера, должны быть строго обоснованы, т. к. несут значительные риски развития вторичных нейрогенных осложнений работы мочевого пузыря, достигающих 34% [13].
Периодическая катетеризация 4‒6 раз в сутки при условии отсутствия выраженных нарушений со стороны верхних мочевыводящих путей, шокового состояния, гнойно-инфекционных процессов в уретре и мочевом пузыре может быть назначена любым специалистом, курирующим пациента. Вопрос о том, когда переводить пациента на периодическую катетеризацию для постоянного уретрального дренажа, находится в стадии обсуждения сообщества специалистов по нейроурологии [14]. Формальных ограничений и четких рекомендаций по срокам нет, однако считается, что при отсутствии противопоказаний и достаточной укомплектованности отделения средним и младшим медицинским персоналом следует избавлять пациента от постоянных дренажей как можно раньше.
Гиперактивный мочевой пузырь, встречающийся на фоне детрузорно-сфинктерной диссинергии и без нее, является другой формой нейрогенного расстройства мочеиспускания вследствие травмы позвоночника и спинного мозга. Если такой тип нарушения клинически проявляется недержанием мочи, то он не несет значительного риска осложнений со стороны верхних мочевыводящих путей. К проблемам нейрогенного гиперактивного мочевого пузыря следует отнести снижение качества жизни.
Детрузорно-сфинктерная диссинергия характеризуется тем, что в момент напряжения мочевого пузыря для его опорожнения происходят различные по силе и продолжительности сокращения внутреннего и наружного сфинктеров уретры, обеспечивающих функцию удержания. В норме сокращения детрузора синхронны с расслаблением этих сфинктеров, что способствует свободному выведению мочи по уретре. Нарушение функции опорожнения в сочетании с высоким внутрипузырным давлением ‒ наиболее опасная форма нейрогенной дисфункции мочеиспускания из-за развития пузырно-мочеточникового рефлюкса, а также возможности структурных повреждений самого мочевого пузыря. В этом случае перед урологом стоят две основные задачи: 1) подавление высокого внутрипузырного давления, 2) обеспечение оттока мочи по уретре.
Для подавления детрузорной гиперактивности в качестве первой линии терапии применяются антихолинергические средства, в дополнение к которым можно назначать препараты из группы бета-3-адреномиметиков [15]. Вторая линия лечения включает инъекционное введение в стенку мочевого пузыря 200 ЕД ботулинического нейропептида. Надо понимать, что терапия направлена на создание низкого внутрипузырного давления в мочевом пузыре, необходимого для нормальной работы верхних мочевых путей. Одним из результатов купирования гиперактивности, особенно при сохранении нормального или повышенного тонуса поперечно-полосатого сфинктера уретры, будет увеличение количества остаточной мочи или отсутствие мочевыделения. Поэтому крайне важно объяснить пациенту необходимость проведения указанной терапии с назначением периодической катетеризации мочевого пузыря.
При своевременной коррекции нарушений мочеиспускания у спинальных пациентов, применении рекомендованного метода отведения мочи, компенсации избыточного внутрипузырного давления вследствие гиперактивности детрузора или детрузорно-сфинктерной диссинергии удается избежать многих вторичных осложнений.
В комплексной программе реабилитационного лечения пациентов с травмой позвоночника и спинного мозга используются методики немедикаментозной коррекции, показавшие различный терапевтический потенциал в ходе исследований. В частности, применение электростимуляции мочевого пузыря с помощью имплантируемых электродов в работе А.В. Лившица и соавт. показало, что создать управляемый акт мочеиспускания невозможно, т. к. возбуждение детрузора распространяется на внутренний сфинктер уретры, моделируя детрузорно-сфинктерную диссинергию [16]. Несмотря на то что исследователи представили некоторые положительные результаты, методика не нашла клинического применения в связи с высокой инвазивностью и риском вторичных осложнений.
Применение электростимуляции переменным пульсирующим током по лонно-сакральной методике и электрофореза с прозерином на передней брюшной стенке в проекции мочевого пузыря в настоящий момент представляется несостоятельным вследствие особенностей физиологии нижних мочевых путей и неучастия мышц живота в акте мочеиспускания.
Перспективно использование современных методик: сакральной инвазивной электронейростимуляции с помощью имплантируемых электродов и ритмической периферической магнитной стимуляции в области сакрального центра мочеиспускания и крестцовых корешков [17, 18]. В настоящее время механизм действия магнитной стимуляции на физиологию нижних мочевых путей остается неясным. Многоступенчатость и сложность нервной регуляции процесса удержания мочи и акта мочеиспускания предполагают возможность вовлечения различных структур в ответ на внешнее воздействие. Клинические и уродинамические эффекты магнитной стимуляции, вероятно, связаны с восстановлением интеграции регуляторных рефлексов, при этом наблюдается эффект нейромодуляции, когда происходит изменение активности (торможение или возбуждение) структур центральной, периферической и вегетативной нервных систем [19, 20].
Нейрогенное нарушение мочеиспускания, обусловленное травмой позвоночника и спинного мозга, клинически чрезвычайно гетерогенно вследствие вариабельности уровня и степени тяжести поражения [21, 22]. Этот аспект диктует необходимость индивидуального диагностического подхода, выбора адекватного метода коррекции работы нижних мочевых путей. Реабилитационный путь спинального пациента в настоящее время невозможно представить без тесного сотрудничества невролога и уролога. Совместный современный подход специалистов к проблеме урологических осложнений травмы спинного мозга обеспечивает пациенту верное понимание собственного состояния и адекватную прогностическую оценку, а также возможность социальной адаптации и повышения качества жизни [23, 24].
Источник
Мочевыделительная система человека с множественными нервными окончаниями представляет собой сложный механизм. Важным элементом в его работе является возникновение позыва к выводу мочи, способность человека контролировать сдерживание и расслабление мышц. Этот процесс гарантирует иннервация мочевого пузыря (иначе: его связь с ЦНС). Специальные импульсы передаются по нервным тканям, подавая своеобразные сигналы о его заполнении.
Мочевой пузырь – это расположенный в малом тазу орган полого строения. Он служит своеобразным резервуаром для накопления урины (мочи), продуцируемой почками с целью дальнейшего ее выведения из организма.

Благодаря иннервации человек определенное время может сдерживать опорожнение мочевого пузыря усилием воли. Нарушение деятельности нервной системы приводит к сбою в хорошо налаженной системе мочеотделения, что может привести к нейрогенному синдрому.
Алгоритм мочевыделения
Для большего понимания затронутой темы рассмотрим детальный механизм мочевыделения. Средний объем мочевика взрослого человека составляет 500 мл. Однако у обоих полов показатель объема может варьироваться. У мужского пола он доходит до 750 мл, а у женского не превосходит 550 мл.
Итак, непрекращающееся функционирование почек осуществляет время от времени заполнение мочевика уриной. Его способность к расширению стенок дает возможность моче наполнить пузырь до 150 мл, не вызывая при этом никакого дискомфорта. Когда же жидкость превышает указанный объем, то полость органа переходят в стадию растяжения, а давление в нем увеличивается и возникает желание к мочеиспусканию.
Реакция на раздражитель происходит на уровне рефлекса. В смежной области уретрального канала и мочевого пузыря находится внутренний сфинктер, а чуть ниже наружный. Когда полость органа не заполнена жидкостью сверхнормы и не испытывает давления, мышцы внутреннего и наружного сфинктеров сомкнуты, тем самым препятствуя самопроизвольному выделению урины. При появлении же сигналов к опорожнению клапаны ослабляются, стенки пузыря сокращаются, выделяется урина.
Болезни, спровоцированные иннервацией органа в наполненном и опустошенном от мочи состоянии
Эксцесс иннервации ведут к нейрогенному мочевому пузырю. Данный недуг говорит о начале некорректной работы мочевыводящих каналов. Проблемы мочевыводящих путей могут быть получены в течении жизни или оказаться врожденным расстройством, взаимосвязанным с нервами.
Связь мочевого пузыря с нервной системой очень важна для полноценной жизни человека. При возникновении болезни у больного атрофируются мочевыделительные каналы, либо они работают слишком активно. Такие нарушения могут проявиться с травмами или параллельными болезнями (патологии переднего отдела центральной нервной системы, рассеянный склероз, инсульт, паркинсонизм, болезнь Альцгеймера, поражения спинного мозга). Больной полностью теряет контроль над процессом выведения мочи из организма.
В свою очередь нейрогенность мышечного органа подразделяется на гиперактивный и гипоактивный вид развития болезни.
Модель заболевания
Взаимодействие органа мочевыделения с ЦНС происходит за счет присутствия в нем нескольких видов нервов:
- симпатические;
- парасимпатические;
- чувствительные волокна.
Стенки пузыря оснащены множеством рецепторных нервных путей, рассеянных нейронов ВНС (вегетативной нервной системы), а также нервными узлами. Работоспособность перечисленных элементов является основой регулярного управления испускания мочи, поскольку каждый из них исполняет конкретную задачу. Разные нарушения иннервации мочевого пузыря могут привести к множеству расстройств.

Парасимпатическая иннервация
Парасимпатический центр (возбуждающие волокна) располагается в крестцовом отделе спинного мозга. Именно тут начинаются предузловые волокна (преганглионарные), которые формируют тазовое сплетение и участвуют в иннервации тазовых органов.
Волокна активизируют нервные узлы (ганглии), которые находятся в стенках пузыря, затем гладкая мышца сжимается, вследствие этого ослабляются мышцы сфинктера, происходит выделение урины.
Симпатический тип заболевания
Клетки вегетативной нервной системы, принимающие участие в выделении жидкости, находятся в промежуточном латеральном столбе поясничной области спинного мозга. Основная задача состоит в стимуляции закрытия шейки, за счет чего в полости пузыря собирается жидкость.
Поэтому симпатические (задерживающие) нервные окончания в значительном количестве находятся в треугольнике органа мочевыделительной системы и шейке. На процесс выделения мочи симпатические волокна почти не оказывают влияния.
Роль чувствительных нервов
В состав тазовых нервов включены чувствительные нервные волокна, которые посылают сигналы о том, насколько растянулись стенки пузыря. Самые сильные из них исходят от заднего отдела уретрального канала. Собственно они и ответственны за появление рефлекса к опустошению полости мочевика.
Рефлекс парурии (мочеиспускания)
По мере того как мочевик наполняется, появляются быстрые колебания в виде реакции миоцитов на воздействие электрохимического импульса. Стимулирует рефлекторные сокращения активизация нервных окончаний растяжения отдела задней уретры. Нервные импульсы от рецепторов разносятся в крестцовые сегменты (корешки) дорсального мозга по тазовым нервам.
Рефлекс мочеиспускания представляет собой совокупность периодически повторяющихся процессов.
- По мере наполнения пузыря мочой возрастает давление.
- Сокращение пузыря приводит в действие растяжения.
- Поток пульсации нарастает и усиливает сокращения стенки мочевого пузыря.
- Импульсы от сокращений переносятся по тазовым нервам к корешкам спинного мозга, и ЦНС формирует позыв к парурии.
- Сокращения пузыря при мочеиспускании расслабляют детрузор, и давление стабилизируется.
Рефлекс парурии будет увеличиваться до тех пор, пока не произойдет акт испускания урины.
Нарушение нервной регуляции мочеиспускания
Сбои иннервации органа могут проявить себя в 3 случаях:
- Гиперрефлекторный пузырь. Моча не может накопиться даже до минимального объема и начинает сразу выделяться. Из-за этого человек ощущает учащенные позывы к мочеиспусканию, при этом количество испускаемой урины минимально. Данное нарушение является следствием серьезных проблем с ЦНС.
- Гипорефлекторность органа. Означает, что жидкость скапливается сверхнормы (до 1,5 л), при этом опустошение мочевого пузыря вызывает трудности. Гипорефлекторность может спровоцировать появление воспаления, развития инфекции в почках. Для данного вид нарушения иннервации характерно поражение крестцового отдела головного мозга.
- Арефлекторность. В этом случае человек не может контролировать процесс мочеиспускания, так как оно осуществляется самопроизвольно в момент предельного скопления урины в полости.
Все 3 случая обусловлены различными причинами. Самыми частыми являются:
- черепно-мозговая травма;
- болезни сердца;
- заболевание сосудов;
- новообразования в мозгу;
- рассеянный склероз.
Распознать патологическое состояние исходя лишь из внешних признаков проблематично. Форма заболевания напрямую связана с зоной мозга, которая подверглась отклонениям.
Для обозначения нарушения деятельности накопителя урины из-за нервных нарушений, в медицинской практике был введен специальный термин – «нейрогенность пузыря». Разные типы поражений нервных путей по-своему воздействуют на вывод мочи из организма человека, что и будет рассмотрено далее.
Иннервация мочевого пузыря
Передачу импульсов обеспечивает вегетативная НС, дендриты и корешки Основную связь мочевого пузыря с ЦНС обеспечивают соматические нервы, соединенные друг с другом и образующие Тазовые нервы состоят из афферентных (чувствительных) и эфферентных (моторных) волокон. Сигналы о степени растяжения мочевика передаются по афферентным волокнам. Импульсы, исходящие от задней уретры, способствуют активации рефлексов, сориентированных на мочеиспускание.
Опорожнение мочевого пузыря может быть рефлекторным или произвольным. Безусловное мочеиспускание осуществляется благодаря нейронам симпатической и парасимпатической иннервации. За осмысленное мочеиспускание отвечают центростремительные единицы нервной ткани. При заполнении органа уриной повышается давление, возбужденные сенсоры посылают сигнал в дорсальный мозг, а далее в большие полушария.
Поражения мозга, нарушающие иннервацию
Нарушать иннервацию могут такие патологии мозга:
- Рассеянный склероз. Ведет к сбою функционирование боковых, задних столбцов шейного отдела спинного мозга. У 50% пациентов при этом выявлен факт непроизвольного испускания урины. Основные признаки развиваются со временем. Секвестрация межпозвонковой грыжи начальной стадии влечет за собой приостановку вывода урины, трудность опустошения органа. После проявляются признаки раздражения.
- Супраспинальные нарушения двигательных систем мозга. Поражают конкретно рефлекторную функцию мочеиспускания. Симптомы – энурез, учащенные позывы, в том числе и ночью. Но, поскольку координирование функционирования базовых мышц мочевика сохранено, то давление внутри него остается в пределах нормы, тем самым, исключая развитие урологических болезней.
- Периферический паралич. Препятствует рефлекторному сокращению мышц, что не дает мышце нижнего сфинктера самостоятельно расслабляться.
- Диабетическая нейропатия. Нарушает функционирование выталкивания урины из полости органа.
- Стеноз поясничного отдела позвоночного столба. Поражает систему мочеиспускания в зависимости от разновидности, уровня разрушительного процесса.
- Синдром конского хвоста. Может вызвать недержание из-за переполненности пузыря, а также приостановку вывода мочи из организма.
- Скрытый спинальный дизрафизм (ССД). Влечет за собой сбой рефлексии пузыря, поэтому контроль мочеиспускания человеку неподвластен. Выделение жидкости начинается самопроизвольно при переполненном жидкостью органе.
Варианты дисфункций при значительных повреждениях мозга
Последствия для мочевыделительной системы при полном поражении спинного мозга:
- Нарушенная деятельность надкрестцовых участков спинного мозга, вызванная новообразованием, воспалительным процессом, травмой. Вначале развивается гиперрефлексия мышечной оболочки органа (детрузора), после начинается самостоятельное сокращение мышц сфинктера и пузыря. В итоге давление в органе увеличивается, а объем жидкости на выходе скуден.
- Поражение деятельности крестцовых элементов спинного мозга по причине травмы, грыжи. Частота позывов уменьшается, затрудняется вывод мочи. Процесс мочевыделения становится для человека бесконтрольным. Самостоятельное выделение жидкости происходит при переполненности пузыря.
Влияние нарушения иннервации на мочевыводящие пути
При неправильной иннервации нарушается кровоснабжение органов мочевыводящих путей. Так, при нейрогенном мочевом пузыре часто присоединяется цистит, который может вызвать микроцист.
Микроцист – это уменьшение в размере мочевого пузыря из-за хронического воспаления. При микроцисте значительно нарушается функция мочевого пузыря. Микроцист является одним из наиболее сложных осложнений хронического цистита и нейрогенного мочевого пузыря.
При остатках мочи в мочевом пузыре повышается риск воспалительных заболеваний мочевыводящих путей. Если нейрогенный мочевой пузырь осложнился циститом, то это представляет опасность для здоровья и требует иногда оперативного вмешательства.
Диагностика
Диагностика заболевания берет свое начало с подробного опроса пациента. Далее могут быть использованы следующие методы:
- Больному предлагают несколько дней вести журнал мочеиспусканий, в котором будут отмечены время, объем употребляемой жидкости.
- Тщательное обследование органов мочевыделительной системы на присутствие инфекции, посредством взятия пробы урины.
- Исследование внутренних органов системы с помощью: УЗИ, МРТ, рентгена с предварительным введение контрастного средства. Такие способы необходимы для исключения симптомов воспалительного процесса, различных аномалий путей мочевыведения.
- Обследование нервной системы для установления (опровержения) патологического состояния головного, спинного мозга при помощи КТ, МРТ.
Не исключены случаи, когда обследование не может найти причину, тогда в заключении говорится о нейрогенном мочевом пузыре неопределенного происхождения.
Лечение
Лечение определяется характером поражения, его степенью и бывает:
- медикаментозным;
- хирургическим;
- немедикаментозным.
Иннервация восстанавливается в полном объеме при применении разных методов лечения.
- Терапия для активизации всех отделов нервной системы с применением таких средств:
- холиномиметики;
- коферменты;
- андреномиметики;
- препараты: Ацеклидин, Цитрохром С, Изоптин.
- Метод электрической стимуляции мочевыделительной системы с целью активизации работы сфинктеров.
- Применение антидепрессантов, транквилизаторов для поддержки вегетативной регуляции.
Срочная госпитализация требуется при полном прекращении выделения урины. В таком случае до полного излечения для ее выведения используются катетеры. Иннервацию можно восстановить в полном объеме. В период лечения важен режим сна, прогулки, гимнастика.
Мочеотделительный процесс тесно связан с состоянием ЦНС. При нарушении нервных импульсов в одном из ее отделов может возникнуть иннервация мочевого пузыря. Важным является фактор обращения к врачу, своевременное диагностирование и терапия. Связь с ЦНС можно восстановить в полном объеме.
Трофическая функция нервов имеет меньшее значение для нормальной жизнедеятельности тканей, чем кровоснабжение, но в то же время нарушение иннервации может привести к развитию поверхностных некрозов — нейротрофических язв.
Особенность нейротрофических язв — резкое угнетение репаративных процессов. Во многом это связано с тем, что трудно устранить или хотя бы уменьшить влияние этиологического фактора (нарушенной иннервации).
Нейротрофические язвы могут образоваться при повреждении и заболеваниях спинного мозга (травма позвоночника, сирингомиелия), повреждёнии периферических нервов.
Гиперактивный вид нейрогенного органа накопления и выведения мочи
Данный тип развития недомогания нейрогенного мочевого пузыря влечет за собой нарушенную работу части нервной системы, которая расположена над мостом переднего отдела центральной нервной системы. В таком случае напряженность мышц мочевыделительной системы становится более интенсивной.
Врачи диагностируют такие явления как гиперрефлексия детрузора. Такой вид эксцесса иннервации мешковидного органа приводит к неконтролируемому мочеиспусканию, непроизвольное выделение мочи может начаться в любой неподходящий момент. Болезнь причиняет человеку тяжелые социальный и психологический дискомфорт.
При заболевании гиперактивным детрузором у больного моча не накапливается в полом органе, поэтому он вынужден посещать уборную много раз.
Диагностирование и своевременная терапия
Пациенту необходимо сдать общие анализы крови и мочи для выявления возможного воспалительного процесса. Также следует пройти ряд процедур для комплексного обследования мочевыводящих путей, таких как: УЗИ, уретроцитография, цитоскопия, урография, МРТ при необходимости и другие.
Для исследования неврологических отклонений могут назначить пройти обследование ЭЭГ, МРТ или назначить обследования при помощи других методик. Болезнь нейрогенного мочевого пузыря довольно часто излечивается. Главное вовремя обратится к специалисту. Из медикаментов вам могут быть назначены медикаменты, улучшающие циркуляцию крови, антибиотики, андреноблокаторы, холинолитики.
Гипоактивный тип нейрогенного мышечного пузыря
Это вид болезни начинает свое развитие под мостом головного мозга, в большинстве поражение происходит в крестцовой области. Такая дефективность нервной системы влечет не полные сокращения мышц нижних выводящих мочу или совершенное отсутствие необходимых сокращений. Такое течение болезни врачи диагностируют как арефлексия детрузора.
Пациенты просто не способны физиологически сходить нормально в туалет при заполненном органе. Они теряют чувствительность опустошенности мышечного органа, страдая от болей в мочеиспускательном канале. Некоторые не чувствуют позывов к мочеиспусканию, не могут контролировать круговую мышцу, которая служит для сужения либо замыкания мочевого протока.
Источник
