Мочевой пузырь у новорожденного снаружи

Экстрофия мочевого пузыря это, пожалуй, наиболее тяжелый врожденный порок развития в урологии, при котором отсутствует передняя стенка мочевого пузыря и соответствующая ей передняя брюшная стенка (живота). Вся моча изливается наружу, половой член не имеет уретры, мочеиспускательный канал и головка члена расщеплены по дорсальной поверхности. Кавернозные тела укорочены за счет разошедшихся в стороны лонных костей. Слизистая мочевого пузыря под воздействием памперсов или пеленок подвергается эррозии и кровоточит, далее возникают полипы и признаки булезного воспаления. Некоторые из аномалий по внешнему своему виду вызывают просто шоковое состояние у людей, с ними сталкивающихся. Экстрофия мочевого пузыря встречается довольно редко. В среднем частота порока колеблется от 1 : 10000 до 1 : 50000 новорожденных.
Аномалии группы «экстрофия-эписпадия» представляют собой сочетание ряда пороков, объединенных единой этиологией и наличием по вентральной поверхности дефекта как минимум части мочевого пузыря и уретры. Проявления этой патологии варьируют от головчатой эписпадии до клоакальной экстрофии.
В случае эписпадии (Рис.1 А) наблюдают дефект уретры и в отдельных случаях сфинктера мочевого пузыря.
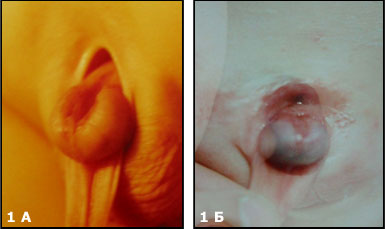
У больных с частичной экстрофией (Рис.1Б), отсутствует только небольшая часть передней стенки мочевого пузыря,
Классическая экстрофия (Рис.1В), когда весь мочевой пузырь расположен снаружи. И наиболее сложная форма экстрофии это клоакальная экстрофия (Рис.1 Г)когда мочевой пузырь представлен двумя округлыми порциями расположенными на расщепленной по передней поверхности толстой кишке, порок сопровождается огромным дефектом передней брюшной стенки и укороченным кишечником.
Открытые наружу мочевой пузырь и деформированные гениталии видны в первый же момент после рождения. И задача бригады, занимающейся лечением экстрофии, — решить, возможно ли обеспечить этому ребенку, здоровому во всех других отношениях, активную продуктивную жизнь, или он будет обречен на уединение, дискомфорт и безисходность.
Последние 3 десятилетия пластика мочевого пузыря стала довольно распространенным вмешательством, особенно в связи с тем, что все более часто появлялись сообщения об осложнениях операций отведения мочи в кишку. Однако, к сожалению, добиться удержания мочи у большинства пациентов с экстрофией мочевого пузыря, остается по-прежнему очень сложной проблемой, решить которую чрезвычайно трудно.
Первичная пластика (закрытие) мочевого пузыря Цели первичного закрытия мочевого пузыря следующие:
1. Ротация безымянных костей для вседения лонных костей и замыкания диафрагмы таза.
2. Закрытие пузыря и смещение его в заднее положение в полость малого таза.
3. Обеспечение свободного выделения мочи через уретру.
4. Мобилизация кавернозных тел от костей таза для первичного удлинения полового члена.
5. Закрытие дефекта передней брюшной стенки.
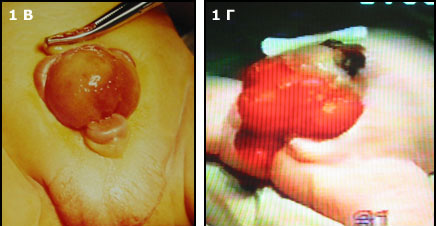
Мы располагаем опытом лечения новорожденных с экстрофией мочевого пузыря в Больнице Св.Владимира с 1996 г. Успешно оперировано более 130 новорожденных детей. ; Это самый большой опыт по числу наблюдений в России. Число осложнений составило не более 7%. Повторные операции были успешны. У многих детей после первой операции было достигнуто удержание мочи. У большинства удалось достигнуть мочеиспускания порциями и самое главное отмечен рост мочевого пузыря. т Первичное закрытие мочевого пузыря и сведение лонных костей без остеотомии у новорожденных детей с экстрофией мочевого пузыря. (Рис.2) и пластика шейки мочевого пузыря и уретры при тотальной эписпади
 |
| Рис.2 А.Ребенок 4 дней с классической экстрофией мочевого пузыря. Б.Тот больной после операции. |
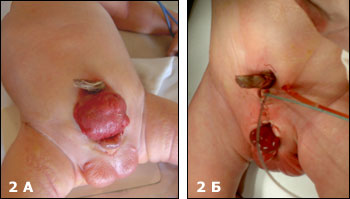
Первым этапом пластика полового члена, обычно не проводится. Формирование уретры (Рис.3) это следующий последовательный шаг по коррекции данного порока, данную операцию мы выполняем в возрасте 2-3 лет.
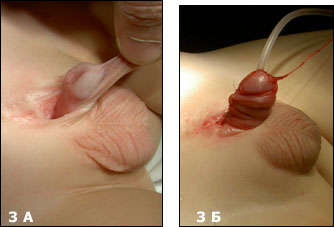 |
| Рис.3 А Ребенок 3 лет с экстрофией мочевого пузыря (после первичной пластики в возрасте 3 дня), Б– тот же ребенок после пластики уретры по Ренсли. |
Пластика шейки мочевого пузыря Этап лечения направленный на создание механизма по удержанию мочи. Важно понимать, что мочевой пузырь является резервуаром для накопления и эвакуации мочи. В случаях, когда исходный размер пузыря невелик, очень трудно сформировать качественный удерживающий мочу механизм, поскольку для этого требуется часть тканей самого мочевого пузыря.Именно поэтому дети с малыми размерами пузырной площадки и микроцистисом. Кроме того для хорошего заживления тканей в послеоперационном периоде после пластики шейки и адекватной работы дренажей необходим достаточный объем мочевого пузыря. По нашим данным необходимо иметь мочевой пузырь 120-150мл. Достигнуть роста мочевого пузыря у детей с микроцистисом и недержанием мочи для выполнения успешной пластики шейки считается одной из пока еще нерешенных проблем экстрофии. Больным с микроцистисом выполняют аугментирующие операции направленные на увеличение емкости мочевого пузыря. соединяя его с сегментом кишки (тонкой или толстой). Операция требует создания сухой стомы (аппендикостомы) – трубки из червеобразного отростка, с помощью которой осуществляют опорожнение мочевого пузыря катетером. В зависимости от емкости резервуара данную катетеризацию необходимо выполнять 4-7 раз в сутки. Кишечные резервуары требуют регулярного (каждый день) промывания, для отмывание слизи, которая может способствовать камнеобразованию и нарушению опорожнения резервуара.
Наиболее сложной задачей считается достижение естественного роста мочевого пузыря у детей с микроцистсисом для сохранения возможности естественного мочеиспускания и качественного удержания мочи. Для этого используется много методов, однако. эффективность их не столь велика. Медикаментозное лечение сопровождается слабым эффектом и нередко сочетается с непереносимостью препаратов. Механические способы растяжения мочевого пузыря в сочетании с отсутсвием удержания мочи – несовершенны и так же мало эффективны. Одним их способов решения данной проблемы стал метод обкалывания мочевого пузыря ботулотоксином. Расслабление стенки пузыря после данных инъекций в сочетании с медикаментозным и механическим растяжение пузыря позволяют достигнуть более значимого эффекта. .
Почему детей с экстрофией мочевого пузыря,оперируют новорожденными? В соответствии с международным протоколом (его придерживаются лидеры в лечении данной патологии Америка, Англия, большинство стран Европы) , коррекцию данного порока целесообразно выполнить в ранние сроки ( первые 2-5 суток после рождения). Столь ранние операции обусловлены возможностью сведения костей лона у больных с экстрофией мочевого пузыря без остеотомии (пересечения подвздошных костей) – пока кости остаются пластичными. Сведение лонных костей обеспечивает лучший эффект удержания мочи, что является наиболее сложной задачей подобных операций. Сведение лонных костей у мальчиков позволяет увеличить длину полового члена. (Рис.4)
Рис. 4 Мобилизация ножек кавернозных тел и сведение лонных костей , позволяют добиться увеличения длины полового члена.
Оперативные вмешательства в более поздние сроки, через 1 мес. и далее требуют проведения той же операции в сочетании с остеотомией по типу Хиари, что значительно травматичнее и сопровождается в несколько раз более сложным и продолжительным восстановительным периодом. Для чего необходима остеотомия? .Последние годы появились публикации о возможности откладывания этих операций на 6-8 мес. Или вообще выполнении первичного закрытия без сведения лонных костей или без остеотомии. Мы согласны, что при рождении ребенка ослабленного ,с большим числом сочетанной патологии и очень маленьким размером мочевого пузыря – операцию можно отложить и до 1 года. Почему до 1 года. Необходимо выполнение остеотомии с фиксацией отломков спицами. У грудных детей спицы прорезываются и недостаточно стабильно удерживают отломки. Закрытие пузыря без остеотомии сопряжено с риском большого числа осложнений и самое главное низким косметическим и функциональным результатом. Так по нашим наблюдениям дети, которым сведение лонных костей или остеотомии не выполнями вовсе имеют диастаз лонных костей до 18см.( Рис.5.)
Рис.5. Косметические и функциональные результаты лечения экстрофии у больных без сведения лонных костей значительно хуже.
У мальчиков наблюдается укорочение полового члена, у девочек возможно выпадение матки и влагалища при беременности. Мнение, что сведение лонных костей не позволяет добиться желаемого результата, что лонные кости опять расходятся – неверно. Нужно понимать, что при экстрофии лонные кости недоразвиты и не растут в длину как у детей без данной патологии. У новорожденных детей оперированных в ранние сроки по стандартному протоколу, формируется фиброзный тяж между лонными костями и несмотря на отставание в росте лонных костей расхождение лонного сочленения значительно меньше, чем у детей которым сведение в новорожденном возрасте без остеотомии или в более старшем возрасте с остеотмией не делалось. Расхождение костей у большинства детей не более 3-4см. (Рис. 6)
Рис.6. Расхождение лонных костей после подвздошной остеотомии минимальное
Именно поэтому во всем мире больные с экстрофией мочевого пузыря концентрируются в крупных клиниках, имеющих большой опыт проведения подобных операций. Наш коллектив именно такой. Наша экстрофийная бригада урологи (Рудин Юрий Эдвартович и Марухненко Дмиртий Витальевич) обладают более 20 летним опытом закрытия мочевого пузыря у новорожденных. Это чрезвычайно важно при пузырных площадках малого размера. В нашей команде квалифицированный ортопед Чекериди Юрий Элефтерович, который накопил опыт подвздошных остеотомий при экстрофии более чем у 100 пациентов различного возраста (включая новорожденных) . Данный подход позволяет нам достигать лучших результатов лечения столь тяжелой патологии.
Если у Вас в городе или области родятся больные с экстрофией мочевого пузыря вы можете получить консультацию по тактике лечения и возможности проведения операции. Сразу после рождения важно сохранить поверхность слизистой мочевого пузыря от воспаления и булезных разрастаний. Для этого можно успешно использовать полиэтиленовую мягкую пленку (пищевую пленку для упаковки продуктов, она продается в рулонах) . Вырезается из пленки квадрат 12х12мм и делают 4-5 точечных отверстий в центре.для эвакуации мочи. Пленкой с отверстиями укрывают поверхность пузыря и одевают подгузник. Мы имеем колоссальный опыт проведения таких операций. Число осложнений минимально. Важно помнить, что детей желательно оперировать в первые 3-10 дней после рождения. Вы можете направить этих больных (при наличии Российского гражданства и страхового полиса у родителей, граждане других государств могут проходить лечение по хозрасчету) в клинику для дальнейшего лечения только после предварительного согласования с проф. Рудиным Ю.Э. по телефону (499) 164-13-65, 8-905-555-05-39. Не упустите время, проконсультируйтесь со специалистами
rudin761@yandex.ru
Читайте также статью “Первичная пластика мочевого пузыря местными тканями при экстрофии у детей” на сайте Российского независимого интернет-сообщества пациентов с экстрофией мочевого пузыря: https://bladderexstrophy.ru/articles-rudin-pervichnaya-plastika.html
Источник

Экстрофия мочевого пузыря – это тяжелая врожденная патология мочевыделительной системы, при которой орган размещен не внутри живота, а снаружи. Она встречается у одного из 50 000 новорожденных. У мальчиков такая патология диагностируется в четыре раза чаще, чем у девочек. Для ее устранения эффективно используется хирургическое вмешательство.
Экстрофия мочевого пузыря – причины

Появлению такой патологии способствует множество факторов. Чаще пороки развития мочевого пузыря вызываются следующими причинами:
- Генетической предрасположенностью – если у кого-то из родственников было такое заболевание, велик шанс, что эта патология возникнет и у ребенка.
- Инфекционными заболеваниями, которые перенесла женщина во время беременности – они провоцируют серьезные осложнения, в том числе и пороки развития мочеполовой системы.
- Сахарным диабетом у матери – это заболевание может стать причиной неправильного формирования внутренних органов.
- Экологическим фактором – беременной важно побольше прогуливаться на свежем воздухе, избегать задымленных помещений и контакта с агрессивными химическими средствами. Неблагоприятная среда может спровоцировать развитие порока у ребенка.
- Вредными привычками беременной – курение, прием наркотиков и злоупотребление спиртными напитками способствуют появлению патологий у плода.
Экстрофия мочевого пузыря – симптомы

Эта патология сопровождается ярко выраженной клинической картиной. Экстрофия мочевого пузыря у детей визуально может быть выявлена сразу же после рождения по таким признакам:
- В нижней части живота просматривается явный дефект брюшной полости – мочевой пузырь находится на поверхности.
- Постоянно выделяется урина, из-чего на коже в области интимных мест наблюдаются опрелости.
- В большинстве случаев отсутствует пупочный рубец.
- Орган мочевыделительной системы расположен слишком близко к анальному отверстию.
- Ребенок из-за испытываемого дискомфорта становится нервным, капризным и плохо ест, что сказывается на его наборе веса.
Экстрофия мочевого пузыря и эписпадия
Обе патологии являются врожденными. Экстрофия мочевого пузыря – отсутствие передний брюшной стенки и выпадение органа выделительной системы наружу. Различают такие стадии патологии:
- Первая степень – расхождение лобковых костей не больше 4 см. Диаметр поражения на брюшной полости – меньше 4 см.
- Вторая степень – кости расходятся на расстояние 4,5-8 см. Диаметр отверстия на брюшине варьируется от 5 до 7 см.
- Третья степень – расхождение лобковых костей более 9 см. В диаметре аномальное поражение превышает 8 см.
Эписпадия мочевого пузыря – это недоразвитие наружных половых органов. У мальчиков данная патология может быть:
- головочной;
- стволовой;
- полной;
- лобково-стволовой.
У девочек эписпадия встречается в таких формах:
- тотальная;
- клиторная;
- субтотальная.
Клоакальная экстрофия
Данная патология еще известна как эктопическая клоака или пузырно-кишечная расщелина. Она представляет собой тяжелую форму аномалии. Верхняя часть образования – это пупочная грыжа, нижняя – мочевой пузырь. Орган выделительной системы расщеплен на две части перешейком кишечника. Каждый «полу-пузырь» имеет свое отверстие мочеточника. Тот же фрагмент кишечника, что выходит наружу, имеет от 2 до 4 просветов.
Клоакальная экстрофия мочевого пузыря сопровождается у мальчиков такими аномалиями:
- расщеплением полового члена;
- неопущением яичек;
- широко «расставленными» лонными костями.
У девочек экстрофия протекает одновременно с такими аномалиями:
- удвоение влагалища;
- расщепление клитора;
- двурогая матка.
Экстрофия мочевого пузыря – лечение

Единственный способ избавиться от этой патологии – провести операцию. Перед такой процедурой обязательно проводится комплексное обследование пациента, включающее в себя:
- УЗИ;
- цистоскопию;
- КТ;
- эндоскопическое исследование;
- осмотр.
Только после диагностического исследования экстрофия мочевого пузыря, тотальная эписпадия устраняется хирургическим путем. Основные задачи, которые преследует доктор при таком лечении:
- Осуществить безопасное закрытие органов мочевыделительной системы, которые «вышли» наружу.
- Выполнить пластическую реконструкцию пораженного участка.
Экстрофия мочевого пузыря – операция
То, как будет проводиться хирургическое вмешательство, во многом зависит от размера дефекта. Когда диаметр патологического отверстия на брюшной полости не превышает 4 см, для его закрытия используются рядом расположенные ткани. Если большего размера экстрофия, лечение предусматривает использование искусственной «кожи» – стерильной пленки. После того как шов заживет, проводится повторное хирургическое вмешательство. В ходе такой процедуры удаляется пленка.
После операции, когда устраняется экстрофия клоакальная или мочевого пузыря, существует риск развития таких осложнений:
- перитонита;
- энуреза;
- спаечной болезни;
- гипотермии;
- заражения крови.
Экстрофия мочевого пузыря клинические – рекомендации
В постоперационный период доктор, проводивший операцию, назначит комбинированную антибактериальную терапию. Прием лекарственных средств проводится в стационаре под наблюдением врача. Чаще антибактериальные препараты вводятся пациентам внутримышечно или внутривенно.
После завершения такой терапии доктор даст пациенту свои рекомендации, которые в большинстве случаев сводятся к следующим правилам:
- Экстрофия мочевого пузыря у девочек или у мальчиков – это патология, при которой нужно полностью изменить свой образ жизни. Это касается и питания. В рационе должна преобладать здоровая пища. Острые и соленые блюда, а также мочегонные продукты придется исключить из меню.
- Нельзя много потреблять жидкости. Пить нужно маленькими глотками.
- Всю последующую жизнь следует избегать травм и сильных физических нагрузок, в том числе и интенсивных занятий спортом.
- Регулярно нужно посещать врача.
Источник
Здоровый новорожденный малыш – счастье для родителей, однако порой это-го не происходит, и ребенок появляется на свет с патологиями. Согласно ста-тистике, 1 кроха на 40000-50000 младенцев рождается с заболеванием, кото-рое в классификации МКБ-10 обозначается как Q 64.1 – экстрофия мочево-го пузыря. Что же скрывается за этим названием?
При данной врожденной патологии отсутствует передняя стенка мочево-го пузыря и часть стенки брюшины. Также у новорожденного может быть диагностирована неполная экстрофия, при которой отсутствует передняя стенка органа, однако его сфинктер и мочеиспускательный канал сохранены.
Заболевание чаще выявляется у мальчиков, и без терапии прогнозы неутеши-тельные. Лишь треть пациентов с подобным диагнозом доживают до 17-20 лет.
Почему возникает экстрофия мочевого пузыря?
Специалистам до сих пор не удалось выявить, что является конкретной причиной аномального развития, поэтому заболевание считают мульти-факториальным.
Исследования показали, что существует наследственная предрасположен-ность к ряду пороков брюшины, в том числе и к экстрофии мочевого пузыря. Помимо этого, риски возникновения аномалий возрастают на фоне воздей-ствия на плод токсинов и инфекционных возбудителей в период внутри-утробного развития, например, при приеме медикаментозных препаратов и вредных привычках будущей матери.

Курение, прием алкоголя и наркотических веществ во время беременности могут привести к внутриутробному аномальному развитию плода
Помимо этого, травмирование плода также может привести к нарушению эм-брионального развития.
В основе патогенеза заболевания лежит задержка развития перегородки кло-аки, которая не дает внедриться мезодермальному листку между наружных и внутренних эмбриональных слоев. Это становится причиной того, что стенки мочевого пузыря оказываются не до конца сформированными, открытыми и вывернутыми наружу.
Данные этапы эмбрионального развития приходятся на 4-6 недели беремен-ности, поэтому тератогенное воздействие считается более опасным в первом триместре.
Симптомы
Экстрофия мочевого пузыря у детей выявляется с самого рождения, так как болезнь имеет ряд явных признаков:
- В нижней части живота находится дефект брюшины, через который виднеется ярко-красная поверхность мочевого пузыря.
- Из устьев мочеточников, которые располагаются в нижней части пузыря, постоянно выделяется урина. Данное явление приводит к образованию опрелостей, мацерации кожных покровов в области бедер и гениталий.
- Заболевание всегда осложняется еще одним патологическим состоянием – появлением пространства между лонных костей. Размеры расхождения могут достигать 12 см. Подобная патология провоцирует наружную ротацию ног, и пациент приобретает особенную, «чаплинскую» походку.
- При экстрофии мочевого пузыря чаще всего пупочный рубец отсутствует.
- Дефект касается и расположения ануса. Он передвинут вперед к мочевому пузырю.
- Иннервация мочевого пузыря нарушается. Это приводит к нарушениям функций органа после оперативного вмешательства.

При данной патологии выступ является задней стенкой мочевого пузыря
Экстрофия относится к серьезным патологиям и нуждается в обязательном лечение, но помимо этого, состояние осложняется и другими аномалиями.
Сопровождающие аномалии развития
Так как заболевание касается мочеполовой системы, то есть ряд отличий в развитии недуга в зависимости от пола пациента.
Таблица 1: Различия в проявлении болезни у мальчиков и девочек
| Пол пациента | Патологические изменения | Сопутствующие аномалии |
| Мужской | В большинстве случаев диагностируется неполная или тотальная эписпадия – состояние, при котором стенка уретры расщеплена. Наблюдается недоразвитие полового члена, он короткий и направляется вверх. | Крипторхизм (одно яичко) |
| Женский | У девочек клитор расщеплен; Уретра расщеплена или отсутствует; Обнаруживаются спаечные процессы в области половых губ; Внизу располагается вход в недоразвитое влагалище. | Удвоенное влагалище |
Помимо этого, болезнь может сопровождаться еще рядом пороков, которые возникают вне зависимости от пола больного:
- образование с одной или двух сторон паховых грыж;
- ослабление сфинктера ануса приводит к ректальному пролапсу (прямая кишка выпадает);
- аномальное развитие сигмовидной кишки;
- одно- или двустороннее расширение мочеточника (гидроуретонефроз);
- пороки развития прямой кишки и анального отверстия;
- недоразвитые крестец и копчик;
- недоразвитие крестцового участка спинного мозга (миелодисплазия).
Практически любая патология требует хирургического вмешательства.

Аганглиоз (болезнь Гиршпрунга) – врожденное патологическое нарушение развития нервных окончаний, которые должны обеспечивать полноценную иннервацию толстой кишки
Классификация заболевания
Различают несколько типов патологии, исходя из степени тяжести.
I степень
- изъян в передней стенке брюшины не превышает в размере 4 см;
- расхождение лонных костей (3-4 см);
- гистологическая структура органа нарушена незначительно.
II степень
- размер дефекта брюшины составляет 4-8 см;
- расхождение лонного сочленения 4-6 см;
- строение стенок мочевого пузыря имеет выраженные нарушения.
III степень
- дефект в стенке брюшины превышает 8 см;
- диастаз лонного сочленения больше 6 см;
- гистологическое строение стенок органа значительно нарушено.
Чем сложнее аномалии развития, тем в более тяжелом состоянии находится ребенок.
Диагностика
Так как заболевание сопровождается рядом характерных симптомов, особых трудностей при установлении диагноза не возникает. Дополнительное обследование может быть назначено в подтверждении того, что патология выходит в мочевой пузырь, а не в брюшную полость. Кроме того, диагностика позволяет выяснить полную картину патологии с сопутствующими нарушениями.
Прежде всего берется анализ выделений из дефекта брюшины. Если у пациента экстрофия, то в результатах будет указано наличие мочи, а при других патологических состояниях возможно обнаружение перитонеального или серозного экссудата.
Самой информативной методикой в данном случае является цистоскопия.

При данном заболевании аппарат вводят не через уретру, а в поврежденный участок мочевого пузыря
Исследование позволяет выявить параметры дефекта, а также определить со-путствующие анатомические аномалии мочеточников, мочеиспускательного канала, половых органов и анального отверстия.
Кроме этого, могут назначаться следующие диагностические процедуры:
- ультразвуковое исследование (позволяет оценить состояние печени, почек, селезенки);
- компьютерная томография;
- сдача анализов, выявляющих генетические болезни.
Последнее связано с тем, что нередко экстрофия мочевого пузыря выявляется у младенцев, страдающих синдромом Дауна, Эдвардса или другим генетиче-ским недугом.
Методика лечения экстрофии
Терапия подобной патологии включает обязательное хирургическое вмешательство, направленное на устранение следующих дефектов:
- отсутствие передней части брюшной полости и мочевого пузыря;
- создание пениса, приближенного к полноценному половому органу как эстетически, так и функционально;
- обеспечение удержания мочи при сохранении функций почек.
Таким образом, всем пациентам с подобной патологией проводят операцию по пластике органа и закрывают его. Подобное вмешательство, проведенное даже у новорожденных, дает неплохие результаты.
Устранение заболевания включает несколько этапов:
- I этап – первичная коррекция аномалии, которую проводят у новорож-денного малыша.
- II этап – коррекция, осуществляемая хирургическим путем. Назначает-ся при недержании мочи.
- III этап – пластика шейки мочевого пузыря. Перед реконструкцией оценивается объем мочевого пузыря.

Коррекция включает закрытие органа и выявление периодичности недержа-ния урины с постепенным увеличением емкости мочевого пузыря
Перед операцией пациенту назначается курс антибактериального препарата, что снизит риск развития инфекции. Если заболевание осложняется образованием паховой грыжи, то грыжесечение осуществляют одновременно с пластической коррекцией. Подобный метод позволяет избежать последующего оперативного вмешательства.
При тяжелых формах патологии рекомендовано проведение остеотомии – иссечение костей таза. Операцию проводят, если диагностировано значительное расхождение лонных костей, сведение которых при помощи пластики невозможно. Важно условие – младенец должен быть старше 2-х недельного возраста.
Выполняя начальную пластику, хирург не проводит устранение эписпадии. В большинстве случаев дополнительные мероприятия осуществляют в годовалом возрасте. Затем следует операция по удлинению и выпрямлению полового члена.
При незначительном смещении пупочного рубца коррекция может и не назначаться. Однако если это необходимо, природный пупок удаляется, а новый располагают выше предыдущего.
Затем проникают в забрюшинное пространство и отделают пузырь от прямых тканей. Операция проводится с обязательным дренированием и фиксацией мочеточников при помощи специальных трубочек.
После того как шейка сформирована, катетер и трубочки удаляются.

Новорожденным рекомендуется проведение тракции по Блаунту
Успех проведения операции зависит от множества факторов, помимо опыта и способностей хирурга. Во внимание берется размер органа, состояние его стенок.
Шансы на восстановление полноценных мочеиспускательных процессов вы-ше, если хирургическое вмешательство проводится сразу после появления малыша на свет.
Экстрофия мочевого пузыря – сложное аномальное развитие органа, которое требует оперативного вмешательства и нередко приводит в серьезным осложнениям. Поэтому женщине во время беременности важно беречь здоро-вье, свое и будущего малыша, проходить своевременные обследования и из-бегать ситуаций, способных вызвать аномалии развития плода.
Источник
