Мочевой пузырь у девочек видео
Болезни детей провоцируют страшную нервозность и растерянность родителей. Особо сильную панику вызывают недомогания новорождённых и маленьких (до 6 лет) детей. Болезни детей гораздо легче протекают, если родители сохраняют спокойствие и предпринимают адекватные действия.
Воспаление мочевого пузыря, то есть цистит, может возникнуть в любом возрасте и у детей обоего пола. Однако, в силу анатомических особенностей (короткая и широкая уретра, близость анального отверстия), более предрасположенными к воспалению мочевого пузыря, являются девочки.
Последние исследования показывают, что вероятность развития цистита в детском и подростковом возрасте у девочек увеличивается, если мама или другие женщины в роду сталкивались с воспалением мочевого пузыря.
Какие признаки и симптомы указывают на цистит, что предпринять и какое лечение необходимо?
Причины
Для того чтобы понять, откуда взялась болезнь, нужно знать, какие причины способствуют её появлению. Ведь подобное знание позволит устранить факторы, а значит, не допустить повторения и осложнения цистита.
До 1 года
- Аномалии и патологии развития мочеполовой системы.
- Попадание болезнетворной флоры, во время прохождения по родовым путям (при наличии воспалительных заболеваний влагалища у матери).
- Недостаточная гигиена новорождённого (редкое или неправильное подмывание).
- Злоупотребление подгузниками (долгое нахождение в мокром подгузнике).
Наиболее частой причиной для развития уретрита, цистита, вагинита и вульвовагинита у девочек являются, именно, неправильные меры гигиены. Редкое подмывание после актов мочеиспускания и дефекации, облегчает проникновение болезнетворной флоры в мочевыделительные органы.
Если же девочка очень долго (более 1 часа) находится в мокром подгузнике, то получается, так называемый «парниковый эффект», при котором создаются идеальные условия для размножения и распространения болезнетворной флоры.
От 1 до 3 лет
В этом возрасте, ребёнок начинает самостоятельно познавать мир. Ползает, бегает, садится на холодные поверхности, приучается к горшку. Появляются новые факторы, способные вызвать цистит – переохлаждение.
Основополагающим фактором для проникновения инфекции в мочевой пузырь, является несоблюдение правил личной гигиены. Если девочку редко или же неправильно подмывают, например, сзади – вперёд, используют агрессивные моющие средства (взрослое мыло, гели), то это приводит к заносу бактерий из ануса, ослаблению местного иммунитета.
До поры до времени, инфекция «сидит тихо» и ни чем себя не проявляет. Однако малейшее переохлаждение (посидела на снегу/песке) активизирует развитие бактерий, которые и вызывают цистит.
От 4 до 7 лет
Период резкого взросления, при котором девочек учат правильно купаться, приучают к уходу за телом. Если ребёнок по незнанию или не досмотру родителей неверно выполняет подмывания, то частицы каловых масс могут попасть в уретру. Соответственно, кишечная палочка, самый распространённый активатор цистита, получает лёгкий доступ к мочевому пузырю.
Возрастает роль переохлаждения и наличия падения иммунитета, так как в этом возрасте дети ещё более активны и норовят съесть снег или посидеть на бетонных ступеньках.
В этом возрасте факторами, ослабляющими защитные функции организма, становятся:
- Частые простуды.
- Авитаминоз.
- Однобокое питание.
- Глистные инвазии (острицы).
- Развитие заболеваний (сахарный диабет, заболевания щитовидной железы, частые ангины, тонзиллиты, кариозные зубы и т.п.).
От 8 до 14 лет
Подобный возраст – это период начавшегося взросления. Факторами, способными вызвать цистит, являются следующие ситуации:
- Недостаточная гигиена.
- Начало менструаций.
- Переохлаждение.
- Глистные инвазии (острицы).
- Развитие системных и хронических патологий (диабет, зоб, ревматизм).
- Очаги хронической инфекции (кариозные зубы, хронический тонзиллит, гайморит и пр.).
- Синдром «стеснительного» мочевого пузыря. Это ситуация, при которых девочка стесняется или не может сходить в туалет в других местах, кроме дома. Подобная ситуация приводит к застою мочи, развитию воспаления.
- Ношение синтетического белья (особенно «стрингов»).
Период взросления заставляет многих девочек следовать за своими кумирами. Они стараются носить открытую или обтягивающую одежду, которая практически не защищает от холода улиц. Отследить перемещения и места «отдыха» детей этого возраста сложнее, поэтому «сидение на бетоне» предотвратить, практически, невозможно.
От 14-16 лет и старше
Подростковый или пубертатный период, который добавляет нервотрёпки родителям. Причины появления цистита подобны вышеперечисленным факторам. Следует отдельно выделить ещё несколько факторов, которые добавляются в этом возрасте:
- Предпочтение отдаётся синтетическому кружевному белью, стрингам. Синтетика не позволяет «дышать» половым органам, создавая влажную и тёплую среду, идеальную для размножения болезнетворных агентов. Стринги – «бич» женского здоровья, являются «прямым мостом» для миграции кишечной палочки. Со времени изобретения подобного белья, частота появления циститов, вагинитов у женщин увеличилась в разы.
- Первый сексуальный опыт, начало половой жизни нередко приводят к проникновению болезнетворной флоры и появлению воспаления мочевого пузыря.
Симптомы
Симптомы цистита, не понаслышке, знакомы многим женщинам. Однако, в детском возрасте их сложнее распознать, особенно, когда дело касается новорождённых.
До 1 года
Определить, какое именно недомогание беспокоит ребёнка в этом возрасте, без наличия медицинского образования очень сложно. На что нужно обращать внимание? Выделим несколько признаков:
- Беспокойство младенца. Ребёнок может плохо сосать грудь, часто капризничать, плакать без повода.
- Появляется вялость.
- У младенцев может повыситься температура тела, но незначительно, до 37,5 °С. В редких случаях, отмечается значительное повышение до 38-39 °С.
- Учащение мочеиспусканий у грудничков отследить достаточно сложно, тем более, что новорождённые «ходят по-маленькому» до 20 раз в сутки. Однако следует отметить, что каждое мочеиспускание при цистите будет сопровождаться плачем. Девочка сучит ногами, кричит, плачет. Мочи может выделиться мало, буквально, немного (капли). Однако ситуация повторяется часто. После мочеиспускания ребёнок успокаивается на некоторое время.
- Самочувствие малышки значительно улучшается во время купания в детской ванночке.
Заметить какие-либо изменения со стороны мочи сложно, так как девочка чаще всего находится в подгузниках, а значит, вся урина впитывается. При сборе мочи в педиатрический мочеприёмник на анализ можно заметить, что урина стала мутной, появились нити или хлопья. Подобные признаки, косвенно, указывают на воспалительный процесс.
От 1 до 6 лет
В этом возрасте, дети начинают говорить, развивают речь (после 2 лет). Поэтому просто присматриваться к состоянию малышки недостаточно. Если провести опрос, то девочка сможет показать, где и как болит, чешется и прочее.
- Частое, болезненное мочеиспускание. Дети не хотят садиться на горшок, могут хвататься за половые органы. Плачут во время собственно процесса мочеиспускания.
- Слабость, вялость, капризность. В некоторых случаях, девочка может чувствовать себя хорошо, но капризничать только на горшке.
- Моча становится мутной, появляются посторонние примеси. Количество выделившейся урины становится меньше или остаётся на прежнем объёме.
- Девочка жалуется на боли в животе. Если положить ребёнка на кровать/диван и прощупать живот ниже пупка, но выше лона, то девочка будет жаловаться на появление/усиление боли.
- Температура тела при цистите повышается редко, но в разгар болезни может колебаться от 37,1 до 37,8 °С.
- В некоторых случаях, развивается недержание мочи. Виной тому воспаление шеечной части мочевого пузыря. Любое количество мочи раздражает сфинктер органа и вызывает опорожнение мочевого пузыря. Ребёнок перестаёт контролировать процесс мочеиспускания.
От 7 до 14 лет
- Учащённое мочеиспускание.
- Присутствует жжение во время мочеиспускания, зуд, рези.
- Характерно наличие болей в надлобковой части живота (внизу живота).
- Моча становится мутной, может появиться резкий неприятный запах (необязательно).
- Ребёнок плохо спит ночью, часто встаёт «по нужде».
- Возможно наличие жалоб на: головную боль, слабость, вялость, потерю аппетита.
От 14 лет и старше
- Очень частое, болезненное мочеиспускание, сопровождающееся жжением и резями.
- Облегчение после опорожнения мочевого пузыря временное. Спустя короткий промежуток времени позывы начинают снова беспокоить.
- Болит живот, ощущается слабость.
- Появляется ночной недосып, по причине частого опорожнения мочевого пузыря.
- Из-за постоянного недомогания, ухудшается внимание и сосредоточенность, соответственно снижается успеваемость в школе.
Диагностика
Появление хотя бы одного-двух вышеперечисленных симптомов требует незамедлительного обращения в больницу к одному из специалистов (педиатр, уролог, гинеколог, терапевт).
Обследование включает в себя обязательный общий (клинический) анализ мочи, общий анализ крови, бак посев мочи на выявление возбудителя и его чувствительности к антибиотикам. По показаниям, назначают УЗИ органов малого таза. Если картина остаётся неясной, то проводят дополнительные анализы и обследования (по решению лечащего специалиста).
Лечение
Нужно учитывать тот факт, что у детей любого возраста возможно наличие аллергических реакций, провоцирующих развитие цистита. Кроме того, в основе заболевания лежат различные болезнетворные агенты: вирусы, дрожжеподобные грибки, бактерии. Соответственно, лечение назначается в индивидуальном порядке, на основе проведённого обследования.
Основой лечения становятся антибактериальные препараты. При цистите сначала назначают антибиотики широкого спектра действия, при необходимости заменяют на другие, после получения результатов бак посева мочи.
Наиболее популярными антибиотиками при цистите являются:
- Амоксиклав.
- Ампициллин.
- Азитромицин.
Рис. – Азитромицин
Нужно учитывать возраст ребёнка, большинство антибактериальных препаратов (например, доксициклин) не назначают детям младше 12 лет.
Действенный антибиотик широкого спектра действия, который необходимо принять один раз для полного излечения, называется «Монурал». Его назначают девочкам старше 5 лет.
Если же, в основе воспаления, лежат вирусы или грибы, то антибиотики не назначают! Применяют противовирусные (Циклоферон) или противогрибковые (Нистатин) препараты.
Форма лекарственного средства может быть любой (свечи, таблетки, гранулы для приготовления раствора).
Препараты из группы фторхинолонов, такие как Офлоксацин, Палин и другие, для лечения девочек младше 18 лет не назначают!
Растительные препараты назначают девочкам с 14 лет, при отсутствии аллергических реакций. Это могут быть:
- Цистон.
- Канефрон.
- Фитолизин.
- Уролесан.
При наличии высокой температуры, ярко-выраженного недомогания можно применять: Детский Парацетамол, Нурофен (разрешено от 3 месяцев).
При лечении любого воспаления, необходимо не только применять антибиотики, но и заставить работать собственный иммунитет девочки. Для этого назначают пробиотики/пребиотики:
- Линекс.
- Бифиформ.
- Аципол.
Рекомендации
Применения таблеток при лечении цистита недостаточно. Необходимо организовать режим дня, питание и нужный объём жидкости.
- Режим дня. При наличии ярко выраженного недомогания, особенно, в первые сутки с момента заболевания, нужно организовать постельный режим. Если самочувствие девочки нарушено мало, следует ограничить время активных игр.
- Соблюдения какой-то особенной диеты не нужно. Рекомендуется исключить пряную, солёную, копчёную пищу. Это снизит раздражение слизистой мочевого пузыря и уменьшит симптомы цистита.
- Выпивать следует, как можно большое количество жидкости. При этом сладкие газированные напитки, любимые многими детьми, для этого не подойдут. Лучшим выбором станет питьевая вода, зелёный чай, морсы и компоты. Рекомендуется отдавать предпочтение клюквенному морсу. Клюква является универсальным средством при цистите. Она разрушает оболочки болезнетворных бактерий, препятствует их размножению. Коме того, клюква насыщает организм витаминами, укрепляет иммунитет, усиливает процесс мочевыделения, снимает спазмы и воспаление.
- Цистит – это не повод отказываться от купания. Необходимо проводить регулярные подмывания, для чего можно использовать отвары календулы, ромашки. Эти же отвары можно добавлять в ванну для купания.
- Бельё должно быть чистым, из натуральных тканей (хлопок, лён). Рекомендуется, проглаживать горячим утюгом трусики после стирки.
При наличии цистита у новорождённых нужно соблюдать следующие правила по уходу за половыми органами:
- Подмывание после каждого акта дефекации или мочеиспускания.
Смена подгузника после каждого мочеиспускания, а не только после дефекации (опорожнение кишечника).
- Подмывать девочек нужно спереди – назад, то есть по направлению от пупка к спине. Это предотвратит занос болезнетворных бактерий и повторение цистита.
- Не использовать «взрослые» агрессивные моющие средства для подмывания. В аптеках или специальных отделах можно приобрести детское мыло, гели.
- Пелёнки, ползунки стирать с использованием специального детского мыла. Рекомендуется проглаживать паровым утюгом перед использованием.
Заключение
Излечение наступает только при наличии «чистого» контрольного анализа, а не после исчезновения основных симптомов цистита. Назначать лечение и подбирать препараты может только квалифицированный специалист.
Помните, что в основе цистита могут лежать различные причины. Поэтому применение лекарственного средства, которое «помогло сыну/дочери подруги», может оказаться абсолютно бесполезным в вашем конкретном случае. Самолечение цистита у девочек может привести к развитию хронического процесса, распространению инфекции в соседние органы (почки).
После проведения контрольного анализа мочи, специалист обязан поставить девочку на диспансерное наблюдение. Если в течение 6 месяцев заболевание не возвращается, то наблюдение снимают. В противном случае, диагноз меняют на «хронический цистит», а продолжительность наблюдения и частоту сдачи анализов продлевают.
Видео: Жить здорово! Цистит. Воспаление мочевого пузыря
Поделиться:
Источник
Нейрогенный мочевой пузырь у детей – функциональные расстройства наполнения и опорожнения мочевого пузыря, связанные с нарушением механизмов нервной регуляции. Нейрогенный мочевой пузырь у детей может проявляться неконтролируемыми, учащенными или редкими мочеиспусканиями, ургентными позывами, недержанием или задержкой мочи, инфекциями мочевых путей. Диагноз нейрогенного мочевого пузыря у детей ставится по данным лабораторных, ультразвуковых, рентгенологических, эндоскопических, радиоизотопных и уродинамических исследований. Нейрогенный мочевой пузырь у детей требует комплексного лечения, включающего медикаментозную терапию, физиопроцедуры, ЛФК, хирургическую коррекцию.
Общие сведения
Нейрогенный мочевой пузырь у детей – резервуарная и эвакуаторная дисфункция мочевого пузыря, обусловленная нарушением нервной регуляции мочеиспускания на центральном или периферическом уровне. Актуальность проблемы нейрогенного мочевого пузыря в педиатрии и детской урологии обусловлена высокой распространенностью заболевания в детском возрасте (около 10%) и риском развития вторичных изменений мочевыводящих органов.
Зрелый, полностью контролируемый днем и ночью, режим мочеиспускания формируется у ребенка к 3-4 годам, прогрессируя от безусловного спинального рефлекса до сложного произвольно-рефлекторного акта. В его регуляции принимают участие кортикальные и субкортикальные центры головного мозга, центры спинальной иннервации пояснично-крестцового отдела спинного мозга, периферические нервные сплетения. Нарушение иннервации при нейрогенном мочевом пузыре у детей сопровождается расстройствами его резервуарно-эвакуаторной функции и может стать причиной развития пузырно-мочеточникового рефлюкса, мегауретера, гидронефроза, цистита, пиелонефрита, хронической почечной недостаточности. Нейрогенный мочевой пузырь значительно снижает качество жизни, формирует физический и психологический дискомфорт и социальную дезадаптацию ребенка.

Нейрогенный мочевой пузырь у детей
Причины нейрогенного мочевого пузыря у детей
В основе нейрогенного мочевого пузыря у детей лежат неврологические нарушения разного уровня, приводящие к недостаточной координации активности детрузора и/или наружного сфинктера мочевого пузыря при накоплении и выделении мочи.
Нейрогенный мочевой пузырь у детей может развиваться при органическом поражении ЦНС вследствие врожденных пороков (миелодисплазии), травм, опухолевых и воспалительно-дегенеративных заболеваний позвоночника, головного и спинного мозга (родовой травме, ДЦП, спинномозговой грыже, агенезии и дисгенезии крестца и копчика и др.), приводящих к частичному или полному разобщению супраспинальных и спинальных нервных центров с мочевым пузырем.
Нейрогенный мочевой пузырь у детей может быть обусловлен неустойчивостью и функциональной слабостью сформировавшегося рефлекса управляемого мочеиспускания, а также нарушением его нейрогуморальной регуляции, связанным с гипоталамо-гипофизарной недостаточностью, задержкой созревания микционных центров, дисфункцией вегетативной нервной системы, изменением чувствительности рецепторов и растяжимости мышечной стенки мочевого пузыря. Основное значение имеет характер, уровень и степень поражения нервной системы.
Нейрогенный мочевой пузырь чаще встречается у девочек, что связано с более высокой эстрогенной насыщенностью, повышающей чувствительность рецепторов детрузора.
Классификация нейрогенного мочевого пузыря у детей
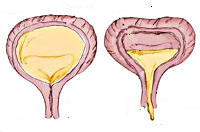
По изменению пузырного рефлекса различают гиперрефлекторный мочевой пузырь (спастическое состояние детрузора в фазу накопления), норморефлекторный и гипорефлекторный (гипотония детрузора в фазу выделения). В случае гипорефлексии детрузора рефлекс на мочеиспускание возникает при функциональном объеме мочевого пузыря, значительно превышающем возрастную норму, в случае гиперрефлексии – задолго до накопления нормального возрастного объема мочи. Наиболее тяжелой является арефлекторная форма нейрогенного мочевого пузыря у детей с невозможностью самостоятельного сокращения полного и переполненного мочевого пузыря и непроизвольным мочеиспусканием.
По приспособленности детрузора к нарастающему объему мочи нейрогенный мочевой пузырь у детей может быть адаптированный и неадаптированный (незаторможенный).
Нейрогенная дисфункция мочевого пузыря у детей может протекать в легких формах (синдром дневного частого мочеиспускания, энурез, стрессовое недержание мочи); среднетяжелых (синдром ленивого мочевого пузыря и нестабильного мочевого пузыря); тяжелых (синдром Хинмана – детрузорно-сфинктерная диссенергия, синдром Очоа – урофациальный синдром).
Симптомы нейрогенного мочевого пузыря у детей
Нейрогенный мочевой пузырь у детей характеризуется различными расстройствами акта мочеиспускания, тяжесть и частота проявлений которого определяется уровнем поражения нервной системы.
При нейрогенной гиперактивности мочевого пузыря, преобладающей у детей раннего возраста, отмечаются учащенные (> 8 раз/сутки) мочеиспускания малыми порциями, ургентные (императивные) позывы, недержание мочи, энурез.
Постуральный нейрогенный мочевой пузырь у детей проявляется только при переходе тела из горизонтального положения в вертикальное и характеризуется дневной поллакиурией, ненарушенным ночным накоплением мочи с нормальным объемом ее утренней порции.
Стрессовое недержание мочи у девочек пубертатного возраста может возникать при физической нагрузке в виде упускания небольших порций мочи. Для детрузорно-сфинктерной диссинергии характерны полная задержка мочеиспускания, микции при натуживании, неполное опорожнение мочевого пузыря.
Нейрогенная гипотония мочевого пузыря у детей проявляется отсутствующими или редкими (до 3-х раз) мочеиспусканиями при полном и переполненном (до 1500 мл) мочевом пузыре, вялым мочеиспусканием с напряжением брюшной стенки, ощущением неполного опорожнения из-за большого объема (до 400 мл) остаточной мочи. Возможна парадоксальная ишурия с неконтролируемым выделением мочи вследствие зияния наружного сфинктера, растянутого под давлением переполненного мочевого пузыря. При ленивом мочевом пузыре редкие мочеиспускания сочетаются с недержанием мочи, запорами, инфекциями мочевыводящих путей (ИМП).
Нейрогенная гипотония мочевого пузыря у детей предрасполагает к развитию хронического воспаления мочевых путей, нарушению почечного кровотока, рубцеванию почечной паренхимы и формированию вторичного сморщивания почки, нефросклероза и ХПН.
Диагностика нейрогенного мочевого пузыря у детей
При наличии расстройств мочеиспускания у ребенка необходимо проведение комплексного обследования с участием педиатра, детского уролога, детского нефролога, детского невролога и детского психолога.
Диагностика нейрогенного мочевого пузыря у детей включает сбор анамнеза (семейная отягощенность, травмы, патология нервной системы и др.), оценку результатов лабораторных и инструментальных методов исследования мочевой и нервной системы.
Для выявления ИМП и функциональных нарушений со стороны почек при нейрогенном мочевом пузыре у детей выполняют общий и биохимический анализ мочи и крови, пробу Зимницкого, Нечипоренко, бактериологическое исследование мочи.
Урологическое обследование при нейрогенном мочевом пузыре включают УЗИ почек и мочевого пузыря ребенку (с определением остаточной мочи); рентгенологическое исследование (микционную цистографию, обзорную и экскреторную урографию); КТ и МРТ почек; эндоскопию (уретроскопию, цистоскопию), радиоизотопное сканирование почек (сцинтиграфию).
Для оценки состояния мочевого пузыря у ребенка отслеживают суточный ритм (количество, время) и объем спонтанных мочеиспусканий при нормальном питьевом и температурном режиме. Высокую диагностическую значимость при нейрогенном мочевом пузыре у детей имеют уродинамическое исследование функционального состояния нижних мочевых путей: урофлоуметрия, измерение внутрипузырного давления при естественном заполнении мочевого пузыря, ретроградная цистометрия, профилометрия уретры и электромиография.
При подозрении на патологию ЦНС показано проведение ЭЭГ и Эхо-ЭГ, рентгенографии черепа и позвоночника, МРТ головного мозга ребенку.
Лечение нейрогенного мочевого пузыря у детей
В зависимости от типа, тяжести нарушений и сопутствующих заболеваний при нейрогенном мочевом пузыре у детей используют дифференцированную лечебную тактику, включающую немедикаментозную и медикаментозную терапию, хирургическое вмешательство. Показано соблюдение охранительного режима (дополнительный сон, прогулки на свежем воздухе, исключение психотравмирующих ситуаций), прохождение курсов ЛФК, физиотерапии (лекарственного электрофореза, магнитотерапии, электростимуляции мочевого пузыря, ультразвука) и психотерапии.
При гипертонусе детрузора назначают М-холиноблокаторы (атропин, детям старше 5 лет – оксибутинин), трициклические антидепрессанты (имипрамин), антагонисты Ca+ (теродилин, нифедипин), фитопрепараты (валерианы, пустырника), ноотропы (гопантеновая кислота, пикамилон). Для лечения нейрогенного мочевого пузыря с ночным энурезом у детей старше 5 лет применяют аналог антидиуретического гормона нейрогипофиза – десмопрессин.
При гипотонии мочевого пузыря рекомендованы принудительные мочеиспускания по графику (каждые 2-3 часа), периодические катетеризации, прием холиномиметиков (ацеклидин), антихолинэстеразных средств ( дистигмин), адаптогенов (элеутерококк, лимонник), глицина, лечебные ванны с морской солью.
В целях профилактики ИМП у детей с нейрогенной гипотонией мочевого пузыря назначают уросептики в малых дозах: нитрофураны (фуразидин), оксихинолоны (нитроксолин), фторхинолоны (налидиксовая кислота), иммунокорригирующую терапию (левамизол), фитосборы.
При нейрогенном мочевом пузыре у детей выполняют внутридетрузорные и внутриуретральные инъекции ботулотоксина, эндоскопические хирургические вмешательства (трансуретральную резекцию шейки мочевого пузыря, имплантацию коллагена в устье мочеточника, операции на нервных ганглиях, ответственных за мочеиспускание), проводят увеличение объема мочевого пузыря с помощью кишечной цистопластики.
Прогноз и профилактика нейрогенного мочевого пузыря у детей
При правильной лечебной и поведенческой тактике прогноз нейрогенного мочевого пузыря у детей наиболее благоприятен в случае гиперактивности детрузора. Наличие остаточной мочи при нейрогенном мочевом пузыре у детей увеличивает риск развития ИМП и функциональных нарушений почек, вплоть до ХПН.
Для профилактики осложнений важно раннее выявление и своевременное лечение нейрогенной дисфункции мочевого пузыря у детей. Детям с нейрогенным мочевым пузырем необходимо диспансерное наблюдение и периодическое исследование уродинамики.
Источник
