Мочевой пузырь и ребенок фото

Что такое инфекция мочевыводящих путей (ИМВП)
Мочевыделительная система человека состоит из двух почек (органов, необходимых для фильтрации мочи), двух мочеточников (трубочек, необходимых для перемещения мочи из почек в мочевой пузырь), одного мочевого пузыря (временный резервуар мочи), и мочеиспускательного канала (трубочки, по которой моча изливается из мочевого пузыря наружу, называемой также уретрой).
Сверху вниз: почки, мочеточники, мочевой пузырь, уретра (мочеиспускательный канал).
В норме во всех этих структурах не размножаются микроорганизмы, то есть имеется стерильная среда. Когда бактерии проникают в мочевой пузырь или почки, может развиться заболевание. Группа таких заболеваний называется инфекциями мочевыводящих путей или ИМВП, в России эти заболевания известны как пиелонефрит, цистит, уретрит и т.д.
Инфекционное поражение почек является самым тяжелым видом ИМВП, поскольку при отсутствии своевременного правильного лечения – способно привести к повреждению почечной ткани, что, в свою очередь, может вызвать повышенное артериальное давление и хроническую почечную недостаточность в более позднем возрасте.
Причины ИМВП
Среди здоровых детей (детей без предрасполагающих заболеваний), в подавляющем большинстве случаев, ИМВП вызваны кишечной палочкой (E.coli), той самой, которая есть у всех здоровых людей в фекалиях. Эти бактерии могут попадать с ануса на уретру и в мочевой пузырь (а иногда и в почки), вызывая инфекцию.
Факторы риска инфекции мочевыводящих путей
Некоторые дети имеют более высокий риск развития ИМВП. Ниже приводятся некоторые факторы риска ИМВП:
- Ранний возраст: мальчики первого года жизни, и девочки первых четырех лет жизни имеют повышенный риск развития ИМВП.
- Обрезанные мальчики (прошедшие операцию циркумцизии) болеют реже необрезанных, по некоторым данным от 4 до 10 раз реже. Однако большинство необрезанных мальчиков все же не страдает от ИМВП.
- Наличие мочевого катетера в мочевом пузыре в течение длительного периода времени
- Врожденные аномалии строения мочевыводящих путей
- Заболевания, приводящие к нарушению правильного функционирования мочевого пузыря
- Наличие одного эпизода ИМВП в анамнезе – значительно увеличивает шансы развития еще одного эпизода в будущем.
- Все причины, приводящие к застою мочи: камни в почках, обструктивная уропатия, пузырно-мочеточниковый рефлюкс, затрудняющие отток мочи синехии у девочек, фимоз у мальчиков
- Семейная история повторных и хронических ИМВП
Симптомы ИМВП
Симптомы инфекции мочевых путей зависят от возраста ребенка. Дети более старшего возраста (дети старше двух лет), часто имеют:
- Боль или жжение при мочеиспускании
- Частые позывы к мочеиспусканию (следует дифференцировать это состояние с поллакиурией)
- Боль в нижней части живота, или спины:
- Лихорадку (температуру тела выше 38 ° С)
Дети младшего возраста (до 2х лет) чаще всего имеют один или несколько из следующих симптомов:
- Лихорадку, которая может быть единственным симптомом
- Рвоту или диарею
- Плаксивость, капризность
- Значительное снижение аппетита, вплоть до отказа от еды, отсутствие прибавок веса
Диагностика ИМВП
Если вы подозреваете, что у вашего ребенка ИМВП, вы должны показать своего малыша врачу в течение ближайших 24х часов. Промедление и запоздалое начало лечения может увеличить риск повреждения почек.
Общий анализ мочи. Это анализ, который необходим, чтобы определить сам факт наличия у ребенка ИМВП. Мочу собирать следует в специальную стерильную посуду.
После получения мочи, анализ доставляется в лабораторию. Если в анализе есть признаки ИМВП, следует сдать посев на возбудителя ИМВП с определением чувствительности возбудителя к антибиотикам. В условиях обязательного медицинского страхования это обычно можно сделать лишь платно, и по этой причине многие врачи, даже в стационаре, просто не предлагают этот анализ – опасаясь жалоб или по иным мотивам. Я рекомендовал бы родителям, попавшим в такую ситуацию, вежливо самим предложить врачу назначить им этот анализ, предупредив, что сдадут его сами, за деньги в медцентре. Посев помогает определиться с возбудителем, определить – какой антибиотик максимально активен против этого конкретного возбудителя, вызвавшего болезнь именно у вашего малыша. Посев будет готов самое раннее – спустя 48 часов (иногда дольше), поэтому сразу после сдачи анализа врач назначит антибиотик широкого спектра действия, а после получения посева, возможно, сменит его – в зависимости от полученного результата.
ВАЖНО! Посев мочи на флору целесообразно сдавать только ДО начала антибиотикотерапии, в противном случае он неинформативен.
ВАЖНО! Если в посеве мочи обнаружено более одного возбудителя – чаще всего – это всего лишь нарушение правил сбора мочи. Почти не бывает случаев, когда ИМВП вызывается 2мя или более возбудителями, особенно – у прежде здорового ребенка.
Диагноз ИМВП считается достоверным ТОЛЬКО при наличии трех критериев:
- лихорадка
- пиурия в общем анализе мочи
- положительный посев мочи (в диагностических титрах)
Дальнейшая терапевтическая тактика происходит по следующему алгоритму:
Алгоритм подготовлен на основании источников [
1
,
2
]
Визуализирующие методы обследования
К ним относятся рентгенологические и ультразвуковые методы, позволяющие врачу увидеть структуру органов мочевыделительной системы, увидеть структурные дефекты и аномалии. Наличие этих дефектов может провоцировать повторные ИМВП, поэтому врачу необходимо выявить их, и решить вопрос о необходимости их коррекции. Самые частые методы, применяемые при ИМВП, следующие: ультразвуковое исследование почек (УЗИ), обзорная рентгенограмма живота и цистоуретерография. Визуализирующие методы назначаются не всем детям – чаще они необходимы только у детей до 3-5 лет жизни, или у детей, у которых было более одного эпизода ИМВП.
УЗИ почек. Метод, при котором специальный датчик испускает ультразвуковую волну внутрь тела ребенка, и фиксирует ее отражение от внутренних органов, давая очень причудливую для пациента, но понятную для специалиста картинку, по которой можно приблизительно судить о структуре органа. Специалист нанесет специальный гель на кожу спины ребенка, и будет водить датчиком по коже. Тест абсолютно безболезненный и занимает не более 30 минут.
Обзорная рентгенограмма. Очень простой и весьма малоинформативный метод, дающий общее представление о расположении органов в брюшной полости и забрюшинном пространстве. Ребенок (обычно после очистительной клизмы накануне) ставится перед монитором рентген-аппарата и делается мгновенный снимок.
Цистоуретерография. Рентгенологическое обследование, при котором в мочевой пузырь ребенка, при помощи катетера, вводится контрастное вещество, непроходимое для рентгеновских лучей. Обследование показывает контуры мочевого пузыря и уретры. Состоит тест из двух частей: первый снимок делается при заполненном контрастом мочевом пузыре, ребенок удерживает мочу; второй – ребенок мочится прямо лежа под рентгеновским аппаратом, и в этот момент производится снимок. Тест показывает еще и наличие пассивных (1й снимок) и активных (2й снимок) рефлюксов (обратных забросов мочи в мочеточники, в норме – не происходящих и также способствующих развитию ИМВП). Нужно сказать, что 2я фаза нередко не получается у детей, особенно младшего возраста, однако даже выявление пассивных рефлюксов – может быть весьма важным. Исследование умеренно-болезненное, боль и дискомфорт могут сохраняться несколько дней после проведения теста.
Кроме того, в стационаре возможно проведение внутривенной урографии (метода, при котором контраст вводится в вену, фильтруется почками, проходит по мочевым путям и все это фиксируется серией R-снимков) и/или сцинтиграфии почек (метода, похожего на предыдущий, только в вену вводится не рентген-контрастное вещество, а короткоживущий радиоактивный изотоп). 1й метод – очень детально показывает структуру мочевыводящих путей от самого их начала, и частично – функцию почек, второй – качественно отображает функцию почек. Понадобятся эти методы далеко не всем детям, а только тем, у кого врач подозревает достаточно серьезную патологию мочевыводящих путей.
Безусловно, это не все методы. В арсенале врачей есть еще целый ряд визуализирующих тесов и анализов мочи и крови, позволяющих более объективно и точно установить степень поражения функции почек. Мы рассмотрели лишь самые основные.
…Отдельно нужно сказать о:
- Цистоскопии. Нередко метод входит в стандарты оказания урологической помощи, однако он крайне болезненный и не дает почти никакой информации. В подавляющем большинстве случаев – целесообразно отказаться от его проведения, и только подозрение на поражение самого мочевого пузыря (опухоль, камень, определение объема оперативного вмешательства и проч) может быть достаточным основанием для его проведения.
- Анализе мочи по Нечипоренко. Часто назначаемый, трудоемкий и весьма малоинформативный анализ. Не проводится в цивилизованных странах. Суть его – в четком подсчете эритроцитов и лейкоцитов в 1 мл мочи с помощью микроскопа. Диагноз ИМВП на его основании не ставится, и обычно его назначение необходимо только врачу (из-за пресловутых “стандартов”, но не ребенку.
Дифференциальная диагностика ИМВП
ИМВП можно спутать со следующими заболеваниями:
- Вульвовагинит. Этим термином врачи называют воспаление преддверия влагалища и влагалища у девочек. Оно может сопровождаться зудом, лихорадкой, изменениями в моче, однако мочевыводящие пути при этом интактны.
- Уретрит. Воспаление или химическое раздражение уретры (при попадании мыла, шампуня, геля для душа, стирального порошка и проч). Обычно не требует лечения и проходит самостоятельно за считанные часы или дни.
- Энтеробиоз Заражение острицами может вызывать зуд, раздражение и изменения в анализах мочи. Выявляется простым соскобом на острицы с перианальной области, при отрицательном результате – анализ берется трижды.
- Баланит. Как воспаление преддверия влагалища у девочек, так и воспаление крайней плоти у мальчиков (баланит и баланопостит) – могут имитировать почти все симптомы ИМВП. Врач отличит одно от другого при осмотре ребенка.
- Аппендицит. Еще одна причина – не тянуть долго с обращением к врачу. Выраженные неясные боли в животе – повод для вызова 03 в любом случае и в любое время суток.
- Эпидидимит, орхит, простатит. Воспаление придатков яичка, самого яичка и предстательной железы – встречаются очень редко. Однако и они могут вызывать похожие симптомы и врач должен помнить об этом.
- Беременность. Не стоит забывать и об этом состоянии у старших девочек. К слову, в некоторых западных странах, все девочки старше 14 лет при поступлении в стационар проходят обязательный тест на беременность.
Лечение ИМВП
Основа лечения ИМВП – это антибиотики. Выбор антибиотика зависит от возраста ребенка, вида возбудителя, выявленного при посеве мочи и анализа на чувствительность этого возбудителя к антибиотикам. Большинству детей, в возрасте старше 2 месяцев, не требуется никаких уколов – антибиотики прекрасно работают в суспензиях и таблетках.
Если ребенку меньше двух месяцев, или если у ребенка неукротимая рвота, не дающая возможности принимать лекарство через рот – ребенок должен быть госпитализирован в стационар, где желательно установить внутривенный катетер и вводить антибиотик в вену (внутримышечные инъекции – это неоправданная и бесполезная боль, но, к сожалению, именно они – являются самым частым методом введения антибиотика в организм ребенка с ИМВП в нашей стране).
Антибиотики обычно назначают курсом от 5 до 14 дней.
Ответ на лечение. Вашему ребенку должно стать хоть немного легче спустя от 24 до 48 часов, с момента начала приема антибиотиков. Если ребенку не становится лучше или его состояние ухудшается – он должен быть повторно осмотрен врачом. Большинство детей, которые переносят ИМВП, не имеют никаких последствий в будущем. Нет никакой необходимости в повторных анализах мочи в будущем, если у ребенка нет симптомов повторного эпизода ИМВП.
Никакие “почечные чаи” и фитотерапия в целом – неэффективны в лечении ИМВП. Остальная терапия – симптоматическая (жаропонижающие, болеутоляющие и проч).
Профилактика инфекции мочевыводящих путей
В первую очередь, конечно, это гигиена. В подавляющем большинстве случаев инфекция в мочевые пути попадает восходящим путем, то есть вверх по уретре, мочевому пузырю, к почкам. Поэтому тщательная гигиена промежности, ежедневные подмывания (особенно девочек) и ежедневная смена нижнего белья – основа здоровья мочевых путей.
От 8 до 30 процентов детей, имевших один эпизод ИМВП, заболеют ИМВП еще раз. Обычно это происходит в течение первых шести месяцев после первого эпизода, и гораздо чаще – у девочек.
Есть данные о том, что клюквенный сок при регулярном употреблении, может предотвращать ИМВП у взрослых женщин, однако на детях таких исследований не проводилось. Но, по-видимому, вполне разумным будет давать по 150-180 мл 100%-го клюквенного сока в сутки детям от 1 года до 6 лет, а детям старше 6 лет – 2-4 таких порции в день, ежедневно.
Профилактическая антибиотикотерапия. При частых повторных ИМВП – врач порекомендует ежедневный прием низких доз антибиотиков. Это лечение обычно продолжается от 6 до 12 месяцев.
Когда обращаться за помощью
Если ваш ребенок имеет какой-либо из описанных ниже симптомов – обратитесь к вашему врачу в ближайшее время.
Лихорадка (температура больше 38 ° С), может быть единственным симптомом инфекции мочевыводящих путей у младенцев и маленьких детей. Кроме того, все дети раннего возраста, у которых появилась лихорадка, а в анамнезе отмечены ИМВП, должны быть осмотрены врачом в течение ближайших 24 часов. Боль или жжение при мочеиспускании, частые позывы к мочеиспусканию, боль в животе и пояснице – все это повод для осмотра ребенка специалистом.
Статья составлена по следующим материалам:
UpTo
patient.co.uk
emedicine.com
Автор: Бутрий Сергей Александрович
Источник
Мочевой пузырь является в своем роде уникальным органом, который характеризуется, с одной стороны, постоянным изменением объема при сохранении низкого давления в его полости, а с другой – способностью к координированному, достаточному по силе сокращению, необходимому для изгнания мочи, и имеет довольно сложную систему нервной регуляции с центральным, спинальным и периферическим представительством.
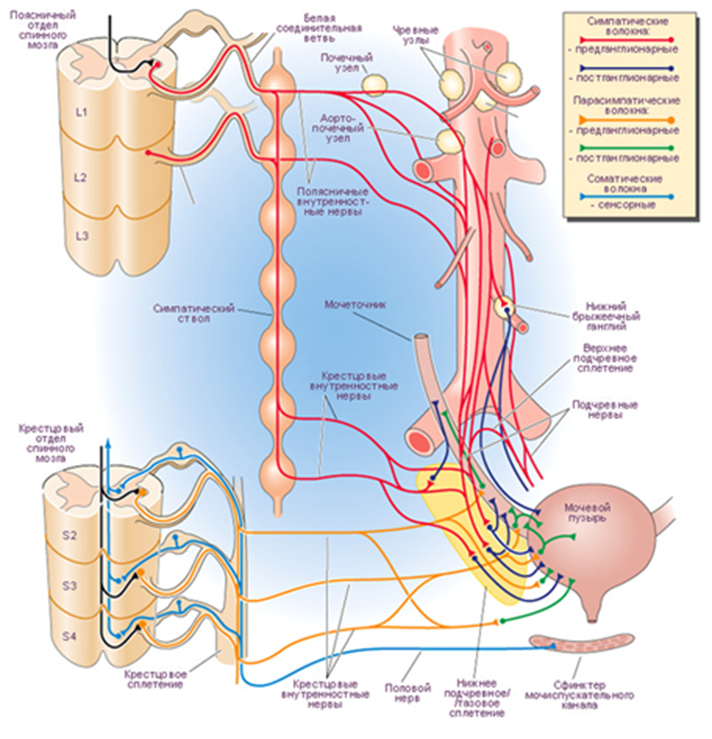
Мочеиспускание является сложным рефлекторным актом. Нормальное мочеиспускание определяется анатомической и функциональной полноценностью не только сфинктеров и детрузора, но и системой нервных структур, регулирующих этот сложный акт. Также в мочеиспускании принимают участие мышца брюшного пресса и промежности.
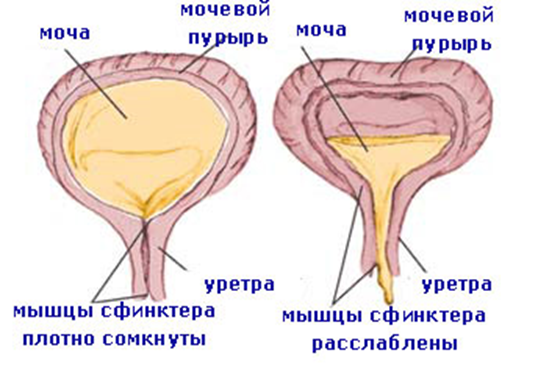
С рождения до 6 месяцев у ребенка имеет место «незрелый тип мочеиспускания». Рефлекторные дуги мочевого пузыря замыкаются на уровне спинного и среднего мозга, и мочеиспускание осуществляется рефлекторно по мере накопления мочи (до 20 раз в сутки), т.е. по типу безусловного рефлекса. С 6 месяцев ребенок начинает ощущать наполнение мочевого пузыря и пытается «сигнализировать» окружающим о необходимости опорожнить его (ребенок становится сосредоточенным, начинает тужиться, иногда плакать и успокаивается после мочеиспускания). После 1 года идет активное формирование условного рефлекса.
 У большинства детей к 4 годам или ранее складывается вполне сформированный механизм контроля над актом мочеиспускания, аналогичный взрослому. Этот механизм характеризуется отсутствием непроизвольных сокращений детрузора в фазу накопления мочевого пузыря.
У большинства детей к 4 годам или ранее складывается вполне сформированный механизм контроля над актом мочеиспускания, аналогичный взрослому. Этот механизм характеризуется отсутствием непроизвольных сокращений детрузора в фазу накопления мочевого пузыря.
После 3-4 лет регулярное недержание мочи считается патологическим и ребенок требует обследования и лечения.
Проблема расстройств мочеиспускания является одной из ведущих в детской урологии, т.к. это значительно снижает качество жизни пациентов за счет имеющихся недержания мочи, поллакиурии (учащенное мочеиспускание), императивности или, наоборот, невозможности самостоятельно опорожнить мочевой пузырь, но и сопряжено с такими осложнениями как инфекция мочевых путей, различные варианты нарушения уродинамики верхних мочевых путей (ПМР, уретерогидронефроз) и хроническая болезнь почек.
Основными причинами недержания мочи у детей могут быть:
1. Воспалительные заболевания органов мочевой системы (циститы, уретриты). Цистит – воспаление слизистой оболочки мочевого пузыря. Может быть острым и хроническим. Вследствие отека и воспаления слизистой и подслизистого слоя шейки мочевого пузыря нарушается иннервация мочевого пузыря, появляется недостаточность замыкательного аппарата шейки мочевого пузыря и, как следствие, периодически неудержание мочи. Характерными симптомами острого цистита являются: учащенное (поллакиурия) и болезненное мочеиспускание (дизурия), лейкоцитурия. Острый цистит может сочетаться с уретритом, при этом отмечаются боль при мочеиспускании в проекции мочеиспускательного канала.
2. Пороки развития мочевыводящих путей, требующие хирургического лечения:
- экстрофия мочевого пузыря
- эписпадия
- эктопия устья мочеточника
- клапан задней уретры
3. Различные варианты нарушения психики и неадекватного поведения у детей (расторможенные, гиперактивные дети и т.д.) с эпизодами неудержания или недержания мочи (а возможно и кала). Этим детям необходима консультация детского психолога, психиатра, проведение ЭЭГ, проведение специальных тестов и других диагностических мероприятий обозначенных этими специалистами.
4. Пороки развития и травмы нервной системы на ее различных уровнях (миелодисплазия пояснично-крестцового отделов спинного мозга, травмы головного мозга, шейного и поясничного отделов спинного мозга) являются причиной развития нейрогенной дисфункции мочевого пузыря.
Под нейрогенной дисфункцией мочевого пузыря следует понимать разнообразные формы нарушений его резервуарной и эвакуаторной функций.
Различают:
- Норморефлекторный
- Гиперрефлекторный
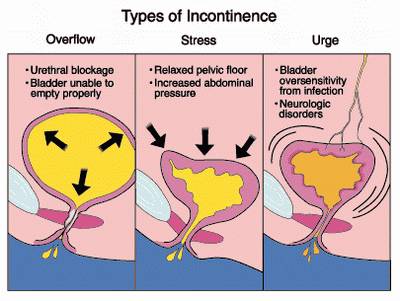
Чаще всего причиной ночного недержания мочи и дневного (императивного) неудержания мочи является гиперрефлекторный (гиперактивный) мочевой пузырь. При этом ребенок мочится часто, малыми порциями, с укороченными интервалами между микциями; могут быть императивные (безотлагательные) позывы на мочеиспускание, вплоть до императивного неудержания мочи, энурез (непроизвольное мочеиспускание во время сна (от 1 до 5 раз).
Гипорефлекторный мочевой пузырь сопровождается симптом редких мочеиспусканий (не более 3-4 раз в сутки), порции при мочеиспускании в 2-3 раза превышают возрастную норму. У данной группы пациентов снижено чувство позыва к мочеиспусканию, чаще всего они «заигрываются», накапливают большие объемы мочи и упускают её вследствие нейрогенной слабости сфинктера мочевого пузыря.
Арефлекторный мочевой пузырь встречается у детей с грубой неврологической симптоматикой (спинно-мозговая грыжа крестцово-копчиковой области).
У этих детей может наблюдаться постоянное капельное недержание мочи по типу парадоксальной ишурии. У таких больных с поражением каудальных отделов спинного мозга, как правило, имеет место сочетание недостаточности анального сфинктера и недержания кала (энкопрез).
Программа доклинического обследования в соответствии с рекомендациями Международного общества по удержанию мочи у детей (ICCS) и включает в себя, наряду с общеклиническим исследованием, микроскопическое и культуральное исследование мочи, ультразвуковое исследование верхних (выявление признаков обструктивных уропатий) и нижних мочевых путей, включая определение остаточной мочи. При подозрении на наличие скрытых форм миелодисплазии, выполнение рентгенографии пояснично-крестцового отдела позвоночника/МРТ или (у детей первых лет жизни) – нейровизуализация соответствующего отдела спинного мозга и спинномозгового канала. При наличии признаков обструктивной уропатии необходимо проведение рентген-урологического исследования, включающего в себя цистография, экскреторную урографию.
Оценка уродинамики нижних мочевых путей начинается с заполнения в течение 72 часов дневника мочеиспусканий, в котором регистрируются время и объем выделенной и потерянной мочи, определяется частота эпизодов недержания мочи и продолжительность «сухих» промежутков, наличие ургентности, а также регистрация актов дефекации с указанием на наличие запоров и/или каломазания.
 Аппаратное уродинамическое исследование включает как неинвазивные методы (трехкратная урофлоуметрия с определением остаточной мочи), так и инвазивные – определение максимальной цистометрической емкости, регистрация непроизвольных сокращений детрузора, их амплитуда; цистометрия также выполняется с фармакопробой (М-холинолитик – 0,1% раствор атропина). Для оценки замыкательного аппарата проводится профилометрия уретры с кашлевой пробой.
Аппаратное уродинамическое исследование включает как неинвазивные методы (трехкратная урофлоуметрия с определением остаточной мочи), так и инвазивные – определение максимальной цистометрической емкости, регистрация непроизвольных сокращений детрузора, их амплитуда; цистометрия также выполняется с фармакопробой (М-холинолитик – 0,1% раствор атропина). Для оценки замыкательного аппарата проводится профилометрия уретры с кашлевой пробой.
Терапия различных вариантов нейрогенных дисфункций мочевого пузыря также различна.
При гипорефлеторном мочевом пузыре ребенок переводится на принудительные мочеиспускания в сочетании с физитерапевтическими методами лечения, а при большом объеме остаточной мочи к данной терапии добавляют периодическую катетеризацию, которая может полностью исключить самостоятельные мочеиспускания.
Основными методами лечения гиперрефлекторного мочевого пузыря являются методики снижения внутрипузырного давления, увеличения резервуарной функции мочевого пузыря, что возможно достигнуть при помощи физиолечения, фармакотерапии препаратами, обладающими холинолитическим действием, улучшающими гемодинамику в стенке детрузора, мембраностабилизаторы, периферическое вазодилататоры.
Пациенты с арефлеторным мочевым пузырем на первом этапе лечения должным быть переведены на периодическую катетеризацию, а при наличии геперактивности детрузора в терапию должны быть добавлены м-холинолитики. У пациентов, имеющих проблемы при выполнении катетеризации через уретру, прибегают к операции – аппедикостомии (операции по типу Митрофанофф), которая может быть выполнена лапароскопическим доступом.
Несмотря на определенные успехи указанных видов лечения, родители и сами дети не всегда бывают удовлетворены результатами подобного лечения, как по причине недостаточной клинической эффективности, так и вследствие побочных эффектов медикаментозного лечения М-холинолитиками. В редких случаях, у наиболее сложных детей, с полной утратой резервуарной функции применяется метод аугментации мочевого пузыря с целью создания резервуара с низким внутрипросветным давлением. Внедрение в клиническую практику методов химической денервации позволяет на определенном этапе отсрочить или даже избежать хирургических методов лечения.
В последние годы для лечения нейрогенных дисфункций мочевого пузыря, сопровождающихся внутрипузырной гипертензией и малым объемом мочевого пузыря, используются эндоскопические инъекции в детрузор ботулинического токсина типа А, механизм действия которого заключается в пресинаптической блокаде М-холинорецепторов, что приводит к расслаблению гладкомышечных волокон детрузора. Эффект от данной терапии достигает 6-12 месяцев.
Источник
