Мочевой пузырь анатомия для детей

Анатомо-физиологические особенности мочевыделительной системы у детей
К моменту рождения созревание почек еще не закончено. Клубочки у новорожденных значительно меньше, чем у взрос лых, их фильтрующая поверхность составляет 30% нормы взрос лого. Канальцы короче и уже. По сравнению со взрослыми ре абсорбция мочи у детей снижена.
С возрастом органы мочевыделения меняются. У детей млад шего возраста размеры почек относительно больше, отношение их массы к массе тела новорожденного составляет 1 : 100, у взрос лого человека — 1 : 200.
Верхний полюс почки находится на уровне XI—XII грудно го позвонка, нижний — на уровне IV поясничного позвонка. К 2 годам эти особенности расположения почек исчезают. В по следующие годы рост почек соответствует росту тела.
Почки в первые годы жизни имеют дольчатое строение. Кор ковый слой развит недостаточно. Клубочки у новорожденного располагаются компактно. Количество клубочкового фильтра та у детей в первые месяцы жизни понижено по причине того, что фильтрующая поверхность у них значительно меньше, чем у взрослых (см. табл. 15).
При росте почки наблюдается равномерное развитие не фронов.
Количество мочи, образующееся у ребенка, в норме можно приблизительно рассчитать по формуле:
V = 100 x (n + 5), где V — объем мочи за сутки;
n — число лет.
Или по формуле:
V = 600 + 100 (n – 1),
где V — объем мочи за сутки;
n — число лет.
Для выведения шлаков детям требуется больше воды, чем взрослым. Обезвоживание у детей наступает значительно быст рее. Дети, получающие грудное молоко, полностью усваивают его, и продуктов, удаляемых через почки, очень мало. В связи с этим при низких функциональных возможностях, несовер шенстве систем, регулирующих водносолевой обмен, ребенок поддерживает постоянство внутренней среды. При замене груд ного молока другими продуктами нагрузка на почки возрастает, увеличивается количество продуктов, подлежащих удалению, почки работают с большим напряжением, изменяется кислот ность мочи.
Почки участвуют в поддержании осмотической регуляции об мена крови и внеклеточной жидкости, поддержании кислотно щелочного равновесия.
Моча образуется в результате активной функции нефрона, с помощью которой происходит ультрафильтрация плазмы в ка пиллярах клубочков, в канальцах происходят обратное всасы вание воды, глюкозы, синтез и секреция необходимых для орга низма соединений. Через фильтрующую мембрану клубочков из плазмы крови проходят низкомолекулярные водорастворимые соединения. Почечный фильтр не пропускает клеточные элемен ты и белки.
Регуляция мочеобразования происходит через гипофиз, над почечники, гуморальным и нервным путями. Выведение воды регулируется антидиуретическим гормоном. Альдостерон — гормон коры надпочечников — повышает обратное всасывание натрия и выведение калия. В первые 3 месяца выделяется 90 мл мочи на 1 кг веса, в возрасте 10 лет — 25—35 мл на 1 кг веса в сутки.
Мочеточники. Мочеточники у детей раннего возраста отно сительно шире, более извилисты, чем у взрослых. Стенки мо четочников снабжены плохо сформированными мышечными и эластичными волокнами.
Мочевой пузырь. У новорожденных мочевой пузырь — оваль ной формы и находится выше, чем у взрослых. Его слизистая обо лочка полностью сформирована. С возрастом ребенка утол щаются его мышечный слой и эластические волокна. Емкость мочевого пузыря у новорожденного составляет 50 мл, в 1 год — 200 мл.
Мочеиспускательный канал. У мальчиков его длина состав ляет 5—6 см, у взрослых мужчин — 14—18 см.
Особенность мочеиспускания у детей
Мочеиспускание новорожденного производится благодаря врожденным спинальным рефлексам. При достижении воз раста 12 месяцев полностью закрепляется условный рефлекс на мочеиспускание (см. табл. 16).
Самым информативным показателем мочевой системы яв ляется анализ мочи. Цвет мочи в норме желтый, окраска мочи зависит от концентрации мочевых элементов. Она может ме няться при приеме метиленового синего, рибофлавина и от пи щевых пигментов.
Свежевыпущенная моча прозрачна. Мутность при стоянии мочи зависит от присутствия большого количества солей, кис лотных элементов, бактерий, слизи и жира.
Моча имеет слабокислую реакцию, при искусстевенном вскармливании — слабощелочную.
Плотность мочи колеблется в пределах 1002—1030. Она за висит от количества выпитой жидкости, пищевого рациона, по тоотделения. Моча у детей раннего возраста менее концентри рована (см. табл. 17).
На величину плотности мочи влияет присутствие в ней белка, глюкозы и других веществ. Снижение относительной плотности мочи наблюдается при хронической почечной недостаточности, гипофизарной недостаточности и других заболеваниях. Увеличе ние плотности мочи возникает при больших потерях жидкости.
В осадке мочи обычно обнаруживаются 1—2 клетки плоско го эпителия. При воспалительных процессах происходит увели чение этого показателя.
Клетки цилиндрического эпителия обнаруживаются в осад ке мочи в единичных числах.
Эритроциты могут быть единичными: 0—1 в поле зрения, до 2х у девочек.
Лейкоциты также обнаруживаются в нормальной моче 5— 6 в поле зрения.
Единичные гиалиновые и восковидные цилиндры могут об наруживаться у здоровых людей при физической нагрузке.
Белок в моче обнаруживается при физическом напряжении, воспалительных и хронических заболеваниях почек, когда по вышается проницаемость мембранного фильтра.
Глюкоза в моче может проявляться при нарушениях угле водного обмена.
Кетонурия обнаруживается при частой рвоте, расстройствах обмена веществ.
Увеличение количества мочи (полиурия) характерно для боль ных сахарным диабетом, хроническим нефритом, при отхож дении отеков, после лихорадочных заболеваний.
Олигурия (уменьшение количества мочи на 20—30%) или от сутствие мочи зависят от уменьшения или полного прекращения выделения мочи почками, а также — от рефлекторного спазма и препятствия оттоку в нижних отделах почек. Причинами оли гурии могут быть заболевания сердца и почек, потери жидко сти при рвоте, поносе, недостаточном приеме жидкости.
Дизурия (нарушение мочеиспускания с задержкой мочи в мо чевом пузыре) чаще всего связана с рефлекторным спазмом сфинктера мочевого пузыря при воспалительных заболеваниях мочевыводящих путей, поражении центральной нервной систе мы и других заболеваниях.
Поллакиурия (учащенное мочеиспускание) наблюдается при диабете, хронической почечной недостаточности, охлаждении.
Болезненное мочеиспускание может отмечаться при цисти тах и других заболеваниях мочевыводящих путей.
Наряду с общим анализом мочи производится количествен ное определение эритроцитов и лейкоцитов в моче. Для этого собирают суточную порцию мочи (проба Аддис–Каковского) либо 1 мл мочи (проба Нечипоренко).
Особенности сбора мочи у детей
Для обычного общего анализа собирают утреннюю порцию мочи в чистую бутылочку. Перед мочеиспусканием наружные половые органы обмывают теплой водой. Если имеются признаки воспаления половых органов, мочу получают с помощью катетера, обычно это делает врач. Для сбора мочи у новорожденных используют специальные мочеприемники. Катетеризация мочевого пузыря у детей раннего возраста проводится в исключительных случаях.
Проба по Зимницкому определяет количество выделяемой мо чи и ее относительную плотность в течение суток. Мочу соби рают через 3 ч. Особого режима питания, двигательной актив ности не требуется.
Суточный диурез должен составлять 2/3 принятой жидкости, из них дневной диурез — 2/3.
Для пробы заранее подготавливают емкости, на каждой из 8 емкостей ставятся норма и время. Ребенок в день исследова ния опорожняет мочевой пузырь в 6.00 ч утра, последующие порции собирают в пронумерованную посуду.
№ 1 — 9.00 ч.
№ 2 — 12.00 ч.
№ 3 — 15.00 ч.
№ 4 — 18.00 ч.
№ 5 — 21.00 ч.
№ 6 — 24.00 ч.
№ 7 — 3.00 ч.
№ 8 — 6.00 ч.
Ночью будят ребенка. Если в какоето время ребенок не мочился, емкость отправляют в лабораторию пустой.
Проба Аддис–Каковского. Эта проба производится наряду с об щим анализом для определения эритроцитов, лейкоцитов и ци линдров в суточной порции мочи (см. табл. 18).
При биохимических методах исследования мочи опреде ляются белок, желчные пигменты, желчные кислоты, уроби лин, сахар, ацетон и т. д. Важное клиническое значение имеет определение солей.
Бактериологическое исследование мочи. Перед исследованием проводится тщательный туалет наружных половых органов. За тем открывается стерильная пробирка или банка, и ребенок мочится, заполняя ее на 1/2 или 3/5 объема. Процедура про водится четко и быстро, чтобы флакон оставался открытым ми нимальное время и края его не соприкасались с нестерильны ми поверхностями, чтобы исключить попадание бактерий из окружающей среды. Собирается моча в середине или конце мочеиспускания.
Сбор мочи на сахар. Утром ребенку необходимо опорожнить мочевой пузырь от ночной мочи, после этого провести тщатель ный туалет наружных половых органов и собирать мочу в про градуированную трехлитровую банку. На ней отмечают показа тели объема (100, 200, 300, 400 мл и т. д.).
После сбора отмечается суточный диурез, моча мешается стеклянной палочкой, отливают 200 мл мочи и отправляют ее на исследование.
Инструментальные обследования при заболеваниях почек у детей
УЗИ дает возможность оценить размеры почек и лоханок, их расположение, состояние ткани и почек.
Рентгенологические методы исследования:
1) экскреторная урография, диагностирующая пороки мочевого пузыря, уретры, почек;
2) ретроградная пиелография, исследующая состояние мочевого пузыря, мочеточников, почек.
Для исследования кровообращения почек проводится по чечная ангиография.
Радиоизотопные методы исследования применяются для оценки функции, для определения динамики патологическо го процесса.
Биопсия почки заключается в прижизненном исследовании почечной ткани с изучением ее морфологической структуры.
Источник
Оглавление темы “Анатомия мочевого пузыря.”:
1. Мочевой пузырь. Стенки мочевого пузыря.
2. Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.
Мочевой пузырь. Стенки мочевого пузыря
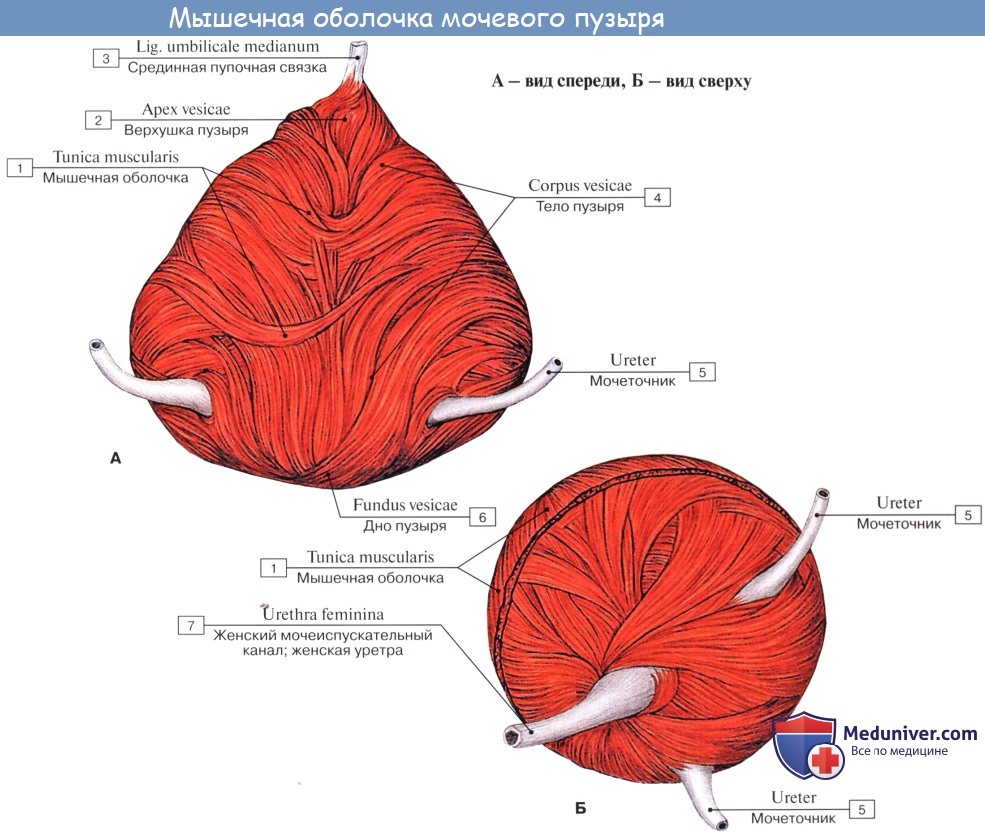
Мочевой пузырь, vesica urinaria, представляет вместилище для скопления мочи, которая периодически выводится через мочеиспускательный канал. Вместимость мочевого пузыря в среднем 500 — 700 мл и подвержена большим индивидуальным колебаниям. Форма мочевого пузыря и его отношение к окружающим органам значительно изменяются в зависимости от его наполнения.
Когда мочевой пузырь пуст, он лежит целиком в полости малого таза позади symphysis pubica, причем сзади его отделяют от rectum у мужчины семенные пузырьки и конечные части семявыносящих протоков, а у женщин — влагалище и матка. При наполнении мочевого пузыря мочой верхняя часть его, изменяя свою форму и величину, поднимается выше лобка, доходя в случаях сильного растяжения до уровня пупка.
Когда мочевой пузырь наполнен мочой, он имеет яйцевидную форму, причем его нижняя, более широкая укрепленная часть — дно, fundus vesicae, обращена вниз и назад по направлению к прямой кишке или влагалищу; суживаясь в виде шейки, cervix vesicae, он переходит в мочеиспускательный канал, более заостренная верхушка, apex vesicae, прилежит к нижней части передней стенки живота.
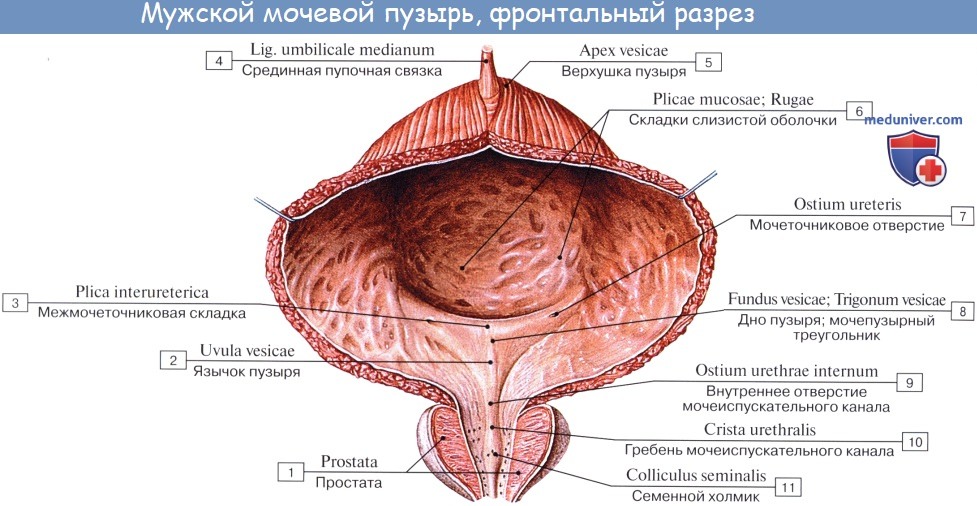
Лежащая между apex и fundus средняя часть называется телом, corpus vesicae. От верхушки к пупку по задней поверхности передней брюшной стенки до ее средней линии идет фиброзный тяж, lig. umbilicale medidnum.
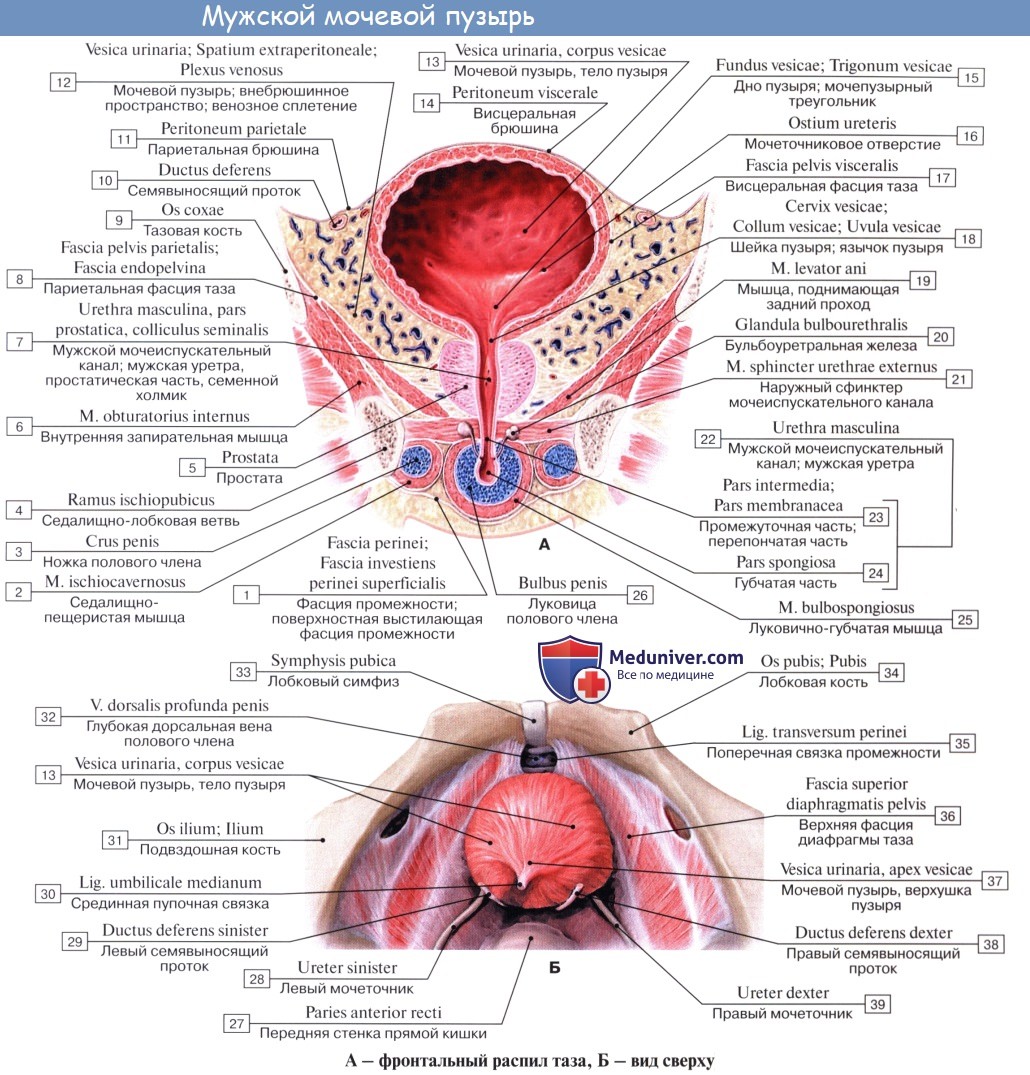
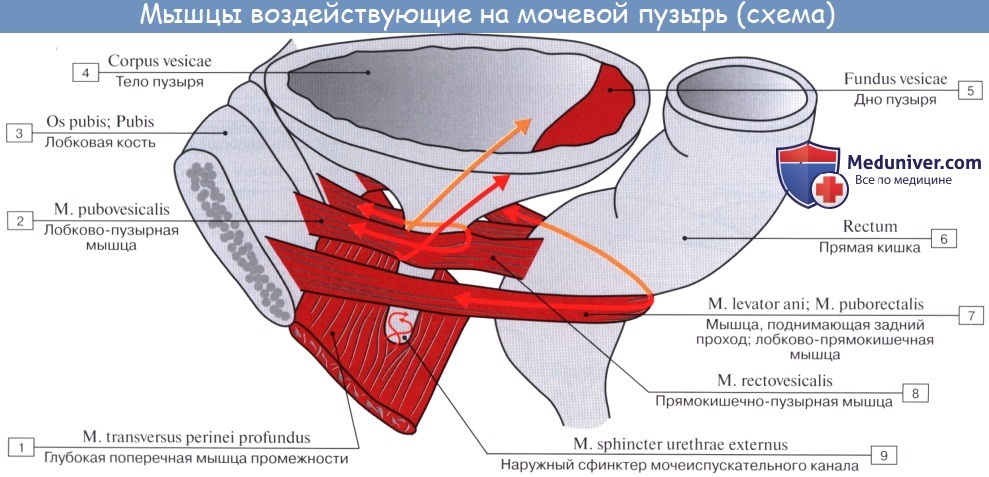
Мочевой пузырь имеет переднюю, заднюю и боковые стенки. Передней своей поверхностью он прилежит к лобковому симфизу, от которого отделен рыхлой клетчаткой, выполняющей собой так называемое предпузырное пространство, spatium prevesicale.
Верхняя часть пузыря подвижнее нижней, так как последняя фиксирована связками, образующимися за счет fascia pelvis, а у мужчины также сращением с предстательной железой. У мужчины к верхней поверхности пузыря прилежат петли кишок, у женщины — передняя поверхность матки. Когда пузырь растягивается мочой, верхняя его часть поднимается кверху и закругляется, причем пузырь, выступая над лобком, поднимает вместе с собой и брюшину, переходящую на него с передней брюшной стенки.
Поэтому возможно произвести прокол стенки растянутого мочевого пузыря через передние брюшные покровы, не затрагивая брюшины.
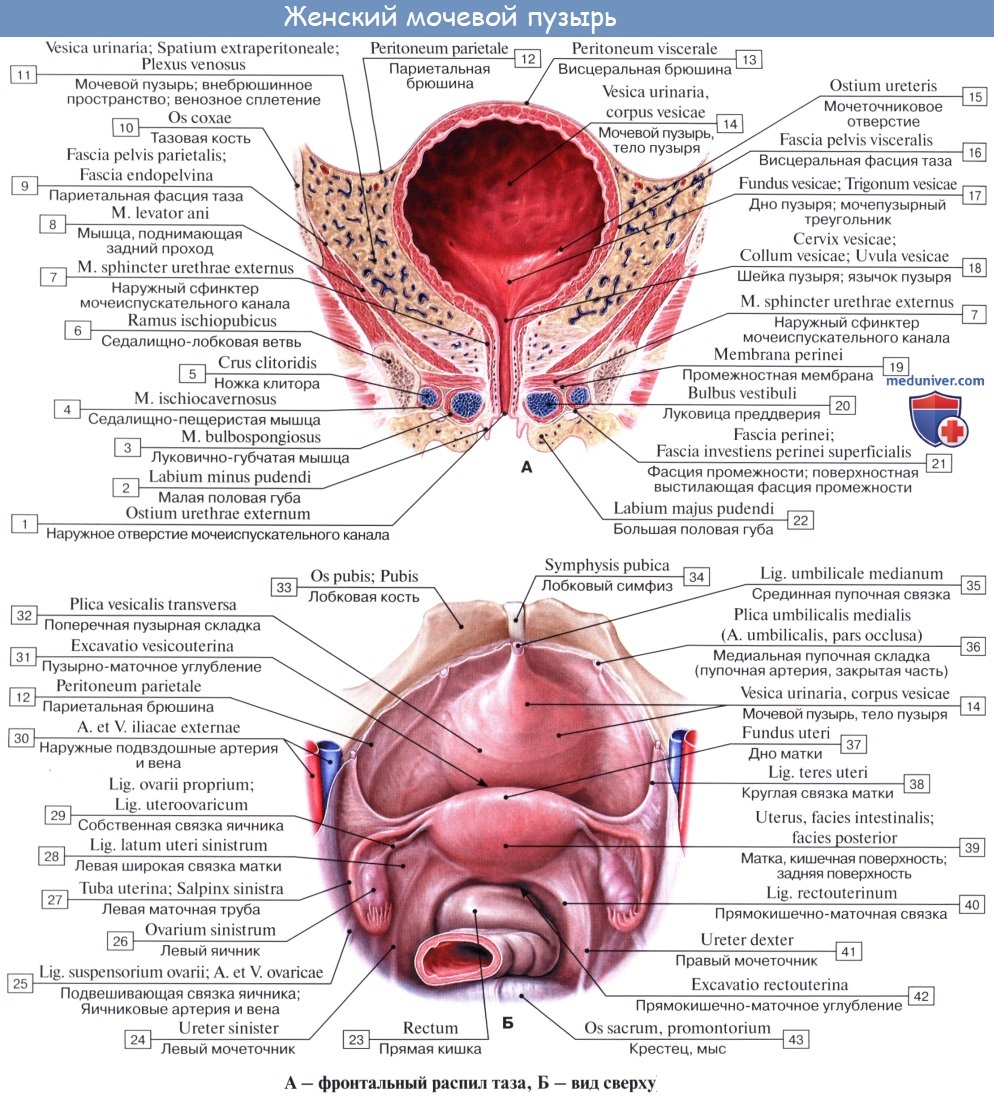
Сзади брюшина переходит с верхнезадней поверхности мочевого пузыря у мужчин на переднюю поверхность прямой кишки, образуя excavatio rectovesicalis, а у женщин — на переднюю поверхность матки, образуя excavatio vesicouterina.
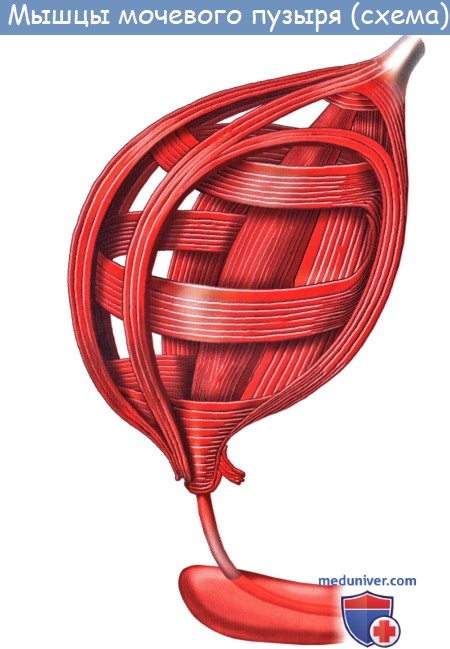
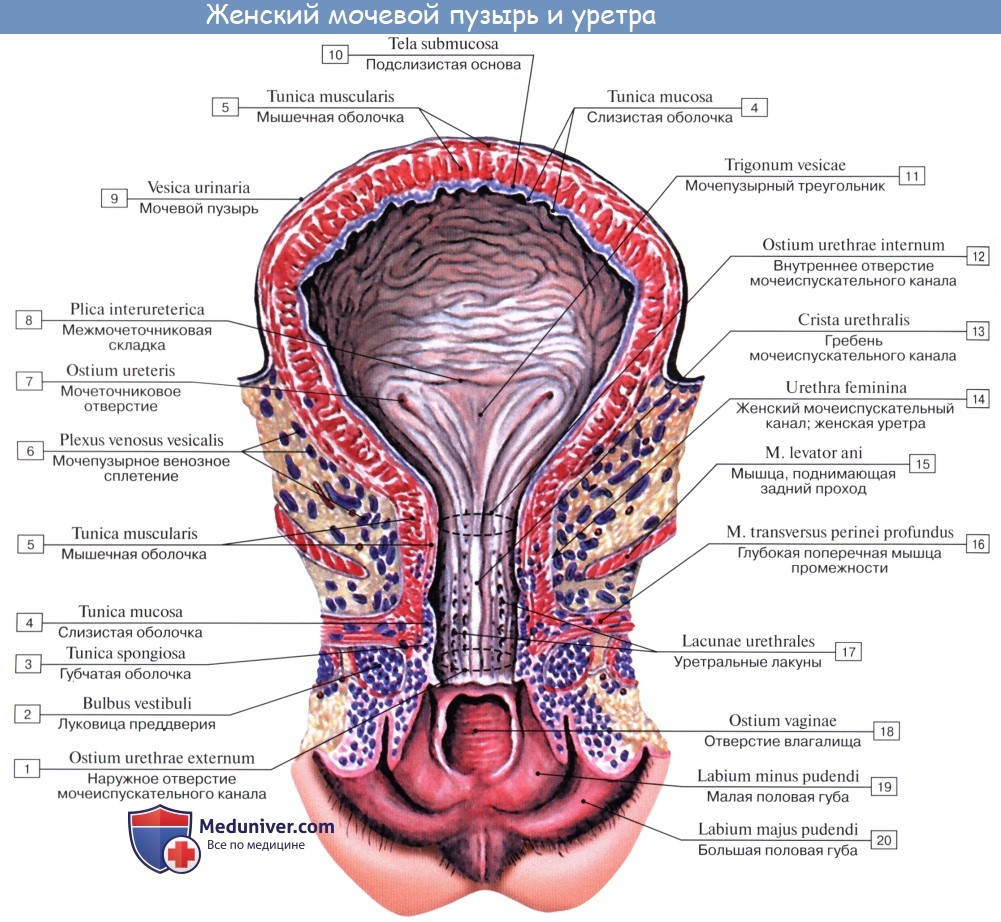
Кроме tunica serosa, только частично являющейся составной частью стенки пузыря, покрывающей его заднюю стенку и верхушку, стенка мочевого пузыря состоит из мышечного слоя, tunica muscularis (гладкие мышечные волокна), tela submucosa и tunica mucosa.
В tunica muscularis различают три переплетающихся слоя:
1) stratum externum, состоящий из продольных волокон;
2) stratum medium — из циркулярных или поперечных;
3) stratum internum — из продольных и поперечных.
Все три слоя гладких мышечных волокон составляют общую мышцу мочевого пузыря, уменьшающую при своем сокращении его полость и изгоняющую из него мочу (т. detrusor urinae — изгоняющий мочу).
Средний слой наиболее развит, особенно в области внутреннего отверстия мочеиспускательного канала, ostium urethrae internum, где он образует сжиматель пузыря, m. sphincter vesicae. Вокруг каждого устья мочеточников также образуется подобие сфинктеров за счет усиления круговых волокон внутреннего мышечного слоя.
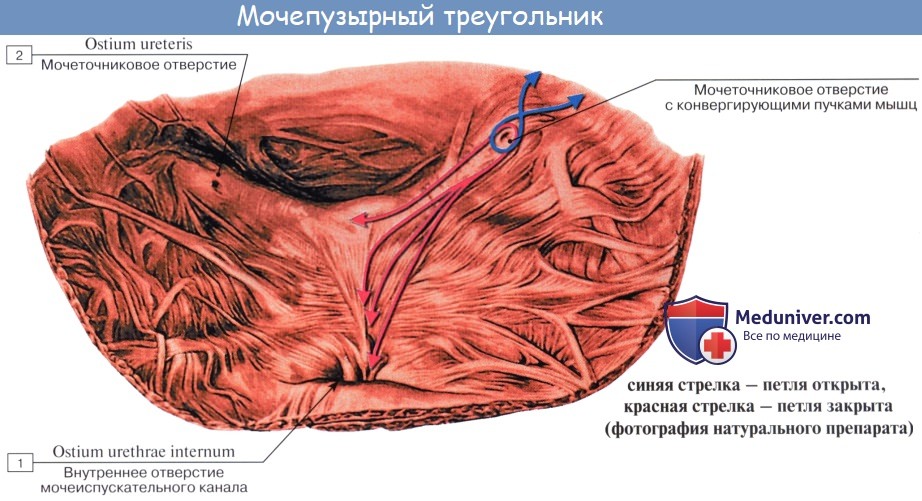
Внутренняя поверхность пузыря покрыта слизистой оболочкой, tunica mucosa, которая при пустом пузыре образует складки благодаря довольно хорошо развитой подслизистой основы, tela submucosa. При растяжении пузыря складки эти исчезают. В нижней части пузыря заметно изнутри отверстие, ostium urethrae internum, ведущее в мочеиспускательный канал. Непосредственно сзади от ostium urethrae internum находится треугольной формы гладкая площадка, trigomum vesicae.
Слизистая оболочка треугольника срастается с подлежащим мышечным слоем и никогда не образует складок. Вершина треугольника обращена к только что названному внутреннему отверстию мочеиспускательного канала, а на углах основания находятся отверстия мочеточников, ostia, ureteres. Основание пузырного треугольника ограничивает складка — plica interureterica, проходящая между устьями обоих мочеточников.
Позади этой складки полость пузыря представляет углубление, увеличивающееся по мере роста предстательной железы, fossa retroureterica. Тотчас позади внутреннего отверстия мочеиспускательного канала иногда бывает выступ в виде uvula vesicae (преимущественно в пожилом возрасте вследствие выраженности средней доли предстательной железы).
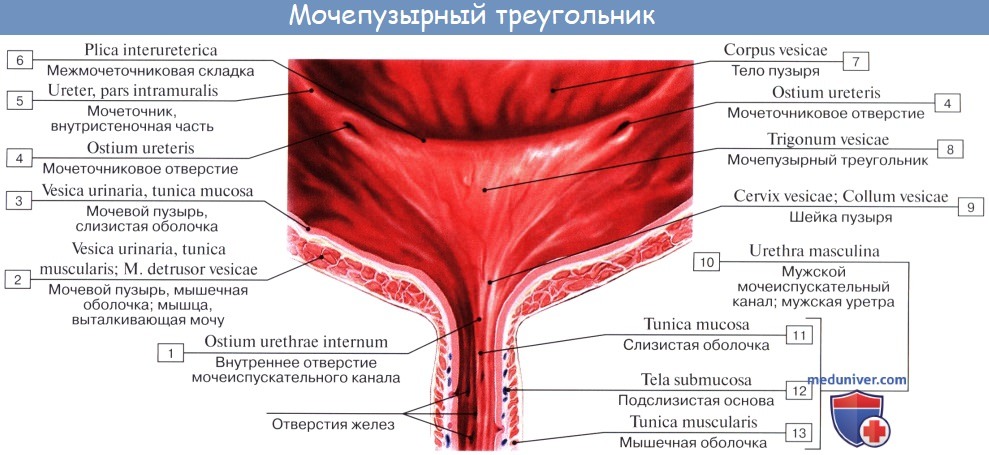
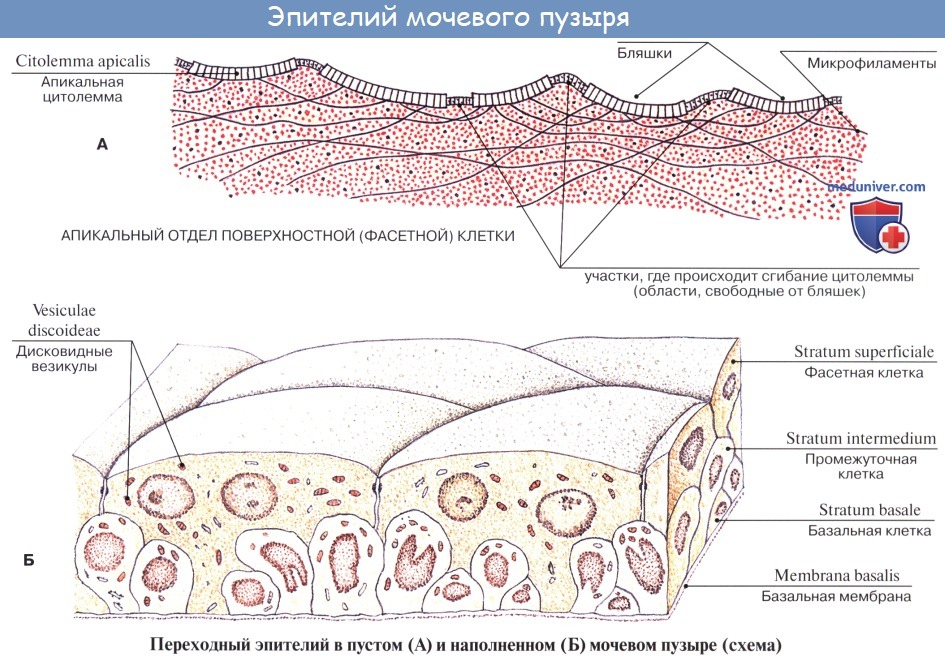
Слизистая оболочка мочевого пузыря розоватого цвета, покрыта переходным эпителием, сходным с эпителием мочеточников. В ней заложены небольшие слизистые железы, glandulae vesicales, а также лимфатические фолликулы.
У новорожденного мочевой пузырь расположен значительно выше, чем у взрослого, так что внутреннее отверстие мочеиспускательного канала находится у него на уровне верхнего края symphysis pubica. После рождения пузырь начинает опускаться вниз и на 4-м месяце жизни выстоит над верхним краем лобкового симфиза приблизительно лишь на 1 см.



Видео анатомия мочевого пузыря
Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Цистоскопия. Уродинамика. Кровоснабжение мочевого пузыря. Сосуды мочевого пузыря.”
Источник
Анатомия и физиология детей дошкольного возраста. Мочевыделительная система
Контрольная работа №2
Работу выполнила студентка заочного отд. Банакова Анна Александровна
Педагогический колледж № 8 Санкт – Петербурга
1. В результате обмена веществ в клетках тканей образуются конечные продукты распада и окисления. К их числу принадлежат НО и СО. Кроме того, к конечным продуктам распада белков относится и сильно ядовитый аммиак. Накопление аммиака привело бы его к тяжелому отравлению. Образующиеся в тканях конечные продукты обмена веществ непрерывно выводятся из организма. Удаляются из него и избыточные количества воды, а также минеральных солей. До 75% выводимых из организма продуктов обмена веществ удаляется через почки. С мочой выделяются вода, соли и продукты распада белков (мочевина, мочевая кислота и другие). С помощью почек в организме поддерживается кислотно-щелочное равновесие (pH), постоянный, нормальный объем воды и солей, стабильное осмотическое давление. Таким образом, почки обеспечивают (вместе с другими органами) постоянство состава организма.
2. Строение и функции органов мочевыделительной системы:
Мочевыделительная система состоит из двух почек, отходящих от них мочеточников, мочевого пузыря и мочеиспускательного канала.
Почки
Почка человека (парный орган) имеет бобовидную форму, масса почки – 120 – 200г. Располагаются почки на задней брюшной стенке по бокам от позвоночника на уровне от XII грудного до I – II поясничных позвонков. Правая почка лежит чуть ниже, чем левая. К верхнему полюсу прилежит надпочечник. Спереди к почкам прилежат брюшина и находящиеся на этом уровне внутренние органы (желудок, двенадцатиперстная кишка, изгибы толстой кишки, печень, поджелудочная железа и др.).
У почки выделяют переднюю и заднюю поверхности и два края – выпуклый латеральный и вогнутый медиальный. На медиальном крае находится углубление – почечные ворота, которые ведут в почечную пазуху. Через ворота в почку входят артерия, нервы, выходят из почки почечная вена, лимфатические сосуды. В почечной пазухе располагаются большие и малые чашки, почечная лоханка и жировая ткань.
Снаружи почка покрыта плотной фиброзной капсулой, окружает почку жировая капсула.
На фронтальном разрезе почки (рис.1) различают наружное, более светлое, корковое вещество и внутреннее, более темное, мозговое вещество. В корковом веществе располагаются почечные тельца, а также проксимальный и дистальный извитые отделы почечных канальцев. Мозговое вещество имеет вид 7 – 10 пирамид. Основание каждой пирамиды направлено к корковому веществу, а суживающаяся часть – почечный сосочек – к малой чашке. Между пирамидами заходят прослойки коркового вещества, получившие название почечных столбцов.
Морфолологической и функциональной единицей почки является нефрон. Нефрон – это почечная капсула и система почечных канальцев, длина которых у одного нефрона равна 50 – 55 мм, а у всех нефронов в двух почках – около 100 км. В каждой почке более 1 млн нефронов. Началом каждого нефрона является двухстенная капсула клубочка (капсула Шумлянского – Боумена), внутри которой находится клубочек кровеносных капилляров. Капсула вместе с сосудистым клубочком образует почечное тельце. У нефрона выделяют капсулу клубочка, проксимальный отдел канальца нефрона (петлю Генле), состоящую из нисходящей и восходящей частей, и дистальный отдел канальца нефрона (рис.2)
Почечные чашки. Лоханка. Мочеточники.
Из нефронов через сосочковые протоки моча поступает в малые почечные чашки.
Количество малых почечных чашек в одной почке бывает от 5 до 15. В полость малых почечных чашек вдаются верхушки почечных сосочков. При этом малая почечная чашка охватывает сосочек со всех сторон, образуя над его верхушкой так называемый свод. В стенках свода имеются гладкомышечные клетки, образующие сжиматель свода. Комплекс структур свода, включающий сжиматель, соединительную ткань, нервы, кровеносные и лимфатические сосуды, рассматривается как форникальный аппарат почки. Этот аппарат играет важную роль в процессе выделения мочи и препятствует ее обратному току в мочевые канальцы. Несколько малых почечных чашек открываются в одну большую чашку, которых у человека 2 -3, Большие почечные чашки, сливаясь друг с другом, образуют одну общую полость – почечную лоханку.
Почечная лоханка, постепенно суживаясь, переходит в мочеточник. Стенки почечных чашек, лоханки состоят из слизистой оболочки, покрытой переходным эпителием мышечной и адвентициальной оболочек.
Мочеточник человека представляет собой цилиндрическую трубу диаметром 6 – 8 мм, длиной 25 – 35см, располагающуюся забрюшинно. У мочеточника различают брюшную и тазовую части, а также внутрестеночную, косо продающую стенку мочевого пузыря.
Слизистая оболочка мочеточника выстлана переходным эпителием, складчатая, поэтому его просвет на поперечном разрезе имеет звездчатую форму. Мышечная оболочка мочеточника состоит из трех слоев: внутреннего продольного, среднего кругового и наружного продольного. У детей мышечная оболочка развита слабо. Снаружи мочеточник покрыт адвентициальной оболочкой.
Мочевой пузырь.
Мочевой пузырь является резервуаром мочи, у взрослого человека он лежит в малом тазу позади лобкового симфиза. Вместимость пузыря – до 500 мл.
У мочевого пузыря выделяют верхушку, тело и дно. Нижний отдел пузыря, суживаясь, переходит в мочеиспускательный канал. Кзади от внутреннего отверстия мочеиспускательного канала находится треугольная площадка со слабо выраженными складками – треугольник мочевого пузыря. По краям задней границы треугольника находятся отверстия мочеточников – места их впадения в мочевой пузырь.
Стенка мочевого пузыря образованна слизистой оболочкой, подслизистой основой, мышечной адвентициальной оболочками и частично брюшинной. Слизистая оболочка благодаря толстой подслизистой основе образует многочисленные складки, которые при наполнении пузыря расправляются. Мышечная оболочка мочевого пузыря состоит из трех обменивающихся своими пучками слоев – внутреннего и наружного продольных и среднего кругового (поперечного). Переплетение мышечных пучков пузыря способствует равномерному сокращению его стенок при мочеиспускании, выталкиванию мочи в мочеиспускательный канал. Круговой слой в области внутреннего отверстия мочеиспускательного канала образует утолщение – внутренний сжиматель мочеиспускательного канала. Волокна внутреннего мышечного слоя мочевого пузыря окружают также устья мочеточников. Сокращение этих волокон препятствует обратному току мочи из мочеточника.
Мочеиспускательный канал мужчины – мужская уретра – узкая трубка, имеет у взрослого человека 16-22см. У канала различают три части: предстательную, проходящую через предстательную железу; перепончатую – самую короткую, проходящую через мочеполовую диафрагму, и губчатую – самую длинную.
Слизистая оболочка мочеиспускательного канала выстлана эпителием, который вначале предстательной части переходный. Ближе к перепончатой появляется цилиндрический эпителий. На расстоянии 5-6мм от наружного отверстия мочеиспускательного канала эпителий многослойный, плоский. В собственной пластинке слизистой оболочки много мелких слизистых желез уретры. Вокруг перепончатой части уретры поперечно-полосатые мышцы мочеполовой диафрагмы образуют наружный (произвольный) сфинктер мочеиспускательного канала.
Мочеиспускательный канал женщины представляет собой короткую трубку длиной 3-6см, которая расположена позади лобкового симфиза. Слизистая оболочка складчатая, выстлана псевдо многослойным эпителием. Миоциты стенки образуют два слоя: внутренний и продольный и более выраженный наружный – кольцевой.
3.Образование первичной мочи
В связи с тем, что в капиллярах клубочков почечного тельца давление крови велико (примерно 70 мм рт. ст.), сквозь однослойные клетки этих капилляров происходит фильтрация составных частей крови. Они проникают в щелевидную полость, находящуюся между обоими слоями капсулы. Так образуется первичная моча. Как показали исследования, ее состав очень близок к составу кровяной плазмы. В первичной моче содержится примерно 0,1% глюкозы, 0,3% ионов натрия, 0,37% ионов хлора, 0,02% ионов калия, 0,03% мочевины. Однако не все вещества, входящие в состав плазмы крови, способны проникать сквозь стенки капилляров в клубочки капсулы. Так, белков, жиров и гликогена в плазме крови 7-9%, а в первичной моче их совсем нет. Это связано с тем, что молекулы перечисленных веществ крупны и не могут проникать через стенку капилляров и капсулы.
Образование вторичной мочи
Первичная моча поступает из капсул в почечные канальцы. Здесь совершается важнейший процесс обратного всасывания ряда составных частей первичной мочи в кровь, текущую по капиллярной сети, оплетающей эти канальцы. Это происходит вопреки закономерностям диффузии. Так, несмотря на равенство концентрации глюкозы в первичной моче и плазме крови, этот моносахарид полностью переходит из почечных канальцев в кровь. Аналогичная картина наблюдается и при обратном всасывании в кровь других составных частей первичной мочи. Обратное всасывание происходит благодаря активной деятельности эпителиальных клеток, образующих почечные канальцы.
В результате из 150-170л первичной мочи в течение суток образуется всего около 1,5л вторичной мочи.
Состав мочи подвержен колебаниям в зависимости от того, какие вещества находятся в плазме крови в избыточном количестве. Это происходит под влиянием нервных и гуморальных механизмов. Так, когда увеличивается концентрация солей в плазме крови, повышается ее осмотическое давление. Это раздражает особые рецепторы, называемые асморецепторами. Под влиянием раздражения асморецепторов усиливается выделение одного из гормонов гипофиза – антидиуретического гормона. Приносимый кровью в почку, этот гормон усиливает обратное всасывание воды из первичной мочи. И вторичная моча становится более концентрированной, благодаря чему из организма удаляется много солей при небольшой потере воды. А когда увеличивается содержание воды в крови, например, вследствие обильного питья, количество антидиуретического гормона уменьшается, что приводит к уменьшению обратного всасывания воды из первичной мочи. Тогда вторичная моча становится менее концентрированной и организм избавляется от избытка воды.
Выведение мочи из почек
Образовавшаяся в почках моча из почечных чашечек поступает в мочеточники. По мочеточникам, моча по капле проводится в мочевой пузырь, где она накапливается до наполнения пузыря. Опорожнение мочевого пузыря происходит рефлекторно. При накоплении в мочевом пузыре мочи в количестве до 250-300 мл. Накопившаяся моча начинает давить на стенки мочевого пузыря и появляется позыв к мочеиспусканию. Возникшие в рецепторах стенок пузыря нервные импульсы направляются в центр мочеиспускания, расположенный в крестцовом отделе спинного мозга. Высшие центры также находятся в лобных долях полушарий большого мозга, они также регулируют процесс мочеиспускания.
4. У новорожденного мочеточники имеют извилистый ход. Длина мочеточника достигает 5-7см. К 4 годам длина его увеличивается до 15см. Мышечная оболочка в раннем детском возрасте развита слабо.
Мочевой пузырь у новорожденных веретенообразный, у детей первых лет жизни – грушевидный. В период второго детства (8-12 лет) мочевой пузырь яйцевидный. Вместимость мочевого пузыря у новорожденных 50-80мл, к 5 годам 180мл, а после 12 лет – 250мл. У новорожденного циркулярный мышечный слой в стенах пузыря выражен слабо, слизистая оболочка развита хорошо. Верхушка мочевого пузыря у новорожденных достигает половины расстояния между пупком и лобковым синфезом. В возрасте 1-3 лет дно мочевого пузыря расположено на уровне верхнего лобкового симфиза. У подростков дно пузыря находится на уровне середины, а в юношеском возрасте – на уровне нижнего края лобкового симфиза. В дальнейшем происходит опускание дна мочевого пузыря, в зависимости от состояния мышц мочеполовой диафрагмы.
Почки детей отличаются от почек взрослых размерами и массой. Они относительно больше – у новорожденных их масса составляет примерно 1/100 – 1/125 массы тела, а у взрослых – 1/200 – 1/225.
Почки с возрастом расти и развиваться, наиболее интенсивно этот процесс протекает на первом году жизни.
В течении первого года жизни мочеиспускание непроизвольное. В дальнейшем по мере созревания центральных нервных регуляторных механизмов и воспитания акт мочеиспускания становится произвольным. Однако у некоторых детей сохраняется ночное недержание мочи. Это явление может быть обусловленно нерациональным режимом жизни ребёнка: еда перед сном, обилие жидкости, ненормальный сон. При проведении соответствующих гигиенических мероприятий можно прекратить ночное недержание мочи. Но эти явления могут быть и следствием нарушения нервно-психической сферы ребёнка. В этом случае ребёнок должен пройти курс лечения по указанию специалиста.
5. Анурез. В младенчестве мочивыделение совершается непроизвольно. С возрастом образуются и закрепляются условные рефлексы, обеспечивающие произвольное мочеиспускание. Однако у некоторых детей, преимущественно мальчиков, наблюдается ночное недержание мочи – анурез. Причиной этого заболевания может быть неправельный режим жизни ребенка – еда перед сном, обилие жидкости, ненормальный сон, острая пища. нередко анурез возникает у детей как следствие нервно-психических потрясений, таких, например, как конфликты в семье, испуг, острые болевые ощущения и. т. д.
Окружающие далеко не всегда понимают, что ночное недержание мочи – это не распущенность, не лень, а заболевание. Таких детей стыдят, наказывают, что еще сельнее провоцирует болезнь из-за давления на ребёнка и его психику. Вот почему родители и учитель должны проявлять к ребенку, страдающим анурезом, особую чуткость, родители должны обратиться к врачу, который назначит необходимое лечение.
Обычно анурез проходит у детей к 10 годам или в период полового созревания.
Список литературы
1. Маркосян А. А.- Вопросы возрастной физиологии. – М.: Просвещение, 1974г.
2. Сапин М. Р. – АНАТОМИЯ И ФИЗИОЛОГИЯ ЧЕЛОВЕКА с возрастными особенностями детского организма. – издательский центр “Академия” 2005г.
3. Петришина О.Л. – Анатомия, физиология и гигиена детей младшего школьного возраста. – М.: Просвещение, 1979г.
Источник
