Мочекаменная болезнь желчекаменная болезнь
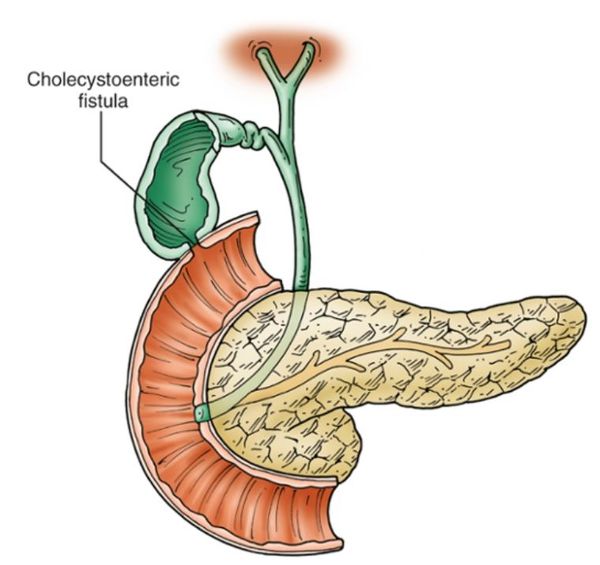
Желчнокаменная болезнь – это заболевание, сопровождающееся образованием камней в желчном пузыре (холецистолитиаз) или в желчных протоках (холедохолитиаз). Камни образуются в результате осаждения желчных пигментов, холестерина, некоторых типов белков, солей кальция, инфицирования желчи, ее застоя, нарушения липидного обмена. Болезнь может сопровождаться болями в правом подреберье, желчной коликой, желтухой. Требуется оперативное вмешательство. Патология может осложниться холециститом, образованием свищей, перитонитом.
Общие сведения
Желчнокаменная болезнь – заболевание, характеризующееся расстройством синтеза и циркуляции желчи в гепатобилиарной системе в результате нарушения холестеринового или билирубинового обменов, следствии чего формируются камни (конкременты) в желчных протоках и желчном пузыре. Патология опасна развитием тяжелых осложнений, имеющих высокую вероятность летального исхода. Заболевание намного чаще развивается у женщин. Лечение осуществляют специалисты в сфере клинической гастроэнтерологии и абдоминальной хирургии.
Причины
В случае нарушения количественного соотношения компонентов желчи в организме происходит формирование твердых образований (хлопьев), которые с течением заболевания разрастаются и сливаются в камни. Наиболее часто встречается холелитиаз при нарушенном обмене холестерина (избыточном его содержании в желчи). Перенасыщенная холестерином желчь называется литогенной. Избыток холестерина образуется вследствие следующих факторов:
- При ожирении и употреблении большого количества холестеринсодержащих продуктов.
- При снижении количества желчных кислот, поступающих в желчь (пониженная секреция при эстрогении, депонирование в желчном пузыре, функциональная недостаточность гепатоцитов).
- При снижении количества фосфолипидов, которые подобно желчным кислотам не дают холестерину и билирубину переходить в твердое состояние и оседать.
- При застойных явлениях в системе циркуляции желчи (сгущение желчи вследствие всасывания в желчном пузыре воды и желчных кислот).
Застой желчи в свою очередь может иметь механический и функциональный характер. При механическом застое имеет место препятствие оттоку желчи из пузыря (опухоли, спайки, перегибы, увеличение близлежащих органов и лимфоузлов, рубцы, воспаление с отеком стенки, стриктуры). Функциональные нарушения связаны с расстройством моторики желчного пузыря и желчевыводящих путей (дискинезия желчевыводящих путей по гипокинетическому типу). Также к развитию желчнокаменной болезни могут вести инфекции, воспаления органов билиарной системы, аллергические реакции, аутоиммунные состояния.
Факторами риска развития желчнокаменной болезни являются пожилой и старческий возраст, прием медикаментов, вмешивающихся в обмен холестерина и билирубина (фибраты, эстрогены в менопаузу, цефтриаксон, окреотид), генетические факторы (желчнокаменная болезнь у матери), нарушения питания (ожирение, резкое похудание, голодание, повышенный уровень холестерина и высокоплотных липопротеидов крови, гипертриглицеринемия).
Вероятность развития патологии повышают множественные беременности, обменные заболевания (сахарный диабет, ферментопатии, метаболический синдром), заболевания органов желудочно-кишечного тракта (болезнь Крона, дивертикулы двенадцатиперстной кишки и желчного протока, инфекция желчевыводящих путей), постоперационные состояния (после резекции желудка, стволовой вагоэктомии).
Патанатомия
Желчные камни многообразны по размеру, форме, их может быть разное количество (от одного конкремента до сотни), но все они подразделяются по своей преимущественной компоненте на холестериновые и пигментные (билирубиновые).
Холестериновые камни желтого цвета, состоят из нерастворенного холестерина с различными примесями (минералы, билирубин). Практически подавляющее большинство камней имеют холестериновое происхождение (80%). Пигментные камни темно-коричневого вплоть до черного цвета формируются при избытке билирубина в желчи, что случается при функциональных нарушениях печени, частом гемолизе, инфекционных заболеваниях желчных путей.
Классификация
Согласно современной классификации желчнокаменная болезнь подразделяется на три стадии:
- Начальная (докаменная). Характеризуется изменениями в составе желчи) клинически не проявляется, выявить можно при биохимическом анализе состава желчи.
- Формирования камней. Латентное камненосительство также протекает бессимптомно, но при инструментальных методах диагностики возможно обнаружение конкрементов в желчном пузыре.
- Клинических проявлений. Характеризуется развитием острого или хронического калькулезного холецистита.
Иногда выделяют четвертую стадию – развития осложнений.
Симптомы желчнокаменной болезни
Симптоматик проявляется в зависимости от локализации камней и их размеров, выраженности воспалительных процессов и наличия функциональных расстройств. Характерный болевой симптом при ЖКБ – желчная или печеночная колика – выраженная острая внезапно возникающая боль под правым ребром режущего, колющего характера. Через пару часов боль окончательно концентрируется в области проекции желчного пузыря. Может иррадиировать в спину, под правую лопатку, в шею, в правое плечо. Иногда иррадиация в область сердца может вызвать стенокардию.
Боль чаще возникает после употребления острых, пряных, жареных, жирных продуктов, алкоголя, стресса, тяжелой физической нагрузки, продолжительной работы в наклонном положении. Причины болевого синдрома – спазм мускулатуры желчного пузыря и протоков как рефлекторный ответ на раздражение стенки конкрементами и в результате перерастяжения пузыря избытком желчи при наличии обтурации в желчевыводящих путях. Глобальный холестаз при закупорке желчного протока: расширяются желчные протоки печени, увеличивая орган в объеме, что отзывается болевой реакцией перерастянутой капсулы. Такая боль имеет постоянный тупой характер, часто сопровождается ощущением тяжести в правом подреберье.
Сопутствующие симптомы – тошнота (вплоть до рвоты, которая не приносит облегчения). Рвота возникает как рефлекторный ответ на раздражение околососочковой области ДПК. Если воспалительный процесс захватил ткани поджелудочной железы, рвота может быть частой, с желчью, неукротимой. В зависимости от выраженности интоксикации отмечается повышение температуры от субфебрильных цифр до выраженной лихорадки. При закупорке конкрементом общего желчного протока и непроходимости сфинктера Одди наблюдается обтурационная желтуха и обесцвечивание кала.
Осложнения
Наиболее частым осложнением ЖКБ является воспаление желчного пузыря (острое и хроническое) и обтурация желчевыводящих путей конкрементом. Закупорка просвета желчных путей в поджелудочной железе может вызвать острый билиарный панкреатит. Также частым осложнением желчнокаменной болезни считается воспаление желчевыводящих протоков – холангит.
Диагностика
При выявлении симптоматики печеночной колики пациента направляют на консультацию гастроэнтеролога. Физикальное обследование больного выявляет характерные для присутствия конкрементов в желчном пузыре симптомы: Захарьина, Ортнера, Мерфи. Также определяется болезненность кожи и напряжение мышц брюшной стенки в области проекции желчного пузыря. На коже отмечают ксантемы, при обтурационной желтухе характерный желто-коричневатый цвет кожи и склер.
Общий анализ крови в период клинического обострения показывает признаки неспецифического воспаления – лейкоцитоз и умеренное повышение СОЭ. Биохимическое исследование крови позволяет выявить гиперхолестеринемию и гипербилирубинемию, повышение активности щелочной фосфатазы. При холецистографии желчный пузырь увеличен, имеет известковые включения в стенках, хорошо видны наличествующие внутри камни с известью.
Максимально информативным и самым широко применяемым методом исследования желчного пузыря является УЗИ брюшной полости. Оно точно показывает наличие эхонепроницаемых образований – камней, патологические деформации стенок пузыря, изменения его моторики. На УЗИ хорошо видно наличие признаков холецистита. Также визуализировать желчный пузырь и протоки позволяет и МРТ и КТ желчевыводящих путей. Информативны в плане выявления нарушений циркулирования желчи сцинтиграфия билиарной системы и ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография).

КТ органов брюшной полости. Большой слоистый конкремент в желчном пузыре, симптом «мишени»
Лечение желчнокаменной болезни
Выявление присутствия камней в желчном пузыре без наличия осложнений, как правило, не требует специфического лечения – прибегают к так называемой выжидательной тактике. Если развивается острый или хронический калькулезный холецистит, показано удаление желчного пузыря, как источника камнеобразования. Оперативное вмешательство (холецистотомия) полостное или лапароскопическое в зависимости от состояния организма, патологических изменений в стенках пузыря и окружающих тканях, размеров конкрементов. Холецистэктомия из минидоступа всегда может быть переведена в открытую полостную операцию в случае технической необходимости.
Существуют методики растворения конкрементов с помощью препаратов урсодезоксихолиевой и хенодезоксихолиевой кислот, но такого рода терапия не приводит к излечению от желчнокаменной болезни и со временем возможно образование новых камней. Еще одним способом разрушения камней является ударно-волновая литотрипсия – применяется только в случае присутствия единичного конкремента и у больных, не страдающих острым воспалением желчного пузыря или протоков.
Прогноз и профилактика
Прогноз напрямую зависит от скорости образования камней, их величины и подвижности. В подавляющем количестве случаев присутствие камней в желчном пузыре ведет к развитию осложнений. При успешном хирургическом удалении желчного пузыря – излечение без выраженных последствий для качества жизни пациентов. Профилактика заключается в избегании факторов, способствующих повышенной холестеринемии и билирубинемии, застою желчи.
Сбалансированное питание, нормализация массы тела, активный образ жизни с регулярными физическими нагрузками позволяют избежать обменных нарушений, а своевременное выявления и лечение патологий билиарной системы (дискинезий, обтураций, воспалительных заболеваний) позволяет снизить вероятность стаза желчи и выпадения осадка в желчном пузыре. Особое внимание обмену холестерина и состоянию желчевыводящей системы необходимо уделять лицам, имеющим генетическую предрасположенность к камнеобразованию.
При наличии камней в желчном пузыре профилактикой приступов желчных колик будет соблюдение строгой диеты (исключение из рациона жирных, жареных продуктов, сдобы, кондитерских кремов, сладостей, алкоголя, газированных напитков и т. д.), нормализация массы тела, употребление достаточного количества жидкости. Для снижения вероятности движения конкрементов из желчного пузыря по протокам не рекомендована работа, связанная с продолжительным нахождением в наклонном положении.
Источник
Желчно-каменная болезнь — образование в желчном пузыре камней, различных по размеру и структуре. Желчно-каменной болезнью страдает примерно каждый десятый человек старше 40 лет, женщины страдают в два раза чаще. Реже болеют дети. Иногда предрасположенность к заболеванию передается по наследству. Чаще встречается у коренных жителей Америки и у людей испанского происхождения. К факторам риска относится избыточный вес, a также рацион питания с большим содержанием жиров.
Камни формируются из желчи (жидкости, с помощью которой осуществляется пищеварение). Желчь вырабатывается в печени, а затем скапливается в желчном пузыре. Выработка желчи происходит в основном за счет холестерина, пигментов и различных солей. Изменение химического состава желчи может стать причиной образования камней. Примерно каждый пятый камень состоит только из холестерина и примерно каждый двадцатый — только из пигментов. Обычно в желчном пузыре образуется большое количество камней, некоторые из них могут достигать значительных размеров.
Часто желчно-каменная болезнь развивается без каких-либо объективных причин. Тем не менее, камни, состоящие из холестерина, скорее образуются у людей со значительным избыточным весом.
К образованию пигментных камней может привести слишком интенсивный процесс разрушения красных кровяных телец, что бывает при гемолитической анемии и серповидно-клеточной анемии. Затрудненное опорожнение желчного пузыря, которое может привести к сужению желчных протоков, также повышает риск развития заболевания.
Желчно-каменная болезнь часто протекает без симптомов. Тем не менее, симптоматика может развиться, если один или более камней преграждают пузырный проток или общий желчный проток. Камень, частично или полностью преграждающий поток желчи, вызывает приступ, известный под названием желчной колики, которая проявляется следующими симптомами:
– боль в верхней правой части живота, варьирующаяся от умеренной до острой;
– тошнота и рвота.
Приступы обычно оказываются быстро проходящими. Обычно возникают после приема жирной пищи, которая заставляет желчный пузырь сжиматься. Застрявшие в желчных протоках камни преграждают выход желчи. Это может привести к сильному воспалению или инфицированию желчного пузыря и желчных протоков. Закупорка желчных протоков также может быть причиной развития желтухи.
Если на основе имеющихся симптомов врач заподозрил у пациента желчно-каменную болезнь, необходимо сдать анализ крови. Кроме того, пациент должен пройти ультразвуковое обследование. Если установлена закупорка желчного протока, точное местонахождение камня в желчном пузыре может быть обнаружено с помощью специальной процедуры — эндоскопической ретроградной холангио-панкреатографии, в ходе которой с помощью эндоскопа в желчные протоки вводится контрастное вещество, а затем делается рентгеновский снимок.
Желчно-каменная болезнь, протекающая без симптомов, не требует специального лечения. Если симптомы не постоянны или же носят мягкую форму, возникновения дальнейших эпизодов дискомфорта можно избежать с помощью диеты с низким содержанием жиров. Тем не менее, если симптомы не проходят или же состояние пациента ухудшается, возможно, необходимо прибегнуть к хирургическим методам лечения (удаление желчного пузыря с помощью традиционных хирургических методов или же щадящей хирургии). Удаление желчного пузыря обычно приводит к полному выздоровлению. Отсутствие желчного пузыря в большинстве случаев никак не отражается на здоровье пациента, желчь продолжает бесперебойно поступать через проток непосредственно в кишечник. Существуют медикаменты, с помощью которых можно добиться рассасывания камней, полностью состоящих из холестерина, но для полного их исчезновения могут потребоваться месяцы или даже годы. Альтернативный метод — лечение достигается с помощью ударного действия ультразвуковой волны, когда камни разбиваются на небольшие части, и в дальнейшем они безболезненно проходят в тонкий кишечник, а затем выводятся из организма с каловыми массами. Использование медикаментов и литотрипсии делает необязательным применение хирургических методов.
Источник
Дата публикации 19 октября 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Желчнокаменная болезнь (калькулёзный холецистит) — заболевание, характеризующееся наличием конкрементов (камней) в желчном пузыре или его протоках.
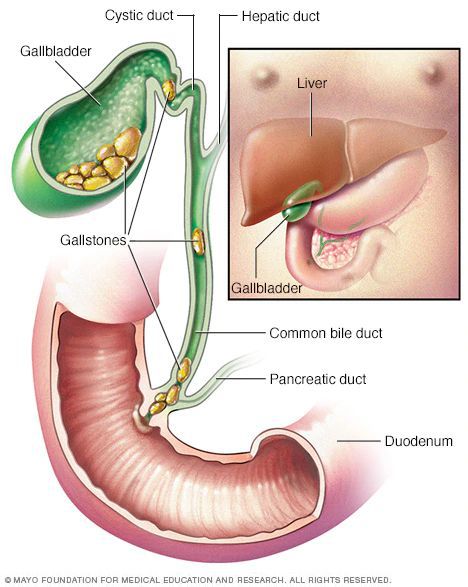
Желчнокаменная болезнь (ЖКБ) является наиболее распространённым заболеванием в хирургической гастроэнтерологии, занимая первое место среди хирургических заболеваний. Согласно исследованиям в Европе и США ЖКБ диагностируют у 10-15% взрослого населения. Каждый год в мире выполняется более 500 тысяч холецистэктомий (операций по удалению желчного пузыря).
Чаще всего болезнь поражает людей в возрасте 40-50 лет, однако она может проявиться и в совсем юном и в пожилом возрасте.
Желчнокаменная болезнь является полиэтиологическим заболеванием и назвать одну причину её возникновения не представляется возможным.
Камни в просвете желчного пузыря образуются под влиянием комплекса факторов. Разнообразные расстройства обмена веществ способствуют кристаллизации холестерина, что в дальнейшем приводит к формированию камней в желчном пузыре.
Возникновение ЖКБ напрямую зависит от следующих факторов:
- половая принадлежность — по статистическим данным у женщин ЖКБ диагностируется в три раза чаще, чем у мужчин;
- возраст — чем старше человек, тем выше риск возникновения данного заболевания (зачастую оно обнаруживается у людей после 60 лет);
- наследственность и генетические факторы;
- нерациональное питание — чрезмерное употребление сладкой, слишком острой, копчёной и жирной пищи;
- нарушения липидного (жирового) обмена;
- частые переедания;
- ожирение;
- беременность или предшествующие многократные роды;
- длительный отказ от еды;
- курение, алкоголь;
- сидячий образ жизни;
- сахарный диабет;
- приём некоторых лекарственных препаратов;
- инфицирование двенадцатиперстной кишки или желчевыводящих протоков различными патологическими бактериями или микроорганизмами;
- цирроз печени.
Образовавшиеся камни различаются по составу. Они бывают:
- пигментными;
- холестериновыми;
- известковыми;
- смешанными (состоят из различных химических элементов).

Для желчнокаменной болезни характерно свое “лицо”. В данном случае работает правило пяти F — наиболее патогномоничных признаков:
- Female (женщина);
- Fat (ожирение);
- Forty (старше 40 лет);
- Fair (блондинка);
- Fertile (рожавшая).
У пациентов, страдающих ожирением, повышена концентрация холестерина в крови, что является предрасполагающим фактором формирования конкрементов. Рожавшие женщины старше 40 лет в большей мере подвержены возникновению ЖКБ, что связано с гормональной перестройкой всего организма.
Неправильное питание, избыточное поступление в организм холестерина, жиров также влияет на риск возникновения желчнокаменной болезни. Однако даже самые строгие вегетарианцы не застрахованы от неё.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы желчнокаменной болезни
Проявления желчнокаменной болезни достаточно явные. Чаще всего пациентов беспокоит тупая ноющая боль или тяжесть в правом подреберье, которая возникает при погрешностях в диете. Также может беспокоить тошнота, чувство горечи во рту и другие диспептические расстройства.
Нередко желчнокаменная болезнь одновременно протекает с грыжей пищеводного отверстия диафрагмы, язвой желудка или двенадцатиперстной кишки, дивертикулёзом (выпячиванием стенок) ободочной кишки, что обусловлено общей иннервацией и одинаковыми предрасполагающими факторами. В этом случае клиническая картина может быть не совсем ясной.
Часто желчнокаменная болезнь протекает бессимптомно, и камни в просвете желчного пузыря находят при рутинном выполнении УЗИ брюшной полости.
В определённом числе случаев болезнь манифестирует (проявляется) острым воспалением или сразу развитием осложнений (холедохолитиаза, холангита, механической желтухи).
При развитии острого холецистита на фоне желчнокаменной болезни пациента чаще всего беспокоит острая боль в правом подреберье, лихорадка и тошнота.
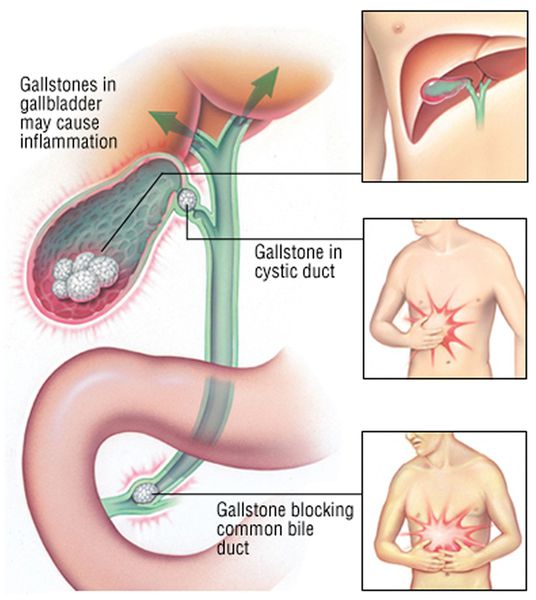
При развитии такого грозного осложнения ЖКБ, как холедохолитиаз (наличие камней в желчных протоках) и механическая желтуха, возникает пожелтение кожных покровов, склер, слизистых оболочек, зуд кожных покровов, потемнение мочи и обесцвечивание кала. Наличие этих признаков является поводом к экстренной госпитализации в хирургический стационар.

Патогенез желчнокаменной болезни
Рассмотрим анатомию желчного пузыря и его протоков.
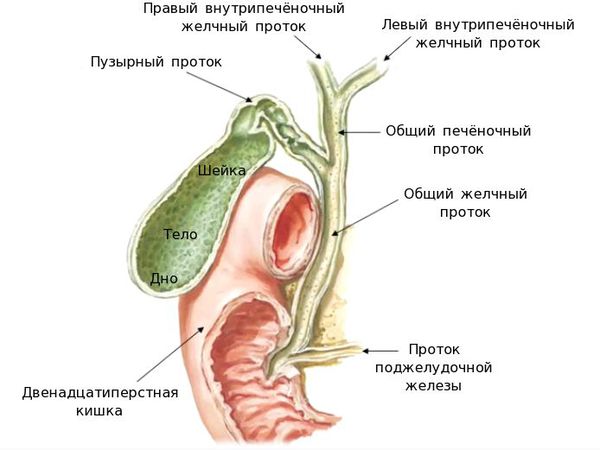
Желчь, синтезируемая клетками печени, по правому и левому долевым протокам попадает в общий печёночный проток. Далее через пузырный проток она депонируется (временно откладывается) в желчном пузыре. Во время приёма пищи желчный пузырь сокращается, и желчь по общему желчному протоку через большой дуоденальный сосок попадает в двенадцатиперстную кишку, где и связывается с пищей. Основная роль желчи — эмульгация (расщепление) жиров.
По различным причинам, чаще всего из просвета двенадцатиперстной кишки, в желчный пузырь попадают патогенные микроорганизмы, формируя «бактериальное ядро» будущего желчного камня. В связи с наличием в просвете желчного пузыря хронического инфекционного воспаления нарушается его сократительная функция. Желчь застаивается, способствуя увеличению числа конкрементов и их размеров.[1]
Существует несколько теорий этиопатогенеза ЖКБ:
- Инфекционная теория. Приверженцы этой концепции связывают образование камней с хронической инфекцией желчи в просвете желчного пузыря. В процессе воспаления из экссудата выпадают нити фибрина, с которым связывается билирубин и холестерин, формируя конкременты.
- Дискразическая теория. Согласно этой концепции, камни образуются в процессе нарушения холестеринового обмена. Холестерин, попадая в организм с пищей, кристаллизуется в просвете желчного пузыря на фоне его гипокинезии (неподвижности), что приводит к формированию камней. Ситуация может усугубляться при наличии у пациента сахарного диабета, подагры или хронических болезней почек. Однако данная теория объясняет формирование только холестериновых камней.
- Физико-химическая теория. В основе этой идеи камнеобразования лежит концепция нарушения коллоидного равновесия в желчи. Холестерин, являясь нерастворимым в воде соединением, растворяется в желчи за счёт взаимодействия с желчными кислотами. При высоком содержании холестерина в крови и желчи и снижении концентрации желчных кислот происходит кристаллизация желчи с образованием конкрементов.[1]
Классификация и стадии развития желчнокаменной болезни
Калькулёзный холецистит предполагает хроническое и острое течение заболевания.
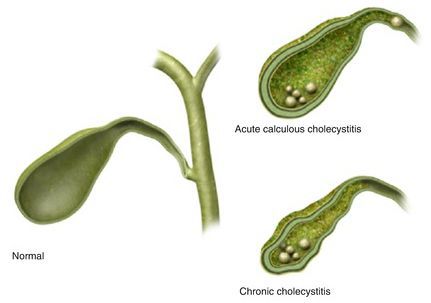
Хронический калькулёзный холецистит характеризуется периодами обострения и ремиссии или бессимптомным течением. Такой вид калькулёзного холецистита различают по клинической картине:
- первично хронический холецистит — бессимптомное течение заболевания;
- хронический рецидивирующий холецистит — заболевание протекает с периодами обострения и ремиссии;
- хронический резидуальный холецистит — в этом случает пациентов постоянно беспокоит боль или тяжесть в правом подреберье.
Острый калькулёзный холецистит отличается острым началом заболевания, интенсивным болевым синдромом, а также определёнными изменениями в УЗ-картине и анализах крови. Его дифференцируют по тяжести воспалительных изменений стенки желчного пузыря:
- катаральный;
- флегмонозный;
- гангренозный.
В далеко зашедших случаях возникает перитонит, который может быть местным, распространённым и разлитым. Также могут формироваться перипузырные абсцессы.
Осложнения желчнокаменной болезни
Несмотря на то, что желчнокаменная болезнь хорошо изучена, а лапароскопическая холецистэктомия (метод выбора хирургического лечения) освоен в совершенстве многими хирургами, пациенты часто затягивают с лечением “до последнего” или просто боятся операции, после чего поступают в больницу с такими тяжёлыми осложнениями, как холедохолитиаз и механическая желтуха.
При миграции конкремента из просвета желчного пузыря в общий желчный проток камень может застрять и вызвать механическую желтуху. При этом желчь, вместо того чтобы поступать в просвет двенадцатиперстной кишки, всасывается обратно в кровь, вызывая тяжёлую интоксикацию и печёночную недостаточность.
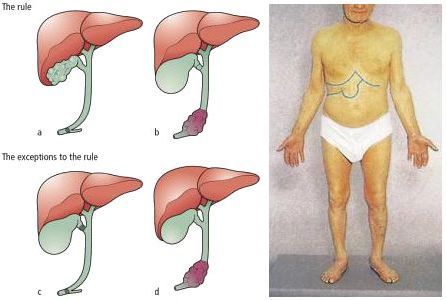
Данное осложнение требует немедленного эндоскопического вмешательства — ЭРПХГ (эндоскопической ретроградной панкреатохолангиографии) и извлечения камней из общего желчного протока с последующей лапароскопической холецистэктомией в ближайшем периоде.
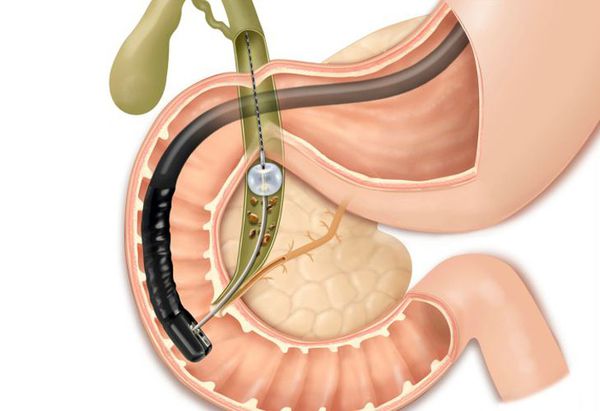
Также ЖКБ может осложняться:
- холангитом (воспалением желчных протоков) — требует длительной и массивной антибактериальной терапии;
- формированием рубцовых стриктур большого дуоденального соска — нередко требует многократных эндоскопических вмешательств;
- желчными свищами (формированием патологических соустий между желчными путями и соседними органами или свободной брюшной полостью).[4]

Диагностика желчнокаменной болезни
Диагностика ЖКБ достаточно простая и зачастую не требует высокотехнологичных инструментальных методов обследования.
При сборе анамнеза пациенты нередко отмечают появление тупой ноющей боли в правом подреберье при погрешности в диете, а также горечь во рту.
Физикальный осмотр пациента с желчнокаменной болезнью в “холодном периоде”, то есть вне обострения, может оказаться безрезультатным. Только при остром холецистите или в случае приступа желчной колики пальпация в правом подреберье в проекции желчного пузыря может быть болезненна.
Основным инструментальным способом диагностики ЖКБ являет УЗИ брюшной полости. Этот рутинный метод диагностики позволяет выявить конкременты в просвете желчного пузыря с точностью до 95%, а также определить их размер и количество, оценить состояние стенки желчного пузыря, диаметр внутрипечёночных и внепечёночных желчных протоков.[5]
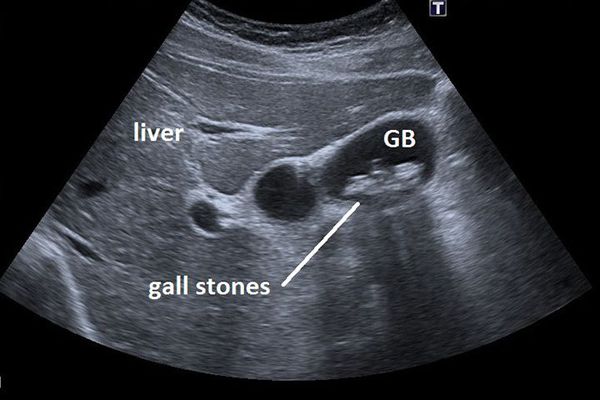
Мультиспиральная компьютерная томография имеет ограниченные возможности в диагностике желчнокаменной болезни, так как зачастую конкременты являются рентген-негативными и не видны при данном исследовании.
При сомнительных результатах ультразвукового исследования, а также при осложнённом течении ЖКБ пациенту следует выполнить магнитно-резонансную томографию. Этот метод является лучшим методом диагностики как желчнокаменной болезни и её осложнений, так и любых других заболевании органов гепатопанкреатодуоденальной области.[2]

Лечение желчнокаменной болезни
В середине ХХ века в эксперименте на животных исследовался следующий метод лечения ЖКБ: желчный пузырь разрезали, доставали конкременты, и зашивали обратно. Однако с течением времени конкременты образовывались вновь, что вполне объяснимо, так как камни желчного пузыря являются лишь проявлением болезни, а не самой болезнью. Хроническое воспаление желчного пузыря никуда не исчезало, что приводило к рецидиву заболевания.
Следующей попыткой вылечить ЖКБ без операции была ударно-волновая литотрипсия (по аналогии с лечением мочекаменной болезни). Но такой вид лечения вызывал разрыв ткани печени или стенки желчного пузыря с формированием абсцессов, гематом и перитонита. Обломки конкрементов, если их и удавалось раздробить, мигрировали в протоки, вызывая холедохолитиаз и механическую желтуху. Метод пришлось оставить в прошлом.
Некоторые врачи-гастроэнтерологи рекомендуют своим пациентам приём различных желчегонных препаратов, а также разные виды «дюбажей» с целью консервативного лечения ЖКБ. Под действием этой терапии конкременты могут легко мигрировать из желчного пузыря во внепечёночные желчные протоки, вызвав холедохолитиаз и механическую желтуху, что в свою очередь потребует экстренного хирургического вмешательства.
Таким образом, единственным методом радикального излечения желчнокаменной болезни является его удаление — холецистэктомия.[3]
Вначале эту операцию выполняли через традиционный (лапаротомный) доступ, что приводило к большому количеству осложнений как в раннем, так и в позднем послеоперационном периоде. С развитием новых технологий операцию стали выполнять лапароскопически.[7]
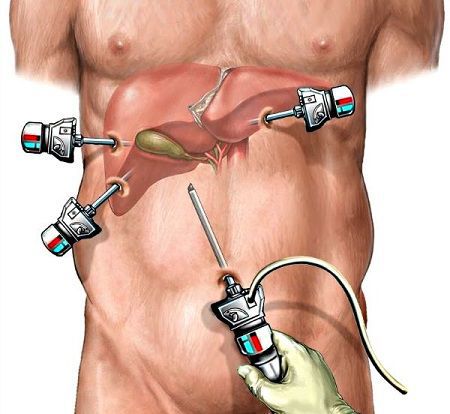
Холецистэктомия выполняется следующим образом:
- через сантиметровый разрез над пупком в брюшную полость вводится трубка (троакар) и лапароскоп, брюшную полость наполняют углекислым газом, формируя, таким образом, пространство для операции;
- дополнительно устанавливают ещё один сантиметровый и 25-миллиметровый троакары;
- при помощи специальных инструментов желчный пузырь мобилизуется, отделяется от ложа, пузырный проток и артерия клипируется титановым клипсами;
- желчный пузырь извлекают через околопупочный или эпигастральный доступ.
Операция проходит под общим наркозом и продолжается в среднем в течение часа. Благодаря малотравматичному лапароскопическому доступу послеоперационный болевой синдром минимален, и уже вечером в день операции пациент может вставать и ходить, не испытывая сильной боли.
При гладком течении послеоперационного периода пациент может быть выписан на следующий день после операции, что особенно важно для людей работоспособного возраста. Косметический дефект операции минимален, уже спустя месяц после операции рубцы становятся практически незаметными.[6]
Параллельно с лапароскопической холецистэктомией возникла холецистэктомия из минилапаротомного доступа. Однако в связи со сложностью визуализации элементов печёночно-двенадцатиперстной связки и высоким риском травматизации соседних органов этот доступ практически не используется.
Относительно недавно лапароскопическую холецистэктомию стали выполнять из одного доступа. При выполнении данной операции над пупком делается единственный разрез длиной 3-4 см. Такой доступ особенно актуален при наличии у пациента пупочной грыжи, так как позволяет решить две проблемы через один разрез.
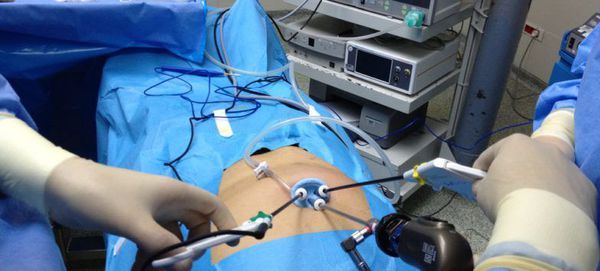
Всё большую популярность набирает NOTES хирургия — операции через естественные отверстия. Так, лапароскопическую холецистэктомию можно провести через разрез во влагалище или прямой кишке, что не оставляет шрамов на животе, однако чревато инфекционными и другими осложнениями.
Прогноз. Профилактика
Желчнокаменная болезнь является исключительно хирургическим заболеванием. Все попытки его консервативного лечения бессмысленны и зачастую опасны. Единственный возможный способ победить болезнь — операция.
Лапароскопическая холецистэктомия — «золотой стандарт» лечения желчнокаменной болезни.[8] Вмешательство является максимально безопасным и сопровождается низким риском осложнений.[9] Реабилитация после операции очень быстрая и позволяет пациенту приступить к труду в ближайшие дни после выписки. Средний срок госпитализации составляет 1-2 суток.
После выполнения лапароскопической холецистэктомии пациенту обычно рекомендуют соблюдать диету (диета № 5) в течение месяца, избегать физической нагрузки, а также приём ферментных препаратов (панкреатин, креон и другие).
Спустя месяц после операции пациент может вернуться к обычному рациону и образу жизни без каких-либо рисков осложнений. Отсутствие желчного пузыря ни в коей мере не влияет на качество жизни в отдалённом периоде.
Операцию целесообразно выполнять в “холодном” периоде, а не во время приступа, так как операция в случае острого холецистита сопровождается более высоким процентом осложнений. Не стоит откладывать операцию “в долгий ящик”. Как показывает практика, приступы холецистита случаются в самый неподходящий момент и зачастую вдалеке от специализированных медицинских учреждений.
Не стоит также забывать, что с годами сердце и лёгкие работают хуже, присоединяются ишемическая болезнь сердца и хронический бронхит, что может пагубно повлиять на течение наркоза и послеоперационного периода.[10]
Профилактики заболевания предполагает активный образ жизни, здоровое питание и отказ от вредных привычек. Всё это в какой-то мере может снизить риск желчнокаменной болезни, но не застрахует от неё на 100%.
Таким образом, при выявлении желчнокаменной болезни не стоит тянуть время, а следует обратиться к хирургу-профессионалу для скорейшего решения вопроса о хирургическом лечении.
Источник
