Мочекаменная болезнь при подагре
Берегите кальций
Фосфатные камни бывают двух видов: фосфатно-кальциевые и смешанные (или струвиты), состоящие из магниево-аммонийных фосфатов и солей кальция.
Фосфатно-кальциевые камни образуются и растут при щелочной реакции мочи и повышенном выведение фосфата кальция с мочой. Это бывает при заболеваниях с повышенной кислотностью желудочного сока, при длительном приеме препаратов, снижающих кислотность, при нарушении работы почечных канальцев. Кроме того, такие камни часто формируются при нарушении функции паращитовидных желез и обмена витамина D.
Струвиты образуются при хроническом воспалении в мочевых путях Бактерии-возбудители (чаще всего протей, кишечная палочка и бактерии из рода Pseudomonas) синтезируют ферменты, расщепляющие мочевину с образованием аммиака, который является обязательным компонентом струвитов. При этом моча сильно защелачивается (рН >7,5) и создаются условия для выпадения кристаллов солей. Струвиты растут быстро, часто становятся коралловидными и требуют оперативного вмешательства.
Цель диеты:
• создать условия для закисления мочи;
• уменьшить выделение кальция с мочой.
При фосфатно-кальциевых камнях больным рекомендуются продукты, повышающие кислотность мочи, богатые витаминами А и D: мясо, рыба, печень, сало, хлеб, мучные изделия, сливочное и растительное масло, яйца (одно в день), некрепкий чай, кофе с небольшим количеством молока. Разрешаются овощи, бедные щелочными валентностями и кальцием (горох, фасоль, чечевица, брюссельская капуста, тыква), кислые ягоды и фрукты (брусника, клюква, красная смородина, кислые яблоки, айва). Молоко и молочные продукты, а также растительная пища, кроме названных продуктов, ограничиваются.
Надо иметь в виду, что длительные пищевые ограничения кальция могут нанести вред организму, поэтому на фоне основной диеты один раз в неделю в рацион включают молоко и молочные продукты. Таковы классические рекомендации диеты №14 при фосфатных камнях.
Однако ряд диетологов обращают внимание на то, что животный белок способствует повышенному выделению кальция с мочой. При этом он может высвобождаться из костной ткани, что приводит к ее разрежению. Кроме того, животный белок является источником фосфора. Поэтому существует другой подход к диетическому питанию при фосфатных камнях.
Основу рациона составляют блюда из цельнозерновых злаков (хлеб, проростки, хлопья из ржи, пшеницы, овса, настои на злаках) и нешлифованных круп (каши), семя льна, растительное масло, бедные оксалатами ягоды и фрукты (в том числе в виде компотов и морсов с медом или неочищенным сахаром), тыква, репа, бобовые, морковь, капуста (особенно квашеная). Сметана добавляется в небольших количествах только в готовую пищу. В день можно съедать 1 яйцо с желтком (при этом взбитые белки из 2-3 яиц можно использовать для приготовления блюд), рыба и морепродукты разрешены 2-3 раза в неделю. Потребление соли и животного жира ограничивается. Мне представляется, что в пожилом возрасте предпочтительнее придерживаться этого варианта диеты.
Регулярное включение в рацион клюквы, клюквенного морса и сока снижает частоту развития мочевой инфекции. Это важный продукт для больных, имеющих смешанные камни, а также находящихся в группе риска. Кроме того, им стоит обратить внимание на пряные травы, которые используют как приправу: тимьян, фенхель, тысячелистник, тмин. При регулярном употреблении они способны оказывать выраженное противомикробное действие. Нормальная работа желудка и кишечника служит залогом здоровья почек. Поэтому надо следить за тем, чтобы их работа не нарушалась.
К чему ведет чревоугодие
При подагре нарушается обмен пуриновых оснований и мочевой кислоты. Это происходит по разным причинам, в том числе под действием наследственных факторов. Большую роль в развитии болезни играют и пищевые предпочтения: употребление большого количества продуктов, богатых пуриновыми основаниями, особенно мяса и мясопродуктов. Кратчайший путь к подагре при наличии генетической предрасположенности – это чревоугодие: частые обильные застолья с жирной мясной пищей и алкоголем, в том числе с пивом. Попадая в организм человека, пуриновые основания расщепляются до мочевой кислоты. При ее избытке почки не могут вывести ее полностью, и содержание мочевой кислоты в крови резко повышается. Вследствие этого она накапливается в организме. Кристаллы самой кислоты и ее солей откладываются в тканях (чаще в суставах рук и ног), а в перенасыщенной солями моче образуются уратные камни.
Соблюдение диеты дает хороший результат в профилактике обострений и снижении темпов прогрессирования заболевания.
Цель диеты:
• снизить уровень содержания мочевой кислоты в крови;
• повысить выделение мочевой кислоты почками;
• уменьшить риск образования уратных камней в почках;
• снизить риск повышения концентрации щавелевой кислоты и ее солей (оксалатов) в моче для профилактики образования смешанных камней.
Для лечения вне обострения и профилактики приступов подагры рекомендуется диета № 6 по М.И.Певзнеру. Она подразумевает исключение из рациона продуктов, богатых пуриновыми основаниями и мочевой кислотой, и ограничение продуктов, являющихся источниками оксалатов. Эти же продукты закисляют мочу и создают условия для выпадения кристаллов уратов и оксалатов.
Запрещаются: печень, почки, мозги, язык, мясо молодых животных, консервы, копчености, жирная, соленая, копченая рыба, бульоны – мясные, рыбные, грибные, куриные, животный жир, бобовые, щавель, шпинат, цветная капуста, инжир, шоколад, какао, кофе, крепкий чай.
Очень важно, изменив рацион питания, сдвинуть реакцию мочи в щелочную сторону. Это приводит к повышению растворимости кристаллов мочевой кислоты и предупреждает прогрессирование мочекаменной болезни. С этой целью в питании увеличивают количество молочных продуктов, овощей и фруктов включают в него щелочные минеральные воды. Защелачиванию мочи способствуют соки из огурцов, кабачков, настой листьев липы.
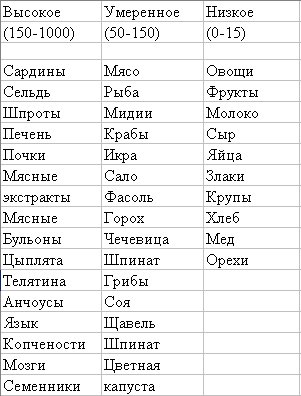
Содержание пуриновых оснований в продуктах (в мг на 100 г)
Особое внимание уделяется цитрусовым, в первую очередь лимонам. В определенной степени их можно расценивать как альтернативу цитратным смесям, которые обычно назначают для подщелачивания мочи и увеличения концентрации в ней цитратов. Считается, что регулярный прием 0,5 чашки свежевыжатого лимонного сока, разведенного водой и подслащенного медом, не только повышает выделение цитратов, но и уменьшает выделение кальция с мочой. Свежевыжатый апельсиновый сок также оказывает положительное действие на обмен цитратов, но не влияет на содержание кальция в моче и к тому же увеличивает количество оксалатов. Что же касается сока из грейпфрута, то у не которых больных он увеличивает риск образования камней.
Прежде всего, надо постараться определить состав камней. А пока происхождение камнем уточняется, соблюдать общие диетические рекомендации для всех видов мочекаменной болезни.
• Пить 1,5-3 л жидкости в день (вода, слабый чай, березовый сок, настой мелиссы, мяты, укропа, фенхеля). Избегать безалкогольных прохладительных напитков, содержащих много фосфорной кислоты, повышающей риск образования камней.
• Ограничить употребление соли и продуктов, содержащих ее в больших количествах.
Полезны овощи, фрукты и ягоды, богатые калием. Он оказывает выраженное мочегонное действие и тем самым благоприятствует выведению мочекислых соединений из организма. Фрукты и ягоды рекомендуется есть 2 раза в день, утром и вечером, за 40-60 минут до еды или через 2-3 часа после еды.
Для снижения насыщения мочи солями рекомендуется больше пить. Если нет противопоказаний со стороны сердечно-сосудистой системы, надо выпивать 2-2,5 л жидкости в день. При этом количество соли ограничивается до 5-7 г, чтобы избежать задержки жидкости в организме и снизить потребление натрия.
Ограничивают употребление тугоплавких животных жиров, богатых насыщенными жирными кислотами, так как установлена прямая взаимосвязь между их количеством в пище, возрастанием уровня мочевой кислоты в крови и уменьшением ее выделения с мочой. Нарушения обмена мочевой кислоты часто сопровождаются снижением чувствительности клеток к инсулину, поэтому рекомендуется меньше употреблять легкоусвояемых углеводов (продуктов из белой муки, сахара, сладостей). При избыточном весе это ограничение должно быть более жестким.
Режим питания дробный: 5-6 раз в день; в промежутках между приемами пищи и натощак надо обязательно пить хотя бы несколько глотков жидкости.
Мясо, птицу и рыбу предварительно отваривают: при варке до 50% содержащихся в продукте пуринов переходят в бульон. После отваривания из мяса, птицы, рыбы готовят разные блюда (тушат, запекают, жарят). В рацион мясные и рыбные блюда включают не чаще 2-3 раз в неделю. Порция мяса должна быть не более 100-150 г, рыбы – не более 170-200 г.
• Отказаться от пищевых концентратов (бульонные кубики, супы в пакетиках, соусы и т.д.), содержащих глутамат натрия, а также от других продуктов с избытком натрия.
• Исключить острые и жареные копчености, алкоголь.
• Ограничить потребление животных белков и жиров.
• Есть больше продуктов, содержащих калий и витамины (особенно группы B).
• Без совета врача не принимать препараты с повышенным содержанием кальция и витамина С.
При подагре следует обеспечить организм суточной нормой витаминов С (аскорбиновой кислотой), В1 (рибофлавином) и В3 (ннацином). Желательно получать эти витамины из натуральных продуктов.
Перед сном при подагре обязательно нужно выпивать стакан жидкости: некрепкий чай, чай с молоком или лимоном, кефир, отвар пшеничных отрубей, соки. Следует ограничить потребление продуктов, возбуждающих нервную систему (кофе, какао, крепкий чай, острые закуски, пряности и др.). Употребление спиртных напитков может провоцировать подагрические приступы, так как алкоголь ухудшает выведение почками мочевой кислоты.
При подагре полезно раз в неделю проводить разгрузочные дни – творожные, кефирные, молочные и фруктовые. В разгрузочные дни надо выпивать не менее 1,5-2 л жидкости. А вот голодание строго противопоказано. Оно приводит к резкому повышению содержания мочевой кислоты в крови и приступу подагры. Не меньший вред могут нанести высокобелковые диеты (мясо, рыба, сыр, молочные продукты, яйца), которые некоторые больные используют для борьбы с лишним весом.
В период обострения категорически запрещаются любые мясные и рыбные продукты. Основу диеты составляют молоко, молочнокислые продукты, кисели, компоты, овощные и фруктовые соки, некрепкий чай с молоком или лимоном, овощные супы, жидкие каши. В день надо пить до 2 л жидкости. Особенно полезны в такие дни щелочные минеральные воды.
Когда обострение затихает, можно включать в питание мясные блюда, но не чаще двух раз в неделю по 100-150 г отварного мяса. В остальные дни едят молочные продукты, яйца, крупы, картофель, овощи и фрукты. Такая диета назначается на 1-2 недели.
Татьяна Кравец,
кандидат медицинских наук
Источник
Подагрическая нефропатия — это поражение почек, возникающее у больных подагрой. Может проявляться в разных вариантах, зачастую длительное время протекает бессимптомно. В последующем возможны почечные колики, дизурия, никтурия, олигурия, гематурия, боли в пояснице, артериальная гипертензия, спонтанное отхождение камней. Диагностируется с помощью определения уровня мочевой кислоты в моче и крови, УЗИ почек, исследования синовиальной жидкости, биоптатов суставных тканей и тофусов. Для лечения используют урикодепрессивные, урикозурические, урикоразрушающие препараты. По показаниям проводится массивная инфузионная терапия, заместительная терапия, хирургическое удаление камней.
Общие сведения
Подагрическая (мочекислая, уратная) нефропатия развивается у 30-70% пациентов с подагрой. Относится к категории собирательных понятий, объединяет все виды почечной патологии подагрического происхождения. Наиболее распространенной формой заболевания считается хронический интерстициальный нефрит, который у 17% больных на начальных этапах характеризуется эпизодами острой мочекислой обструкции почек и в 52% случаев сочетается с нефролитиазом.
В 30-40% урологическая патология является единственным проявлением нарушений метаболизма пуринов и служит «почечной» маской подагры. Как и основное заболевание, подагрическая нефропатия чаще выявляется у пациентов мужского пола. Актуальность своевременной диагностики нефрологического заболевания у больных, страдающих подагрой, связана с высоким риском развития ХПН.

Подагрическая нефропатия
Причины
Поражение почек при подагре провоцируется типичными для этого заболевания метаболическими нарушениями. Ключевым повреждающим фактором становится мочевая кислота, которая усиленно производится организмом больного из-за генетически обусловленной недостаточности фермента гипоксантин-гуанинфосфорибозилтрансферазы. Непосредственными причинами нефропатии являются:
- Гиперурикемия и урикозурия. Соли мочевой кислоты оказывают прямое токсическое воздействие на почечную паренхиму и вызывают обструкцию почечных канальцев, откладываясь в их просвете. Гиперурикемия также потенцирует усиление секреции ренина, фактора пролиферации сосудистых гладкомышечных волокон, тромбоксана.
- Кислая реакция мочи. При значительной урикозурии pH мочи может снижаться до 4,5-5,8, что облегчает преципитацию уратов в почках. Кислая моча усиливает дистрофию почечного эпителия, формирующуюся на фоне его постоянной травматизации камнями, становится питательной средой для размножения микроорганизмов.
Риск нефропатии при подагрическом процессе повышается у пациентов, которые злоупотребляют алкоголем, допускают погрешности в диете, употребляя в больших количествах мясо, бобовые и другие продукты, содержащие пурины. Уратное поражение почек чаще наблюдается у больных с абдоминальным ожирением, инсулинорезистентностью, сахарным диабетом. Провоцирующими факторами также могут стать длительное голодание, интенсивные тренировки и тяжелый физический труд, сопровождающиеся массивной анаэробной деструкцией белковых волокон. Уровень мочевой кислоты повышается при приеме салицилатов, диуретиков, ряда других лекарственных средств.
Патогенез
Механизм развития подагрической нефропатии основан на дисбалансе между высокой концентрацией мочевой кислоты и способностью к ее безопасной элиминации из организма. На фоне усиленного выделения мочевой кислоты клубочками и снижения pH мочи ураты начинают кристаллизоваться в почечных канальцах. В результате нарушается внутрипочечный пассаж мочи, усиливаются застойные явления, что опосредованно влияет на фильтрующую способность почек. Формирование и рост уратных конкрементов провоцируют дистрофические процессы в почечном эпителии.
Проникновение уратов в тубулоинтерстиций сопровождается воспалительной реакцией, усилением фиброгенеза, склерозированием паренхимы за счет образования соединительной ткани с последующим развитием почечной недостаточности. У части пациентов определенную роль в патогенезе нефропатии подагрического типа играют образование аутоиммунных комплексов, повреждающих мембраны клубочков, а также активация ренин-ангиотензиновой системы с возникновением артериальной гипертензии и нефроангиосклероза.
Классификация
Ключевыми критериями современной систематизации форм поражения почечных тканей при подагре являются тип морфологических изменений, острота течения и клиническая форма патологического процесса, этапность развития заболевания. У половины больных мочекислая нефропатия протекает по латентному типу с преимущественным поражением стромы, поздним появлением и медленным нарастанием симптоматики, у 30% — по острому или хроническому уролитиазному с повреждением канальцев, у 20% — по протеинурическому с преимущественным аутоиммунным поражением клубочкового аппарата.
Подагрическая нефропатия бывает острой и хронической. При остром уролитиазном процессе в канальцах, собирательных трубочках и почечных лоханках в большом количестве осаждаются кристаллы, что приводит к возникновению острой обструкции почек, болевому синдрому, в тяжелых случаях — острой почечной недостаточности. При подобном течении речь обычно идет об острой обструктивной мочекислой нефропатии.
Клинические варианты хронической подагрической почки соответствуют трем типам морфологических изменений почечной ткани. Соответственно специалисты в сфере урологии и нефрологии различают хронический тубулоинтерстициальный нефрит, уратный вариант мочекаменной болезни, подагрический гломерулонефрит. Более редкими формами нефрологической патологии у больных, которые страдают подагрой, являются тофусоподобные включения уратов в мозговое вещество почки и амилоидоз.
С лечебной и прогностической целью уточняют стадию хронического процесса. Постепенное нарушение функциональной состоятельности фильтрующего аппарата снижает компенсаторные возможностей почек по поддержанию нормальной концентрации мочевой кислоты, ухудшая прогноз заболевания. С учетом состояния клубочковой фильтрации выделяют три стадии развития хронической уратной нефропатии:
- I — подагрическая гиперурикозурия. Фильтрующая функция сохранена. В моче содержание мочевой кислоты обычно увеличенное, в крови — нормальное или слегка повышенное. Возможна микроальбуминурия. При правильно выбранной терапевтической тактике удается добиться стойкой коррекции состояния пациента.
- II — подагрическая гиперурикемия. Почки не справляются с повышенной уратной нагрузкой, нарушается осморегулирующая функция. Экскреция мочевой кислоты нормальная или незначительно повышена, ее содержание в крови существенно увеличено. Снижается плотность мочи. Прогноз становится более серьезным.
- III — подагрическая азотемия. Терминальная стадия заболевания, характеризующаяся наличием хронической почечной недостаточности. Лабораторное обследование выявляет высокую гиперурикемию, снижение суточной экскреции мочевой кислоты, повышение уровня креатинина в плазме крови.
Симптомы подагрической нефропатии
У 50% пациентов патология продолжительное время протекает латентно. Клиника зависит от формы и варианта течения мочекислой нефропатии. Для острой уратной обструкции характерно внезапное начало с возникновением интенсивной боли и тяжести в поясничной области, дизурическими явлениями, макрогематурией, резким уменьшением количества мочи. Почечная симптоматика нередко сочетается с подагрической суставной атакой. При уратном нефролитиазе с постепенным отложением солей и формированием камней периодически наблюдаются двухсторонние почечные колики с острой болью в области поясницы, иррадиирующей в бедро и пах, тошнотой и рвотой, напряжением мышц передней брюшной стенки, лихорадкой. Возможно спонтанное отхождение конкрементов.
При хроническом интерстициальном нефрите или гломерулонефрите основными проявлениями становятся стойкое повышение артериального давления, выявляемое у 70% пациентов, увеличение количества суточной мочи, усиление диуреза в ночное время. Изредка в моче появляется кровь. Симптоматика усугубляется при снижении фильтрующей функции подагрической почки: больных беспокоят постоянные ноющие боли, отмечаются расстройства мочеиспускания, гематурия, снижение объема мочи, выделенной за сутки. Важным признаком является красновато-бурый цвет мочи за счет окрашивания кристаллами мочекислого аммония.
Осложнения
При обструкции камнем мочеточника и затруднении пассажа мочи зачастую развивается гидронефроз с расширением чашечно-лоханочной системы и атрофией паренхимы почки. Повышенная продукция ренина при нефропатии приводит к стойкой артериальной гипертензии, которая с трудом поддается лечению. Вследствие застоя мочи происходит обсеменение мочевыделительного тракта микроорганизмами, у 75% больных возникает вторичный пиелонефрит. Серьезными осложнениями являются острая почечная недостаточность, требующая экстренной терапии, и нарастающая хроническая почечная недостаточность.
Диагностика
Диагностический поиск при подозрении на подагрическую нефропатию направлен на выявление характерных метаболических нарушений, возможных признаков уролитиаза, оценку функциональной состоятельности почек, исключение гиперурикемических расстройств неподагрического происхождения. Наиболее информативными для постановки диагноза являются:
- Определение содержания мочевой кислоты. Соответственно стадии уратной нефропатии может определяться гиперурикозурия (> 1100 мг/сут), гиперурикемия (> 500 мкмоль/л). Исследование дополняют общим анализом мочи, в котором выявляется стойко-кислая pH. У 67% пациентов снижена относительная плотность мочи (<1018), у 71% наблюдается протеинурия (<1г/л), у 37% — микрогематурия. Возможна лейкоцитурия, кристаллурия.
- УЗИ. При ультразвуковом исследовании почек эхо-признаки повреждения почечных структур обнаруживаются у 78,5% больных. Наиболее часто визуализируются конкременты, причем в трети случаев подагрический нефролитиаз является двухсторонним. Иногда просматривается от 1 до 3 почечных кист диаметром 0,5-4,0 см. Диагностическая ценность сонографии особенно высока с учетом рентген-негативности уратных камней.
- Исследование синовиальной жидкости. Метод поляризационной микроскопии применим при наличии суставной симптоматики. С его помощью в биологическом материале удается выявить внутриклеточные кристаллы мочевой кислоты, а также исключить другие причины болевого синдрома. Иногда более информативными оказываются биопсия тофусов (при их наличии), синовиальной оболочки и хряща пораженного сустава.
Для оценки фильтрующей функции проводится проба Реберга, назначается комплексный биохимический анализ крови (определение содержания креатинина, мочевины, калия, кальция, натрия, неорганического фосфора в сыворотке крови), лабораторный нефрологический комплекс (почечные пробы в моче). Из инструментальных методов могут применяться нефросцинтиграфия, экскреторная урография.
Подагрический вариант нефропатии дифференцируют с поражением почек при вторичных гиперурикемиях, вызванных бериллиозом, хронической свинцовой интоксикацией, саркоидозом, цистинозом, поликистозной болезнью, распространенным псориазом, миелопролиферативной болезнью, гипотиреозом, алкогольной зависимостью. Исключаются лекарственно-индуцированные гиперурикемические состояния, связанные с приемом тиазидных и петлевых диуретиков, нестероидных противовоспалительных средств, антибиотиков, цитостатиков, некоторых других препаратов. Кроме уролога или врача-нефролога по показаниям пациента консультирует ревматолог, дерматолог, эндокринолог, инфекционист, онколог, онкогематолог, токсиколог.
Лечение подагрической нефропатии
Основными терапевтическими задачами являются уменьшение синтеза мочевой кислоты, нефропротекция, улучшение почечной микроциркуляции, замедление прогрессирующего нефросклероза. Медикаментозное лечение обязательно дополняют коррекцией двигательного активности, питьевого режима и рациона. Пациентам с подагрическим поражением почек показаны минимально калорийные диеты с низким содержанием белка, частое щелочное питье, умеренные физические нагрузки для снижения веса. При выборе препаратов для терапии мочекислой нефропатии учитывают форму и стадию заболевания.
Схема ведения больных с острой уратной нефропатией аналогична терапии ОПН. При проходимости мочеточников и отсутствии анурии показана непрерывная инфузионная терапия под контролем диуреза с введением моносахаридов, многоатомных спиртов, физиологического или полиионных кристаллоидных растворов, петлевых диуретиков. Одновременно назначается обезболивание алкалоидами трополонового ряда, применяются ингибиторы ксантиноксидазы. Неэффективность интенсивного консервативного лечения, проводимого в течение 60 часов, является показанием для перевода пациента на гемодиализ.
Больным с хронической подагрической почкой проводится терапия, позволяющая откорректировать концентрацию мочевой кислоты, предупредить развитие возможных осложнений. При подборе препарата обязательно учитывают стадию патологического процесса и сохранность фильтрующей функции. Наиболее часто для лечения мочекислой нефропатии используют:
- Урикодепрессивные препараты. Ингибиторы ксантиноксидазы, глютаминфософорибозилтрансферазы и в меньшей степени карбоновые конъюгаторы фосфорибозилпирофосфата влияют на обмен ксантинов, нарушают синтез мочевой кислоты. За счет эффективного снижения гиперурикемии уменьшают выраженность урикозурии, а значит – и риск камнеобразования. Обладают умеренным нефропротективным эффектом: снижают выраженность протеинурии, синтез ренина, продукцию свободных радикалов, замедляют гломерулосклероз и нефроангиосклероз. Не рекомендованы при наличии ХПН.
- Урикозурические средства. За счет угнетения реабсорбции уратов усиливают экскрецию мочевой кислоты, однако увеличивают нагрузку на почки. Показаны при сочетании гиперурикемии с нормальным содержанием мочекислых солей в моче, отсутствии камней и сохраненной фильтрующей функции. С учетом индивидуальной чувствительности и возможных противопоказаний больным с подагрической почкой назначают производные и аналоги сульфинпиразона, цинхофена, пробенецида, 5-хлоробензоксазола, кебузона. Часть этих препаратов обладает умеренным диуретическим эффектом.
При наличии уролитиаза для растворения уратных конкрементов применяют урикоразрушающие средства на основе солей лития, пиперазина, фермента уратоксидазы, цитратных смесей. Эффективно сочетание основных противоподагрических препаратов с фитоуроантисептиками, предотвращающими пиелонефрит, физиотерапевтическими методиками (фототерапией, магнитотерапией, электроимпульсной терапией), санаторно-курортным оздоровлением.
При нарастании ХПН проводится заместительная почечная терапия (гемодиализ, перитонеальный диализ, гемофильтрация, гемодиафильтрация). Пациентам с крупными конкрементами, нарушающими пассаж мочи и раздражающими паренхиму, показана нефролитотомия, пиелолитотомия, перкутанная или дистанционная нефролитотрипсия.
Прогноз и профилактика
Болезнь характеризуется рецидивирующим течением с периодами обострения и ремиссии. Прогноз серьезный, в большинстве случаев через 10-12 лет от начала заболевания развивается ХПН. Для профилактики подагрической нефропатии пациентам с наследственной предрасположенностью рекомендуется соблюдать диету с ограничением мясных продуктов, животных жиров, копченостей, бобовых, из которых могут образоваться ураты, проходить скрининговые обследования с целью выявления патологии на ранней (бессимптомной) стадии.
Больным с диагностированной подагрой необходимо адекватное лечение основного заболевания, строгое соблюдение рекомендаций ревматолога по коррекции образа жизни и веса, отказ от алкоголя, осторожный подход при приеме препаратов, провоцирующих гиперурикемию, исключение чрезмерных физических нагрузок.
Источник