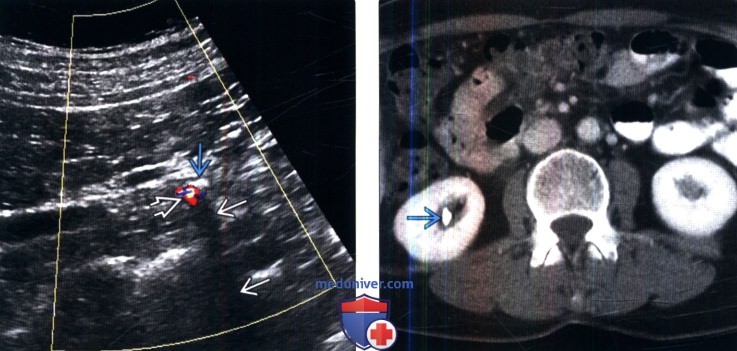
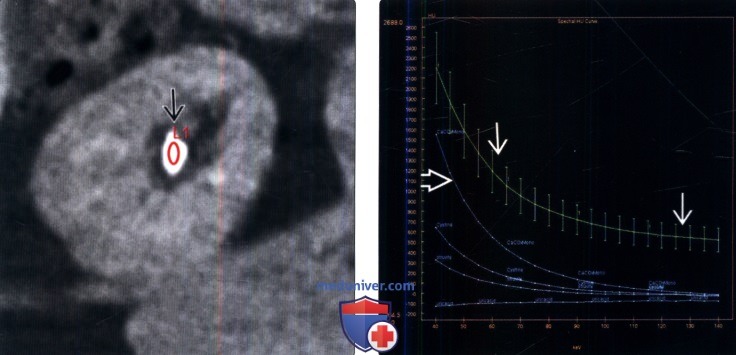
Мочекаменная болезнь на рентгенограмме
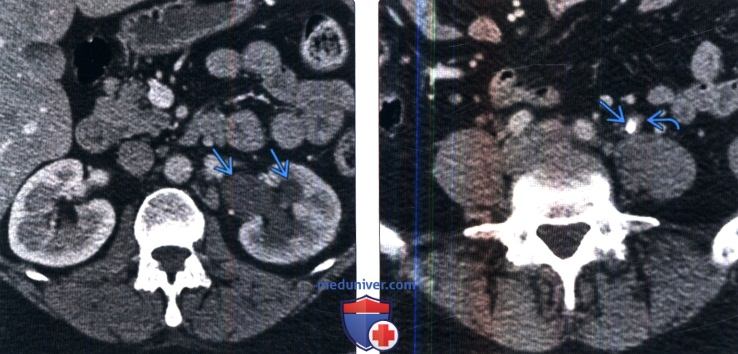
Лучевая диагностика уролитиазаа) Терминология: б) Визуализация: 1. Общая характеристика: 2. Рентгенологические признаки уролитиаза: 3. КТ при уролитиазе: 4. МРТ при уролитиазе: 5. УЗИ при уролитиазе:
в) Дифференциальная диагностика уролитиаза: 1. Кальцификация почечной артерии: 2. Нефрокальциноз: 3. Флеболит: 4. Врожденные мегакаликоз и мегауретер:
г) Патология. Общая характеристика:
д) Клинические особенности: 1. Клиническая картина уролитиаза: 2. Демография: 3. Течение и прогноз: 4. Лечение уролитиаза: е) Диагностическая памятка: ж) Список использованной литературы: – Также рекомендуем “МРТ при пароксизмальной ночной гемоглобинурии” Редактор: Искандер Милевски. Дата публикации: 4.10.2019 |
Источник
Рассмотрим следующие статьи «Постановления» экспертное решение, по которым, выносится при участии врача-рентгенолога. Цитировать их целиком нецелесообразно, поэтому приведем их название и приведем выдержки из них.
Итак, это статья 71 «Хронические заболевания почек» и статья 72 «Обструктивная уропатия и рефлюксуропатия (гидронефроз, пионефроз), пиелонефрит (вторичный), мочекаменная болезнь, другие болезни почек и мочеточников, цистит, другие заболевания мочевого пузыря, не венерический уретрит, стриктура уретры, другие болезни уретры».
При вынесении экспертного решения по данным статьям врачу-рентгенологу необходимо твердо знать и уметь проводить рентгенологическую диагностику и дифференциальную диагностику аномалий развития мечевыделительной системы, нефроптоза, гидронефротической трансформации почек, воспалительных заболеваний почек.
Методики рентгенологического исследования мочевыделительной системы. Все методики делятся на две группы: контрастные и бесконтрастные. Бесконтрастная методика – это обзорная рентгенография мочевыделительной системы. К контрастным методикам относится экскреторная (выделительная или инфузионная) урография, ретроградная (восходящая) пиелоуретерография, антеградная пиелография. Экскреторная урография может дополняться зонографией или томографией почек. Порядок выполнения урологических рентгенодиагностических исследований описан во всех руководствах по рентгенодиагностике заболеваний в урологии, поэтому подробно останавливаться на этом не будем. Конкретный алгоритм обследования пациентов с заболеваниями мочевыделительной системы, временную программу выполнения урограмм выбирает врач-рентгенолог совместно с урологом или лечащим врачом в соответствии со стоящими перед ними диагностическими и экспертными целями.
Для правильной интерпретации рентгеновских изображений врачу-рентгенологу необходимо знать нормальную рентгеновскую анатомию почек и мочевыводящих путей.
Почки на рентгенограммах располагаются по обеим сторонам от позвоночника. Верхняя граница почки обычно располагается на уровне XI грудного позвонка, нижняя – на уровне III поясничного позвонка. Верхний полюс почки достигает XII ребра, а нижний находится на 3-5 см выше гребешка подвздошной кости. Тень левой почки обычно расположена на 1,5 – 2 см выше правой и делится XII ребром пополам, в то время как тень правой почки делится XII ребром на верхнюю и среднюю трети. У 1/3 людей почки располагаются на одном уровне. Продольная ось почек параллельна тени поясничных мышц. Расстояние между верхними полюсами по горизонтали обычно составляет 7 см, а между нижними оно равно 11 см. Угол, образованный продольными осями почек, открыт книзу и равен 20 – 24º. Контуры нормальных почек ровные и тени их гомогенные. Размеры нормальных почек на урограммах составляют: правая почка – 13,0х6,5 см у мужчин и 12,5х6,5 см у женщин; левая почка соответственно 13,5х6,8 и 13,0х6,4 см.
Рассмотрим основные нозологические формы заболеваний мочевыделительной системы, в которых при проведении военно-врачебной экспертизы, требуется участие врача-рентгенолога. Наиболее подробно остановимся на аномалиях развития почек, гидронефротической трансформации полостной системы почек и мочеточников, нефроптозе, воспалительных заболеваниях почек.
Рентгенодиагностика и экспертиза аномалий развития почек
Основные типы аномалий развития почек представлены на схеме.

Среди аномалий положения наиболее часто врач-рентгенолог сталкивается с нефроптозом и дистопией почки.
Дистопия почки – это аномалия развития почки, при которой почка в процессе эмбриогенезе не поднимается до обычного уровня. Как видно из приведенной выше схемы, различают гомолатеральную дистопию почки, при этом почка находится на «своей» стороне. Среди гомолатеральных дистопий выделяют дистопию поясничную, повздошную, тазовую и торакальную. Чем ниже расположена дистопированная почка, тем больше нарушен и процесс ее ротации. Гетеролатеральная дистопия характеризуется более низким выявлением почки, но не на своей, а на противоположной стороне. При этом возможны варианты гетеролатеральной дистопии со сращением почек и без сращения. На рисунке 11 представлены варианты дистопий почек.

Рис. 11. Варианты дистопий
А- поясничная; Б – подвздошная; В – тазовая.
Нефроптоз – патологическая смещаемость почки, при которой почка выходит из своего ложа и ее подвижность (при дыхании, перемене положения тела) превышает физиологические границы (в пределах тела одного позвонка). Возникает при врожденной или приобретенной слабости связочно-поддерживающего аппарата почки.
Методика рентгенологического исследования при данных аномалиях включает в себя обзорную урографию, экскреторную урографию. Для диагностики и экспертизы нефроптоза обязательно выполнения снимка в вертикальном положении пациента.
При рентгенологическом исследовании аномально расположенной почки обычно возникают трудности дифференциальной диагностики нефроптоза и дистопии. Необходимо помнить, что почка при нефроптозе имеет нормальной длины мочеточник и сосудистую ножку, расположенную на обычном месте (уровень L1- L2 поясничных позвонков), что выявляется при ангиографии. В далеко зашедших степенях нефроптоза мочеточник образует дополнительные изгибы и даже петли. При дистопии мочеточник короткий. Сосудистая ножка отходит не от брюшного отдела аорты, а от других крупных стволов на уровне почки. При дистопии почка ротирована вокруг вертикальной оси кнаружи. Следовательно, лоханка при дистопии ротируется кпереди, а при нефроптозе ротация почки кнаружи происходит вокруг саггитальной оси и лоханка, в далеко зашедших стадиях, оказывается вверху тени почки. Отличается при дистопии и нефроптозе лоханочно-мочеточниковый угол. При дистопии он тупой, как и у нормальной почки, при нефроптозе лоханочно-мочеточниковый угол становится острым. Самым точным методом дифференциальной диагностики нефроптоза и дистопии является ангиография сосудов почек.
Согласно требования статьи 72 выделяют три степени нефроптоза:
1-я степень – опущение нижнего полюса одной или обеих почек на высоту двух тел позвонков;
2-я степень – опущение нижнего полюса почки на высоту трех тел позвонков;
3-я степень – опущение нижнего полюса почки на высоту тел более трех позвонков.
К пункту “а” статьи 72 относятся заболевания, сопровождающиеся значительно выраженными нарушениями выделительной функции почек или хронической почечной недостаточностью:
- мочекаменная болезнь с поражением обеих почек при неудовлетворительных результатах лечения (камни, гидронефроз, пионефроз, вторичный пиелонефрит, не поддающийся лечению, и др.);
- двухсторонний нефроптоз III стадии;
- тазовая дистопия почек;
- отсутствие одной почки, удаленной по поводу заболеваний, при наличии любой степени нарушения функции оставшейся почки;
- состояния после резекции или пластики мочевого пузыря;
- склероз шейки мочевого пузыря, сопровождающийся пузырно-мочеточниковым рефлюксом и вторичным двухсторонним хроническим пиелонефритом или гидронефрозом;
- стриктура уретры, требующая систематического бужирования.
К пункту “б” относятся:
- мочекаменная болезнь с частыми (3 и более раза в год) приступами почечной колики, отхождением камней, умеренным нарушением выделительной функции почек;
- нефункционирующая почка или отсутствие одной почки, удаленной по поводу заболеваний, без нарушения функции другой почки;
- двухсторонний нефроптоз II стадии с постоянным болевым синдромом, вторичным пиелонефритом или вазоренальной гипертензией;
- односторонний нефроптоз III стадии;
- односторонняя тазовая дистопия почки;
- склероз шейки мочевого пузыря при вторичных односторонних изменениях мочевыделительной системы (односторонний гидроуретер, гидронефроз, вторичный пиелонефрит и др.);
- стриктура уретры, требующая бужирования не более 2 раз в год при удовлетворительных результатах лечения.
При наличии стойкой симптоматической (ренальной) артериальной гипертензии, требующей медикаментозной коррекции, заключение выносится по пункту “б” независимо от степени нарушения функции почек.
К пункту “в” относятся:
- одиночные (до 0,5 см) камни почек, мочеточников с редкими (менее 3 раз в год) приступами почечной колики, подтвержденные данными ультразвукового исследования, при наличии патологических изменений в моче;
- одиночные (0,5 см и более) камни почек, мочеточников без нарушения выделительной функции почек;
- двухсторонний нефроптоз II стадии с незначительными клиническими проявлениями и незначительным нарушением выделительной функции почек;
- односторонний нефроптоз II стадии с вторичным пиелонефритом;
- хронические болезни мочевыделительной системы (цистит, уретрит) с частыми (3 и более раза в год) обострениями, требующими стационарного лечения;
- тазовая дистопия почек с незначительным нарушением выделительной функции.
К пункту “г” относятся:
- состояния после инструментального удаления или самостоятельного отхождения одиночного камня из мочевыводящих путей (лоханка, мочеточник, мочевой пузырь) без повторного камнеобразования;
- состояния после дробления камней мочевыделительной системы (для освидетельствуемых по графе III расписания болезней);
- мелкие (до 0,5 см) одиночные конкременты почек, мочеточников, подтвержденные только ультразвуковым исследованием, без патологических изменений в моче;
- односторонний или двухсторонний нефроптоз I стадии;
- односторонний нефроптоз II стадии без нарушения выделительной функции почки и при отсутствии патологических изменений в моче.
Далее рассмотрим сразу два заболевания мочевыделительной системы, рентгенологическая диагностика и экспертиза которых, вызывает определенные трудности. К ним относится гидронефроз (гидронефротическая трансформация) и хронический пиелонефрит. Прежде чем подробно остановимся на диагностике данных заболеваний необходимо подробно остановиться на методике количественного анализа данных рентгенологического исследования. С целью максимальной объективизации и повышения достоверности рентгенологического заключения используются линейные показатели величины почек и специальные рентгенологические индексы, фиксирующие их взаимоотношение.
Количественный анализ урограмм включает измерение продольного и поперечного размеров почек, ширины чашечек (сводов и их шеек) и толщину паренхиматозного слоя почки по наружному краю органа и в области верхнего и нижнего полюсов. На основании абсолютных измерений вычисляли относительные показатели: рено-кортикальный индекс (РКИ), форнико-цервикальный индекс (ФЦИ), лоханочно-позвоночный коэффициент (ЛПК) и почечно-позвоночное отношение (ППО).
На рисунке 12 представлена схема расчета количественных показателей почки.
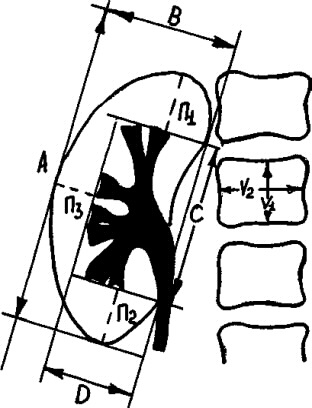
Рис.12. Схема графического расчета количественных показателей почек.
А х В – условная площадь почки;
С х D – условная площадь чашечно-лоханочной системы;
РКИ = С х D/ А х В;
ФЦИ = а х в;
V1 x V2 – условная площадь тела LII позвонка;
ЛПК = С х D/ V1 x V2;
ППО = А/ V1;
Рентгенометрические показатели почек в норме:
- ширина шейки чашечки – 1-4 мм;
- ширина свода чашечки – 4-7 мм;
- толщина паренхиматозного слоя в области верхнего полюса – 3,1 ± 0,03 см;
- толщина паренхиматозного слоя по наружному краю – 2,2 ± 0,02 см;
- толщина паренхиматозного слоя в области нижнего полюса – 2,9 ± 0,02 см;
- ФЦК – 6 – 24 ед;
- РКИ – 0,34 (максимально 0,38) ±0,003;
- ЛПК – 1,9 ± 0,03;
- ППО – 4,1 ± 0,03.
Для оценки функционального состояния мочевыделительной системы рентгенологу необходимо знать временную программу выполнения урограмм. В нормальных условиях на первой минуте, после введения контрастного вещества, контрастируется паренхима почек, так называемая «паренхиматозная фаза». У лиц молодого возраста на 5 – 10 минутах контрастируется полостная система почек. У пожилых людей со сниженной функцией почек урограмму для изучения состояния полостной системы лучше выполнить на 12 – 15 минутах. На 20 – 25 минутах изучают состояние мочеточников и нижележащих отделов мочевыделительной системы. Далее время выполнения последующих рентгенограмм определяют по результатам, полученным на первых снимках. Иногда требуются выполнение отсроченных снимков через 1; 2; 3 часа и даже более.
Гидронефротическая трансформация почек (гидронефроз) – полиэтиологическое заболевание почек, характеризующееся стойким, прогрессивно нарастающим расширением чашечно-лоханочной системы, вследствие нарушения оттока мочи из нее, как анатомического, так и динамического характера. Далее происходит атрофия почечной паренхимы и прогрессирующее ухудшение всех основных функций почки.
Методики рентгенологического исследования – обзорная, экскреторная урография. При необходимости дополняются зонографией или томографией. При проведении рентгенологических исследований врачем-рентгенологом решаются задачи: установление факта гидронефроза, определение стадии гидронефроза и определение функционального состояния обеих почек. Далее устанавливается причина гидронефроза, осложнения заболевания.
Различают три стадии гидронефротической трансформации (гидронефроза). Стадии определяют по степени расширения полостной системы (определение РКИ, ЛПК и ФЦИ), поражения паренхимы и функционального состояния почек. Для большей объективности экспериментальным путем мы рассчитали рентгенометрические показатели при различных стадиях гидронефроза и включили их в классификацию.
1-я стадия: умеренно расширена лоханка, могут быть расширены отдельные чашечки. Форнико-цервикальный индекс 25- 30 ед. Рено-кортикальный индекс увеличен до 0,38 – 0,45. Контрастирование чашечек не изменено. Выделительная функция почек может быть не изменена или нарушена незначительно (умеренно увеличенная лоханка туго заполняется контрастным веществом к 15-20 мин).
2-я стадия: лоханка и чашечки существенно расширены. Толщина почечной паренхимы уменьшена до 1,0 см. Общие размеры почки увеличены на 15-20%. Отмечается снижение выделительной функции на 30-40% – тугое заполнение чашечно-лоханочной системы наступает на 20 – 30 минуте. Задержка выделения контраста до 2 – 4 часов. ФЦИ – 40-80 ед. РКИ – 0,45-0,65.
3-я стадия: лоханка и чашечки резко расширены и представляют собой единый комплекс в виде «мешка». Толщина паренхимы почек менее 1,0 см, при этом размеры почек увеличены более чем на 50%. Выделительная функция почек резко нарушена (более чем на 40%) – сроки тугого заполнения полостной системы увеличены от 40 минут до 2 – 3 часов. Задержка выделения контраста до 4 – 6 часов. ФЦИ более 80 ед. или не определяется, РКИ более 0,65.
Хронический пиелонефрит – (статья 71)неспецифический воспалительный процесс, в который вовлекается почечная лоханка, чашечки и паренхима почки с преимущественным поражением в первую очередь ее межуточной ткани.
Среди различных способов диагностики хронического пиелонефрита большое значение принадлежит рентгенологическим методам. Наиболее физиологическим урорентгенологическим методом является экскреторная урография – это может быть и внутривенная так и инфузионная урография, в зависимости от состояния функции почек. При значительном нарушении выделительной функции почек рекомендуется выполнение инфузионной урографии. Временная программа рентгенологического исследования при хроническом пиелонефрите включает снимки в горизонтальном положении пациента на 1-й, 5-й, 15-й и 25-й минутах после введения контрастного вещества в вену. Далее проводится качественный и количественный анализ урограмм.
Для анализа применяются те же показатели, как и при гидронефрозе (см. выше). С точки зрения рентгенодиагностики целесообразно выделять не четыре стадии течения хронического пиелонефрита, а всего две, т.к. различные стадии пиелонефрита по клиническому течению имеют сходную рентгенологическую картину.
Итак, различают инфильтративно-воспалительную стадию пиелонефрита и стадию нефросклероза, различной степени выраженности. Для удобства в представленной таблице приведены количественные рентгенометрические показатели почек в различных стадиях течения хронического процесса.
Рентгенометрическиепоказатели | Хронический пиелонефрит | |
Инфильтративно-воспалительная стадия | Стадиянефросклероза | |
Ширина: -свода чашечки, мм – шейки чашечки, мм | 6 – 9 4 – 8 | 5 – 9 2 – 8 |
Толщина паренхимы, см:
| 2,7 – 2,9 1,8 – 1,9 2,5 – 2,6 | 1,8 – 2,0 1,2 – 1,3 1,9 – 2,0 |
ФЦИ, ед РКИ ППО ЛПК | 30 – 72 0,42 – 0,44 4,2 – 4,4 2,4 – 2,6 | 10 81 0,48 – 0,5 3,2 – 3,4 2,1 – 2,3 |
При визуальном анализе урограмм оценивают форму и положение почек, интенсивность контрастирования чашечно-лоханочной системы. Большое значение в рентгенодиагностике придается симптому расширения почечных чашечек с наличием уплощения или выпуклости их сводов, который возникает в результате снижения сократительной способности полостной системы. В стадии нефросклероза определяется характерная рентгенологическая картина заболевания с уменьшением размеров пораженной почки с неровностью ее контуров. При выраженном сморщивании лоханки принимают вертикальное положение. Чашечки деформируются со сглаженностью их дистальных отделов или выпуклостью сводов по типу «барабанных палочек». Отмечается снижение концентрационной функции пораженной почки в виде менее интенсивной тени почки в паренхиматозную фазу, слабой концентрации контраста в полостной системе. Замедлено выделение контраста на 15 – 20% – контрастирование полостной системы на 15 – 25 минутах после введения контраста.
Примеры протоколов рентгенологических исследований мочевыделительной системы и заключений по ним:
Пример 1. На обзорной урограмме почки расположены на обычном месте, правильной формы, размерами: правая 12,5х6,5 см, левая 13,0х6,5см. Рентгеноконтрастных образований, подозрительных на уроконкременты, в проекции мочевыделительной системы не выявлено.
На серии выделительных урограмм на 1; 7 и 15 минутах полостные системы обеих почек равномерно контрастированы, не изменены. Пассаж контраста по обоим мочеточникам не нарушен. Мочевой пузырь туго выполнен, контраст в нем на 7 минуте. Форма, размеры мочевого пузыря обычные, видимые контуры ровные четкие.
Заключение: органических и функциональных изменений со стороны мочевыделительной системы не выявлено.
Пример 2. На обзорной урограмме левая почка расположена на обычном месте, правильной формы, размерами 15,5х6,0 см. Правая почка в положении лежа определяется ниже обычного. Нижний полюс определяется на уровне поперечного отростка L4 позвонка. Форма правой почки правильная, размеры 14,0х5,5 см.
На серии выделительных урограмм на 1; 7 и 15 минутах полостная система правой почки равномерно контрастирована, не изменена. В положении стоя нижний полюс правой почки определяется над входом в малый таз. Полостная система левой почки туго контрастируется на 15 минуте. Определяется расширение чашечек всех групп до 1,0 – 1,5 см. Шейки их расширены, сглажены. Форнико-цервикальный индекс 80 ед. Лоханка расширена до 4,0 см. Рено-кортикальный индекс 0,53. Левый мочеточник контрастируется на 40 минуте. Определяется сужение прелоханочного сегмента левого мочеточника до 0,2 см на протяжении 0,5 см. Далее пассаж контраста по мочеточнику не нарушен. Мочевой пузырь хорошего наполнения, форма и размеры его обычные. Видимые контуры ровные, четкие.
Заключение: нефроптоз справа второй степени. Гидронефротическая трансформация левой почки второй стадии с умеренным нарушением выделительной функции.
Источник