Мочекаменная болезнь и пиелонефрите

Актуальность. Заболеваемость мочекаменной болезнью в современном мире неуклонно растет. Воспаление и фиброз как его исход способствуют образованию камней в почках.
Материал и методы. Исследование проведено в два этапа. На первом этапе с целью выявления предпосылок к литогенезу сравнивалась концентрация общего кальция и фосфора в сыворотке крови у 12 пациентов с хроническим неспецифическим пиелонефритом и 17 пациентов с урогенитальным туберкулезом. На втором этапе изучалась эффективность Блемарена в комплексном лечении больных хроническим пиелонефритом и уратурией, для чего было сформировано две группы по 19 человек в каждой. В основной группе дополнительно к стандартной терапии назначался Блемарен.
Результаты. Длительный инфекционно-воспалительный процесс в почках независимо от этиологии приводит к повышению экскреции оксалатов, причем наиболее выраженно при хроническом неспецифическом пиелонефрите (р < 0,05). Экскреция мочевой кислоты, не имевшая достоверных отличий исходно в обеих группах (4,97 и 5,19 ммоль/сут), статистически значимо увеличилась у больных урогенитальным туберкулезом через три месяца приема противотуберкулезных препаратов.
Выводы. Следствием хронического инфекционно-воспалительного процесса в почках становятся нарушение минерального обмена, увеличение экскреции уратов и оксалатов. Обнаружение в моче больного хроническим пиелонефритом этих солей является показанием к назначению курса Блемарена до стойкой нормализации рН мочи и растворения солей. Включение в комплекс лечения цитратной смеси не только способствует ожидаемому исчезновению уратурии, но и снижает выраженность болевого синдрома.
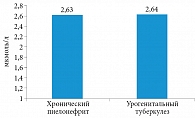
Рис. 1. Концентрация общего кальция в сыворотке крови у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом
Рис. 2. Концентрация альбумина в сыворотке крови у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом
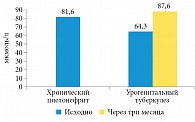
Рис. 3. Суточная экскреция оксалатов у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом

Рис. 4. Суточная экскреция мочевой кислоты у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом
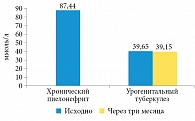
Рис. 3. Суточная экскреция фосфатов у больных хроническим неспецифическим пиелонефритом и урогенитальным туберкулезом

Характеристика пациентов с хроническим пиелонефритом в стадии обострения и уратурией, принявших участие в исследовании (n = 38)
Введение
Распространенность мочекаменной болезни (МКБ) в современном мире неуклонно растет, что в значительной мере обусловлено кардинальными изменениями питания и поведения человека [1]. МКБ причиняет значительные моральные страдания, а также положительно коррелирует с заболеваниями сердечно-сосудистой системы, в частности ишемической болезнью сердца [2]. Кроме того, МКБ, в том числе в анамнезе, существенно повышает риск развития инфаркта миокарда и инсульта, что показано в канадском когортном исследовании, охватившем более трех миллионов пациентов [3].
Воспаление и фиброз как его исход способствуют образованию камней в почках [4, 5]. Различные нарушения метаболизма выявлены у 91,5% больных нефролитиазом. Среди них преобладала гиперурикемия (21,1%), у каждого десятого были обнаружены гипоцитратемия и низкая кислотность мочи [6]. Некоторые исследователи рассматривают камни почек как ренальное отражение классического метаболического синдрома [7].
Материал и методы
Исследование проведено в два этапа. На первом этапе с целью выявления предпосылок к литогенезу у пациентов с хроническим инфекционно-воспалительным процессом в почках различной этиологии (12 больных хроническим неспецифическим пиелонефритом и 17 больных урогенитальным туберкулезом) оценивалась концентрация общего кальция и фосфора в сыворотке крови. На втором этапе с целью определения эффективности Блемарена в комплексном лечении больных хроническим пиелонефритом сформировано две группы по 19 пациентов в каждой. У всех больных наряду с хроническим пиелонефритом также имела место уратурия в общем анализе мочи. В основной группе дополнительно к стандартной терапии по поводу обострения хронического пиелонефрита пациенты принимали Блемарен в виде шипучих таблеток, растворенных в 200 мл воды комнатной температуры, под контролем рН мочи в течение месяца. Группу сравнения набирали путем ретроспективного анализа историй болезни. В этой группе проводилось стандартное лечение, включающее антибиотик в соответствии с чувствительностью выделенного возбудителя.
Критерии включения:
- пациенты обоего пола старше 18 лет;
- диагноз «обострение хронического пиелонефрита»;
- как минимум два рецидива за последние полгода или три в течение года, предшествовавшего включению в исследование;
- наличие в моче уратов.
Эффективность лечения определяли по следующим критериям: срок нормализации или улучшения анализов мочи, уменьшение интенсивности боли по Визуальной аналоговой шкале, прекращение роста уропатогенов. Эффективность лечения оценивали через десять и 30 дней от начала терапии.
Статистическая обработка результатов проведена на персональном компьютере с помощью пакетов статистических программ Microsoft Excel 2007 и istica for Windows 6.0. Значимость различий (p) оценивали, используя t-критерий Стьюдента и критерий Манна – Уитни. Частоты признаков сравнивали с помощью критерия хи-квадрат Пирсона. Статистически значимыми считали различия при р
Результаты
Первый этап
Средняя концентрация общего кальция в сыворотке крови у больных хроническим неспецифическим пиелонефритом и нелеченых больных урогенитальным туберкулезом достоверных различий не имела (рис. 1). Однако у больных урогенитальным туберкулезом в сравнении с больными хроническим пиелонефритом наблюдалась тенденция к гипоальбуминемии, что косвенным образом свидетельствовало о повышении уровня ионизированного кальция в сыворотке крови (рис. 2).
При сравнении суточной экскреции ряда камнеобразующих элементов (оксалатов, мочевой кислоты и фосфатов) у больных урогенитальным туберкулезом и хроническим неспецифическим пиелонефритом выяснилось, что длительный инфекционно-воспалительный процесс в почках независимо от этиологии приводит к повышению экскреции оксалатов, причем наиболее выраженно при хроническом неспецифическом пиелонефрите (р
Оказалось, что более высокий уровень экскреции фосфатов характерен для больных хроническим пиелонефритом. У больных урогенитальным туберкулезом уровень экскреции фосфатов был в два раза ниже, чем у больных хроническим пиелонефритом, и прием противотуберкулезных препаратов не повлиял на этот параметр (рис. 5). Вместе с тем ни в одной группе не зафиксированы уреазопродуцирующая флора в моче и рН мочи > 7,0.
Таким образом, у больных туберкулезом мочевой системы выявлено увеличение суточной экскреции оксалатов и мочевой кислоты в процессе терапии. Оксалурия может быть связана с длительным приемом антибактериальных препаратов. Гиперурикозурия не только способствует формированию солей мочевой кислоты, но и повышает сатурацию мочи, благоприятствуя образованию кальциево-оксалатных конкрементов. Изменение суточной экскреции камнеобразующих элементов у больных туберкулезом может быть фактором риска формирования конкрементов в мочевой системе. Остается актуальным поиск эффективной профилактики камнеобразования.
Второй этап
Группы пациентов, включенных в исследование, по основным показателям были сопоставимы (таблица).
При оценке эффективности непосредственных результатов лечения сразу по завершении основного курса антибактериальной терапии статистически значимых различий по снижению бактериурии и лейкоцитурии в обеих группах не обнаружено. У 12 (63,1%) пациентов основной группы и 11 (57,9%) больных группы сравнения полностью нормализовались или значительно улучшились показатели мочи (уменьшились признаки воспаления). Рост патогенных микроорганизмов в моче прекратился у 16 (84,2%) пациентов основной и 16 (84,2%) пациентов контрольной группы. Однако интенсивность боли статистически значимо снизилась только в основной группе, где пациенты оценили ее в среднем в 3,4 ± 0,8 балла, в то время как в группе сравнения этот показатель составил 5,4 ± 0,5 балла (p
Уратурия прекратилась у 13 (68,4%) больных основной группы и двоих (10,5%) пациентов группы сравнения. Оксалурия исчезла у всех пациентов основной группы и по-прежнему наблюдалась у трех (15,8%) пациентов группы сравнения.
При контрольном обследовании через месяц установлено, что в основной группе умеренная лейкоцитурия сохранялась у двух (10,5%) пациентов, а у 17 (89,5%) признаки воспаления в моче исчезли. В группе сравнения нормальное число лейкоцитов в моче отмечено у 16 (84,2%) пациентов, а у трех (15,8%) по-прежнему выявлялась лейкоцитурия. Рост уропатогенов в диагностически значимом титре имел место у трех пациентов в каждой группе. Оксалурия не обнаружена ни у одного пациента основной группы, однако оксалаты по-прежнему визуализировались в моче одного пациента группы сравнения. Соли мочевой кислоты в моче отсутствовали у всех пациентов основной группы, в то время как в группе сравнения уратурия сохранялась у 15 (78,9%) пациентов.
Обсуждение результатов
Мочекислые камни занимают небольшую долю в структуре уролитиаза – не более 15-20% [8]. Они могут образовываться как из эндогенных источников de novo за счет синтеза и катаболизма нуклеиновых кислот, так и экзогенным путем из-за особенностей диеты. В частности избыточное поступление с пищей животных белков (не только мяса, но и рыбы) способствует формированию уратных конкрементов [9, 10].
Уратный литиаз потенциально может быть излечен консервативно, без инвазивных вмешательств. К факторам риска образования уратов относятся гиперурикемия, гиперурикозурия, олигурия, низкий рН мочи. Гиперурикемия является показанием к назначению ингибитора ксантиноксидазы аллопуринола. Этот фермент катализирует превращение гипоксантина в ксантин и далее в мочевую кислоту – конечный продукт пуринового обмена [8].
Уратные камни успешно поддаются литолизу и in vitro, и in vivo на фоне приема Блемарена, представляющего собой смесь сухой лимонной кислоты, гидрокарбоната калия и цитрата натрия [11, 12]. Многие исследователи подчеркивают, что комбинированное применение цитрата натрия и ингибиторов ксантиноксидазы эффективнее при уратном уролитиазе [13]. А у больных тубулоинтерстициальным нефритом в сочетании с уратным уролитиазом подобная комбинация не только приводила к хемолизу камней, но и улучшала почечную функцию [13]. Предположительно зафиксированный более выраженный эффект ослабления интенсивности боли у больных хроническим неспецифическим пиелонефритом на фоне приема Блемарена объясняется минимизацией повреждающего действия солей на паренхиму почек.
Обнаружено, что при кальций-оксалатной форме МКБ гиперурикемия способствует появлению кристаллов оксалата кальция в моче [14]. Установлена целесообразность назначения Блемарена перед дистанционной ударно-волновой литотрипсией, поскольку прием этого препарата приводит к уменьшению размеров конкрементов и снижению их плотности. В результате у 86,7% больных уратным уролитиазом, получавших в предоперационном периоде курс Блемарена, дезинтеграция камня почки была проведена за один сеанс, а в контрольной группе, где операцию выполняли без предшествующего уролитолиза, этот показатель был существенно ниже – 65,5% [15]. Подтверждена высокая эффективность Блемарена, особенно в сочетании с аллопуринолом, в метафилактике мочекислых камней почек [16].
Гипоцитратемия сегодня рассматривается как ведущий пункт нарушения обмена веществ у больных кальций-оксалатными камнями и встречается у 60% таких больных [1]. Мочекислые камни формируются в кислой среде, поэтому необходимо употреблять в пищу фрукты и овощи, избегая, однако, избытка шпината, грибов, аспарагуса, зеленого горошка [17]. Сладкая кукуруза тоже должна быть исключена, поскольку способствует гиперурикемии [1]. Сок дыни, апельсина, лимона, лайма повышает уровень цитратов в крови и снижает риск образования камней [1]. Употребление в пищу свежих фруктовых соков предотвращает образование камней не только благодаря увеличению объема мочи, но и за счет высокого содержания в них калия и лимонной кислоты. Цитраты профилактируют образование мочевых камней двумя путями. Во-первых, они связывают кальций, что снижает сатурацию мочи. Во-вторых, связывают кристаллы оксалата кальция и тем самым способствуют прекращению их роста [18]. Ведущий фактор патогенеза мочекислых камней – низкий рН мочи. Поэтому цитрат калия, нормализующий кислотность мочи, – основополагающий компонент в лечении больных мочекислым уролитиазом [17].
Проспективные рандомизированные контролируемые исследования показали, что прием калия цитрата уменьшает вероятность формирования кальций-оксалатных камней [19]. При этом был отмечен пролонгированный эффект от цитратной смеси, сохранявшийся до трех лет [20].
Накоплен значительный опыт применения Блемарена у больных уратным уролитиазом. В исследовании С.Н. Калининой и соавт. у 58,3% больных с камнями мочеточников достигнут полный литолиз на фоне цитратной терапии Блемареном [21]. Аналогичные результаты получены П.В. Глыбочко и соавт.: двухмесячный курс цитратной терапии завершился полным растворением уратных камней мочеточников у 72% пациентов [22].
В Российской Федерации, особенно в Сибири и на Дальнем Востоке, наблюдается неблагополучная эпидемическая ситуация по туберкулезу [23]. Туберкулезный очаг воспаления может заживать посредством имбибирования солями кальция, во фтизиатрии существует понятие «туберкулезные очаги в фазе обызвествления». Подобный очаг обызвествления в почке ошибочно может быть диагностирован как МКБ. Выполнение литотрипсии в этом случае чревато фатальными последствиями. Если урогенитальный туберкулез сочетается с хроническим пиелонефритом и МКБ, что бывает нередко, то отсутствие эффекта от стандартной антибактериальной терапии объясняют резистентностью уропатогенов [24].
В стандартную полихимиотерапию туберкулеза входит пиразинамид, который может вызывать такой побочный эффект, как повышение уровня мочевой кислоты в плазме крови. В проводимом исследовании у больных урогенитальным туберкулезом через три месяца приема противотуберкулезных препаратов статистически значимо выросла экскреция мочевой кислоты. Выявленная закономерность служит основанием для введения в комплекс лечения больных туберкулезом цитратных смесей, например Блемарена. Исследование показало, что длительный инфекционно-воспалительный процесс в почках независимо от этиологии приводит к повышению экскреции оксалатов, причем при хроническом неспецифическом пиелонефрите выраженнее, чем при урогенитальном туберкулезе. Не вызывает сомнения, что МКБ может осложниться вторичным пиелонефритом, резистентным к стандартной терапии за счет формирования биопленок на поверхности конкремента. Однако этот процесс обоюдно-направленный – хронический пиелонефрит любой этиологии также способствует формированию кристаллов солей, что усугубляет воспалительный процесс и усиливает интенсивность боли. Установленный факт позволяет рекомендовать литолитическую терапию пациентам с пиелонефритом.
Выводы
Хронический инфекционно-воспалительный процесс в почках приводит к нарушению минерального обмена, увеличивает экскрецию уратов и оксалатов. Обнаружение в моче больного хроническим пиелонефритом этих солей является показанием к назначению курса Блемарена до стойкой нормализации рН мочи и растворения солей. Включение в комплекс лечения цитратной смеси не только способствует ожидаемому исчезновению уратурии, но и снижает выраженность болевого синдрома.
Источник
Главная / Пиелонефрит – симптомы, профилактика и лечение
Пиелонефрит – это бактериальное воспаление почек, а точнее ее лоханки и паренхимы. Эта патология может являться вторичной т. е. возникать из-за других заболеваний почек (например, мочекаменная болезнь, гламерулонефрит), а может быть и первичной (например, на фоне переохлаждения).
Чаще всего возбудителями данного заболевания являются стафилококки, стрептококки, энтерококки, протеи, кишечная палочка, клебсиелла.

Основные провоцирующие факторы возникновения пиелонефрита. Зная основные провоцирующие факторы появления болезни, можно предотвратить возникновение хронической формы воспаления и развитие осложнений:
- Переохлаждение.
- Пиелонефрит появлялся ранее.
- Заболевания мочеполовой системы (гламерулонефрит, уретрит, цистит, камни в почках.).
- Воспалительные заболевания (тонзиллит, синусит и т. д.).
- Недолеченный пиелонефрит.
- Частые стрессы, перенапряжения.
- Ослабление иммунитета.
- Сахарный диабет.
- Беременность.
- Травмы почек и мочевого пузыря.
- Длительный застой мочи в мочевом пузыре.
- Аномалии мочеполовой системы.
- Наличие гиповитаминоза (недостаток витаминов).
- ВИЧ-инфекция (провоцирует возникновение других заболеваний, в том числе и пиелонефрит). К пиелонефриту больше предрасположены женщины, нежели мужчины из-за анатомического строения мочеполовой системы женщин. Они имеют более широкую и короткую уретру, поэтому инфекция без труда может «добраться» до почек.
Признаки острого пиелонефрита. Данный недуг обычно дает о себе знать высокой температурой, рвотой, вялостью, неприятными ощущениями в мышцах, а также ознобом. Через двое-трое суток у вас могут возникнуть боли в пояснице. В таких случаях мочеиспускание обычно становится болезненным, а моча – мутной. До появления боли в пояснице у вас могут быть неприятные ощущения в паху.
Общие симптомы острого пиелонефрита:
1. Резкий озноб.
2. Фебрильная температура тела (39-40 градусов).
3. Мочеиспускание становится учащенным и болезненным.
4. Потливость.
5. Сильная жажда.
6. Диспептические расстройства (общее недомогание, боли в животе, тошнота, рвота, диарея).
7. Интоксикация организма (головные боли, резкая утомляемость, ухудшение самочувствия).
Местные симптомы:
1. Боли в области пораженной почки. (Тупая, ноющая, постоянная боль, усиливающаяся во время любых движений).
2. Выявление положительного симптома Пастернацкого (во время постукивания ребром ладони по почкам возникает боль).
3. Напряжение и болезненность мышц брюшной стенки с последующим возникновением инфильтрата почки.

Также существуют клинические формы острого пиелонефрита:
1. Острейшая. (Состояние пациента очень тяжелое, выявляется повышение температуры тела до 39-40 градусов и сильный озноб, повторяющийся несколько раз в день, примерно 2-3 раза).
2. Острая. (Симптомы также имеются, но в меньшей степени, чем в предыдущей форме, имеется интоксикация организма, сильное обезвоживание и озноб).
3. Подострая. (Здесь уже ярче проявляется местная симптоматика, нежели острая, которая либо слабо выражена, либо отсутствует совсем).
4. Латентная, иначе скрытая. Эта форма пиелонефрита не угрожает жизни пациента, но способна переходить в хроническую форму.
При обнаружении таких симптомов, следует немедля обратиться к врачу (урологу или нефрологу) для последующих диагностики и лечения! Не следует откладывать визит к специалисту и тем более заниматься самолечением!
Описываемое заболевание выявляют по анализу мочи. Иногда возникают симптомы перитонита. Пиелонефрит часто путают с недугами, связанными с брюшной полостью. Его можно принять за язву желудка, аппендицит или что-то еще.
Если речь идет о первичном пиелонефрите, то нарушение функции почек обычно не наблюдается.
Признаки хронического пиелонефрита
Данная форма отличается более спокойным течением. Симптомы не такие ярко выраженные, как в острой форме. Порой, симптомы могут отсутствовать, но через некоторое время хроническая форма проявляет себя. Чаще всего именно острая форма провоцирует возникновение хронической.
Всего выделяют следующие клинические формы хронического пиелонефрита:
1. Латентная (скрытая форма) – характеризуется минимальным проявлением симптомов. Пациенты могут ощущать лишь сильную слабость, утомляемость, повышение температуры до 37 градусов, головную боль, отеки, появление болей и дискомфорта в области поясницы. У некоторых людей может отмечаться положительный симптом Пастернацкого. В анализах мочи: незначительная протеинурия (белок в моче), лейкоцитурия (лейкоциты в моче) и бактериурия (бактерии в моче), иногда пациента может сопровождать гипертония.
2. Рецидивирующая – это форма, во время которой поочередно происходят обострения и ремиссии. Человек ощущает постоянный дискомфорт в области воспаленной почки, незначительное повышение температуры до субфебрильных показателей (37 – 38 градусов) и озноб. Во время обострения пиелонефрит проявляет себя в виде острой формы воспаления.
3. Гипертоническая – это форма, при которой проявляются симптомы гипертонической болезни. У больных появляется головокружение, головные боли, ухудшение общего самочувствия, бессонница, боли в области сердца, одышка, гипертонические кризы.
4. Анемическая форма – характеризуется выраженной симптоматикой анемии. Пациент чувствует быструю утомляемость, усталость, ухудшение работоспособности, слабость и т. д.
5. Азотермическая – это самая неожиданная, опасная и скрытая форма проявления болезни. Она проявляется лишь тогда, когда у человека уже началась ХПН (хроническая почечная недостаточность). Считается, что эта форма является дальнейшим продолжением несвоевременно выявленной латентной формы.
Отеки появляются редко. Иногда встречается учащенное мочеиспускание. Результатом служит сухость кожи и постоянная жажда. Данный недуг диагностируется посредством рентгенографии почек и исследования мочевины.
Пиелонефрит у малышей. Если данный недуг возникает у малыша, он, как правило, испытывает неприятные ощущения в животе. Это сопровождается расстройством пищеварения. Кроха может потерять несколько килограммов. Порой определить причину подобного состояния бывает достаточно трудно. В этом обычно помогает обследование.

Нарушение мочеиспускания дает о себе знать по-разному. У ребенка может быть ночное недержание мочи. Отметим, что оно может быть как редким, так и частым.
Лечение острой и хронической форм пиелонефрита:
Лечением занимается только врач-уролог либо врач-нефролог. В зависимости от тяжести течения заболевания и продолжительности врач может назначить следующие принципы лечения:
1. Консервативная этиотропная терапия (препараты). Для лечения всех форм пиелонефрита используют антибиотики различных групп (пенициллины, цефалоспорины, фторхинолоны и т. д.) такие как амоксициллин, ампициллин, гентамицин, цефаклор, ципрофлоксацин и т. д.; сульфаниламиды: Сульфадимезин, уросульфан и другие; нитрофураны: например, фуразолин, фурагин; налидиксовая кислота (налидикс, неграм.), нестероидные противовоспалительные средства (диклофенак, метамизол и др.), спазмалитики (нош-па, папаверин), энтеросорбенты (например, уголь активированный), антикоагулянты (препараты, разжижающие кровь): гепарин, троксевазин; мочегонные средства (фуросемид, лазикс и др.) При длительном лечении пиелонефрита, необходимо принимать пробиотики и противогрибковые препараты, так как антибиотики способны спровоцировать появление в организме бактерий грибковой природы. Если имеются противопоказания к антибактериальной терапии или желательно добавить дополнительное лечение, то используют фитопрепараты, которые включают в себя отдельные полезные травы, либо сложные сборы, включающие несколько трав. Обычные травы: лист брусники, цветки василька, толокнянка, шиповник, почки тополя черного и другие. Травяные сборы: фитолизин, урофлюкс и т. п.
Фитопрепараты также обладают противовоспалительным, мочегонным и антибактериальным эффектами. Существует самый распространенный растительный фитопрепарат – канефрон. Обладает всеми вышеперечисленными действиями.
2. Физиотерапия. Это скорее дополнительный метод, нежели основной. Физиотерапия помогает улучшить состояние, функции почек и ускорить эффект этиотропной терапии.
Виды физиотерапии: электрофорез фурадонина или кальция хлорида (можно использовать и другие препараты), ультразвук (если отсутствуют камни в почках), тепловое воздействие на почки (например, диатермия, лечебная грязь и т. д.), СВЧ – терапия и др.
3. Если все методы лечения оказываются бесполезными, а состояние пациента остается на прежнем уровне или ухудшается, то применяется хирургический метод. В основном хирургическое вмешательство проводится при гнойном пиелонефрите, карбункуле почки или абсцессе. В зависимости от состояния врач сам выбирает вид хирургической коррекции.
Осложнения пиелонефрита:
К сожалению, не всегда получается благополучно вылечиться и забыть об этой болезни. Если не посещать врача, не выполнять его назначения либо, вообще, не проверяться, то могут появиться следующие осложнения:
1. Нарушение фильтрационной функции почек.
2. Хроническая почечная недостаточность.
3. Сепсис.
4. Скопление гноя в почках. (Иначе, пионефроз).
5. Паранефрит. (Воспаление околопочечной клетчатки).
Профилактика пиелонефрита:
1. Одевайтесь по сезону. Старайтесь, чтобы поясничная зона находилась под слоем теплой одежды.
2. Лечите очаги воспаления в организме, ведь они также могут вызвать пиелонефрит.
3. Два раза в год посещайте поликлинику для прохождения профилактического осмотра.
4. Соблюдайте личную гигиену.
5. Старайтесь не переохлаждаться.
6. Если уже имеется пиелонефрит, то посещайте врача-уролога, врача-нефролога и выполняйте все его назначения.
7. В случае чего не занимайтесь самолечением.
8. Соблюдайте диету (исключить соленую, консервированную пищу и хлебобулочные изделия, если имеются отеки и повышение давления, то ограничить употребление воды и напитков, содержащих кофеин).
9. При ухудшении самочувствия – незамедлительно вызвать врача!
По вопросам лечения пиелонефрита Вы можете обратиться в нашу клинику “МЦ Для всей семьи”, расположенную по адресу г. Иркутск, ул. Железнодорожная, 2-я, 74. Телефон: +7 (3952) 390 – 292.

Источник
