Мочеиспускание при остром гломерулонефрите
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.

Острый гломерулонефрит
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит – это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно-иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов – пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
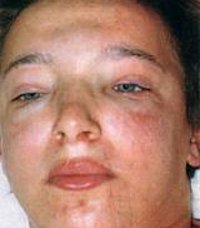
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга – головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 -50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов – преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
Острый гломерулонефрит – инфекционно-аллергическое заболевание, для которого характерно поражение капилляров почек. Острое течение болезни приводит к нарушению главной функции почек – очищать кровь от вредных токсических веществ. Данное заболевание диагностируют у больных от 12 до 40 лет. Болеют им преимущественно мужчины.
Содержание статьи:
- Причины острого гломерулонефрита
- Классификация гломерулонефрита
- Симптомы острого гломерулонефрита
- Диагностика острого гломерулонефрита
- Лечение острого гломерулонефрита
- Прогноз и профилактика острого гломерулонефрита
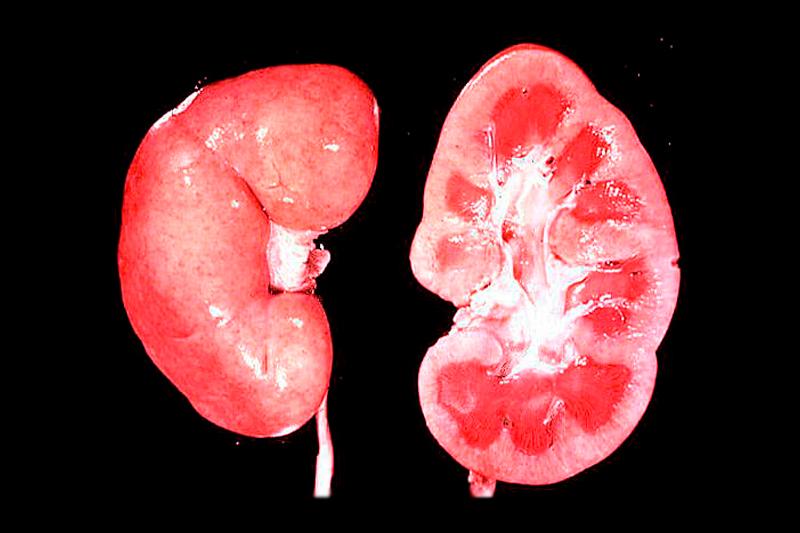
При остром гломерулонефрите прежде всего поражаются клубочки почек. Механизм развития заболевания следующий.
- Сначала в организме человека из-за инфекции развивается воспаление, что приводит к изменению стенки сосудов клубочков: она истончается и становится более проницаемой для клеточных элементов.
- Затем формируются тромбы, которые закрывают просвет сосудов клубочков, что приводит к прекращению в них кровообращения.
- На следующем этапе возникают проблемы с фильтрацией крови и мочи в нефроне, замещение соединительной тканью сначала просвета сосудов, а затем всего нефрона. Нарушение функций нефрона приводит к снижению объема фильтруемой крови, что становится причиной почечной недостаточности.
Причины острого гломерулонефрита
Воспаление, которое поражает почки, зачастую обусловлено такими инфекционными болезнями:
- скарлатина;
- ветряная оспа;
- ангина;
- инфекционный эндокардит;
- вирусный гепатит В;
- тонзиллит;
- брюшной тиф;
- пневмококковая пневмония;
- инфекционный мононуклеоз;
- менингококковая инфекция;
- иногда заболевание провоцирует переливание компонентов крови и вакцинация.
Негативное воздействие на организм оказывает интоксикация, вызванная алкогольными напитками, ртутью, свинцом, органическими растворителями. Причинами острого гломерулонефрита являются также аутоиммунные и ревматические болезни вроде системных васкулитов, легочно-почечного синдрома, системной красной волчанки.
Классификация гломерулонефрита
По течению заболевания выделяют острую и хроническую формы гломерулонефрита. Острый гломерулонефрит бывает двух видов:
- циклический – характеризуется бурным и острым началом, а также быстрым выздоровлением, после которого у пациентов наблюдаются вспышки гематурии и протеинурии;
- латентный – проявляется слабо выраженными клиническими признаками.
Хронический гломерулонефрит протекает в следующих формах: нефритная (основной симптом – воспаление почек), гипертоническая (ведущий клинический признак – гипертонический), смешанная (нефретически-гипертоническая), латентная (слабо выраженная симптоматика), гематурическая (наличие гематурии).
По этиологии болезнь может быть первичной (развивается вследствие разрушения ткани почек) и вторичной (возникает из-за инфекционный инвазии вирусами, бактериями и другими микроорганизмами). По клинико-морфологическим признакам выделяют следующие разновидности гломерулонефрита:
- мезангиопролиферативный – наиболее частый вид заболевания, при котором происходит разрастание соединительной ткани в просвете между сосудами клубочков, что провоцирует сужение капилляров и нарушение функционирования почек;
- внутрикапиллярный – разрастание внутреннего слоя сосудистой стенки;
- мезангиокапиллярный – смешанная форма мезангиопролиферативного и внутрикапиллярного гломерулонефрита;
- диффузная мембранозная нефропатия – утолщение стенки капилляров почечных клубочков;
- быстропрогрессирующий – развивается стремительно на фоне воспаления и приводит к почечной недостаточности.
Отдельно стоит сказать о стадиях заболевания. На первой стадии (длится около трех недель) развивается острый гломерулонефрит. Затем наступает небольшой период выздоровления, после которого болезнь переходит в стадию хронической. При этом хроническая стадия может длиться очень долго – вплоть до нескольких лет. Последняя стадия заболевания – развитие тяжелых осложнений.
Симптомы острого гломерулонефрита
Первые симптомы острого гломерулонефрита обычно проявляются через пару недель после воздействия предрасполагающего фактора (аллергической реакции или инфекции) на организм. При этом в клинической картине превалируют три основных синдрома: гипертензивный, отечный и почечный.
- Гипертензивный синдром. Обычно при остром гломерулонефрите артериальная гипертензия выражена вполне умеренно, поскольку у 60-70% пациентов артериальное давление не выше 160/100 мм рт.ст. Но стоит отметить, что продолжительная гипертензия оказывает негативное воздействие на организм пациента. Например, гипертензия нередко сопровождается брадикардией, которая может длиться в течение пары недель.
- Отечный синдром. Отечность считается основным симптомом заболевания, поскольку она проявляется на его ранней стадии. Появляются отеки преимущественно утром в области лица. Отечный синдром сопровождается такими осложнениями, как асцит, гидроперикард, гидроторакс. Отеки провоцируют различные церебральные нарушения вроде головных болей, рвоты, тошноты, снижения слуха и зрения. Более того, может возникнуть эклампсия: цианоз шеи и лица, потеря сознания, тонико-клонические судороги, урежение пульса, набухание шейных вен.
- Почечный синдром. У пациентов с гломерулонефритом наблюдаются олигурия и анурия, сопровождающиеся чрезвычайно сильной жаждой. Зависимо от стадии патологии может наблюдаться сниженное или напротив повышенное отхождение мочи, а также изменение ее оттенка.
- Болевой синдром. Зачастую боль локализуется в пояснице. Возникает она из-за нарушения уродинамики и растяжения почечных капсул.
Диагностика острого гломерулонефрита
Инструментальные методы исследования гломерулонефрита:
- УЗИ почек показывает следующие признаки заболевания – размеры органа находятся в норме, понижена скорость фильтрации клубочков, снижена эхогенность ткани органа.
- Биопсия почек позволяет установить такие симптомы гломерулонефрита, как клеточная пролиферация, наполнение клубочков антителами, миграция иммунных клеток в клубочки.
Лабораторные исследования гломерулонефрита:
- Общий анализ мочи. У больных гломерулонефритом наблюдается розовый цвет мочи, обнаруживается превышение нормы эритроцитов, цилиндров, белка, а также повышение плотности мочи.
- Биохимическое исследование крови. Этот анализ позволяет обнаружить в крови больного снижение уровня белка, повышение холестерина, наличие С реактивного белка и сиаловых кислот.
- Проба Зимницкого. У больных повышена плотность мочи и существенно увеличен ее суточный объем.
- Иммунологический анализ крови – проводится для выявления повышения в крови антистрептокиназы, антидезоксирибонуклеазы В, антигиалуронидазы.
Лечение острого гломерулонефрита
Лечение острого гломерулонефрита должно быть комплексным, включать помимо медикаментозной терапии также режимные мероприятия и диету. Лечение заболевания осуществляется в стационаре. Больному рекомендован строгий постельный режим, что позволяет снизить нагрузку на почки. Физическая активность провоцирует ускорение обменных процессов, что приводит к активному формированию токсических соединений.
Диета при остром гломерулонефрите
Пациентам с гломерулонефритом назначают стол номер 7. Данная диета основана на таких принципах: существенное снижение потребления соли, увеличение в рационе животного белка, растительных жиров, сложных углеводов, богатых калием продуктов. Нарушение функций почек неизбежно приводит к потере организмом необходимых питательных веществ. Строгое соблюдение диеты поможет минимизировать негативное воздействия на организм данного процесса.
Крайне важно также ограничить потребление жидкости, поскольку она будет только усугублять отечность, что может стать в итоге причиной серьезных осложнений. Во время лечения желательно не пить минеральную воду, газированные и сладкие напитки, кофе, чай, спиртное. Отдать предпочтение стоит морсам, а также отварам шиповника и клюквы, которые оказывают мочегонное воздействие.
Медикаментозное лечение
Симптомы гломерулонефрита причиняют больному дискомфорт и снижают качество его жизни, поэтому лечение патологии должно быть также направлено на их устранение. Например, если у пациента наблюдается гипертензия, необходимо назначить медикаменты, снижающие артериальное давление (рамиприл, каптоприл, эналаприл). Для активизации тока жидкости в нефроне врачи могут назначить мочегонные препараты (урегит, фуросемид, гипотиазид).
Патология имеет инфекционную природу, поэтому врачам необходимо сосредоточить внимание на устранении очага воспаления и уничтожении его возбудителя. Для этой цели осуществляется санация воспалительного процесса антибактериальными препаратами. Антибиотики для лечения острого гломерулонефрита подбираются индивидуально. Однако есть несколько факторов, от которых зависит подбор медикаментов: вид воспаления, чувствительность препарата к конкретному возбудителю, вызвавшему заболевание, переносимость медикамента больным.
Медикаментозное лечение предполагает также назначение курса стероидных гормонов – преднизолона и дексаметазона. Продолжительность такого курса составляет не больше 6 недель. Если у пациента наблюдается выраженная отечность, ему назначают диуретические медикаменты. Для устранения почечной недостаточности назначают антикоагулянты.
Прогноз и профилактика острого гломерулонефрита
Острый гломерулонефрит поддается лечению, однако на это потребуется потратить немало времени. В течение нескольких лет после выздоровления больному придется соблюдать строгую диету и правильный питьевой режим. На протяжении этого времени он должен будет наблюдаться у нефролога. В отдельных случаях могут возникнуть осложнения. Одним из них считается переход болезни из острой в хроническую форму. Об этом переходе свидетельствуют выраженные клинические признаки патологии в течении двух-трех недель, а также чередование приступов и ремиссий.
Еще одним осложнением заболевания считается острая почечная недостаточность, для которой свойственно внезапное усугубление всех его признаков, повышение температуры, сокращение объема мочи, учащение сердцебиения. Состояние здоровья пациента постепенно ухудшается, у него развивается анурия, возникает запах аммиака изо рта, периодически возникают тошнота, озноб, рвота, недомогание, судороги.
Отсутствие адекватного лечения может спровоцировать отек головного мозга или легких, а также сердечную недостаточность. Не менее тяжелыми осложнениями гломерулонефрита являются почечная эклампсия (тонико-клонических судороги, вызванные повышением внутричерепного давления), геморрагический инсульт (кровоизлияние в мозг вследствие артериального давления), слепота на фоне отека мозга.
Поскольку лечение заболевания крайне сложное, оно может сопровождаться различными тяжелыми осложнениями, то крайне важно вовремя предотвратить его. Разумеется, сделать это сложно, поскольку заболевание имеет инфекционный характер. Поэтому вся профилактика острого гломерулонефрита предполагает устранение факторов, которые могут его спровоцировать.
Для профилактики гломерулонефрита необходимо:
- своевременно лечить различные инфекционные болезни (ОРВИ, бактериальные инфекции миндалин, бронхов, герпес, носовых пазух);
- регулярно проводить санацию очагов воспаления в случае хронических заболеваний;
- не курить и ограничить потребление алкоголя;
- отслеживать реакцию организма на переливание крови и введение вакцин;
- избегать переохлаждения;
- правильно питаться, сократить потребление соли, увеличить в рационе количество продуктов, богатых кальцием, ненасыщенными жирными кислотами, витаминами;
- не пропускать ежегодные профилактические осмотры;
- при повышении АД и наличии отечности сразу же обращаться к врачу;
- своевременно лечить хронические соматические болезни;
- повышать сопротивляемость организма инфекциям путем закаливания, физической активности.
Источник
