Механическое растяжение мочевого пузыря
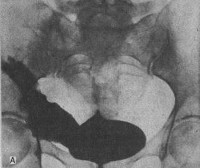
Травма мочевого пузыря — это нарушение целостности стенки органа, вызванное механической травмой, воздействием химических веществ, редко – давлением мочи при некоторых заболеваниях. Проявляется болью в животе, припухлостью и синюшностью кожи над лоном, учащенными ложными позывами к мочеиспусканию, снижением или отсутствием диуреза, макрогематурией, подтеканием мочи из раневого отверстия, нарастанием симптоматики травматического шока. Диагностируется с помощью ретроградной цистографии, катетеризации, УЗИ, КТ, МРТ мочевого пузыря, общего анализа мочи, лапароскопии. В легких случаях возможно консервативное ведение с установкой катетера, при внутрибрюшинных и крупных внебрюшинных разрывах выполняется реконструктивная пластика органа.
Общие сведения
В структуре общего травматизма механические повреждения мочевого пузыря составляют от 0,4 до 15% (в России — от 1 до 7%). В последние годы отмечается более частое травмирование органа, что связано с усилением интенсивности транспортного сообщения, износом автопарка, увеличением количества тяжелых техногенных катастроф и локальных военных конфликтов.
Пик травматизации наблюдается в 21-50-летнем возрасте, около 75% пострадавших — мужчины. Особенностью травм является преимущественно сочетанный характер поражения (в 100% открытых ранений и в 85% тупых травм кроме мочевого пузыря повреждаются кости таза, позвоночник, другие органы). Актуальность своевременной диагностики и экстренных лечебных мероприятий обусловлена неблагоприятным прогнозом – в соответствии с оценочными шкалами 31,4% пострадавших относятся к категории тяжелых, 49,2% — крайне тяжелых больных, уровень смертности превышает 25%.

Травма мочевого пузыря
Причины
У большинства пациентов травматическое повреждение мочевого пузыря связано с воздействием на его стенку внешних механических факторов различного происхождения. В редких случаях травма обусловлена влиянием агрессивных химических веществ, инсталлированных в мочевой пузырь, или наличием заболеваний, препятствующих мочеиспусканию. Причинами травм являются:
- Дорожно-транспортные происшествия. Более чем в четверти случаев мочевой пузырь травмируется во время ДТП. Повреждение возникает при прямом ударе в проекцию органа, сильном сдавлении в транспортном средстве, ранении осколками тазовых костей, конструктивными элементами автомобиля, предметами окружающей среды.
- Ятрогенные факторы. 22-23% пациентов получают травму во время медицинских манипуляций. Стенка органа может повреждаться при его катетеризации, бужировании уретры, выполнении операций — трансуретральных вмешательств, кесарева сечения, экстирпации матки, миомэктомии, аденомэктомии, резекции толстой кишки и др.
- Бытовой и производственный травматизм. В 10% случаев повреждение происходит из-за падения с высоты на твердый предмет. При наличии предпосылок (переполнении мочой, рубцовых изменениях и др.) возможен разрыв органа из-за резкого сотрясения тела при прыжке. У 4,2% пострадавших травма возникает под действием производственных факторов.
- Насильственные действия. Целостность мочевого пузыря может нарушаться при тупых ударах в живот, ранении ножом или другими острыми предметами в драках, при криминальных абортах. В военное время в 3-4 раза увеличивается количество огнестрельных травм и открытых ранений органа осколками взрывных боеприпасов.
- Урологические заболевания. Крайне редко самопроизвольный разрыв мочевого пузыря отмечается у пациентов, которые страдают заболеваниями, нарушающими мочеиспускание, — аденомой и раком простаты, стенозом уровезикальной шейки, стриктурами уретры. Чаще урологическая патология играет роль предрасполагающего фактора, усиливая растяжение органа.
Риск возникновения наиболее тяжелых повреждений — частичных или полных разрывов — зависит не только от силы травматического воздействия, но и от места его приложения, направления, внезапности. Вероятность получения травмы существенно возрастает при алкогольном опьянении, которое способствует переполнению мочевого пузыря из-за притупления позывов к мочеиспусканию и провоцирует травмоопасное поведение. Предполагающими факторами также являются опухолевые поражения, фиброзные изменения стенки органа после перенесенных операций, лучевой терапии, воспалительных заболеваний.
Патогенез
Механизм травмы мочевого пузыря зависит от типа факторов, вызвавших повреждение. При тупом ударе в надлобковую область, противоударе о крестец, сдавлении резко повышается внутрипузырное давление, усиливается нагрузка на мочепузырную стенку. Возникновение гидродинамического эффекта способствует внутрибрюшинному разрыву органа на участке наименее развитой мускулатуры (обычно по задней стенке пузыря возле его верхушки).
Рана обычно рваная, с неровными краями. При меньшей силе механического воздействия удар вызывает закрытые повреждения (ушибы, кровоизлияния в стенку). Аналогичный патогенез характерен при наличии урологических заболеваний с нарушением пассажа мочи. Значительное смещение пузыря при механических травмах приводит к резкому натяжению поддерживающих боковых и пузырно-простатических связок с внебрюшинным разрывом мягко-эластичной стенки органа. Сильный удар способен вызвать разрыв связок, мочепузырных кровеносных сосудов, отрыв шейки.
При закрытых и открытых повреждениях везикальных оболочек острыми предметами, инструментами, осколками костей происходит поверхностное, глубокое надсечение или сквозное рассечение стенки. Рана при этом обычно линейная. Сочетание с гидродинамическим ударом при огнестрельных и оскольчатых ранениях приводит к дополнительным радиальным надрывам круглого раневого отверстия.
Классификация
Критериями систематизации травматических повреждений являются степень тяжести, возможное сообщение с окружающей средой, расположение разрыва по отношению к брюшине, сочетание с травмами других органов. Такой подход позволяет спрогнозировать течение патологического процесса и вероятные осложнения, выбрать оптимальную тактику ведения пациента. В зависимости от тяжести повреждения мочепузырной стенки травмы могут быть глухими (ушиб, поверхностное ранение наружной оболочки, надрыв слизистой) или сквозными (полный разрыв, отрыв шейки). В свою очередь, сквозные повреждения разделяют на три группы:
- Интраперитонеальные разрывы. Наблюдаются более чем у 60% пострадавших. Обычно обусловлены прямыми ударами в переполненный мочевой пузырь. Из-за истечения мочи в брюшную полость быстро осложняются перитонитом.
- Экстраперитонеальные разрывы. Возникают в 28% случаев. Чаще провоцируются избыточным натяжением поддерживающего связочного аппарата. Травмированный мочевой пузырь не сообщается с брюшной полостью, моча истекает в малый таз.
- Комбинированные разрывы. Наблюдаются у 10% пострадавших. Множественное повреждение стенки органа обычно сочетается с переломами тазовых костей. Сообщение между мочевым пузырем, брюшной и тазовой полостями обуславливает особую тяжесть патологии.
До 90% травм мирного времени являются закрытыми, благодаря сохранению целостности кожи поврежденный мочевой пузырь не сообщается с внешней средой. В военный период, при насильственных действиях с использованием холодного и огнестрельного оружия возрастает частота открытых травм, при которых нарушается целостность кожи, возникает сообщение между оболочками или полостью органа и окружающей средой. По наблюдениям специалистов в сферах травматологии и клинической урологии, сочетанные повреждения превалируют над изолированными. У 40-42% пациентов выявляются переломы костей таза, у 4-10% — разрывы кишечника, у 8-10% — травмы других внутренних органов.
Симптомы
Важная клиническая особенность данного повреждения — частое преобладание общей симптоматики над локальной. Из-за выраженного болевого синдрома и кровотечения у пострадавших нарастают признаки гемодинамических нарушений, у 20,3% наблюдается травматический шок: снижается уровень АД, ускоряется частота сердечных сокращений, кожные покровы бледнеют, покрываются липким холодным потом, возникает слабость, головокружение, оглушенность, спутанность, а затем и потеря сознания.
Из-за раздражения брюшины мочой пациенты с интраперитонеальными разрывами ощущают интенсивную боль в надлонной области, в нижней части брюшной полости, которая впоследствии распространяется на весь живот, сопровождается тошнотой, рвотой, задержкой газов и стула, напряжением брюшной мускулатуры. Специфические симптомы травмы мочепузырной стенки — боль и локальные изменения области повреждения, дизурия. При открытых ранениях на передней стенке живота, реже — в зоне промежности выявляется зияющая рана, из которой может истекать моча.
Для закрытых внебрюшинных травм характерно образование болезненной припухлости над лобком, в паху, синюшный цвет кожных покровов из-за их пропитывания кровью. Пострадавшие испытывают частые ложные позывы к мочеиспусканию со значительным уменьшением либо полным отсутствием диуреза, выделением капель крови из мочеиспускательного отверстия. При сохранении мочевыделения у пациентов с надрывами слизистой моча окрашена кровью.
Осложнения
Летальность при травматических повреждениях мочевого пузыря, особенно открытых и сочетанных, достигает 25% и более. Причинами смерти обычно являются запущенные формы перитонита, болевой, инфекционно-токсический, геморрагический шок, сепсис. Сквозные травмы стенки мочевого пузыря быстро осложняются вовлечением в процесс других органов. Анатомические особенности паравезикальной, забрюшинной клетчатки, фасциальных пространств способствуют мочевой инфильтрации, распространению затеков, образованию урогематом.
При внутрибрюшинном разрыве возникает уроасцит. Вторичное инфицирование приводит к формированию абсцессов, флегмон. У 28,3% пациентов развивается мочевой перитонит, у 8,1% — уросепсис. Восходящее распространение инфекции провоцирует начало острого пиелонефрита. В 30% случаев при сочетании травмы пузыря с повреждениями других органов наблюдается ДВС-синдром. В отдаленном периоде у больных иногда формируются мочевые свищи, наблюдается недержание мочи.
Диагностика
С учетом серьезности прогноза всем пациентам с подозрением на травму мочевого пузыря назначают комплексное обследование, позволяющее выявить разрывы мочепузырной стенки, определить их особенности и количество, обнаружить возможное повреждение смежных органов. Рекомендованными методами лабораторной и инструментальной диагностики являются:
- Общий анализ мочи. Исследование удается провести только при сохраненном мочеиспускании. Объем разовой порции зачастую уменьшен. В анализе в большом количестве присутствуют эритроциты, подтверждающие наличие кровотечения.
- УЗИ. По данным эхографии мочевого пузыря, орган обычно уменьшен в объеме, рядом с ним определяются скопления крови. Исследование дополняют УЗИ почек, при проведении которого обнаруживаются признаки постренального нарушения оттока мочи, и УЗИ брюшной полости для выявления свободной жидкости.
- Рентген. Ретроградная цистография считается «золотым стандартом» диагностики этого вида травм. Разрывы органа проявляются затеками рентгеноконтрастного вещества в пузырно-прямокишечную ямку, околопузырную клетчатку, область крыльев подвздошной кости, полость брюшины.
- Томография мочевого пузыря. С помощью КТ удаётся получить трехмерное изображение поврежденного органа, в ходе МРТ он изучается послойно. Результаты томографии позволяют точно оценить повреждения, объем урогематом, выявить сочетанные травмы.
- Диагностическая лапароскопия. Осмотр мочевого пузыря через лапароскоп дает возможность определить особенности травмированной стенки, обнаружить затеки мочи, крови. При выполнении лапароскопии визуализируются повреждения соседних органов.
Большое диагностическое значение играет катетеризация мочевого пузыря, дополненная вливанием в него жидкости (проба Зельдовича). О наличии разрывов свидетельствует отсутствие мочевыделения через катетер или поступление небольшого количества мочи с кровью. Жидкость, введенная в травмированный орган, обратно выделяется слабой струей и не в полном объеме. При интраперитонеальных разрывах возможно отхождение в 2-3 раза большего объема жидкости, что обусловлено проникновением катетера в брюшную полость и выделением ранее попавшей в нее мочи.
Экскреторную урографию назначают с осторожностью, чтобы не спровоцировать развитие контраст-индуцированной нефропатии на фоне шоковых изменений гемодинамики. Цистоскопия обычно не проводится из-за риска занесения инфекции. В общем анализе крови определяются признаки анемии — эритропения, снижение уровня гемоглобина, возможен умеренный лейкоцитоз и повышение СОЭ.
Дифференциальная диагностика проводится с повреждением заднего отдела уретры, травмами печени, селезенки, различных отделов кишечника, разрывами сосудов брыжейки. Кроме врача-уролога пациента осматривает травматолог, хирург, анестезиолог-реаниматолог, терапевт, по показаниям — проктолог, гинеколог, кардиолог, гастроэнтеролог, невропатолог, нейрохирург.
Лечение травмы мочевого пузыря
Пострадавшего срочно госпитализируют в травматологическое или урологическое отделение, переводят на строгий постельный режим. Консервативное ведение в виде катетеризации (обычно на 3-5 суток до прекращения макрогематурии) возможно только при контузии мочевого пузыря, надрывах слизистой при грубых медицинских манипуляциях, небольших экстраперитонеальных разрывах с сохраненной уровезикальной шейкой. Остальным пострадавшим показано экстренное проведение реконструктивного хирургического вмешательства с дренированием брюшной или тазовой полостей.
На этапе предоперационной подготовки назначаются гемостатические, антибактериальные, противовоспалительные, анальгезирующие препараты, средства для стабилизации гемодинамики. Объем операции зависит от особенностей повреждения. При внутрибрюшинных разрывах мочевой пузырь перед ушиванием раны экстраперитонизируют для прекращения подтекания мочи и проведения полноценной ревизии, после реконструкции поврежденного органа брюшную полость в обязательном порядке санируют.
Внебрюшинные повреждения ушивают без экстраперитонизации. Вне зависимости от типа травмы после восстановления целостности стенки мужчинам накладывают эпицистостому , женщинам устанавливают уретральный катетер. Брюшную или тазовую полость дренируют. После операции продолжают введение антибиотиков, анальгетиков, противошоковую инфузионную терапию.
Прогноз и профилактика
Нарушения целостности стенок мочевого пузыря обоснованно считаются тяжелыми, прогностически неблагоприятными травмами. Соблюдение алгоритма хирургического лечения больных обеспечивает достоверное снижение частоты осложнений даже при тяжелых повреждениях. Профилактика направлена на создание безопасных производственных условий, соблюдение правил дорожного движения, выполнение требований безопасности при занятиях травмоопасными хобби и видами спорта, отказ от злоупотребления алкоголем. Для уменьшения предпосылок к травматизму пациентам с диагностированными заболеваниями простаты, уретры, мочевого пузыря рекомендуется регулярное наблюдение и лечение у уролога.
Источник
Нейрогенный мочевой пузырь – это дисфункция мочевого пузыря, обусловленная врожденной или приобретенной патологией нервной системы. В зависимости от состояния детрузора дифференцируют гипер- и гипорефлекторный тип патологии. Заболевание может проявляться поллакиурией, недержанием мочи или ее патологической задержкой. Диагностика синдрома заключается в полном невролого-урологическом обследовании (анализы, урография, УЗИ почек и мочевого пузыря, урофлоурометрия, цистография и цистоскопия, сфинктерометрия, рентгенография и МРТ позвоночника, МРТ головного мозга и пр.). Лечение может включать немедикаментозную и лекарственную терапию, катетеризацию мочевого пузыря, оперативное вмешательство.
Общие сведения
Нейрогенный мочевой пузырь – достаточно распространенное состояние в клинической урологии, связанное с невозможностью осуществления произвольно-рефлекторного накопления и выделения мочи из-за органического и функционального поражения нервных центров и путей, регулирующих данный процесс. Расстройства мочеиспускания имеют социальный аспект, поскольку могут ограничивать физическую и психическую активность человека, создавать проблему его социальной адаптации в обществе.
Патология часто сопровождается миофасциальным синдромом, синдромом тазовой венозной конгестии (венозного застоя). Более чем в 30% случаев наблюдается развитие вторичных воспалительно-дистрофических изменений со стороны мочевыделительной системы: пузырно-мочеточникового рефлюкса, хронического цистита, пиелонефрита и уретерогидронефроза, приводящих к артериальной гипертензии, нефросклерозу и хронической почечной недостаточности, что может грозить ранней инвалидизацией.
Нейрогенный мочевой пузырь
Причины
Сбой, происходящий на любом этапе сложной многоуровневой регуляции процесса мочеиспускания, может привести к развитию одного из многочисленных клинических вариантов нейрогенного мочевого пузыря. У взрослых синдром связан с повреждением головного и спинного мозга (при инсульте, сдавлении, хирургическом вмешательстве, переломе позвоночника), а также с воспалительно-дегенеративными и опухолевыми заболеваниями нервной системы – энцефалитом, рассеянным энцефаломиелитом, полинейропатией, полирадикулоневритом, туберкуломой, холестеатомой и т. д.
Нейрогенный мочевой пузырь у детей может иметь место при врожденных дефектах развития ЦНС, позвоночника и мочевыделительных органов, после перенесенной родовой травмы. Недержание мочи может быть вызвано снижением растяжимости и емкости мочевого пузыря вследствие цистита или неврологических заболеваний.
Классификация
Выделяют гиперрефлекторный нейрогенный мочевой пузырь, проявляющийся в фазу накопления гиперактивностью детрузора (при надсегментарных поражениях нервной системы) и гипорефлекторный – со сниженной активностью детрузора в фазу выделения (при поражении сегментарно-периферического аппарата регуляции мочеиспускания). Синдром может иметь в основе рассинхронизацию деятельности детрузора и сфинктера мочевого пузыря (внутренняя и наружная детрузорно-сфинктерная диссинергия).
Симптомы
Синдром нейрогенного мочевого пузыря может иметь постоянные, периодические или эпизодические проявления, а многообразие его клинических вариантов определяется различием уровня, характера, степени тяжести и стадии поражения нервной системы. Типичными для гиперактивного варианта патологии являются поллакиурия, в т. ч. никтурия, императивные позывы и недержание мочи. Преобладание тонуса детрузора ведет к значительному повышению внутрипузырного давления при малом количестве мочи, что при слабости сфинктеров вызывает императивные позывы и учащенное мочеиспускание.
Гиперактивный тип синдрома характеризуется спастическим состоянием и опорожнением при накоплении менее 250 мл мочи; отсутствием или малым объемом остаточной мочи, затруднением произвольного начала и самого акта мочеиспускания; появлением вегетативных симптомов (потливости, подъема артериального давления, усиления спастики) перед микцией в отсутствии позывов; возможностью спровоцировать мочеиспускание раздражением области бедра и над лобком. При наличии ряда неврологических нарушений может возникать неконтролируемое стремительное выделение большого объема мочи – «церебральный незаторможенный мочевой пузырь».
Относительное преобладание тонуса сфинктеров при детрузорно-сфинктерной диссинергии выражается полной задержкой мочи, мочеиспусканием при натуживании, наличием остаточной мочи. Гипоактивный нейрогенный мочевой пузырь проявляется снижением или отсутствием сократительной активности и опорожнения при полном и даже переполненном пузыре в фазу выделения.
Из-за гипотонии детрузора нет повышения внутрипузырного давления, необходимого для преодоления сопротивления сфинктера, что ведет к полной задержке или вялому мочеиспусканию, натуживанию во время микции, наличию большого (до 400 мл) объема остаточной мочи и сохранению ощущения наполненности пузыря. При гипотоничном растянутом мочевом пузыре возможно недержание мочи (парадоксальная ишурия), когда при переполнении органа происходит механическое растяжение внутреннего сфинктера и неконтролируемое выделение мочи каплями или небольшими порциями наружу.
Осложнения
Денервация вызывает развитие выраженных трофических нарушений и осложнений в виде интерстициального цистита, приводящего к склерозированию и сморщиванию мочевого пузыря. В мочевыводящих путях могут формироваться камни, нарушающие отток мочи, провоцирующие развитие инфекции. В случае спазма сфинктера может возникать пузырно-мочеточниковый рефлюкс (обратный заброс мочи в мочеточники и почки, приводящий к воспалению). Синдром часто сопровождается функциональными невротическими расстройствами, которые в дальнейшем могут стать определяющими.
Диагностика
Для диагностики необходимо провести тщательный сбор анамнеза, лабораторное и инструментальное обследование. В опросе родителей ребенка с нейрогенным мочевым пузырем выясняют, как протекали роды, имеется ли наследственная предрасположенность к заболеванию. Для исключения воспалительных заболеваний мочевыделительной системы выполняют анализ крови и мочи – общий, по Нечипоренко, функциональную пробу Зимницкого, биохимическое исследование мочи и крови.
Основными методами инструментальной диагностики синдрома являются УЗИ почек и мочевого пузыря, цистоскопия, МРТ, рентгенологическое исследование мочевыводящих путей (обычная и микционная уретроцистография, экскреторная урография, восходящая пиелография, радиоизотопная ренография), уродинамические исследования (цистометрия, сфинктерометрия, профилометрия, урофлоуметрия).
При отсутствии заболеваний со стороны мочевыделительной системы проводят неврологическое обследование для выявления патологии головного и спинного мозга с применением электроэнцефалографии, КТ, МРТ, рентгенографии черепа и позвоночника. Осуществляется дифференциальная диагностика с гипертрофией простаты, стрессовым недержанием мочи у пожилых людей. При невозможности установить причину заболевания говорят о нейрогенном мочевом пузыре с неясной этиологией (идиопатическом).
Лечение нейрогенного мочевого пузыря
Терапия проводится совместно врачом-урологом и неврологом; ее план зависит от установленной причины, типа, степени выраженности дисфункции мочевого пузыря, сопутствующей патологии (осложнений), эффективности ранее проведенного лечения. Применяют немедикаментозное, медикаментозное и хирургическое лечение, начиная с менее травматичных и более безопасных лечебных мероприятий.
Гиперактивный вариант лучше поддается лечению. Используют лекарственные средства, снижающие тонус мышц мочевого пузыря, активизирующие органное кровообращение и устраняющие гипоксию: антихолинергические препараты (гиосцин, пропантелин, оксибутинин), трициклические антидепрессанты (имипрамин), антагонисты кальция (нифедипин), альфа-адреноблокаторы (фентоламин, феноксибензамин).
В последнее время довольно перспективным в лечении гиперрефлексии, детрузорно-сфинктерной диссенергии и инфравезикальной обструкции считают применение инъекций ботулотоксина в стенку мочевого пузыря или уретры, внутрипузырное введение капсаицина и резинфератоксина. В дополнение назначают препараты на основе янтарной кислоты, L-карнитин, гопантеновая кислота, N-никотиноил-гамма-аминобутировая кислота, коферментные формы витаминов, обладающие антигипоксическим и антиоксидантным действием.
Параллельно применяют немедикаментозные методы лечения нейрогенного мочевого пузыря: лечебную физкультуру (специальные упражнения для тазовых мышц), физиотерапию (электростимуляцию, лазеротерапию, гипербарическую оксигенацию, диадинамотерапию, тепловые аппликации, ультразвук), тренировку мочевого пузыря, нормализацию режима питья и сна, психотерапию.
Гипоактивный вариант болезни труднее поддается терапии. Имеющиеся застойные явления в мочевом пузыре создают риск присоединения инфекции, развития вторичных поражений мочевой системы. В лечении нейрогенного синдрома с признаками гипотонии важно обеспечение регулярного и полного опорожнения мочевого пузыря (с помощью принудительных мочеиспусканий, наружной компрессии (прием Креде), методами физиотерапии, тренировки мышц мочевого пузыря и тазового дна, периодической или постоянной катетеризацией).
В качестве медикаментозной терапии применяют непрямые и М-холиномиметики (бетанехол хлорид, дистигмина бромид, ацеклидин, галантамин), позволяющие усиливать моторику мочевого пузыря, снижать его эффективный объем и количество остаточной мочи. Индивидуально назначают альфа-адреноблокаторы (феноксибензамин – при внутренней детрузорно-сфинктерной диссинергии, диазепам и баклофен – при внешней детрузорно-сфинктерной диссинергии), альфа-симпатомиметики (мидодрин и имипрамин – в случае недержания мочи при напряжении).
При медикаментозной терапии нейрогенного мочевого пузыря для профилактики мочевых инфекций необходимы контроль количества остаточной мочи и прием антибактериальных препаратов (нитрофуранов, сульфаниламидов), особенно пациентам с пузырно-мочеточниковым рефлюксом.
Хирургическое эндоскопическое вмешательство при гипотонии органа заключается в трансуретральной воронкообразной резекции шейки мочевого пузыря, обеспечивающей в дальнейшем возможность опорожнения слабым нажатием снаружи. При гиперрефлекторном варианте (со спастикой тазового дна и детрузорно-сфинктерной диссинергией) проводят надрез наружного сфинктера, что снижает напор мочеиспускания, а в последующем – гиперреактивность детрузора, увеличивая вместимость пузыря.
Также возможно оперативное увеличение мочевого пузыря (с использованием пластики тканей), ликвидация пузырно-мочеточникового рефлюкса, постановка цистостомического дренажа для опорожнения мочевого пузыря. Патогенетическое лечение синдрома нейрогенного мочевого пузыря позволяет уменьшить риск повреждения мочевыделительных органов и необходимость оперативного вмешательства в будущем.
Источник
