Лечение нарушения мочеиспускания при

Дата публикации: 14.03.2018
Дата проверки статьи: 02.12.2019
Нарушения мочеиспускания или дизурия — симптом, сопровождающийся болью и жжением в уретре. Он может сигнализировать о серьезных заболеваниях мочевого пузыря и мочевыводящих путей. Если не начать курс лечения, то возникают серьезные нарушения в работе почек, развивается уремический синдром.
Причины нарушений мочеиспускания
Недержание мочи возникает на фоне следующих причин:
- повреждения мочеточников и опухоли;
- слабость мочевого пузыря;
- заболевания почек;
- болезнь Паркинсона;
- делирий;
- болезнь Альцгеймера;
- прием некоторых медикаментов;
- сахарный диабет;
- хроническая сердечная недостаточность;
- ограниченная подвижность;
- поражения головного или спинного мозга;
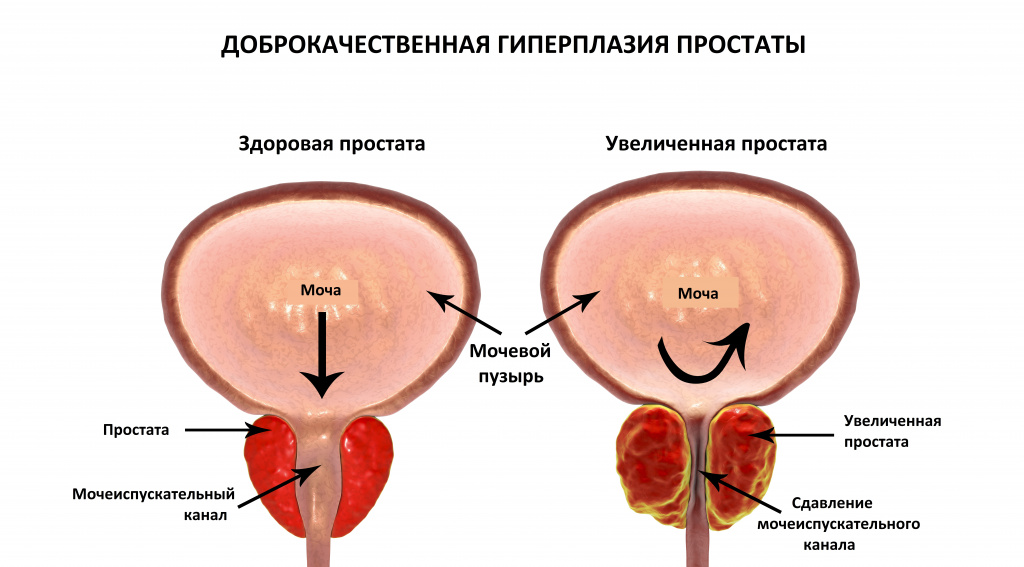
- увеличение предстательной железы у мужчин при простатите, аденоме или новообразовании;
- опущение матки или влагалища у женщин;
- инфекционные заболевания мочевого пузыря;
- операции на животе и органах таза;
- испуг или сильное психоэмоциональное напряжение.
Нарушение мочеиспускания также встречается у пациентов при рассеянном склерозе. Это обусловлено замедлением поступаемых к нервным окончаниям сигналов от головного мозга.
Симптомы нарушения мочеиспускания
Нарушения мочеиспускания характеризуются такими симптомами:
- частые позывы;
- задержка мочи;
- ощущения жжения;
- изменение цвета мочи и появление резкого запаха;
- острая боль при мочеиспускании.
Если человека беспокоит затрудненное мочеиспускание при частых позывах в туалет и сопровождается болью и ощущением неполного опорожнения мочевого пузыря, то это может сигнализировать о простатите, цистите, везикулите или колликулите.
При почечной недостаточности пациент жалуется на сильное чувство жажды, тошноту и рвотные позывы, зуд кожи, головную боль и сухость в ротовой полости.
Методы диагностики
В первую очередь прав проводит осмотр и прощупывает область внизу живота. Такая манипуляция помогает определить наполняемость мочевого пузыря и поставить диагноз — ишурия у пациента или анурия. Женщине может потребоваться консультация гинеколога. При подозрении на наличие бактерий следует сдать мазок на половые инфекции.
Для выявления причин недержания мочи врач направляет пациента на сдачу УЗИ мочевого пузыря и почек. Также необходимо сдать анализ мочи и в некоторых случаях — рентгенографию почек. При сомнительных результатах после общего анализа мочи может потребоваться анализ мочи по Нечипоренко и цитоскопия. Лечением нарушений мочеиспускания занимается врач-уролог.
Для диагностики нарушений мочеиспускания в сети клиник ЦМРТ используют такие методы:
К какому врачу обратиться
При первых проявлениях нарушений мочеиспускания обратитесь к урологу. Он осмотрит и опросит вас, поставит точный диагноз и назначит эффективное лечение. При необходимости направит к другому узкому специалисту — например, к инфекционисту при ЗППП.
Лечение нарушения мочеиспускания
При инфекционных заболевания врач назначает антибактериальные препараты, при аденоме простаты — альфа-адреноблокаторы. Они оказывают расслабляющее действие на мочевыводящие пути и облегчают выделение мочи.
Если у пациента острая ишурия, то ему проводят катетеризацию для опорожнения мочевого пузыря. При наличии камня в уретре или в области ладьевидной ямки показаны оптическая уретроскопия и меатотомия. Если диагностирована хроническая задержка мочи, то применяют метод дренирования мочевого пузыря.
Медикаментозная терапия задержки мочи направлена на снятие боли и облегчения выведения жидкости из организма. Для расслабления мышц сфинктера пузыря и устранение болевого синдрома применяются спазмолитики. Также при ишурии могут назначить мочегонные лекарства.
В случае нейрогенных причин заболевания применяют холиномиметические препараты. Активизировать функции мочеиспускательных органов можно с помощью аскорбиновой кислоты. Для повышения иммунитета полезно принимать комплексы с витаминами A, B и E.
Помимо медикаментов могут применяться физиотерапевтические процедуры — электрофорез, массаж, лазеротерапия, лечебная гимнастика. Они предназначены для укрепления мышц таза и тренировки мочевого пузыря.
Если у пациента обнаружены аутоиммунные болезни и аллергические процессы, ему назначают глюкокортикостероиды. При онкологических заболеваниях используются цитостатики в комплексе с другими препаратами. Улучшить кровоток в сосудах при анурии помогут антикоагулянты. Для ускорения процессов выведения нефротоксинов из организма применяются детоксицирующие лекарства и антидоты. Предотвратить образование камней помогут метаболические препараты.
В сети клиник ЦМРТ для лечения нарушений мочеиспускания используют следующие методы:
Если не вылечить ишурию, то может развиться перитонит, почечная недостаточность и образоваться септический очаг. Полный застой мочи приводит к циститу. Наиболее опасное последствие — разрыв мочевого пузыря, вследствие чего урина проникает в брюшную полость.
При анурии состояние пациента стремительно ухудшается и грозит токсическим поражением организма. Кроме того, могут возникнуть неврологические нарушения и уремическая кома, приводящая к летальному исходу.
Одним из серьезных осложнений нарушенного мочеиспускания считается декомпенсация стенки мочевого пузыря. Такое состояние характеризуется многократным мочеиспусканием небольшими порциями. Если его не лечить, то болезнь принимает хроническую форму. Это приводит к потере регуляторной и сократительной способности сфинктера мочевого пузыря.
Профилактика нарушений мочеиспускания
Предотвратить нарушения мочеиспускания помогут следующие рекомендации:
- избегать употребления алкоголя, крепкого чая и кофе;
- для укрепления мышц таза женщинам следует выполнять упражнение Кегеля;
- меньше пить жидкости перед сном;
- отказаться от вредных привычек;
- не сдерживать мочеиспускание;
- ежедневно пить 1,5-2 л воды;
- избегать переохлаждений и травм;
- подмывать половые органы не менее 2 раз в день;
- носить не обтягивающее чистое белье из натуральной ткани;
- исключить применение косметических средств во время мытья при наличии аллергических реакций.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Лечение нарушений функции накопления
При гиперрефлексии детрузора используются средства, снижающие его активность (антихолинергические средства). Пропантелин (атропиноподобный препарат) в дозе 30-100 мг/сут. снижает амплитуду и частоту неконтролируемых сокращений и повышает емкость мочевого пузыря. Если единственным симптомом является никтурия, пропантелин дают один раз на ночь. Мелипрамин в дозе 40-100 мг полезен не только для снижения гиперрефлексии детрузора, но и для повышения тонуса внутреннего сфинктера благодаря своей периферической адренергической активности. Однако его нельзя применять при обструкции выхода из мочевого пузыря. В случае сочетания гиперрефлексии детрузора с асинергией внутреннего сфинктера показано применение альфа-адреноблокатора (празозина) с пропантелином (атропином). При асинергии наружного сфинктера рекомендуется сочетание пропантелина (атропина) и центральных миорелаксантов (препараты ГАМК, оксибутират натрия, седуксен, дантролен).
Следует всегда помнить, что гиперрефлексия детрузора представляет собой, по сути дела, парез или слабость детрузора, обусловленную поражением верхнего мотонейрона. Поэтому если даже нет релаксации структур при применении антихолинергических и антиспазматических средств (но-шпа, платифиллин), дальнейшее ослабление детрузора может привести к симптомам обструкции. Следовательно, важно контролировать объем остаточной мочи и при его увеличении назначать еще и а-адреноблокаторы.
При гиперрефлексии детрузора с целью его расслабления и профилактики спазмов гладкой мускулатуры также рекомендуют использование антагонистов кальциевых каналов: коринфар (нифедипин) по 10-30 мг 3 раза в день (максимальная суточная доза 120 мг/сут.), нимодипин (нимотоп) по 30 мг 3 раза в день, верапамил (финоптин) по 40 мг 3 раза в день, теродилин по 12,5 мг 2-3 раза в день.
Комбинация атропина и празозина уменьшает такие симптомы, как никтурия, частое мочеиспускание, императивные позывы. Лечение нарушения мочеиспускания при недержании мочи вследствие слабости внутреннего сфинктера заключается в применении адреномиметики: эфедрин по 50-100 мг/сут. или мелипрамин по 40-100 мг/сут.
Терапия расстройств эвакуации мочи
Расстройство функции эвакуации обусловлены в основном тремя причинами: слабостью детрузора, асинергией внутреннего и асинергией наружного сфинктера. Для повышения сократимости детрузора используют холинергический препарат ацеклидин (бетаникол). При атоническом мочевом пузыре применение ацеклидина в дозе 50-100 мг/сут. приводит к расстройству внутрипузырного давления, уменьшению емкости пузыря, повышению максимального внутрипузырного давления, при котором начинается мочеиспускание, снижению количества остаточной мочи. В случае асинергии внутреннего сфинктера назначают альфа-адреноблокаторы (празозин, допегит, феноксибензамин). При этом следует учитывать возможность ортостатическои гипотензии. Длительное лечение нарушения мочеиспускания снижает эффективность этих средств.
Разрабатывается способ инъекционного применения в область шейки и проксимальной части уретры при асинергии внутреннего сфинктера препарата 6-гидроксидофамина, который «истощает симпатические запасы». При асинергии наружного сфинктера назначают препараты ГАМК, седуксен, прямые миорелаксанты (дантролен). Если консервативное лечение нарушения мочеиспускания неэффективно, применяют хирургическое вмешательство – выполняют трансуретральную сфинктеротомию для уменьшения сопротивления отводу мочи. При остающейся, несмотря на лечение нарушения мочеиспускания, остаточной моче необходимо проводить катетеризацию. Резекцию шейки производят при атонии мочевого пузыря или асинергии внутреннего его сфинктера. Удержание мочи остается возможным благодаря интактности наружного сфинктера.
В случаях ночного энуреза, когда нелекарственное лечение нарушения мочеиспускания является неэффективным, возможно применение одного из следующих фармакологических препаратов. Тофранил (имипрамин) назначают на ночь, при необходимости постепенно увеличивая или уменьшая дозу. Курс терапии – не более 3 месяцев. Детям до 7 лет тофранил назначается в начальной дозе 25 мг, детям 8-11 лет – 25-50 мг, старше 11 лет – 50-75 мг однократно на ночь. Анафранил (кломипрамин) вначале назначается по 10 мг на ночь в течение 10 дней. Затем дозу можно увеличивать: детям 5-8 лет – до 20 мг, 8-14 лет – до 50 мг, старше 14 лет – более 50 мг однократно на ночь. Детям до 5 лет вышеуказанные препараты не назначают. Триптизол (амитриптилин) рекомендуют детям 7-10 лет по 10-20 мг на ночь, 11-16 лет – по 25-50 мг на ночь. В этом случае лечение нарушения мочеиспускания не должно превышать 3 месяцев. Отмена препарата проводится постепенно. Применение ингибиторов обратного захвата серотонина (прозак, паксил, золофт) в случаях энуреза пока недостаточно изучено.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Затрудненное мочеиспускание: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Затрудненное мочеиспускания – это симптом, говорящий о том, что в организме возникли какие-то патологические процессы, и характеризующийся нарушением оттока мочи через уретру. С ним могут столкнуться как мужчины, так и женщины.
Разновидности затрудненного мочеиспускания
Затрудненное мочеиспускание – собирательный термин, имеющий множество вариаций:
- трудности перед началом мочеиспускания;
- болезненные ощущения в начале и в конце мочеиспускания;
- прерывистая и слабая струя во время мочеиспускания;
- капельное выделение мочи (странгурия);
- неполное опорожнение мочевого пузыря (ишурия);
- выделение мочи порциями или каплями;
- ложные и частые позывы к мочеиспусканию, которые не удается подавить.
Причины всех этих нарушений различны.
В ряде случаев происходит реальная закупорка мочевыводящих путей, а в других – отмечаются в проблемы в нервной регуляции мочевого пузыря.
Возможные причины затрудненного мочеиспускания
У женщин и мужчин есть общие причины затрудненного мочеиспускания, а есть специфические, характерные только для одного пола.
У женщин мочеиспускательный канал широкий и короткий, однако при опущении стенок влагалища, пролапсе гениталий, которые возникают с возрастом, дизурия (нарушение мочеиспускания) может принимать форму как поллакиурии (повышенной частоты мочеиспускания), так и затруднения отхождения мочи. Кроме того, выпадение матки и влагалища приводит к обструкции (перекрытию) мочеточников, что также служит причиной задержки мочеиспускания.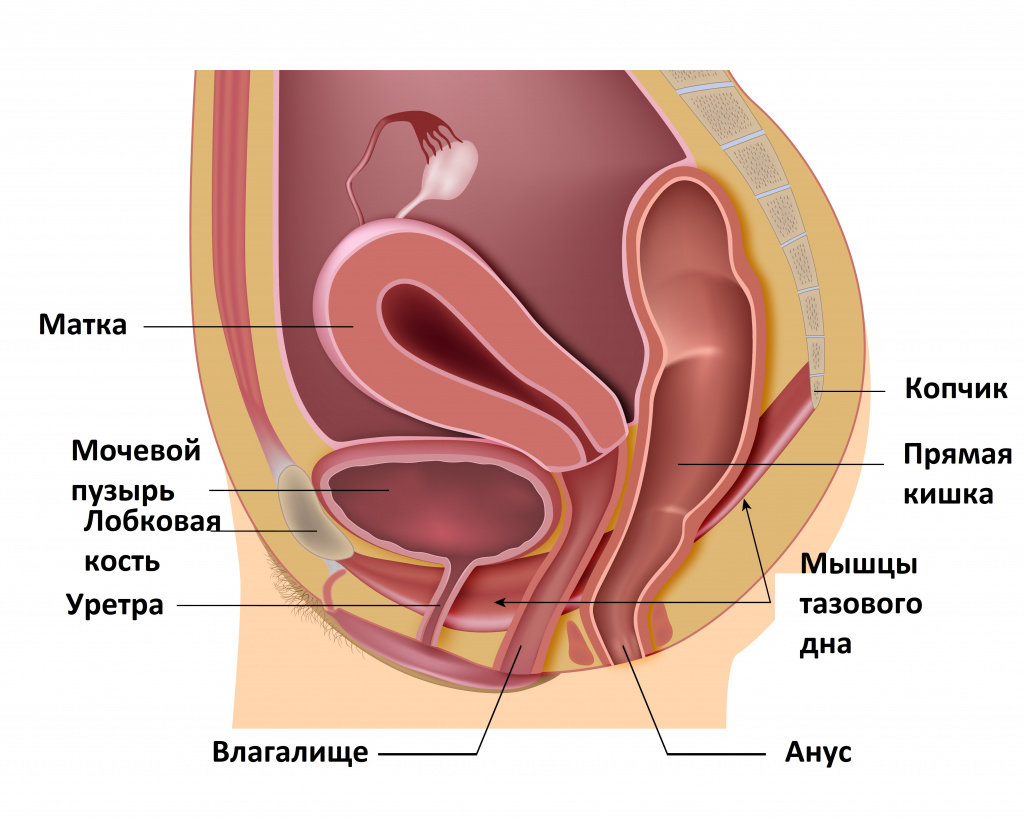 Операции в тазовой области по поводу недержания мочи достаточно часто приводят к обструкции уретры и ухудшению мочеиспускания. Такая же ситуация возникает в результате приема некоторых лекарственных средств, в частности антихолинергических препаратов, эстрогенов, опиатов, транквилизаторов, нейролептиков и антидепрессантов.
Операции в тазовой области по поводу недержания мочи достаточно часто приводят к обструкции уретры и ухудшению мочеиспускания. Такая же ситуация возникает в результате приема некоторых лекарственных средств, в частности антихолинергических препаратов, эстрогенов, опиатов, транквилизаторов, нейролептиков и антидепрессантов.
При длительном застое мочи выпадают в осадок соли, которые со временем могут формировать конгломераты или камни. Затруднение оттока мочи у мужчин могут вызывать даже мелкие камни. Мочекаменная болезнь относится к числу наиболее частых причин затруднения мочеиспускания. Основными ее симптомами служат боль, появление в моче крови или гноя, снижение или полное прекращение отхождения мочи. Локализация боли и места ее отдачи (иррадиации) зависят от местонахождения камня. Если камень находится в почке, боль в области поясницы может носить постоянный или периодический характер, а при его попадании в мочеточник – давать почечную колику (приступ нестерпимой резкой боли).
Чаще почечная колика развивается во время или после физической нагрузки, приема большого количества жидкости и может сопровождаться тошнотой и рвотой.
После почечной колики в моче появляется кровь, однако далеко не всегда ее можно увидеть. Чаще всего отмечается микрогематурия (незначительное количество эритроцитов в моче). Закупорка камнями обоих мочеточников может привести к острой почечной недостаточности с соответствующими симптомами – полной задержкой мочи, тошнотой и рвотой.
Затруднение мочеиспускания наблюдается и в случае перекрытия мочевыводящего канала опухолью. Наиболее типичным примером такой патологии являются опухоли предстательной железы у мужчин. Доброкачественное (гиперплазия) или злокачественное разрастание тканей простаты приводит к сужению мочеиспускательного канала, который проходит внутри железы. При этом возникает ряд симптомов, которые объединяются понятием «симптомов нижних мочевых путей»: частые позывы к мочеиспусканию, не сопровождающиеся полным опорожнением мочевого пузыря, слабая струя мочи и подтекание мочи после завершения мочеиспускания, ночные пробуждения для опорожнения мочевого пузыря.

К числу причин, которые могут обусловливать задержку мочеиспускания, относят также инфекции, передаваемые половым путем. Возбудители инфекции, попадая со слизистой оболочки половых органов в уретру и мочевой пузырь, вызывают воспалительные процессы – уретрит и цистит, соответственно. Для этих заболеваний характерными симптомами являются боль при мочеиспускании, слизисто-гнойные или гнойные выделения, воспаление и слипание краев в области выхода мочеиспускательного канала. При несвоевременном лечении этот процесс может вызвать сужение уретры.
Процесс мочеиспускания может нарушаться после травм и оперативных вмешательств на позвоночнике вследствие нарушения нервной проводимости спинномозговых путей. При травмах спинного мозга возможны варианты как острой задержки мочи, так и затруднения опорожнения мочевого пузыря. Клинические симптомы при этом могут включать отсутствие возможности контролировать мочеиспускание, рассогласованность работы сфинктеров мочевого пузыря и мочеиспускательного канала.
Послеоперационная острая задержка мочеиспускания характеризуется невозможностью самостоятельного опорожнения мочевого пузыря, несмотря на наличие позывов, и требует установки катетера.
Такая ситуация возникает вследствие пареза мышц передней брюшной стенки и рефлекторного ослабления сократительной способности мочевого пузыря, что усугубляется воздействием анестезии и расслабляющих лекарственных препаратов. Особенно часто задержка мочеиспускания выявляется после проктологических операций.
Плохое отхождение мочи наблюдается у пациентов с повреждениями опорно-двигательного аппарата. Венозный застой в органах малого таза и простате, который может дополняться действием анестезии при оперативных вмешательствах, значительно увеличивает риск задержки мочеиспускания.
Значительный вклад в развитие нарушений мочеиспускания вносят нейрогенные причины. В этих случаях симптоматика нарушения мочеиспускания почти всегда сопровождается несогласованностью работы мышц стенок мочевого пузыря и его сфинктера и проявляется при таких заболеваниях, как рассеянный склероз, миелит, спинальные инсульты и позвоночно-спинномозговая травма. Расстройство мочеиспускания сопровождают различные симптомы:
- учащение мочеиспусканий (поллакиурия);
- ложные позывы к мочеиспусканию;
- недержание мочи даже при ненаполненном мочевом пузыре;
- ощущение неполного опорожнения мочевого пузыря в конце мочеиспускания;
- прерывание во время мочеиспускания струи мочи;
- невозможность сразу же начать мочеиспускание после позыва;
- слабый напор струи мочи и необходимость тужиться во время мочеиспускания.
На основании жалоб пациента можно судить о локализации очага поражения нервной системы. Например, при инсульте или опухолях в области правой поясной извилины отмечаются кратковременная задержка мочеиспускания, ослабление или отсутствие позыва к мочеиспусканию и чувство неполного опорожнения мочевого пузыря.
Симптомы нарушения мочеиспускания в этих случаях всегда сопровождаются выраженным расстройством движения, дыхания и глотания.
При болезни Паркинсона число дневных мочеиспусканий уменьшается до 2–3 раз, тогда как ночью их число увеличивается при полноценных порциях мочи (250–300 мл). При болезни Альцгеймера контроль за опорожнением мочевого пузыря утрачивается, поэтому может возникать как задержка мочеиспускания, так и недержание мочи.
Свой вклад в группу нейрогенных расстройств мочеиспускания вносит алкогольная и диабетическая полинейропатия. Поражение периферических нервных окончаний при этом виде патологий сопровождается затруднением начала мочеиспускания, ослаблением струи мочи и неполным опорожнением мочевого пузыря. Наличие остаточной мочи приводит к ее инфицированию и воспалительным заболеваниям.
К каким врачам обращаться при затрудненном мочеиспускании
Для выявления причин затрудненного мочеиспускания необходима консультация
врача-терапевта,
уролога и
гинеколога. При неврологической природе заболевания дальнейшее лечение проводит
невролог.
Диагностика и обследование при затрудненном мочеиспускании
Выявление причин затрудненного мочеиспускания требует обязательного тщательного сбора анамнеза – во внимание принимают симптомы, связанные с мочеиспусканием, предшествующие заболевания, операции и травмы, наследственную предрасположенность. У мужчин в качестве скрининга заболеваний простаты производится исследование ПСА, при необходимости – пальпаторное исследование предстательной железы, а у женщин – матки и влагалища.
Для диагностики воспалительных и инфекционных процессов назначают общий анализ мочи.
При наличии отделяемого из мочеиспускательного канала нужен анализ на ИППП.
Подтвердить диагноз поможет выявление возбудителя в мазках отделяемого из уретры или цервикального канала.
При инфекционных поражениях нижних отделов мочевого тракта у мужчин необходим анализ секрета простаты.
При выявлении солей в общем анализе мочи требуется исследование осадка мочи и изучение структуры камней.
С помощью ультразвукового исследования удается выявить опухолевые образования нижних мочевых путей и простаты.
Диагностика причин обструкции мочеиспускательного канала включает следующие уродинамические исследования: урофлуометрию (определение средней и максимальной скорости мочеиспускания), цистометрию (определение тонуса мочевого пузыря) и профилометрию (определение функционального состояния сфинктера уретры).
Диагностика функциональной обструкции шейки мочевого пузыря проводится с учетом данных обследования «давление/поток» (определение взаимодействия скорости потока мочи и давления в мочевом пузыре при мочеиспускании), электромиографии и видеоуродинамики.
Диагностика нейрогенных расстройств и затруднения мочеиспускания должна учитывать связь с другими неврологическими нарушениями, предшествующими травмами и оперативными вмешательствами.
Что делать при затрудненном мочеиспускании
Затрудненное мочеиспускание в значительной степени создает дискомфорт и снижает качество жизни пациентов.
Кроме того, этот симптом почти всегда свидетельствует о наличии заболевания.
Поэтому при появлении описанных симптомов необходимо незамедлительно обратиться к врачу. Ни в коем случае не следует принимать мочегонные препараты, поскольку это только ухудшит состояние.
Лечение затрудненного мочеиспускания
Затрудненное мочеиспускание может быть симптомом совершенно различных заболеваний, поэтому лечение должна предварять тщательная диагностика патологического процесса.
Источники:
- Пушкарь Д.Ю., Раснер П.И., Гвоздев М.Ю. Русский медицинский журнал. № 34 от 18.12.2013. С. 5
- Данилов В.В., Вольных И.Ю., Бахарева О.М., Мухотина А.Г. Расстройства мочеиспускания у женщин различных возрастных групп. Тихоокеанский медицинский журнал. № 1. 2003. С. 76-77.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
