Лечение лучами мочевого пузыря

Лучевая терапия при раке мочевого пузыря – стандартный метод лечения, применяемый с целью разрушения онкоопухоли. Мутировавшие клеточные структуры под воздействием на них высокочастотного ионизирующего излучения гибнут достаточно быстро. Облучение, также как и химиотерапия, приводит к прекращению разрастания злокачественного очага, но в большинстве случаев оказывается предпочтительнее химии, так как оказывает минимальное негативное воздействие на здоровые ткани.
Особенности лучевой терапии при раке мочевого пузыря
Основной целью включения в протокол лечения рака мочевого пузыря, процедуры облучения опухолевых структур радиоактивными лучами является достижение их гибели. Это возможно благодаря способности высокочастотного излучения разрушать клетки на генетическом уровне, что приводит к прекращению их митоза (деления) и, как следствие, остановке роста злокачественного новообразования. Радиационная терапия вызывает нарушения клеточных метаболических процессов.

Лучевая терапия
Изменения опухолевой структуры проходят 3 последовательных стадии:
- повреждение аномальных клеток;
- некроз (разрушение) и отмирание злокачественных структур;
- регрессия (уменьшение в размерах или полное исчезновение) онкоопухоли.
Отмирание и рассасывание, озлокачествившихся клеток, спровоцированные курсом лучевой терапии, происходят не одномоментно с процедурой, поэтому результативность лечения можно оценить только через определённый промежуток времени после его завершения. Облучение при раке мочевого пузыря может применяться обособленно от других терапевтических методик. Необходимость такого терапевтического метода отмечается в тех случаях, когда опухолевая структура становится неоперабельной. Также лучевая терапия всегда применяется совместно с оперативным вмешательством. При таком сочетанном лечении шансы онкобольного на выживание значительно повышаются.
Следует знать! Радиотерапия оставляет возможность сохранить людям, имеющим злокачественную опухоль в моченакопительном органе, его нормальное анатомическое строение и функционирование, избавиться от мучительной симптоматики, что способствует повышению качества жизни. Также, благодаря лучевой терапии, значительно возрастают показатели выживаемости. Эффективно заменить процедуру облучения, позволяющую купировать тяжёлый болевой синдром и разрушить опухолевую структуру, не способен никакой другой метод терапии.
Виды лучевой терапии
Радиационное облучение онкоопухоли — есть общепринятым методом лечения злокачественных новообразований, локализовавшихся в моченакопительном органе. Лучевая терапия имеет достаточно высокую результативность и безопасность для здоровья пациента.
Выделяется несколько видов такого терапевтического воздействия:
- Предоперационная лучевая терапия. Такой способ даёт возможность уменьшить размеры опухоли, что облегчит её удаление, и снизить перифокальное (возникшее в непосредственной близости от злокачественного очага) воспаление. В ряде случаев после такого лечения неоперабельная опухоль мочевого пузыря становится операбельной.
- Интраоперационная радиотерапия. Её проводят во время хирургического вмешательства в том случае, когда прогнозы операции не дают специалисту 100% уверенности полного уничтожения метастатических прорастаний. Такое однократное облучение позволяет разрушить оставшиеся в полом органе озлокачествившиеся клетки и снизить риск рецидивирования патологического состояния.
- Послеоперационная лучевая терапия. Этот вид облучения применяется как дополнение к оперативному вмешательству, для разрушения возможно оставшихся в лимфотоке и ложе материнской опухолевой структуры клеток, подвергшихся мутации. Применение такого облучения показано в двух случаях – при недостаточности радикального вмешательства и для профилактики возникновения рецидивов опухоли.
Из способов проведения лучевой терапии в современной онкологической практике применяется внутреннее и наружное воздействие радиационных лучей. Каждый из методов имеет свои особенности. Так, дистанционное облучение проводится на определённом расстоянии от места локализации онкоопухоли. Перед выполнением этой процедуры пациентам назначают КТ, что позволяет составить модель проведения хирургического вмешательства в трехмерном виде и с высокой точностью определить зоны воздействия ионизирующих лучей.
Помимо наружного облучения используют и внутреннее (брахитерапию). В этом случае источник излучения подводят непосредственно к новообразованию. Эта методика более результативна и имеет свои плюсы. Основным её преимуществом является минимальный вред, наносимый радиационными лучами здоровым тканям.
Важно! Выбор способа оптимального воздействия при раке мочевого пузыря имеет непосредственную зависимость от размеров онкоопухоли, стадии её развития и наличия в отдалённых органах злокачественных прорастаний. Эти же факторы являются показателями, по которым специалист определяет, как будет проводиться процедура – обособленно или совместно с иными лечебными тактиками.
Противопоказания к проведению лучевой терапии
Облучение, при помощи которого разрушается практически любая онкология, несмотря на признанную эффективность и безопасность, не всегда допустимо включать в протокол лечения. Не применяется эта терапевтическая методика при некоторых патологических состояниях и органических заболеваниях. В первую очередь курс облучения отменяют при выраженной кахексии (резком похудении вплоть до истощения) и ослаблении онкобольного, при наличии у него сопровождающих рак мочевого пузыря тяжёлых заболеваний крови, лёгких, сердца, почек и печени. Недопустимо проведение лучевой терапии и при наличии у пациента лучевой болезни.
Помимо этого, лучевая терапия при раке мочевого пузыря противопоказана в следующих случаях:
- наличие цистостомического дренажа (соединяющей моченакопительный орган с мочеточником трубки);
- обострение пиелонефрита или цистита, протекающих в хронической форме;
- объем мочевого пузыря составляет меньше 100 мл;
- проведённое ранее облучение органов малого таза;
- мочекаменная болезнь.
Дистанционное облучение недопустимо применять в случае наличия в области, подлежащей радиационному воздействию, гнойных или воспалительных очагов, раневой поверхности, кожных заболеваний и проявлений аллергического диатеза.
Стоит знать! Все перечисленные выше состояния и заболевания, являющиеся противопоказаниями к облучению, должны рассматриваться в индивидуальном порядке и конкретных клинических условиях. К примеру, анемия, имеющая непосредственную связь с постоянным кровотечением из опухолевой структуры, не является противопоказанием. В этом случае морфологический состав крови улучшится уже после первых процедур облучения.
Показания к проведению лучевой терапии
Лечение рака мочевого пузыря с помощью облучения проводится при определённых характеристиках локализовавшегося в моченакопительном органе новообразования и общего состояния систем и органов онкобольного. К их определению подходят с особым вниманием. Поэтому диагностика рака мочевого пузыря проводится очень тщательно. По результатам проведённых исследований врачебный консилиум составляет план лечения.
Вхождение в него процедуры облучения требуется в следующих случаях:
- активное прорастание аномальных структур в подслизистый слой и мышечную ткань;
- медицинские ограничения по состоянию здоровья пациента и характеристикам новообразования к проведению радикальной операции;
- отдалённые метастазы при раке мочевого пузыря и неоперабельная форма опухолевой структуры;
- последняя, неизлечимая стадия болезни, при которой требуется облегчение мучительного болевого синдрома.
Облучение при раке мочевого пузыря бывает необходимо и как часть комплексного лечения раннего этапа развития патологического состояния после ограниченной малоинвазивной операции.
Подготовка к проведению лучевой терапии
После того, как результаты поведённых диагностических исследований подтвердят необходимость облучения, онколог и радиолог составят план лечения. Он индивидуален для каждого конкретного пациента.
Врач, проводящий облучение мочевого пузыря, производит следующие действия, предваряющие процедуру ЛТ:
- намечает место, на которое должно направляться высокочастотное излучение;
- рассчитывает интенсивность радиационного луча и длительности сессии;
- планирует необходимое количество сеансов и курсов.
Чтобы все расчёты были наиболее точными, ему необходимо знать, какой размер имеет опухоль мочевого пузыря и место её локализации. Чтобы получить эти сведения, перед облучением выполняют КТ. С помощью компьютерной томографии у врача-радиолога появляется возможность получить все необходимые данные, после чего он может рассчитать количество сеансов и необходимую облучающую дозу. После того, как все приготовления закончены, приступают непосредственно к самому облучению, классический курс которого продолжается от 30 до 40 дней. Чаще всего процедура переносится достаточно легко и проводится в условиях дневного стационара, но в некоторых случаях может потребоваться госпитализация.
Тактика проведения процедуры облучения
Лучевая терапия при раке мочевого пузыря начинается непосредственно после того, как радиолог принял решение, что онкобольному необходимо облучение новообразования, а общее состояние его здоровья и характеристики опухоли позволяют провести процедуру. В обязательном порядке учитывается непосредственная угроза радиоактивных лучей для здоровых, не поражённых атипией тканей, поэтому перед облучением защищают специальными блоками прямую кишку и тазобедренные суставы.
Проведение лучевой терапии начинается с обязательной предварительной настройки оборудования. Заключается оно в тщательном подборе направленности пучка радиоактивных лучей. Они должны фокусироваться на онкоопухоли и практически не задевать здоровые ткани. Процедура облучения проводится за несколько сеансов, между которыми делается перерыв в 2-3 недели. Лучевая терапия тазовой области выполняется с четырёх полей – двух боковых, заднего и переднего.
После проведения подготовительных процедур пациент закрепляется в неподвижном положении под аппаратом, и он начинает сам руководить процессом, то есть своевременно поворачивать пациента под нужным углом. Моченакопительный орган во время сеанса попадает в зону облучения полностью. Четырёхстороннее воздействие, обеспечиваемое регулярными поворотами тела пациента, минимизирует риски негативного влияния радиационных лучей на здоровые ткани.
Курсы и схемы лучевой терапии
В современной клинической практике лучевое лечение рака мочевого пузыря проводят одной из трёх методик – предоперационное и постоперационное дистанционное облучение, а также брахитерапия, внутриполостное введение ионизирующего излучения.
Курсы и схемы этих методик разрабатываются для каждого пациента в индивидуальном порядке, исходя из общепринятых программ облучения:
- Предоперационная, неоадъювантная, терапия. Проводится в течение 20 дней. Ежедневное количество облучающего вещества, поглощаемого первичной опухолью, составляет 2 Гр, а за полный курс лечения онкобольной получает 40 Гр радиации. Хирургическое вмешательство проводится спустя 2 недели после такого терапевтического воздействия.
- Послеоперационное, адъювантное облучение. ЛТ онкоопухоли, назначаемая после радикальной цистэктомии, чаще всего предусматривает уменьшение суммарной дозы радиации. В общепринятом протоколе лечения СОД составляет приблизительно 30 Гр.
- Брахитерапия. Внутриполостное облучение, проводимое обычно во время оперативного вмешательства. Также его могут некоторое время применять и после операции. В этом случае источник излучения вводится в полость мочевого пузыря через уретру. РОД (разовая доза) при контактном облучении достигает 5 Гр за сеанс, а суммарная составляет 50 Гр.
В случае неоперабельности онкоопухоли назначается паллиативное облучение. Его проводят с целью уменьшения негативной симптоматики. Терапевтический курс проводится 3 недели, РОД составляет 2,5 Гр, а СОД достигает 42,5 Гр. После такого терапевтического воздействия проводится обязательное диагностическое исследование. Если его результаты показывают уменьшение новообразования до операбельных размеров, пациенту проводят радикальную резекцию мочевого пузыря.
Дополняющее лечение
Радиационное облучение при раке мочевого пузыря, как отдельная процедура используется не так часто. Обычно применяется комплексная терапия, предусматривающая проведение курсов лучевой терапии, химии и биологической (иммунной) терапии совместно с оперативным вмешательством. Такие лечебные протоколы преследуют двойную цель – усиление разрушающего воздействия на материнскую онкоопухоль и адекватное разрушение или профилактику метастаз.
Онкология мочевого пузыря устраняется несколькими методами. Их сочетание подбирается индивидуально каждому конкретному пациенту в зависимости от медицинских показаний и характеристик онкоопухоли.
- Операция. При раке мочевого пузыря её непосредственной целью является полное удаление новообразования. Хирургическое вмешательство включают в сочетанный лечебный протокол чаще всего – более чем в 90% клинических случаев.
- Химиотерапия. Противоопухолевое медикаментозное лечение назначается одновременно с облучением для усиления, разрушающего опухоль действия.
- Биологическая терапия. Её сочетанное с облучением применение направлено на стимуляцию иммунной системы к борьбе с аномальными клетками. Такая комбинированная терапия применяется в основном для предотвращения возможных рецидивов опасного заболевания.
Самые лучшие результаты комплексного лечения рака мочевого пузыря достигается при применении мультимодальной (многокомпонентной) терапии. Она предусматривает использование современных методов лекарственного, лучевого и хирургического воздействия на злокачественное новообразование.
Реабилитация
После того, как человек, у которого диагностирована опухоль мочевого пузыря, проходит радиационное лечение, у него в большей или меньшей степени проявляются негативные побочные эффекты. Но в целом они бывают краткосрочными, и через 1-2 недели происходит нормализация функционирования организма. Чтобы ускорить процесс реабилитации, необходимо выполнять несколько рекомендаций по восстановлению организма – полный отказ от пагубных привычек, усиленный питьевой режим, прогулки на свежем воздухе и умеренная физическая активность.
Немаловажная роль в реабилитационном курсе отводится и коррекции питания. В ежедневный пищевой рацион должны быть включены овощи фрукты и зелень, богатые растительной клетчаткой, а изгнанию со стола подлежат продукты, содержащие пищевые красители и консерванты. Запрету подлежат и газообразующие, а также молочные продукты. Разрешаются только кисломолочные – творог, ряженка и кефир с низкой жирностью. В питании необходима дробность, то есть кушать нужно часто, но маленькими порциями.
Важно! Неукоснительное соблюдение назначенного ведущим онкологом реабилитационного курса позволяет восстановить организм, избавившись от последствий радиационного облучения, в более короткие сроки.
Осложнения и последствия лучевого лечения рака мочевого пузыря
Несмотря на то, что устранение злокачественных новообразований с помощью радиационной терапии имеет большое количество преимуществ и считается наиболее привлекательным, оно не является полностью совершенным методом. При облучении разрушаются и здоровые клетки, из-за чего в первую очередь возникает ярко выраженное раздражение мочевого пузыря, приводящее к появлению неприятных ощущений во время мочеиспускания. Также при дистанционном облучении повреждается кожный покров – следы воздействия радиации на кожу сходны с сильным солнечным ожогом.
Существуют и более серьёзные последствия лучевой терапии рака мочевого пузыря:
- Лучевые проктит и цистит. Это спровоцированные облучением заболевания воспалительного характера, поражающие слизистые прямой кишки и моченакопительного органа.
- Лейкоцитоз и анемия, приводящие к повышенной утомляемости, слабости и снижению защитных функций организма.
- Лучевая терапия при раке мочевого пузыря у женщин практически всегда приводит к сужению влагалища. Такое патологическое состояние делает интимные отношения некомфортными и сложными.
- Лучевая терапия при раке мочевого пузыря у мужчин приводит к снижению эректильной функции.
Также процедура облучения органов малого таза способна спровоцировать у представителей обоих полов бесплодие, поэтому при наличии опасений по поводу фертильности перед прохождением курса лучевой терапии необходимо проконсультироваться с лечащим врачом. Со стороны нервной системы серьёзным осложнением ионизирующего излучения являются повышенная раздражительность и депрессивное состояние.
Будьте здоровы!
Автор: Иванов Александр Андреевич, врач общей практики (терапевт), медицинский обозреватель.
Источник
Лучевой цистит – это реакция тканей мочевого пузыря на ионизирующее облучение, проводимое в рамках лечения злокачественных опухолей малого таза. Симптомы зависят от полученной лучевой нагрузки, варьируются от незначительного дискомфорта при мочеиспускании, частых позывов и микрогематурии до выраженных болей, появления рецидивирующего кровотечения, угрожающего жизни. Диагноз подтверждают с помощью общего анализа мочи, цистоскопии. Лечение пострадиационного цистита определяется степенью выраженности поражения, может быть консервативным или оперативным с выполнением цистэктомии, решением вопроса с отведением мочи.
Общие сведения
Лучевой цистит регистрируют у 5-21% пациентов как осложнение лучевой терапии. Наиболее часто симптомы появляются после лечения рака мочевого пузыря (18%), простаты (14%), шейки матки (5%). Патология развивается в среднем через 32 недели после лечения, у мужчин чаще, чем у женщин (2,8:1). Конформная лучевая терапия, брахитерапия сопряжены с меньшей вероятностью возникновения пострадиационного цистита по сравнению с обычной. Но даже при таком лечении случайное облучение близлежащих тканей неизбежно из-за проникновения новообразования в окружающие органы или из-за близости рака к соседним структурам таза.
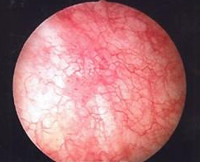
Лучевой цистит
Причины
Во время лучевой терапии происходит передача энергии ионизирующего излучения молекулам опухолевых клеток и тканям соседних органов, в частности – мочевому пузырю, прямой кишке. В результате альтерации нарушается трофика, кровоснабжение, позднее развиваются фиброзно-склерозирующие изменения. Пострадиационный цистит вызывает прохождение лучевой терапии по поводу опухолей:
- предстательной железы;
- влагалища, матки, ее шейки, яичников;
- мочевого пузыря;
- толстой, прямой кишки.
Определенное значение имеют локализация новообразования, стадия болезни, ежедневная и суммарная доза облучения (количество сеансов), тип лучевой терапии. К способствующим циститу факторам относятся:
- общее снижение иммунной реактивности организма на фоне злокачественного новообразования;
- выполненное оперативное вмешательство, например, трансуретральная резекция (ТУР) простаты или стенки пузыря с опухолью;
- одновременное прохождение химиотерапии;
- урологические заболевания: сопутствующий воспалительный процесс, цистолитиаз, дивертикулы;
- патологии, предрасполагающие к плохому заживлению, локальной ишемии: СПИД, сахарный диабет, болезни сосудов;
- ожирение (ИМТ >30 кг/м2);
- проведение гормонального лечения по поводу рака простаты;
- хроническая никотиновая интоксикация (≥1 пачки в день).
Патогенез
Радиация взаимодействует с внутриклеточной жидкостью, в результате высвобождаются свободные радикалы, нарушающие синтез ДНК, что приводит к гибели клеток. На фоне терапии повреждаются мембраны как раковых, так и здоровых клеток, изменения затрагивают сосуды. Субэндотелиальная пролиферация, отек постепенно истощают кровоснабжение облученной зоны. Неоваскуляризация, неадекватная регенерация провоцируют формирование хрупких поверхностных сосудов, ответственных за макрогематурию при геморрагическом цистите.
Отложение коллагена запускает процессы рубцевания, способствует дальнейшей облитерации кровеносных сосудов, вследствие чего развивается гипоксия, некроз. В мочевом пузыре на фоне ишемии слизистой оболочки повреждается уротелий, что вызывает подслизистый фиброз, поскольку субэпителиальные ткани подвергаются едкому воздействию мочи. Образование язв, поражение нервов, пострадиационный фиброз обеспечивают появление развернутой клинической симптоматики.
Классификация
Лучевой цистит может быть ранним, возникающим в течение 4 недель или 6-12 месяцев после терапии, и поздним, с появлением симптомов спустя год или позже. Выделяют острое и хроническое течение пострадиационного воспаления. Специалисты в сфере онкоурологии используют в работе специальную шкалу для оценки степени выраженности изменений мочевого пузыря, подвергшегося лучевому воздействию:
- 1 степень подразумевает незначительную эпителиальную атрофию и расширение сосудов, обнаружение единичных эритроцитов в моче. Клинические проявления чаще отсутствуют.
- 2 степень характеризуется обнаружением множественных телеангиэктазий, эпизодами макрогематурии. Мочеиспускание учащено, появляются жалобы на недержание урины.
- 3 степень представлена видоизменением сосудов по всей поверхности, формированием микроциста (уменьшением емкости органа), стойким недержанием мочи, изнурительными позывами на мочевыделение до 40 эпизодов в сутки, включая ноктурию, рецидивирующей макрогематурией.
- 4 степень при цистоскопии обнаруживаются участки некротизации, признаки тотального геморрагического цистита с участками петехий, емкость пузыря при тугом наполнении менее 100 мл, отмечается полная утрата контроля над мочевыделением, требующая вспомогательных мер (катетеризации или цистэктомии). В моче постоянно присутствует кровь, белок, слущенный эпителий.
- 5 степень наиболее неблагоприятна в прогностическом плане, гематурия приводит к развитию угрожающей жизни анемии, формированию свищей. Определяется максимально выраженный болевой синдром, высокий риск летального исхода.
Симптомы лучевого цистита
Сразу или через несколько недель после одномоментного получения значительной дозы радиации развивается острый воспалительный процесс. Как правило, ранний цистит является самоограниченным, симптомы аналогичны острому инфекционному воспалению, включают рези при учащенном мочеиспускании и после, боли внизу живота, ургентные позывы на мочевыделение. Может присутствовать кровь в моче, но более типична микрогематурия. Отмечается хороший ответ на терапию.
Лучевой цистит, возникший спустя несколько месяцев либо лет после лечения, может проявляться постоянной дизурией, сильной болью, позывами к мочеиспусканию через каждые 10-15 минут из-за формирования микроциста, выделением урины с кровью, стойкой инконтиненцией. Макрогематурия приобретает рецидивирующий характер, обнаруживается значительная кровопотеря. Повышение температуры свидетельствует о вторичном бактериальном инфицировании.
Осложнения
Лучевой цистит осложняется присоединением инфекции с развитием бактериального воспалительного процесса в почках (пиелонефрит в 20%), прогрессирующим уменьшением емкости или рубцовым сморщиванием органа и неоплазией (менее 2%), образованием свища (2%), контрактуры шейки (3-5%). При выраженном пострадиационном воспалении возникает некупируемый хронический болевой синдром, значительно ухудшающий качество жизни.
Кровотечению из видоизмененных сосудов (геморрагический цистит в 3-5%) нередко сопутствует анемия, иногда частота и выраженность кровотечения настолько значительна, что требуется проведение цистэктомии, поскольку неоднократные коагуляции лишь усугубляют фиброзно-склеротический процесс. Гематурия может сопровождаться образованием сгустков, которые приводят к острой задержке мочеиспускания за счет гемотампонады уретры.
Диагностика
Прохождение лечения с использованием ионизирующего облучения с отсроченным появлением типичных жалоб – основной критерий, на основании которого врач-уролог выставляет предварительный диагноз лучевого цистита. Учитывая то, что данные симптомы могут свидетельствовать о ряде других патологических процессов, показано прохождение углубленного клинико-урологического обследования, которое включает:
- Лабораторные анализы. В ОАМ обнаруживают микро- или макрогематурию, белок, эпителий, иногда бактерии, лейкоциты. Бакпосев производят для исключения инфекции мочевыводящих путей. Цитология мочи обоснована при подозрении на рак мочевого пузыря. В результатах анализа крови обращают внимание на гемоглобин, гематокрит, уровень тромбоцитов. Коагулограмма позволяет исключить нарушения в работе свертывающей системы.
- Инструментальную диагностику. Основным исследованием является цистоскопия, которая позволяет исключить другие причины жалоб, например, камень или мочепузырную опухоль. Типичная картина – множественные телеангиэктазии на фоне отечной слизистой, на продвинутой стадии – множественные эрозии. Прочие методы визуализации (МРТ, КТ, экскреторную урографию) назначают для исключения свищей, других причин гематурии.
- Биопсию стенки пузыря. Морфологическое исследование проводят после получения неоднозначных результатов УЗИ, цистоскопии и КТ или МРТ при высокой вероятности опухолевого процесса. Перед выполнением биопсии учитывают потенциальный риск кровотечения из поверхностных сосудов в результате травматизации.
Дифференциацию осуществляют между уроцистолитиазом, распространением опухоли из малого таза в пузырь, прогрессированием рака, сопровождающегося кровотечением, болевым синдромом. КТ и МРТ становятся основными диагностическими процедурами в данной клинической ситуации.
Лечение лучевого цистита
Терапевтические мероприятия зависят от выраженности процесса, в каждом случае определяются индивидуально. Первая и вторая степени цистита после облучения требуют активной тактики только при наличии жалоб. Цистэктомия рассматривается как крайний вариант для лечения постлучевого цистита, выполняется при безуспешности консервативной терапии.
Медикаментозное лечение
Радиационно-индуцированная гематурия может быть легкой или опасной для жизни, во втором случае прибегают к реанимационным мероприятиям, переливанию компонентов крови. Перечень препаратов для лечения включает:
- антихолинергические средства;
- обезболивающие агенты;
- фибринолитики;
- лекарства, улучшающие кровообращение;
- альфа-1-адреноблокаторы.
Инстилляции в мочевой пузырь
Вливание растворов – следующий этап лечения при неэффективности пероральной терапии лучевого цистита и налаженной системы орошения. Используют следующие препараты:
- Гиалуроновая кислота. Мукополисахарид, присутствующий в соединительной и эпителиальной тканях, ингибирует образование иммунных комплексов, нейтрализует функции нейтрофилов при регуляции пролиферации фибробластов, эндотелиальных клеток. Аналогичным действием обладает хондроитин-сульфат.
- Аминокапроновая кислота. Стабилизирует процесс свертывания крови путем фибринолиза.
- Формалин. 1% раствор является тканевым фиксатором, который денатурирует поверхностный слой уротелия, обеспечивая гемостаз. Лечение сопровождается сильной болью, что требует назначения анальгетиков. Высок риск побочных эффектов.
- Соли алюминия. 1% сульфат алюминия-аммония или сульфат алюминия-калия вызывают осаждение белка на поверхности клеток и в интерстициальных пространствах, что позволяет прекратить кровоточивость.
- Плацентарный экстракт. Эффективен в эпителизации эрозий, язв.
Хирургическое лечение
Если консервативная терапия и внутрипузырные инстилляции не могут остановить кровотечение, прибегают к различным эндоскопическим или чрескожным вмешательствам. Цистоскопия с фульгурацией проблемных участков, эвакуация кровяного сгустка, выполнение электрокоагуляции являются разумными шагами в дальнейшей тактике. Виды вмешательств при лучевом цистите:
- Введение ботулинического токсина А. Препарат вводится в стенку мочевого пузыря при отсутствии эффекта от антихолинергических средств. Лечение направлено на увеличение емкости пузыря, снижение частоты мочеиспускания, купирование ургентных позывов.
- Наложение чрескожного нефростомического дренажа. Отведение мочи из ЧЛС почек способствует регенерации уротелия нижних отделов мочевого тракта. Через 3-6 месяцев восстанавливают анатомически правильный отток урины.
- Эндоскопическая склеротерапия. Введение склерозанта в кровоточащие области эффективно не в 100% случаев, но у большинства пациентов с трудноизлечимым геморрагическим циститом обеспечивает снижение выраженности симптоматики, гемостаз.
- Эмболизация сосудов. Помогает остановить кровотечение при рефрактерном пострадиационном геморрагическом цистите.
- Паллиативная цистэктомия. Органоуносящая операция показана при рецидивирующей гематурии при безуспешности всех видов лечения, формировании свища, микроцисте (объем менее 200 мл) с изнуряющими позывами на мочеиспускание, стойком болевом синдроме. Урину отводят путем создания кондуита толстой кишки или выполнения двусторонней транскутанеостомии.
Физиотерапия
Гипербарическая кислородная терапия (оксигенация) способствует нормализации ангиогенеза, мобилизации стволовых клеток, остановке кровотечения за счет активации процессов фибринолиза, разрешению ишемии. Используется как дополнительный способ лечения лучевого цистита. Проведение оксигенобаротерапии не имеет каких-либо неблагоприятных последствий.
Прогноз и профилактика
Лучевой цистит, развившийся через 4-6 недель от начала сеансов ЛТ, имеет более благоприятный прогноз. Улучшение наступает примерно через 1,5 месяца, но у 5-20% процесс переходит в стойкую форму с рецидивирующими клиническими проявлениями через несколько месяцев или даже 10-20 лет. Хронические формы менее благоприятны.
Профилактика подразумевает выбор типа лучевой терапии с максимальным воздействием на опухоль, но не на соседние ткани, выполнение инстилляций на основе гиалуроновой кислоты с превентивной целью, прием растительных диуретиков. Исследования показали уменьшение симптомов цистита при использовании добавок, содержащих клюквенный экстракт.
Источник
