Клиническая картина разрыва мочевого пузыря
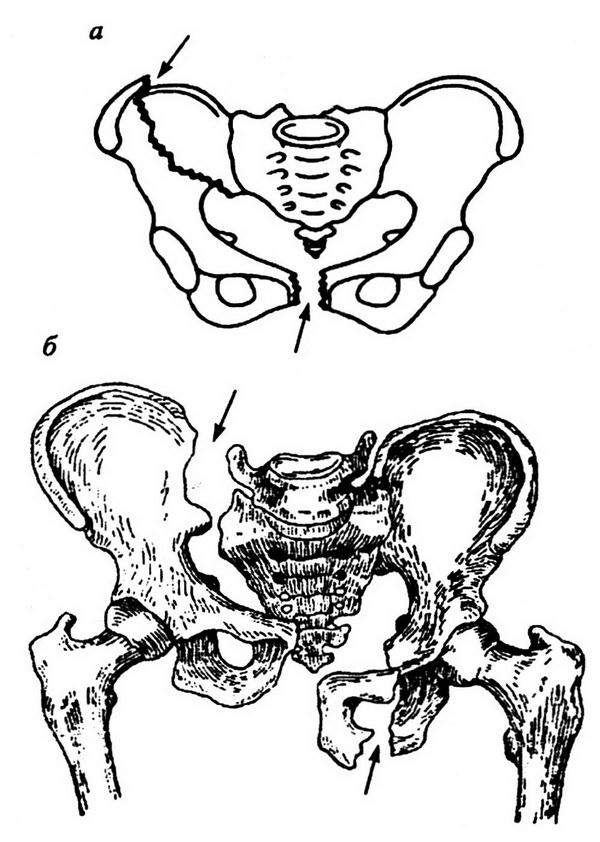
Клиническая картина закрытого разрыва мочевого пузыря зависит от характера, величины и локализации дефекта в его стенке. Сопутствующие переломы костей таза или повреждения органов брюшной полости влияют на клинические проявления травмы.
В случае изолированного внебрюшинного разрыва мочевого пузыря отмечаются боли над лоном, болезненные позывы к мочеиспусканию и гематурия. Боль иррадиирует в промежность, прямую кишку, половой член.
Постоянными симптомами являются нарушение акта мочеиспускания и гематурия. Болезненные позывы к мочеиспусканию сопровождаются выделением небольшого количества мочи, окрашенной кровью. Может развиться острая задержка мочеиспускания.
При внутрибрюшинном разрыве больные отмечают боли в животе, которые вначале локализуются в нижних отделах, а затем распространяются по всему животу. Накопление мочи в брюшной полости приводит к появлению вздутия живота. Через 1–2 суток после травмы появляются симптомы перитонита.
При внутрибрюшинном разрыве мочевого пузыря часто наблюдается отсутствие мочеиспускания при частых позывах к нему. Иногда отмечается мочеиспускание небольшими порциями, моча окрашена кровью. Таким образом, боли в животе, нарушение акта мочеиспускания, гематурия являются ведущим признаком изолированного повреждения мочевого пузыря.
Диагностика.
Ранняя диагностика закрытых разрывов мочевого пузыря осложняется тем, что пострадавшие с сочетанными повреждениями в 50–80% случаев доставляются в лечебное учреждение в состоянии шока, что значительно меняет клинические проявления и затрудняет диагностику.
Изучение анамнеза (особенностей получения травмы) и результаты пальпации и перкуссии живота (симптомы раздражения брюшины, притупление перкуторного звука в отлогих местах) позволяют заподозрить разрыв полого органа брюшной полости.
При обследовании пострадавшего в транспортной аварии, при падении с высоты, переломах таза обязательна катетеризация мочевого пузыря эластичным катетером, если нет уретроррагии (признак повреждения уретры). Выделение из мочевого пузыря мочи, окрашенной кровью, говорит о повреждении органов мочевой системы и требует проведения специального урологического обследования с целью уточнения локализации и характера повреждения.
При внебрюшинном разрыве мочевого пузыря моча может вовсе не поступать через катетер или выделяется небольшое ее количество, окрашенное кровью из–за наличия в пузыре сгустков крови.
При внутрибрюшинном разрыве мочевого пузыря, когда катетер через дефект в стенке пузыря проникает в брюшную полость, по катетеру может выделиться большое количество жидкости, многократно превышающее емкость мочевого пузыря. Можно выявить несоответствие объемов вводимой и выводимой по катетеру жидкости из мочевого пузыря (положительная проба Зельдовича).
Обязательным методом специального обследования пострадавших с подозрением на разрыв мочевого пузыря является УЗИ брюшной полости и забрюшинного пространства. Исследование позволяет оценить состояние почек, печени, селезенки и выявить ряд патогномоничных признаков разрыва мочевого пузыря: свободная жидкость в брюшной полости (при внутрибрюшинном разрыве мочевого пузыря), скопление жидкости (урогематома) в околопузырном пространстве при внебрюшинном разрыве.
Для идентификации мочевого пузыря, который в случае разрыва не определяется, мы используем следующий прием. В мочевой пузырь вводится катетер Фолея и его баллончик заполняется 10 мл жидкости. Локализация баллончика соответствует области шейки пузыря. По катетеру в мочевой пузырь вводится жидкость (раствор фурацилина), одновременно проводится эхоскопия мочевого пузыря. При наличии дефекта в стенке удается наблюдать поступление жидкости за пределы пузыря.
Все же надо отметить, что лучшим методом диагностики разрыва мочевого пузыря является ретроградная цистография после выполнения обзорной рентгенограммы брюшной полости.
Ретроградная цистография позволяет дифференцировать непроникающие разрывы пузыря от проникающих, внутрибрюшинные от внебрюшинных, выявить мочевые затеки и определить разрыв задней стенки пузыря.
Ретроградная цистография выполняется с соблюдением следующих правил: по катетеру в мочевой пузырь необходимо ввести не менее 300 мл 15–20% раствора контрастного вещества с антибиотиком широкого спектра действия. Рентгенограммы выполняют в прямой и боковой проекциях. Обязательно надо выполнить рентгенограмму и после опорожнения мочевого пузыря, что позволит уточнить локализацию и характер распространения затеков в околопузырном пространстве.
Признаком внебрюшинного разрыва является скопление контрастного вещества в околопузырном пространстве (рис. 8.19), при внутрибрюшинном – в брюшной полости между петлями кишечника (рис. 8.20).
При наличии признаков повреждения органов брюшной полости с внутренним кровотечением иногда пострадавший оперируется экстренно. В этих случаях состояние мочевого пузыря уточняется в ходе лапаротомии. После ревизии всех органов брюшной полости и остановки кровотечения из разрывов печени, селезенки, сосудов брыжейки, проверяется целостность мочевого пузыря.
Внутрибрюшинный разрыв легко обнаруживается по разрыву брюшины, покрывающей мочевой пузырь. В сомнительных случаях в мочевой пузырь вводится подкрашенная жидкость и при ее поступлении в брюшную полость разрыв мочевого пузыря считается подтвержденным.
Появление подкрашенной жидкости в околопузырном пространстве является признаком внебрюшинного разрыва мочевого пузыря.
Иногда пострадавшим с травмой брюшной полости с целью диагностики выполняется лапароскопия.
Наличие значительного количества геморрагической жидкости в брюшной полости требует тщательного осмотра брюшины, покрывающей мочевой пузырь при заполнении его жидкостью. Дефект в газовой брюшине и поступление жидкости в брюшную полость при введении жидкости в мочевой пузырь является абсолютным признаком разрыва мочевого пузыря.
Лечение.
Тактика лечения пострадавших выбирается в зависимости от характера повреждения мочевого пузыря и сопутствующих повреждений других органов (А. В. Строцкий, В. А. Мохорт, 2004). При наличии шока, противошоковые мероприятия предшествуют лапаротомии.
Непроникающие изолированные повреждения стенки пузыря лечатся консервативно: дренирование мочевого пузыря катетером на 7–8 суток, постельный режим, антибиотики, гемостатики, анальгетики.
Лечение проникающих закрытых повреждений мочевого пузыря должно быть только хирургическим. Такая тактика позволит избежать осложнений, которые наблюдаются при попытке лечения внебрюшинного изолированного разрыва трансуретральным дренированием пузыря и чрескожным пункционным дренированием мочевого затека или урогематомы.
При внутрибрюшинном срединном разрыве мочевого пузыря выполняется широкая лапаротомия, проводится ревизия органов брюшной полости и окончательно устанавливается характер повреждения органов живота и мочевого пузыря. После операции на поврежденных органах брюшной полости приступают к операции на поврежденном мочевом пузыре. Перед ушиванием раны мочевого пузыря необходимо тщательно осмотреть его внутреннюю поверхность для исключения множественных разрывов. Если внутрибрюшинный разрыв значительный, то осмотр мочевого пузыря со стороны слизистой проводится через рану в стенке пузыря. Если величина раны не позволяет провести ревизию мочевого пузыря, то необходимо вскрыть мочевой пузырь по передней стенке внебрюшинно и тщательно осмотреть мочевой пузырь.
Раневой дефект в стенке пузыря ушивается двухрядными кетгутовыми или викриловыми швами. Мочевой пузырь дренируется при любых разрывах. Надежнее дренировать пузырь эпицистостомой.
Трансуретральное дренирование мочевого пузыря возможно при изолированных небольших повреждениях и только у женщин. В этих случаях надо использовать катетер Фолея № 20–22. Пузырь дренируется катетером в течение 6–7 суток.
При внебрюшинном разрыве мочевого пузыря выполняется также нижнесрединная лапаротомия, проводится ревизия органов брюшной полости и в случае обнаружения повреждений органов живота выполняется соответствующее вмешательство. Затем внебрюшинно рана в стенке мочевого пузыря расширяется и проводится ревизия внутренней поверхности мочевого пузыря для исключения множественных разрывов. Раневой дефект ушивается двухрядными швами, причем в случаях, когда дефект в стенке пузыря располагается в шейке или близко подходит к устьям мочеточников, ушивание разрыва проводится со стороны полости пузыря однорядными швами. Операция заканчивается эпицистостомой. К ушитому раневому отверстию снаружи подводится дренажная трубка, которая выводится наружу в месте, зависящем от локализации раны через надлобковую область или через запирательное отверстие с соответствующей стороны по Мак–Уортеру–Буяльскому. В случае массивной мочевой инфильтрации паравезикальной клетчатки с обеих сторон от мочевого пузыря клетчаточные пространства дренируются с обеих сторон через оба запирательных отверстия. Широкое дренирование тазовых клетчаточных пространств является надежной профилактикой мочевой тазовой флегмоны. Дренирование таза продолжается до прекращения выделения по трубкам раневого отделяемого (6–7 дней). Дренажные трубки можно удалить, если по ним не выделяется моча и количество раневого отделяемого не превышает 50 мл за сутки.
Техника дренирования околопузырного пространства по Мак–Уортеру–Буяльскому. После обнажения передней стенки мочевого пузыря, со стороны малого таза (внебрюшинно) пальцами определяется запирательное отверстие. На внутренней поверхности верхней трети соответствующего бедра делается разрез кожи длиной 1–1,5 см и корнцангом перфорируются приводящие мышцы бедра при продвижении его по направлению к запирательному отверстию, ориентируясь на пальцы в области запирательного отверстия со стороны полости малого таза. Корнцанг должен перфорировать запирательные мышцы и запирательную мембрану ближе к нисходящей вегви лобковой кости, а пальцы на внутренней поверхности запирательного отверстия обеспечивают его безопасное проведение в полость таза. Корнцангом захватывается силиконовая дренажная трубка и обратным ходом выводится на внутреннюю поверхность бедра. Часть трубки, находящаяся в газу, располагается у боковой стенки мочевого пузыря и дренирует боковое паравезикальное клетчаточное пространство. Аналогичным методом дренируется и противоположное боковое паравезикальное клетчаточное пространство.
В случае сочетанной травмы в виде перелома костей таза или повреждения органов живота с разрывом мочевого пузыря операция должна выполняться смешанной бригадой: хирург, травматолог и уролог.
В ходе одного вмешательства необходимо провести коррекцию повреждения всех органов и репозицию переломов таза. Для уменьшения интенсивности кровотечения может понадобиться перевязка внутренних подвздошных артерий. Репозиция переломов костей таза и адекватная фиксация тазового кольца позволяют остановить кровотечение из отломков костей, сокращают время выздоровления и снижают частоту выхода на инвалидность.
Наиболее тяжелую форму закрытого разрыва мочевого пузыря у мужчин представляет отрыв шейки пузыря от предстательной железы, а у женщин – от уретры. Это редкая форма разрыва мочевого пузыря, но весьма сложная для коррекции. Сложность восстановления целости мочевого пузыря объясняется трудностями наложения швов в этой области в силу неподвижности простаты у мужчин и сокращения уретры у женщин.
Для того чтобы подшить шейку мочевого пузыря по линии отрыва на простате, последней необходимо обеспечить подвижность. Для этого рассекают лонно–простатические связки, как это делается при простатэктомии. После пересечения лонно–простатических связок простата становится подвижной и шейку мочевого пузыря удается без натяжения пришить к линии отрыва на простате. Мочевой пузырь дренируется эпицистостомой и катетером Фолея по уретре.
У женщин необходимо под лонным сочленением найти культю проксимального отдела уретры и на катетере сшить с мочевым пузырем.
Манипуляции по восстановлению целости шейки мочевого пузыря облегчаются в случае разрыва и лонного сочленения. Это обеспечивает чрезлонный доступ к простате и уретре.
После восстановления пузырно–уретрального сегмента лонное сочленение необходимо сшить.
Лечение пострадавших с сочетанием переломов костей таза и разрывом мочевого пузыря. Говоря о травматических повреждениях мочевого пузыря, нельзя не остановиться на проблеме переломов костей таза, поскольку 20–30% переломов костей таза сочетается с разрывом мочевого пузыря.
Таз – одна из сложных частей человеческого тела, анатомически и функционально он объединяет несколько важных органов и систем, кровоснабжение которых осуществляется пристеночными ветвями внутренних подвздошных артерий.
Переломы костей таза часто осложняются массивным кровотечением (до 3–4 л), приводящим к развитию шока, сопровождаются разрывом мочевого пузыря или уретры, что резко утяжеляет состояние пострадавшего и усложняет оказание адекватной помощи.
Около 66–80% разрывов мочевого пузыря и 50–60% разрывов уретры сочетаются с переломами костей таза.
Такая сочетанная травма требует оказания помощи пострадавшему мультидисциплинарной бригадой высококвалифицированных специалистов.
С учетом специфики сочетанной травмы мы подробнее остановимся на этом виде повреждения мочевого пузыря, сопровождающегося массивным внутритканевым кровотечением и роли уролога в лечении таких пострадавших.
В подобных ситуациях адекватная помощь пострадавшему будет оказана при выполнении следующих мероприятий:
1. остановке кровотечения и выведении пациента из состояния шока;
2. коррекции повреждений органов мочевой системы.
Клиническими признаками повреждения органов мочевой системы у пациентов с переломом костей таза являются нарушения акта мочеиспускания и наличие крови в моче.
УЗИ брюшной полости, цистография и уретрография позволяют подтвердить или исключить проникающее повреждение мочевого пузыря или уретры, а также диагностировать забрюшинную гематому (рис. 8.21) или урогематому.
Подтверждение разрыва мочевого пузыря или уретры требует экстренного хирургического вмешательства, направленного на остановку кровотечения, предотвращение образования мочевых затеков и тем самым профилактику развития уросепсиса.
Кровоснабжение костей таза осуществляется ветвями внутренних и наружных подвздошных артерий, веточками брюшной аорты и глубоких артерий бедер. Многоисточниковость кровоснабжения костей таза имеет большое значение в компенсации недостатка кровотока по основным артериальным стволам бассейна внутренних подвздошных артерий.
Источником кровоизлияний в забрюшинное пространство при переломах костей таза в большинстве случаев являются внутрикостные сосуды. Наиболее выраженное кровотечение возникает при переломах заднего полукольца таза, так как именно здесь проходят основные сосуды, питающие кости. Общий диаметр просвета этих сосудов может многократно превышать диаметр магистральных сосудов, что и обусловливает массивную кровопотерю.
Большое значение в повреждениях мочевого пузыря и уретры при переломах костей таза имеют форма, количество и направление смещения отломков тазовых костей (рис. 8.22).

Рис. 8.22. Варианты (а, 6) переломов костей таза, сопровождающихся массивным внутритканевым кровотечением, вероятность разрыва мочевого пузыря и уретры при этих переломах составляет 85–90%
Адекватная остановка кровотечения из поврежденных внутрикостных сосудов таза возможна при параллельном выполнении двух процедур:
1. перевязки обеих внутренних подвздошных артерий;
2. репозиции отломков костей таза с целью «закрытия кровоточащих костных ран» и фиксации тазового кольца, используя различные виды металлических конструкций (М. М. Дятлов, 2004).
Мы наблюдали 32 больных со множественными переломами костей таза и повреждениями мочевого пузыря или уретры. Все пациенты оперированы. У 21 пациента во время операции выявлена забрюшинная гематома, распространяющаяся выше таза.
У 18 пациентов имело место смещение отломков заднего полукольца таза с диастазом 1–3 см с активным внутритазовым кровотечением. Всем 18 пациентам выполнена перевязка внутренних подвздошных артерий. Кровотечение остановилось на операционном столе у 14 человек, у 4 оно продолжалось, но менее интенсивно.
После операции умерло 5 человек от шока и кровопотери, что мы склонны связать с невыполненной репозицией в ходе операции по поводу повреждения мочевого пузыря или уретры.
В заключение можно отметить следующее.
1. Разрывы мочевого пузыря или уретры у пациентов с переломом костей таза требуют хирургического лечения смешанной бригадой (уролог и травматолог).
2. Необходима коррекция поврежденных органов мочевой системы и вмешательство, направленное на полную остановку или максимальное уменьшение кровотечения из области переломов костей таза.
3. Перевязка внутренних подвздошных артерий и репозиция костных отломков – единственная возможность остановить интенсивное кровотечение при переломах костей таза.
Источник
Травма мочевого пузыря — это нарушение целостности стенки органа, вызванное механической травмой, воздействием химических веществ, редко – давлением мочи при некоторых заболеваниях. Проявляется болью в животе, припухлостью и синюшностью кожи над лоном, учащенными ложными позывами к мочеиспусканию, снижением или отсутствием диуреза, макрогематурией, подтеканием мочи из раневого отверстия, нарастанием симптоматики травматического шока. Диагностируется с помощью ретроградной цистографии, катетеризации, УЗИ, КТ, МРТ мочевого пузыря, общего анализа мочи, лапароскопии. В легких случаях возможно консервативное ведение с установкой катетера, при внутрибрюшинных и крупных внебрюшинных разрывах выполняется реконструктивная пластика органа.
Общие сведения
В структуре общего травматизма механические повреждения мочевого пузыря составляют от 0,4 до 15% (в России — от 1 до 7%). В последние годы отмечается более частое травмирование органа, что связано с усилением интенсивности транспортного сообщения, износом автопарка, увеличением количества тяжелых техногенных катастроф и локальных военных конфликтов.
Пик травматизации наблюдается в 21-50-летнем возрасте, около 75% пострадавших — мужчины. Особенностью травм является преимущественно сочетанный характер поражения (в 100% открытых ранений и в 85% тупых травм кроме мочевого пузыря повреждаются кости таза, позвоночник, другие органы). Актуальность своевременной диагностики и экстренных лечебных мероприятий обусловлена неблагоприятным прогнозом – в соответствии с оценочными шкалами 31,4% пострадавших относятся к категории тяжелых, 49,2% — крайне тяжелых больных, уровень смертности превышает 25%.
Травма мочевого пузыря
Причины
У большинства пациентов травматическое повреждение мочевого пузыря связано с воздействием на его стенку внешних механических факторов различного происхождения. В редких случаях травма обусловлена влиянием агрессивных химических веществ, инсталлированных в мочевой пузырь, или наличием заболеваний, препятствующих мочеиспусканию. Причинами травм являются:
- Дорожно-транспортные происшествия. Более чем в четверти случаев мочевой пузырь травмируется во время ДТП. Повреждение возникает при прямом ударе в проекцию органа, сильном сдавлении в транспортном средстве, ранении осколками тазовых костей, конструктивными элементами автомобиля, предметами окружающей среды.
- Ятрогенные факторы. 22-23% пациентов получают травму во время медицинских манипуляций. Стенка органа может повреждаться при его катетеризации, бужировании уретры, выполнении операций — трансуретральных вмешательств, кесарева сечения, экстирпации матки, миомэктомии, аденомэктомии, резекции толстой кишки и др.
- Бытовой и производственный травматизм. В 10% случаев повреждение происходит из-за падения с высоты на твердый предмет. При наличии предпосылок (переполнении мочой, рубцовых изменениях и др.) возможен разрыв органа из-за резкого сотрясения тела при прыжке. У 4,2% пострадавших травма возникает под действием производственных факторов.
- Насильственные действия. Целостность мочевого пузыря может нарушаться при тупых ударах в живот, ранении ножом или другими острыми предметами в драках, при криминальных абортах. В военное время в 3-4 раза увеличивается количество огнестрельных травм и открытых ранений органа осколками взрывных боеприпасов.
- Урологические заболевания. Крайне редко самопроизвольный разрыв мочевого пузыря отмечается у пациентов, которые страдают заболеваниями, нарушающими мочеиспускание, — аденомой и раком простаты, стенозом уровезикальной шейки, стриктурами уретры. Чаще урологическая патология играет роль предрасполагающего фактора, усиливая растяжение органа.
Риск возникновения наиболее тяжелых повреждений — частичных или полных разрывов — зависит не только от силы травматического воздействия, но и от места его приложения, направления, внезапности. Вероятность получения травмы существенно возрастает при алкогольном опьянении, которое способствует переполнению мочевого пузыря из-за притупления позывов к мочеиспусканию и провоцирует травмоопасное поведение. Предполагающими факторами также являются опухолевые поражения, фиброзные изменения стенки органа после перенесенных операций, лучевой терапии, воспалительных заболеваний.
Патогенез
Механизм травмы мочевого пузыря зависит от типа факторов, вызвавших повреждение. При тупом ударе в надлобковую область, противоударе о крестец, сдавлении резко повышается внутрипузырное давление, усиливается нагрузка на мочепузырную стенку. Возникновение гидродинамического эффекта способствует внутрибрюшинному разрыву органа на участке наименее развитой мускулатуры (обычно по задней стенке пузыря возле его верхушки).
Рана обычно рваная, с неровными краями. При меньшей силе механического воздействия удар вызывает закрытые повреждения (ушибы, кровоизлияния в стенку). Аналогичный патогенез характерен при наличии урологических заболеваний с нарушением пассажа мочи. Значительное смещение пузыря при механических травмах приводит к резкому натяжению поддерживающих боковых и пузырно-простатических связок с внебрюшинным разрывом мягко-эластичной стенки органа. Сильный удар способен вызвать разрыв связок, мочепузырных кровеносных сосудов, отрыв шейки.
При закрытых и открытых повреждениях везикальных оболочек острыми предметами, инструментами, осколками костей происходит поверхностное, глубокое надсечение или сквозное рассечение стенки. Рана при этом обычно линейная. Сочетание с гидродинамическим ударом при огнестрельных и оскольчатых ранениях приводит к дополнительным радиальным надрывам круглого раневого отверстия.
Классификация
Критериями систематизации травматических повреждений являются степень тяжести, возможное сообщение с окружающей средой, расположение разрыва по отношению к брюшине, сочетание с травмами других органов. Такой подход позволяет спрогнозировать течение патологического процесса и вероятные осложнения, выбрать оптимальную тактику ведения пациента. В зависимости от тяжести повреждения мочепузырной стенки травмы могут быть глухими (ушиб, поверхностное ранение наружной оболочки, надрыв слизистой) или сквозными (полный разрыв, отрыв шейки). В свою очередь, сквозные повреждения разделяют на три группы:
- Интраперитонеальные разрывы. Наблюдаются более чем у 60% пострадавших. Обычно обусловлены прямыми ударами в переполненный мочевой пузырь. Из-за истечения мочи в брюшную полость быстро осложняются перитонитом.
- Экстраперитонеальные разрывы. Возникают в 28% случаев. Чаще провоцируются избыточным натяжением поддерживающего связочного аппарата. Травмированный мочевой пузырь не сообщается с брюшной полостью, моча истекает в малый таз.
- Комбинированные разрывы. Наблюдаются у 10% пострадавших. Множественное повреждение стенки органа обычно сочетается с переломами тазовых костей. Сообщение между мочевым пузырем, брюшной и тазовой полостями обуславливает особую тяжесть патологии.
До 90% травм мирного времени являются закрытыми, благодаря сохранению целостности кожи поврежденный мочевой пузырь не сообщается с внешней средой. В военный период, при насильственных действиях с использованием холодного и огнестрельного оружия возрастает частота открытых травм, при которых нарушается целостность кожи, возникает сообщение между оболочками или полостью органа и окружающей средой. По наблюдениям специалистов в сферах травматологии и клинической урологии, сочетанные повреждения превалируют над изолированными. У 40-42% пациентов выявляются переломы костей таза, у 4-10% — разрывы кишечника, у 8-10% — травмы других внутренних органов.
Симптомы
Важная клиническая особенность данного повреждения — частое преобладание общей симптоматики над локальной. Из-за выраженного болевого синдрома и кровотечения у пострадавших нарастают признаки гемодинамических нарушений, у 20,3% наблюдается травматический шок: снижается уровень АД, ускоряется частота сердечных сокращений, кожные покровы бледнеют, покрываются липким холодным потом, возникает слабость, головокружение, оглушенность, спутанность, а затем и потеря сознания.
Из-за раздражения брюшины мочой пациенты с интраперитонеальными разрывами ощущают интенсивную боль в надлонной области, в нижней части брюшной полости, которая впоследствии распространяется на весь живот, сопровождается тошнотой, рвотой, задержкой газов и стула, напряжением брюшной мускулатуры. Специфические симптомы травмы мочепузырной стенки — боль и локальные изменения области повреждения, дизурия. При открытых ранениях на передней стенке живота, реже — в зоне промежности выявляется зияющая рана, из которой может истекать моча.
Для закрытых внебрюшинных травм характерно образование болезненной припухлости над лобком, в паху, синюшный цвет кожных покровов из-за их пропитывания кровью. Пострадавшие испытывают частые ложные позывы к мочеиспусканию со значительным уменьшением либо полным отсутствием диуреза, выделением капель крови из мочеиспускательного отверстия. При сохранении мочевыделения у пациентов с надрывами слизистой моча окрашена кровью.
Осложнения
Летальность при травматических повреждениях мочевого пузыря, особенно открытых и сочетанных, достигает 25% и более. Причинами смерти обычно являются запущенные формы перитонита, болевой, инфекционно-токсический, геморрагический шок, сепсис. Сквозные травмы стенки мочевого пузыря быстро осложняются вовлечением в процесс других органов. Анатомические особенности паравезикальной, забрюшинной клетчатки, фасциальных пространств способствуют мочевой инфильтрации, распространению затеков, образованию урогематом.
При внутрибрюшинном разрыве возникает уроасцит. Вторичное инфицирование приводит к формированию абсцессов, флегмон. У 28,3% пациентов развивается мочевой перитонит, у 8,1% — уросепсис. Восходящее распространение инфекции провоцирует начало острого пиелонефрита. В 30% случаев при сочетании травмы пузыря с повреждениями других органов наблюдается ДВС-синдром. В отдаленном периоде у больных иногда формируются мочевые свищи, наблюдается недержание мочи.
Диагностика
С учетом серьезности прогноза всем пациентам с подозрением на травму мочевого пузыря назначают комплексное обследование, позволяющее выявить разрывы мочепузырной стенки, определить их особенности и количество, обнаружить возможное повреждение смежных органов. Рекомендованными методами лабораторной и инструментальной диагностики являются:
- Общий анализ мочи. Исследование удается провести только при сохраненном мочеиспускании. Объем разовой порции зачастую уменьшен. В анализе в большом количестве присутствуют эритроциты, подтверждающие наличие кровотечения.
- УЗИ. По данным эхографии мочевого пузыря, орган обычно уменьшен в объеме, рядом с ним определяются скопления крови. Исследование дополняют УЗИ почек, при проведении которого обнаруживаются признаки постренального нарушения оттока мочи, и УЗИ брюшной полости для выявления свободной жидкости.
- Рентген. Ретроградная цистография считается «золотым стандартом» диагностики этого вида травм. Разрывы органа проявляются затеками рентгеноконтрастного вещества в пузырно-прямокишечную ямку, околопузырную клетчатку, область крыльев подвздошной кости, полость брюшины.
- Томография мочевого пузыря. С помощью КТ удаётся получить трехмерное изображение поврежденного органа, в ходе МРТ он изучается послойно. Результаты томографии позволяют точно оценить повреждения, объем урогематом, выявить сочетанные травмы.
- Диагностическая лапароскопия. Осмотр мочевого пузыря через лапароскоп дает возможность определить особенности травмированной стенки, обнаружить затеки мочи, крови. При выполнении лапароскопии визуализируются повреждения соседних органов.
Большое диагностическое значение играет катетеризация мочевого пузыря, дополненная вливанием в него жидкости (проба Зельдовича). О наличии разрывов свидетельствует отсутствие мочевыделения через катетер или поступление небольшого количества мочи с кровью. Жидкость, введенная в травмированный орган, обратно выделяется слабой струей и не в полном объеме. При интраперитонеальных разрывах возможно отхождение в 2-3 раза большего объема жидкости, что обусловлено проникновением катетера в брюшную полость и выделением ранее попавшей в нее мочи.
Экскреторную урографию назначают с осторожностью, чтобы не спровоцировать развитие контраст-индуцированной нефропатии на фоне шоковых изменений гемодинамики. Цистоскопия обычно не проводится из-за риска занесения инфекции. В общем анализе крови определяются признаки анемии — эритропения, снижение уровня гемоглобина, возможен умеренный лейкоцитоз и повышение СОЭ.
Дифференциальная диагностика проводится с повреждением заднего отдела уретры, травмами печени, селезенки, различных отделов кишечника, разрывами сосудов брыжейки. Кроме врача-уролога пациента осматривает травматолог, хирург, анестезиолог-реаниматолог, терапевт, по показаниям — проктолог, гинеколог, кардиолог, гастроэнтеролог, невропатолог, нейрохирург.
Лечение травмы мочевого пузыря
Пострадавшего срочно госпитализируют в травматологическое или урологическое отделение, переводят на строгий постельный режим. Консервативное ведение в виде катетеризации (обычно на 3-5 суток до прекращения макрогематурии) возможно только при контузии мочевого пузыря, надрывах слизистой при грубых медицинских манипуляциях, небольших экстраперитонеальных разрывах с сохраненной уровезикальной шейкой. Остальным пострадавшим показано экстренное проведение реконструктивного хирургического вмешательства с дренированием брюшной или тазовой полостей.
На этапе предоперационной подготовки назначаются гемостатические, антибактериальные, противовоспалительные, анальгезирующие препараты, средства для стабилизации гемодинамики. Объем операции зависит от особенностей повреждения. При внутрибрюшинных разрывах мочевой пузырь перед ушиванием раны экстраперитонизируют для прекращения подтекания мочи и проведения полноценной ревизии, после реконструкции поврежденного органа брюшную полость в обязательном порядке санируют.
Внебрюшинные повреждения ушивают без экстраперитонизации. Вне зависимости от типа травмы после восстановления целостности стенки мужчинам накладывают эпицистостому , женщинам устанавливают уретральный катетер. Брюшную или тазовую полость дренируют. После операции продолжают введение антибиотиков, анальгетиков, противошоковую инфузионную терапию.
Прогноз и профилактика
Нарушения целостности стенок мочевого пузыря обоснованно считаются тяжелыми, прогностически неблагоприятными травмами. Соблюдение алгоритма хирургического лечения больных обеспечивает достоверное снижение частоты осложнений даже при тяжелых повреждениях. Профилактика направлена на создание безопасных производственных условий, соблюдение правил дорожного движения, выполнение требований безопасности при занятиях травмоопасными хобби и видами спорта, отказ от злоупотребления алкоголем. Для уменьшения предпосылок к травматизму пациентам с диагностированными заболеваниями простаты, уретры, мочевого пузыря рекомендуется регулярное наблюдение и лечение у уролога.
Источник
