Картинка ребенок мочевой пузырь
Что такое инфекция мочевыводящих путей (ИМВП)
Мочевыделительная система человека состоит из двух почек (органов, необходимых для фильтрации мочи), двух мочеточников (трубочек, необходимых для перемещения мочи из почек в мочевой пузырь), одного мочевого пузыря (временный резервуар мочи), и мочеиспускательного канала (трубочки, по которой моча изливается из мочевого пузыря наружу, называемой также уретрой).
Сверху вниз: почки, мочеточники, мочевой пузырь, уретра (мочеиспускательный канал).
В норме во всех этих структурах не размножаются микроорганизмы, то есть имеется стерильная среда. Когда бактерии проникают в мочевой пузырь или почки, может развиться заболевание. Группа таких заболеваний называется инфекциями мочевыводящих путей или ИМВП, в России эти заболевания известны как пиелонефрит, цистит, уретрит и т.д.
Инфекционное поражение почек является самым тяжелым видом ИМВП, поскольку при отсутствии своевременного правильного лечения – способно привести к повреждению почечной ткани, что, в свою очередь, может вызвать повышенное артериальное давление и хроническую почечную недостаточность в более позднем возрасте.
Причины ИМВП
Среди здоровых детей (детей без предрасполагающих заболеваний), в подавляющем большинстве случаев, ИМВП вызваны кишечной палочкой (E.coli), той самой, которая есть у всех здоровых людей в фекалиях. Эти бактерии могут попадать с ануса на уретру и в мочевой пузырь (а иногда и в почки), вызывая инфекцию.
Факторы риска инфекции мочевыводящих путей
Некоторые дети имеют более высокий риск развития ИМВП. Ниже приводятся некоторые факторы риска ИМВП:
- Ранний возраст: мальчики первого года жизни, и девочки первых четырех лет жизни имеют повышенный риск развития ИМВП.
- Обрезанные мальчики (прошедшие операцию циркумцизии) болеют реже необрезанных, по некоторым данным от 4 до 10 раз реже. Однако большинство необрезанных мальчиков все же не страдает от ИМВП.
- Наличие мочевого катетера в мочевом пузыре в течение длительного периода времени
- Врожденные аномалии строения мочевыводящих путей
- Заболевания, приводящие к нарушению правильного функционирования мочевого пузыря
- Наличие одного эпизода ИМВП в анамнезе – значительно увеличивает шансы развития еще одного эпизода в будущем.
- Все причины, приводящие к застою мочи: камни в почках, обструктивная уропатия, пузырно-мочеточниковый рефлюкс, затрудняющие отток мочи синехии у девочек, фимоз у мальчиков
- Семейная история повторных и хронических ИМВП
Симптомы ИМВП
Симптомы инфекции мочевых путей зависят от возраста ребенка. Дети более старшего возраста (дети старше двух лет), часто имеют:
- Боль или жжение при мочеиспускании
- Частые позывы к мочеиспусканию (следует дифференцировать это состояние с поллакиурией)
- Боль в нижней части живота, или спины:
- Лихорадку (температуру тела выше 38 ° С)
Дети младшего возраста (до 2х лет) чаще всего имеют один или несколько из следующих симптомов:
- Лихорадку, которая может быть единственным симптомом
- Рвоту или диарею
- Плаксивость, капризность
- Значительное снижение аппетита, вплоть до отказа от еды, отсутствие прибавок веса
Диагностика ИМВП
Если вы подозреваете, что у вашего ребенка ИМВП, вы должны показать своего малыша врачу в течение ближайших 24х часов. Промедление и запоздалое начало лечения может увеличить риск повреждения почек.
Общий анализ мочи. Это анализ, который необходим, чтобы определить сам факт наличия у ребенка ИМВП. Мочу собирать следует в специальную стерильную посуду.
После получения мочи, анализ доставляется в лабораторию. Если в анализе есть признаки ИМВП, следует сдать посев на возбудителя ИМВП с определением чувствительности возбудителя к антибиотикам. В условиях обязательного медицинского страхования это обычно можно сделать лишь платно, и по этой причине многие врачи, даже в стационаре, просто не предлагают этот анализ – опасаясь жалоб или по иным мотивам. Я рекомендовал бы родителям, попавшим в такую ситуацию, вежливо самим предложить врачу назначить им этот анализ, предупредив, что сдадут его сами, за деньги в медцентре. Посев помогает определиться с возбудителем, определить – какой антибиотик максимально активен против этого конкретного возбудителя, вызвавшего болезнь именно у вашего малыша. Посев будет готов самое раннее – спустя 48 часов (иногда дольше), поэтому сразу после сдачи анализа врач назначит антибиотик широкого спектра действия, а после получения посева, возможно, сменит его – в зависимости от полученного результата.
ВАЖНО! Посев мочи на флору целесообразно сдавать только ДО начала антибиотикотерапии, в противном случае он неинформативен.
ВАЖНО! Если в посеве мочи обнаружено более одного возбудителя – чаще всего – это всего лишь нарушение правил сбора мочи. Почти не бывает случаев, когда ИМВП вызывается 2мя или более возбудителями, особенно – у прежде здорового ребенка.
Диагноз ИМВП считается достоверным ТОЛЬКО при наличии трех критериев:
- лихорадка
- пиурия в общем анализе мочи
- положительный посев мочи (в диагностических титрах)
Дальнейшая терапевтическая тактика происходит по следующему алгоритму:
Алгоритм подготовлен на основании источников [
1
,
2
]
Визуализирующие методы обследования
К ним относятся рентгенологические и ультразвуковые методы, позволяющие врачу увидеть структуру органов мочевыделительной системы, увидеть структурные дефекты и аномалии. Наличие этих дефектов может провоцировать повторные ИМВП, поэтому врачу необходимо выявить их, и решить вопрос о необходимости их коррекции. Самые частые методы, применяемые при ИМВП, следующие: ультразвуковое исследование почек (УЗИ), обзорная рентгенограмма живота и цистоуретерография. Визуализирующие методы назначаются не всем детям – чаще они необходимы только у детей до 3-5 лет жизни, или у детей, у которых было более одного эпизода ИМВП.
УЗИ почек. Метод, при котором специальный датчик испускает ультразвуковую волну внутрь тела ребенка, и фиксирует ее отражение от внутренних органов, давая очень причудливую для пациента, но понятную для специалиста картинку, по которой можно приблизительно судить о структуре органа. Специалист нанесет специальный гель на кожу спины ребенка, и будет водить датчиком по коже. Тест абсолютно безболезненный и занимает не более 30 минут.
Обзорная рентгенограмма. Очень простой и весьма малоинформативный метод, дающий общее представление о расположении органов в брюшной полости и забрюшинном пространстве. Ребенок (обычно после очистительной клизмы накануне) ставится перед монитором рентген-аппарата и делается мгновенный снимок.
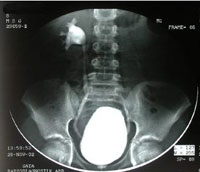
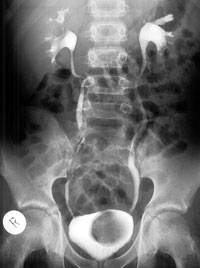
Цистоуретерография. Рентгенологическое обследование, при котором в мочевой пузырь ребенка, при помощи катетера, вводится контрастное вещество, непроходимое для рентгеновских лучей. Обследование показывает контуры мочевого пузыря и уретры. Состоит тест из двух частей: первый снимок делается при заполненном контрастом мочевом пузыре, ребенок удерживает мочу; второй – ребенок мочится прямо лежа под рентгеновским аппаратом, и в этот момент производится снимок. Тест показывает еще и наличие пассивных (1й снимок) и активных (2й снимок) рефлюксов (обратных забросов мочи в мочеточники, в норме – не происходящих и также способствующих развитию ИМВП). Нужно сказать, что 2я фаза нередко не получается у детей, особенно младшего возраста, однако даже выявление пассивных рефлюксов – может быть весьма важным. Исследование умеренно-болезненное, боль и дискомфорт могут сохраняться несколько дней после проведения теста.
Кроме того, в стационаре возможно проведение внутривенной урографии (метода, при котором контраст вводится в вену, фильтруется почками, проходит по мочевым путям и все это фиксируется серией R-снимков) и/или сцинтиграфии почек (метода, похожего на предыдущий, только в вену вводится не рентген-контрастное вещество, а короткоживущий радиоактивный изотоп). 1й метод – очень детально показывает структуру мочевыводящих путей от самого их начала, и частично – функцию почек, второй – качественно отображает функцию почек. Понадобятся эти методы далеко не всем детям, а только тем, у кого врач подозревает достаточно серьезную патологию мочевыводящих путей.
Безусловно, это не все методы. В арсенале врачей есть еще целый ряд визуализирующих тесов и анализов мочи и крови, позволяющих более объективно и точно установить степень поражения функции почек. Мы рассмотрели лишь самые основные.
…Отдельно нужно сказать о:
- Цистоскопии. Нередко метод входит в стандарты оказания урологической помощи, однако он крайне болезненный и не дает почти никакой информации. В подавляющем большинстве случаев – целесообразно отказаться от его проведения, и только подозрение на поражение самого мочевого пузыря (опухоль, камень, определение объема оперативного вмешательства и проч) может быть достаточным основанием для его проведения.
- Анализе мочи по Нечипоренко. Часто назначаемый, трудоемкий и весьма малоинформативный анализ. Не проводится в цивилизованных странах. Суть его – в четком подсчете эритроцитов и лейкоцитов в 1 мл мочи с помощью микроскопа. Диагноз ИМВП на его основании не ставится, и обычно его назначение необходимо только врачу (из-за пресловутых “стандартов”, но не ребенку.
Дифференциальная диагностика ИМВП
ИМВП можно спутать со следующими заболеваниями:
- Вульвовагинит. Этим термином врачи называют воспаление преддверия влагалища и влагалища у девочек. Оно может сопровождаться зудом, лихорадкой, изменениями в моче, однако мочевыводящие пути при этом интактны.
- Уретрит. Воспаление или химическое раздражение уретры (при попадании мыла, шампуня, геля для душа, стирального порошка и проч). Обычно не требует лечения и проходит самостоятельно за считанные часы или дни.
- Энтеробиоз Заражение острицами может вызывать зуд, раздражение и изменения в анализах мочи. Выявляется простым соскобом на острицы с перианальной области, при отрицательном результате – анализ берется трижды.
- Баланит. Как воспаление преддверия влагалища у девочек, так и воспаление крайней плоти у мальчиков (баланит и баланопостит) – могут имитировать почти все симптомы ИМВП. Врач отличит одно от другого при осмотре ребенка.
- Аппендицит. Еще одна причина – не тянуть долго с обращением к врачу. Выраженные неясные боли в животе – повод для вызова 03 в любом случае и в любое время суток.
- Эпидидимит, орхит, простатит. Воспаление придатков яичка, самого яичка и предстательной железы – встречаются очень редко. Однако и они могут вызывать похожие симптомы и врач должен помнить об этом.
- Беременность. Не стоит забывать и об этом состоянии у старших девочек. К слову, в некоторых западных странах, все девочки старше 14 лет при поступлении в стационар проходят обязательный тест на беременность.
Лечение ИМВП
Основа лечения ИМВП – это антибиотики. Выбор антибиотика зависит от возраста ребенка, вида возбудителя, выявленного при посеве мочи и анализа на чувствительность этого возбудителя к антибиотикам. Большинству детей, в возрасте старше 2 месяцев, не требуется никаких уколов – антибиотики прекрасно работают в суспензиях и таблетках.
Если ребенку меньше двух месяцев, или если у ребенка неукротимая рвота, не дающая возможности принимать лекарство через рот – ребенок должен быть госпитализирован в стационар, где желательно установить внутривенный катетер и вводить антибиотик в вену (внутримышечные инъекции – это неоправданная и бесполезная боль, но, к сожалению, именно они – являются самым частым методом введения антибиотика в организм ребенка с ИМВП в нашей стране).
Антибиотики обычно назначают курсом от 5 до 14 дней.
Ответ на лечение. Вашему ребенку должно стать хоть немного легче спустя от 24 до 48 часов, с момента начала приема антибиотиков. Если ребенку не становится лучше или его состояние ухудшается – он должен быть повторно осмотрен врачом. Большинство детей, которые переносят ИМВП, не имеют никаких последствий в будущем. Нет никакой необходимости в повторных анализах мочи в будущем, если у ребенка нет симптомов повторного эпизода ИМВП.
Никакие “почечные чаи” и фитотерапия в целом – неэффективны в лечении ИМВП. Остальная терапия – симптоматическая (жаропонижающие, болеутоляющие и проч).
Профилактика инфекции мочевыводящих путей
В первую очередь, конечно, это гигиена. В подавляющем большинстве случаев инфекция в мочевые пути попадает восходящим путем, то есть вверх по уретре, мочевому пузырю, к почкам. Поэтому тщательная гигиена промежности, ежедневные подмывания (особенно девочек) и ежедневная смена нижнего белья – основа здоровья мочевых путей.
От 8 до 30 процентов детей, имевших один эпизод ИМВП, заболеют ИМВП еще раз. Обычно это происходит в течение первых шести месяцев после первого эпизода, и гораздо чаще – у девочек.
Есть данные о том, что клюквенный сок при регулярном употреблении, может предотвращать ИМВП у взрослых женщин, однако на детях таких исследований не проводилось. Но, по-видимому, вполне разумным будет давать по 150-180 мл 100%-го клюквенного сока в сутки детям от 1 года до 6 лет, а детям старше 6 лет – 2-4 таких порции в день, ежедневно.
Профилактическая антибиотикотерапия. При частых повторных ИМВП – врач порекомендует ежедневный прием низких доз антибиотиков. Это лечение обычно продолжается от 6 до 12 месяцев.
Когда обращаться за помощью
Если ваш ребенок имеет какой-либо из описанных ниже симптомов – обратитесь к вашему врачу в ближайшее время.
Лихорадка (температура больше 38 ° С), может быть единственным симптомом инфекции мочевыводящих путей у младенцев и маленьких детей. Кроме того, все дети раннего возраста, у которых появилась лихорадка, а в анамнезе отмечены ИМВП, должны быть осмотрены врачом в течение ближайших 24 часов. Боль или жжение при мочеиспускании, частые позывы к мочеиспусканию, боль в животе и пояснице – все это повод для осмотра ребенка специалистом.
Статья составлена по следующим материалам:
UpTo
patient.co.uk
emedicine.com
Автор: Бутрий Сергей Александрович
Источник
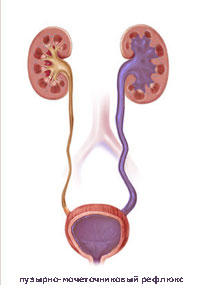
Что такое пузырно-мочеточниковый рефлюкс?
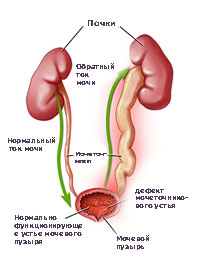
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 22% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
Когда у ребенка пузырно-мочеточниковый рефлюкс, механизм, предотвращающий обратный ток мочи не работает, позволяя моче течь в обоих направлениях. Ребенок, у которого диагностируется пузырно-мочеточниковый рефлюкс, подвергается риску инфицирования почек, которое со временем может привести к повреждению и образованию рубцов на почке.
Причины пузырно-мочеточникового рефлюкса
Существует много различных причин для развития пузырно-мочеточникового рефлюкса у детей. Наиболее часто встречаемые причины:
- пузырно-мочеточниковый рефлюкс обычно встречается у детей, чьи родители или братья имеют отклонения в мочеполовой системе
- у детей, которые рождаются с дефектами нервной трубки, например, спина бифида, возможно развитие пузырно-мочеточникового рефлюкса
- в младенчестве заболевание чаще встречается среди мальчиков, так как в их мочеполовых путях давление больше. В раннем детстве, это нарушение чаще встречается у девочек
- пузырно-мочеточниковый рефлюкс может сочетаться также с другими аномалиями мочеполового тракта, например, наличие аномальных задних клапанов уретры, уретероцеле, или двойные мочеточники
- частота пузырно-мочеточникового рефлюкса зависит также от континентальных широт, например, часто встречается у кавказских детей.
Симптомы пузырно-мочеточникового рефлюкса
Ниже приведены наиболее распространенные симптомы пузырно-мочеточникового рефлюкса. Однако, каждый ребенок может испытывать симптомы по-разному. Различают следующие симптомы:
- инфекции мочевыводящих путей (инфекции мочевыводящих путей встречаются редко у детей до 5 лет и почти не встречаются у мальчиков с диагнозом пузырно-мочеточниковый рпефлюкс)
- нарушение мочеиспускания: недержание, мочеиспускание вялой струей, подтекание мочи
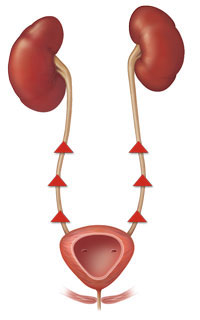
Симптомы пузырно-мочеточникового рефлюкса неспецифичны, встречаются и при других патологиях мочеполовой системы. Поэтому необходимо при наличии какого-либо симптома обратиться к вашему врачу для постановки диагноза..
Диагноз пузырно-мочеточникового рефлюкса
Пузырно-мочеточниковый рефлюкс, как правило, можно обнаружить при ультразвуковом исследовании плода еще в утробе матери. Если отягощен семейный анамнез (наличие у родственников пузырно-мочеточникового рефлюкса), но у вашего ребенка нет симптомов поражения мочеполовой системы, то ваш доктор может назначить ряд исследований с диагностической целью для выявления или исключения данной патологии. Различают следующие виды диагностических исследований:
- цистоуретрография -использование рентгеновских лучей для изучения анатомического и функционального состояния мочеполовых путей. Мочевой катетер (полая трубка) устанавливается в мочеиспускательный канал (уретра), мочевой пузырь заполняют водорастворимым контрастным веществом. Рентгеновские изображения выполняются при полном и опорожненном мочевом пузыре. На рентгеновских снимках отображается нарушение пассажа мочи (есть ли обратный ток мочи в мочеточник и почку) и наполнение мочевого пузыря
- радионуклидная цистография – радионуклидная цистография аналогично цистоуретрографии, выявляет нарушение тока мочи. При этом используются меченые радиоизтопным веществом белки. Также радионуклидная цистография определяет, где производится моча
- ультразвуковое исследование почек – неинвазивный метод диагностики, при котором звуковые волны сканируют орган и передают изображение на экран. Данный метод позволяет определить размер и форму почек, уровень обструкции или аномалию, а также выявить наличие камней, кист в почках
- анализ крови – для определения функционального состояния почек.
Лечение пузырно-мочеточникового рефлюкса

Пузырно-мочеточниковый рефлюкс может проявляться в различных степенях тяжести. При легкой степени тяжести отмечается обратный ток мочи на короткое расстояние в мочеточнике. При тяжелой степени тяжести пузырно-мочеточниковый рефлюкс ведет к инфицировании почек и постоянному повреждению почек. Выбор тактики лечения пузырно-мочеточникового рефлюкса определяет ваш лечащий доктор, основываясь на:
- возрасте вашего ребенка, общее состояния здоровья и медицинскую историю
- степень тяжести заболевания
- толерантность вашего ребенка на препараты, процедуры, или терапию
- ожидании условий проведения лечения
- ваше мнение или предпочтения
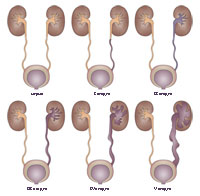
Существует также оценка тяжести состояния по стадиям (от 1 до 5) для выявления степени рефлюкса у вашего ребенка. Чем выше стадия, тем тяжелее степень пузырно-мочеточникового рефлюкса.
Большинство детям с пузырно-мочеточниковым рефлюксом 1-3 стадии, то есть, легкой или средней степени тяжести, не требуется интенсивная терапия. Возможно саморазрешение заболевания с течением времени, обычно в течение 5 лет. Детям, у которых развиваются частые лихорадки или подвергаются частым инфекциям, необходимо назначить антибактериальную терапию с целью предотвращения осложнений, а также необходим периодический контроль анализов мочи. Детям с пузырно-мочеточниковым рефлюксом 4 или 5 стадии (тяжелой степени) показано хирургическое вмешательство. Во время операции, доктор создает клапанный аппарат мочеточника, который позволяет предотвратить обратный ток мочи в мочеточники и почки. В более тяжелых случаях, зарубцеванную почку и мочеточник, возможно, потребуется удалить хирургическим путем.
Насколько срочно нужно лечить ПМР?
Абсолютно показано оперативное лечение рефлюкса эндоскопическим или хирургическим методом, независимо от степени и возраста пациента, при рецидивирующем остром пиелонефрите. Рефлюкс 3-5 степени без обострений пиелонефрита так же, как правило, лечат оперативными методами. Стерильный рефлюкс 1-3 степени без воспалительных изменений в анализах мочи может быть оставлен под наблюдением.
Каков принцип хирургического лечения ПМР?
До настоящего времени в большинстве урологических отделений проводится хирургическое лечение пузырно-мочеточникового рефлюкса. Операции выполняются на открытом мочевом пузыре. Задачей антирефлюксных операций является создание туннеля под слизистой оболочкой мочевого пузыря, в который помещается участок мочеточника. При этом моча, заполняющая мочевой пузырь, прижимает эластичную верхнюю стенку мочеточника к нижней, препятствуя проникновению мочи из мочевого пузыря в мочеточник.
Каковы недостатки хирургического лечения ПМР?
Различные хирургические методики в разных руках позволяют добиться положительных результатов в 75 – 98% случаев. Недостатки: травматичность, длительный наркоз, длительный послеоперационный период. При рецидиве рефлюкса повторные операции сложны и имеют более высокий риск неудач.
Лапароскопическое лечение пузырно-мочеточникового рефлюкса
Лапароскопия при пузырно-мочеточниковом рефлюксе изучается, как новая альтернатива обычным хирургическим вмешательствам открытым доступом. Первоначальные попытки лечения рефлюкса были успешными, но требовали достаточно много времени, чтобы осуществить операцию. Появление новых технологий способствует усовершенствованию медицины и в том числе малоинвазивная лапароскопическая операция, которая представляется более эффективным методом лечения. Хотя при этом сохраняется высокий процент успешных операций открытым доступом, и составляет около 98 %, с минимальным количеством осложнений. При одностороннем пузырно-мочеточниковом рефлюксе предпочтительным методом является лапароскопический доступ оперативного вмешательста с минимальным послеоперационным периодом и быстрым восстановлением. При лапароскопии существенным фактором является миниинвазивность (минимальный разрез, низкая травматичность тканей), в результате незначительные послеоперационные рубцы. Рубец при открытой хирургической операции остается внизу живота, который обычно прикрыт бельем. Продолжение технического усовершенствования метода, скорее всего, обеспечит хорошую альтернативу оперативным вмешательствам открытым доступом
Материал с сайта https://03.uroweb.ru/ . Спасибо им.
Вернуться назад
Источник
