Капиллярному надлобковому проколу мочевого пузыря
5.6.1. Надлобковая капиллярная пункция мочевого пузыря
Показания: задержка мочи при невозможности применить катетеризацию, при травмах уретры, ожогах наружных половых органов, а также для получения мочи с целью клинического и бактериологического исследования.
Противопоказания: малая вместимость пузыря, острый цистит и парацистит, тампонада мочевого пузыря кровяными сгустками, новообразования мочевого пузыря, большие рубцы и паховые грыжи, смещающие мочевой пузырь, выраженное ожирение больного.
Условия выполнения: полное наполнение мочевого пузыря мочой или дезинфицирующим раствором.
Методика: пункцию производят длинной иглой от шприца «Рекорд» или иглой Вира (лучше под ультразвуковым контролем). Строго по срединной линии живота на 2 см выше лобкового симфиза производят прокол кожи. Иглу направляют перпендикулярно к поверхности кожи и проводят через слои брюшной стенки и мочевого пузыря на глубину 6-8 см. В момент начала выделения мочи продвижение иглы прекращают (рис. 5-1). После опорожнения мочевого пузыря иглу извлекают, и место прокола смазывают йодной настойкой. В смысле нарушения герметичности мочевого пузыря пункция вполне безопасна, так как отверстие в его стенке самостоятельно закрывается сокращением мышечных элементов. Прокол при необходимости можно производить повторно.
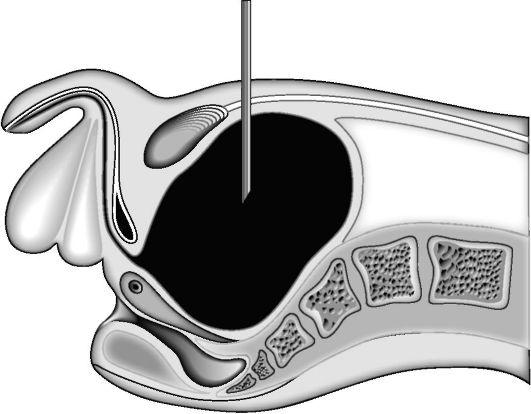
Рис. 5-1. Пункция мочевого пузыря
5.6.2. Троакарная эпицистостомия
Используется преимущественно в виде надлобкового ее варианта. Предложено большое количество всевозможных устройств для осуществления данного метода временного или постоянного отведения мочи.
По принципу применения все троакары можно подразделить на 2 типа:
• троакары, через тубус которых после прокола мочевого пузыря вводят в его полость дренажную трубку, а тубус удаляют;
• троакары, в которых дренажная трубка находится поверх колющего мандренастилета и остается в мочевом пузыре после прокола и удаления последнего.
Показания к троакарной эпицистостомии в последние годы по мере накопления опыта неуклонно расширяются. Троакарную эпицистостомию следует выполнять при острой или хронической задержке мочи, когда отсутствуют показания к ревизии мочевого пузыря, причем она может быть методом выбора как для длительного дренирования пузыря, так и в виде временного отведения мочи в процессе подготовки к радикальному хирургическому вмешательству.
Противопоказания для троакарной эпицистостомии те же, что и для капиллярной пункции.
Подготовка к операции, положение больного на операционном столе, степень наполнения мочевого пузыря мочой или дезинфицирующим раствором по уретральному катетеру такие же как и при выполнении капиллярной надлобковой пункции.
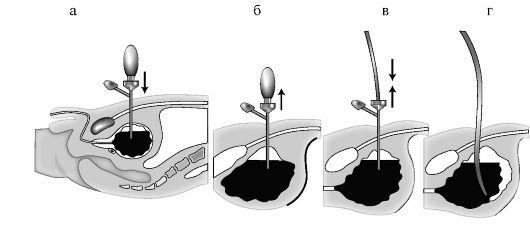
Производят местную анестезию мягких тканей брюшной стенки раствором новокаина на 2 см выше лобкового сочленения. После этого в четыре этапа выполняют эпицистостомию: первый этап – прокол троакаром мягких тканей и стенки мочевого пузыря; второй этап – эвакуация содержимого мочевого пузыря; третий этап – введение катетера в полость мочевого пузыря; четвертый этап – фиксация катетера к коже прошивной лигатурой (рис. 5-2).

Рис. 5-2. Схема этапов троакарной эпицистостомии.
а – положение троакара после прокола; б – извлечение мандрена; в – введение дренажной трубки и удаление тубуса троакара; г – трубка установлена и зафиксирована к коже
Источник
Наиболее часто на мочевом пузыре выполняются следующие оперативные вмешательства:
– ушивание раны мочевого пузыря;
– пункция передней стенки мочевого пузыря;
– цистотомия (рассечение передней станки мочевого пузыря);
– цистостомия (наложение мочевого свища).
Ушивание раны мочевого пузыря
Полное проникающее повреждение стенки мочевого пузыря наблюдается от 0,4 до 15 % случаев.
Повреждения мочевого пузыря подразделяются на внебрюшинные и внутрибрюшинные соответственно затеку мочи в околопузырную клетчатку или истечению ее в полость брюшины.
Для обнажения стенки мочевого пузыря в клинической практике обычно применяются следующие разрезы:
1) надлобковый срединный;
2) поперечный, ниже пупка;
3) парамедианный;
4) параректальный.
В зависимости от локализации и характера повреждения стенки мочевого пузыря применяемые доступы могут быть как чрезбрюшинными, так и внебрюшинными.
После выявления дефекта раневое отверстие в стенке мочевого пузыря осторожно растягивается в поперечном направлении с помощью анатомических пинцетов или швов-держалок. При значительной апертуре раны мочевого пузыря необходимо обязательно увидеть устья мочеточников, чтобы не захватить их в шов (в ряде случаев производится предварительная катетеризация мочеточников).
Для восстановления целости стенки мочевого пузыря используется два ряда узловых швов. Первый ряд узловых швов накладывается на мышечную оболочку мочевого пузыря, не захватывая слизистой оболочки. Для этих швов используются (круглые) кишечные иглы и кетгут. Применение нерассасывающегося шовного материала может явиться основой для образования в просвете мочевого пузыря мочевых камней (инкрустация шелковых и синтетических нитей солями).
Узловые швы второго ряда располагаются в промежутке между швами первого этажа. При внебрюшинных повреждениях для этих швов используется кетгут. При внутрибрюшинных разрывах для второго ряда (серо-серозного) допустимо применение нерассасывающихся материалов.
Для проверки герметичности линии швов просвет мочевого пузыря заполняется раствором, окрашенным «метиленовым синим». Во избежание напряжения линии швов через уретру вводят катетер для постоянного оттока мочи.
Надлобковая капиллярная пункция мочевого пузыря
Показаниями для этой манипуляции являются:
– невозможность катетеризации мочевого пузыря;
– травмы уретры;
– необходимость получения мочи для клинического или бактериологического исследования.
Перед операцией следует убедиться в достаточном наполнении мочевого пузыря мочой, определить (можно перкуторно) высоту стояния мочевого пузыря над лобковым симфизом.
Пункция передней стенки мочевого пузыря через брюшную стенку должна производиться внебрюшинно. Для этого игла проводится ниже поперечной пузырной складки.
Положение больного – на спине с приподнятым тазом.
Для пункции используется игла длиной 150-200 мм и диаметром просвета около 1 мм. На канюлю иглы предварительно надевается стерильная эластичная трубка для регулирования скорости отведения мочи.
Игла вкалывается по срединной линии вертикально на 20-30 мм выше лобкового симфиза.
Прокалываются кожа, подкожная клетчатка, поверхностная фасция, белая линия живота, предпузырная клетчатка и стенка мочевого пузыря. После выведения мочи игла извлекается. Место вкола иглы обрабатывается антисептическим раствором.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
пункция. Убедившись, что все дренажные отверстия находятся в плевральной полости, трубку фиксируют швами и присоединяют к вакуумной дренажной системе. Края кожного разреза должны плотно облегать трубку. Накладывают повязку (рис.6.9).
Рис. 6.9. Этапы дренирования плевральной полости.
Надлобковая капиллярная пункция мочевого пузыря
Показания: задержка мочи при невозможности применить катетеризацию, при травмах уретры, ожогах наружных половых органов, а также для получения мочи с целью клинического и бактериологического исследования.
Противопоказания: малая вместимость пузыря, острый цистит и парацистит, тампонада мочевого пузыря кровяными сгустками, новообразования мочевого пузыря, большие рубцы и паховые грыжи, смещающие мочевой пузырь, выраженное ожирение больного.
Условия выполнения: полное наполнение мочевого пузыря мочой или дезинфицирующим раствором.
Методика: пункцию производят длинной иглой от шприца «Рекорд» или иглой Вира (лучше под ультразвуковым контролем). Строго по срединной линии живота на 2 см выше лобкового симфиза производят прокол кожи. Иглу направляют перпендикулярно к поверхности кожи и проводят через слои
177
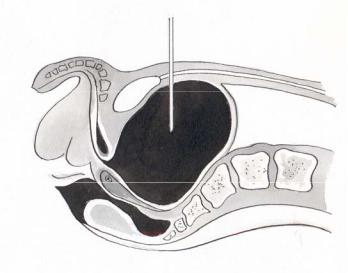
брюшной стенки и мочевого пузыря на глубину 6-8 см. В момент начала выделения мочи продвижение иглы прекращают (рис. 6.10). После опорожнения мочевого пузыря иглу извлекают, и место прокола смазывают йодной настойкой. В смысле нарушения герметичности мочевого пузыря пункция вполне безопасна, т.к. отверстие в его стенке самостоятельно закрывается сокращением мышечных элементов. Прокол при необходимости можно производить повторно.
Рис. 6.10. Пункция мочевого пузыря.
Троакарная эпицистостомия
Используется преимущественно в виде надлобкового ее варианта. Предложено большое количество всевозможных устройств для осуществления данного метода временного или постоянного отведения мочи. По принципу применения все троакары можно подразделить на 2 типа: 1) троакары, через тубус которых после прокола мочевого пузыря вводится в его полость дренажная трубка, а тубус удаляется; 2) троакары, в которых дренажная трубка находится поверх колющего мандрена-стилета и остается в мочевом пузыре после прокола и удаления последнего.
Показания к троакарной эпицистостомии в последние годы по мере накопления опыта неуклонно расширяются. Троакарную эпицистостомию следует выполнять при острой или хронической задержке мочи, когда отсутствуют показания к ревизии мочевого пузыря, причем она может быть методом выбора, как для длительного дренирования пузыря, так и в виде временного отведения мочи в процессе подготовки к радикальному хирургическому вмешательству.
Противопоказания для троакарной эпицистостомии те же, что и для капиллярной пункции.
Подготовка к операции, положение больного на операционном столе, степень наполнения мочевого пузыря мочой или дезинфицирующим раствором по уретральному катетеру такие же, как и при выполнении капиллярной надлобковой пункции.
178
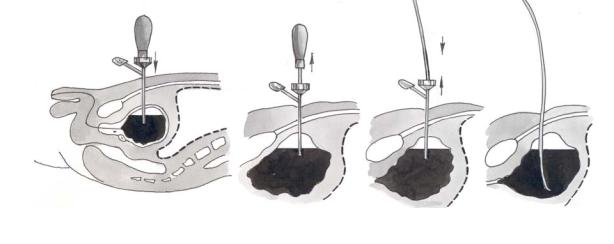
Производят местную анестезию мягких тканей брюшной стенки раствором новокаина на 2 см выше лобкового сочленения. После этого в четыре этапа выполняют эпицистостомию: первый этап – прокол троакаром мягких тканей и стенки мочевого пузыря; второй этап – эвакуация содержимого мочевого пузыря; третий этап – введение катетера в полость мочевого пузыря; четвертый этап – фиксация катетера к коже прошивной лигатурой (рис. 6.11).
Рис. 6.11. Схема этапов троакарной эпицистостомии:
а – положение троакара после вкола; б – извлечение мандрена; в – введение дренажной трубки и удаление тубуса троакара; г – трубка установлена и зафиксирована к коже.
6.9. Поясничная пункция
Прокол субарахноидального пространства чаще всего осуществляется в поясничном отделе позвоночного канала. Поясничный прокол был предложен Квинке (1891 г.) и широко применяется в практике с лечебной и диагностической целью.
Показания: забор спинномозговой жидкости для исследования (кровь, цитоз и др.); уменьшение внутричерепного давления при травмах и явлениях отека мозга; введение лекарственных веществ (антибиотики, противостолбнячная сыворотка) и анестезирующих растворов при спинномозговом обезболивании, воздуха в субарахноидальное пространство с целью пневмоэнцефалографии.
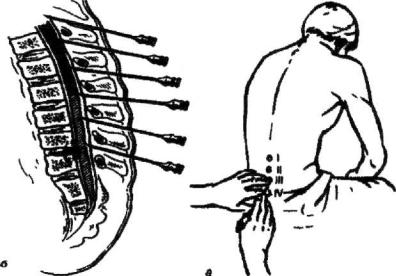
Прокол субарахноидального пространства допустим в любом отделе позвоночника, но наиболее безопасным местом являются промежутки между 3 и 4 или 4 и 5 поясничными позвонками (рис. 6.12).
Положение больного сидя на операционном или перевязочном столе, под ноги подставлена табуретка, локти помещены на бедре, спина сильно выгнута кзади.
При необходимости сделать пункцию в лежачем положении больного укладывают на бок с согнутыми ногами (бедра приведены к животу) и прижатым к груди подбородком.
179
Для поясничного прокола применяют специальную тонкую иглу с мандреном, имеющим скос на конце. Для обезболивания применяется местная анестезия 10-12 мл 0,5 % раствора новокаина.
Рис. 6.12. Техника спинномозговой пункции: а – проекция поясничных позвонков; б – расположение иглы между поясничными позвонками.
Методика. После обработки кожи, для точной ориентировки, ватным шариком, смоченным в йодной настойке, проводят прямую линию, соединяющую наивысшие точки гребней подвздошных костей. Эта линия пересекает позвоночник на уровне промежутка между 4 и 5 поясничными позвонками. В дополнение к этому, указательным пальцем левой руки определяют промежуток между остистыми отростками, расположенными в точке пересечения указанной выше линии со срединной линией позвоночника, Кожу повторно протирают спиртом, нащупывают верхний край остистого отростка 5 поясничного позвонка. Непосредственно над ним делают укол иглой с мандреном строго по срединной линии и проводят иглу перпендикулярно поверхности поясницы, слегка уклоняя ее конец краниально. Движение иглы должно быть плавным и строго направленным. При малейшем отклонении конец иглы может упереться в остистый отросток, либо в дужку позвонка. Иглу проводят на глубину 4-6 см ( в зависимости от возраста больного и толщины слоя мягких тканей) Игла проходит следующие слои: кожу с подкожной клетчаткой, lig. supraspinale, lig. interspinale, lig. flavum и твердую мозговую оболочку. При введении иглы в субдуральное пространство слышится характерный хруст, после которого необходимо прекратить продвижение иглы
иизвлечь манерен. Затем продвигают иглу еще на 1-2 мм, из канюли каплями начинает вытекать спинно-мозговая жидкость (иногда наблюдается примесь крови, которая появляется в результате повреждения иглой мелких сосудов оболочки мозга). Если жидкость не вытекает, то в иглу снова вставляют манндрен и осторожно проводят несколько глубже или поворачивают ее вокруг оси в разные стороны. На рис. 6.13 показана локализация иглы в эпидуральном
исубдуральном пространствах. В случае появления чистой крови иглу
180
Источник
Оглавление
- Когда проводится?
- Показания
- Противопоказания
- Лечение цистоскопией
- Как подготовиться?
- Как проходит процедура
- Цистоскопия разным пациентам
- Последствия процедуры
- Преимущества проведения процедуры в МЕДСИ
Цистоскопия мочевого пузыря – эндоскопическое исследование, то есть визуальный осмотр стенок уретры, мочевого пузыря и выходов мочеточников с помощью оптики с целью выявления патологии. Является диагностической процедурой, однако дает возможность прицельного забора биоматериала (одновременное проведение биопсии) при обнаружении патологических очагов, введения лекарств.
Исследование позволяет не только провести осмотр полости мочевого пузыря, но и оценить функции каждой почки в отдельности по характеру отделяемого из правого и левого мочеточников, так как они открываются в мочевой пузырь и хорошо визуализируются при процедуре; может быть использовано как вспомогательный метод для диагностики простатита, аденомы и аденокарциномы простаты – таким образом медицинские показания для цистографии достаточно широки.
Когда проводится?
Процедура может быть назначена в любом возрасте и является основным методом диагностики при некоторых заболеваниях мочеполовой системы, когда более безопасные методы исследований (ультразвуковое, лучевое, магнитно-резонансное) не дают необходимых сведений, а также при необходимости взятия на гистологическое исследование биоматериала из очагов воспаления/новообразований, инородных тел (получение образцов мочевых камней с целью уточнения их состава для назначения правильного лечения и диеты). При обнаружении конкрементов (камней) небольшие образования могут быть разрушены и удалены с помощью эндоскопа, полипы – удалены и отправлены на анализ.
При наличии язвенных поражений слизистой может быть сделана электрокоагуляция (прижигание) поврежденных участков.
Также возможно получение отделяемого каждого мочеточника с целью оценки функции почек, диагностики воспаления (инфекционное или аутоиммунное, одностороннее или двустороннее). Это особенно важно при планировании операции по удалению одной из почек, когда функциональное состояние оставшейся будет играть решающую роль.
При опухолях и воспалительных заболеваниях простаты цистография мочевого пузыря у мужчин поможет определить распространенность процесса на окружающие ткани, степень и характер вовлеченности мочевого пузыря и уретры в патологический процесс.
Показания:
- Циститы и уретриты – боль, жжение и рези при мочеиспускании, боли в области пояснично-крестцового отдела позвоночника, частые позывы в туалет при малых порциях выделяемой мочи
- Опухоли мочевого пузыря – симптоматика схожа с циститом, однако при исследовании мазка из уретры или мочи были обнаружены атипичные клетки
- Простатиты, аденома и аденокарцинома простаты – частые позывы к мочеиспусканию, ощущение неполного опорожнения мочевого пузыря, недержание/задержка мочи, никтурия (частые ночные позывы в туалет)
- Половые расстройства у мужчин (мужское бесплодие) – для оценки состояния семенного бугорка
- Подозрение на мочекаменную болезнь с локализацией камней в мочевом пузыре – боли и рези внизу живота, затрудненное болезненное мочеиспускание маленькими порциями, ощущение недостаточного опорожнения пузыря, помутнение мочи до белесого оттенка, появление в моче кристаллов солей (кристаллурия)
- Энурез – ночное недержание мочи (мочеиспускание происходит во сне) при отсутствии психических и неврологических патологий
- Пиурия – выделение гноя с мочой (появление в жидкости инородных светлых сгустков, помутнение)
- Гематурия – примеси крови в моче (изменение цвета и прозрачности жидкости, появление кровянистых сгустков) при отсутствии травм
- Аномалии развития мочеполовой системы или подозрения на них – для оценки объема и формы резервуара и мочевыводящих путей
- Оценка эффективности лечения
Противопоказания
Противопоказания означают, что цистоскопия в этих случаях показана лишь при неинформативности других методов.
- Острые воспалительные процессы в мочевом пузыре (острый цистит), уретре (острый уретрит), простате (острый простатит), яичках (острый орхит) – у мужчин, матке и придатках – у женщин, в период лихорадки
- Кровотечения из уретры неясной этиологии
- Травмы уретры и мочевого пузыря
- Нарушение в системе гемостаза (гемофилия)
- Беременность
Лечение цистоскопией
Несмотря на то, что цистоскопия является диагностической процедурой, с ее помощью, как и с помощью почти всех эндоскопических исследований, можно производить некоторые терапевтические манипуляции:
- Дробление и выведение небольших конкрементов
- Удаление полипов, малых опухолей с их дальнейшим исследованием с одновременной коагуляцией раневых поверхностей
- Коагуляция эрозий и язв утерты, мочевого пузыря
- Удаление сгустков или инородных тел и восстановление проходимости мочевыводящих путей при обтурации кровью, гноем или небольшими конкрементами
- Введение лекарственных растворов, промывание пузыря и уретры (промывные воды также собираются на исследование)
Как подготовиться?
Цистоскопия под наркозом потребует заблаговременного (10-12 часов до) отказа от пищи и приема жидкостей (за 3-4 часа), после процедуры потребуется время, чтобы прийти в себя, поэтому не рекомендуется пользоваться личным транспортом и заниматься потенциально опасной деятельностью, требующей концентрации внимания.
Цистоскопия без наркоза не требует никакой особой подготовки: достаточно прибыть натощак, совершив туалет половых органов перед выходом из дома. Перед процедурой опорожнить мочевой пузырь.
Выбор типа анестезии будет зависеть от показаний: цистоскопия под наркозом или «во сне» показана легковозбудимым или психически неуравновешенным пациентам. Наркоз может быть как общим, так и спинальным (чувствительность теряет только нижняя половина тела, от поясницы, сознание сохраняется).
Так как строение мужской уретры несколько сложнее (она до 6 раз длиннее женской), для проведения цистоскопии у мужчин чаще рекомендуют спинальное или общее обезболивание, чтобы устранить болевые ощущения. Также наркоз может быть рекомендован, если предполагается длительное обследование, удаление множественных новообразований или если пузырь испытуемого имеет маленькую (150 мл и менее) емкость.
Как проходит процедура
- Перед началом диагностики обследуемому выдается стерильный халат, его просят раздеться и лечь на кушетку на спину, согнув ноги в коленях, объясняют, как будет проходить исследование и какие ощущения при этом возникнут
- Наружные половые органы обрабатываются антисептическими растворами, эндоскоп смазывается глицерином для улучшения скольжения. Мужчинам вводят анестетик в уретру с помощью шприца с резиновой трубкой и с помощью зажима удерживают до начала обезболивающего действия (около 10 минут)
Техника процедуры будет разнится в зависимости от типа инструмента. Выделяют жесткую и гибкую эндоскопию.
- Жесткая эндоскопия мочевого пузыря проводится с помощью жесткого эндоскопа на длинной (30 см) металлической трубке. Такой эндоскоп хорошо расправляет ткани, упрощая осмотр, однако является более травматичным и доставляет больше дискомфорта испытуемому, особенно мужчинам. Жесткий эндоскоп не применяется при наличии крупных опухолей органов малого таза, беременности. При жесткой цистоскопии в уретру вводится туба эндоскопа и к пузырю подается жидкость, которая одновременно промывает его и расправляет складки слизистой, улучшая визуализацию. Для подведения и отвода жидкости к тубе эндоскопа подключают двухходовой кран, так как при наличии в полости гноя или крови, замутняющих среду, орган перед осмотром необходимо будет промыть. Промывные воды собирают для анализа
- Гибкая эндоскопия использует гибкий эндоскоп – подвижную тонкую трубку из полимерного материала с оптикой и лампой на конце. Прибор повторяет изгибы тела и потому может легко проникать в труднодоступные места, что делает осмотр достаточно информативным. Такой метод позволяет минимизировать травматизм и свести на нет болевые ощущения при процедуре. В современной диагностике гибкая цистоскопия постепенно вытесняет жесткую
Цистоскопия разным пациентам
Цистоскопия мочевого пузыря у женщин. Как правило, цистоскопия у женщин не вызывает затруднений и не требует общей анестезии, так как женская уретра прямая и короткая (до 5 см). Для обезболивания используется местный анестетик, нанесенный на тубу эндоскопа. Трудности возникают при наличии крупных опухолей матки или поздних сроках беременности, когда матка сдавливает пузырь и меняет его конфигурацию. В этом случае показано применение гибкой эндоскопии. Осмотр во время беременности выполняется только по жизненным показаниям, так как любые вмешательства на органах малого таза могут спровоцировать самопроизвольный аборт.
Цистоскопия мочевого пузыря у мужчин. Уретра мужчины составляет в длину от 17 до 22 см, поэтому осмотр требует особой осторожности и опыта от эндоскописта, особенно на этапе введения инструмента. Во время процедуры в операционной должен постоянно находиться анестезиолог, который сможет обезболить пациента при возникновении у того сильных болей во время процедуры.
Детям цистоскопия мочевого пузыря проводится только гибким детским эндоскопом, который значительно тоньше взрослого, и только опытным диагностом педиатрического профиля.
Последствия процедуры
После прекращения действия анестетика пациенты, как правило, испытывают небольшой дискомфорт и жжение в мочевыводящих путях, усиливающиеся при мочеиспускании (особенно после цистоскопии у мужчин), частые позывы в туалет. После применения жесткого эндоскопа возможно выделение светло-розовой слизи. Чтобы снизить болевые ощущения рекомендуется увеличить количество потребляемой жидкости (что, в свою очередь, снизит концентрацию мочи), применить однократно обезболивающее средство.
Если симптомы не проходят в течение трех дней или к ним присоединяются выделение свежей крови, озноб, лихорадка – необходимо немедленно вернуться в клинику или вызвать врача.
Преимущества проведения процедуры в МЕДСИ:
- При высокой репутации докторов клиники, цена цистоскопии на уровне средней стоимости услуги в частных клиниках Москвы
- Территориальная доступность
- Возможность провести обследование и получить консультацию специалиста в том же филиале до и после процедуры
- Профилактика и контроль осложнений, госпитализация по желанию или по показаниям в стационар клиники
- Опытные диагносты с большим стажем, наличие специалистов педиатрического профиля
- Тактичный персонал, техничное и вежливое обслуживание
Для записи на прием звоните по круглосуточному телефону: 8 (495) 7-800-500
Источник
