Какие боли при лейкоплакии мочевого пузыря
Под лейкоплакией (или кератинизирующей плоскоклеточной метаплазией) понимают ороговевающее изменение эпителия, связанное с инфекционным процессом мочевыводящих путей, а также хроническим раздражением. Патология встречается достаточно редко и считается предраковым состоянием, предрасполагающим к развитию плоскоклеточного рака, особенно если поражение составляет более 50% поверхности. В порядке убывания частоты лейкоплакия может развиться в мочевом пузыре, почечной лоханке и мочеточнике.
С помощью только медикаментов это состояние не вылечить. Если поражен небольшой участок мочевого пузыря, применяется трансуретральная резекция. В последующем рекомендуется наблюдение за пациентами с ежегодной цистоскопией и множественными биопсиями, и проведением визуальной оценки состояния мочевыводящих путей.
Общие сведения о лейкоплакии мочевыводящих путей
Мочевыводящие пути (лоханки, мочеточники, мочевой пузырь, проксимальный участок уретры) выстилает уротелий или переходноклеточный эпителий. Его замена/преобразование слоями плоских клеток называется плоскоклеточной метаплазией.
Плоскоклеточная метаплазия может быть ороговевающей или неороговевающей:
- Некератинизирующая/неороговевающая плоскоклеточная метаплазия. Преимуществено возникает в мочепузырном треугольнике. Это состояние называется тригонит. Как правило, оно не вызвано хроническим раздражением, клеточная атипия отсутствует. Такое изменение в тригоне присутствует у 85% женщин репродуктивного возраста и у 75% женщин в менопаузе (у мужчин тоже встречается), где это считается нормальным (неметапластическим) обнаружением. Возникновение за пределами этой области считается метапластическим.
- Ороговевающая (кератинизирующая) плоскоклеточная метаплазия. Также известна под термином лейкоплакия. Это редкое явление, чаще всего встречающееся у мужчин. Сообщается, что заболеваемость составляет 1:10000, однако анализ литературы показывает, что патология может быть более распространена.
Морфологическая картина лейкоплакии мочевого пузыря. Фото 1
Морфологическая картина лейкоплакии мочевого пузыря. Фото 2
Ороговевающая плоскоклеточная метаплазия преимущественно развивается в мочевом пузыре. Уч. Benson в своем исследовании анализировал 108 человек с лейкоплакией: у 78 было поражение мочевого пузыря, 24 имели изменение верхних мочевыводящих путей, 10 – уретры (1 с поражением почек и мочевого пузыря, 3 с поражением мочевого пузыря и уретры и 1 с поражением уретры и почек). Лейкоплакия в два раза чаще встречается в мочевом пузыре по сравнению с почечной лоханкой и мочеточником.
Риск инвазивной карциномы или обструктивной уропатии появляется, когда поражение сохраняется в течение долгого времени.
Несмотря на то, что предложено несколько этиологических факторов, вызывающих патологию, – хроническое воспаление, раздражители и инфекция, патогенез лейкоплакии до конца не изучен. Естественная история плоскоклеточной метаплазии и клиническое лечение спорны.
Многие ученые рассматривают плоскоклеточную метаплазию как неопластическое предраковое поражение, поэтому очень важно найти эффективное лечение, снижающее риск развития плоскоклеточного рака мочевого пузыря.
Возможные причины лейкоплакии и предрасполагающие факторы
Точная причина ороговевающей плоскоклеточной метаплазии не установлена. Ниже перечислены основные из предполагаемых этиологических факторов, которые приводят к хроническому раздражению слизистых оболочек мочевыводящих путей (преимущественно мочевого пузыря).
Инфекции:
- Шистосомоз (паразитарное заболевание). Наиболее частая причина плоскоклеточной метаплазии.
- Туберкулез мочевыводящих путей. Также ассоциируется с изменением слизистой этих органов и мочеиспускательного канала.
- Сифилис. Состояние лейкоплакии также наблюдалось при сифилисе до широкого применения пенициллина.
- Кишечная палочка, энтеробактерии из рода Proteus, энтерококки. Сейчас кишечная палочка, Proteus и Streptococcus faecalis – три наиболее идентифицируемых микроорганизма у людей с плоскоклеточным преобразованием уротелия. Традиционно в литературе приводится показатель от 49 до 100% доказанной инфекции у этих пациентов. Считается, что инфекции мочевыводящих путей вызывают ороговевшую плоскоклеточную метаплазию в ответ на воспалительную травму.
- Дефекты гликозаминогликанового слоя мочевого пузыря. Предрасполагают к изменению (в том числе неопластическому) слизистой оболочки.
- Некератинизирующая плоскоклеточная метаплазия или тригонит. Часто ассоциируется с инфекцией, причем хронической (в тригоне или треугольнике Льето создается своеобразный резервуар бактерий).
![]() Кишечная палочка Proteus
Кишечная палочка Proteus
Любой инфекционный процесс сопровождается воспалительным, который вызывает изменение тканей.
Постоянные, длительно воздействующие раздражители, которые могут привести плоскоклеточной метаплазии включают:
- постоянные катетеры;
- мочевые конкременты;
- непроходимость путей/мочевого пузыря;
- свищи;
- опухоли;
- экстрофия (порок мочевого пузыря);
- нейрогенный мочевой пузырь;
- хирургические вмешательства на мочевом пузыре в анамнезе;
- недостаток витамина А.
![]() Катетеры
Катетеры
Есть случаи, при которых наблюдали плоскоклеточную метаплазию, прогрессирующую до плоскоклеточной карциномы (squamous cell carcinoma SCC) у пациента, получающего лучевую терапию по поводу переходно-клеточной карциномы.
Также описан единственный случай, указывающий на генетическую предрасположенность к некератинизирующей плоскоклеточной метаплазии мочевыводящих путей. Он относится к описанию группы уч. Мюллера трех женщин в семье с уротелиальной лейкоплакией без основного этиологического фактора.
Симптомы лейкоплакии мочевого пузыря
У пациентов с лейкоплакией обычно имеются неспецифические симптомы со стороны мочевыделительной системы, включая:
- гематурию;
- дизурию;
- срочные позывы к мочеиспусканию;
- увеличенную частоту позывов.
Есть случай, когда у пациента были белые хлопья в моче.
Гистологические особенности
Гистопатологические особенности ороговевающего плоскоклеточного изменения уротелия впервые описал Рокитанский в 1862 году как чрезмерное образование плоского эпителия с десквамацией и нагромождением эпителия. Окончательный оно описано позже просто как ороговение неороговевшей оболочки.
При цистоскопии ороговевающая плоскоклеточная метаплазия проявляется как область гиперемии с жемчужными бляшками, которые, кажется, плывут по окружающему воспаленному уротелию. Эти бляшки могут быть дискретными или диффузными, незаметно переходя в окружающий эпителий. Когда эти жемчужные бляшки нарушены, подлежащая поверхность выглядит сосочковой и легко кровоточит.
Кератинизация может затронуть любую часть мочевыводящих путей, включая простатический участок уретры.
Микроскопически определяется, что уротелий, который заменяется многослойным плоским эпителием, можно разделить на ороговевающие и некератинизирующие подтипы. В верхнем слое ороговевающего подтипа содержатся плоские роговые чешуйки (происходит процесс ороговения). К некератинизирующему типу относится изменение слизистой преимущественно у женщин на треугольнике Льето мочевого пузыря. Это считается нормальным анатомическим вариантом и вызвано гормональным воздействием.
Другие неинвазивные плоскоклеточные поражения мочевого пузыря следующие:
- веррукозная гиперплазия;
- плоская папиллома;
- остроконечные кондиломы;
- плоскоклеточная карцинома или SCC in situ.
Обычно ядерной атипии нет, но возможен спектр диспластических изменений. Можно увидеть картину от дисплазии низкой степени до высокой степени и даже плоскоклеточный рак in-situ. Следовательно, ороговевшая плоскоклеточная метаплазия, хотя и не является предраковым поражением как таковым, предположительно предопухолевое состояние. Однако из-за редкости в мочевом пузыре, а также ступенчатого развития от метаплазии через дисплазию и карциному in situ в инвазивную карциному, его труднее идентифицировать, чем, например, в шейке матки.
Чем опасна лейкоплакия
В настоящее время обсуждается естественный анамнез, прогноз и терапевтические последствия плоскоклеточной метаплазии мочевого пузыря. Плоскоклеточный рак наиболее часто ассоциируется с неоплазией, и, по оценкам, риск развития рака мочевого пузыря составляет от 21% до 42% при данной патологии. Поэтому большинство авторов признают ее пренеопластическим заболеванием, особенно когда поражение сохраняется с течением времени и поражает более 50% поверхности мочевого пузыря.
Кроме того, в тех случаях, когда такая метаплазия ассоциируется с клеточной дисплазией, градация поражения достигает доинвазивного статуса. Всякий раз, когда метаплазия обнаруживается в переходноклеточных карциномах и недифференцированных карциномах, это означает худший прогноз. Метаплазия также связана с развитием сморщенного мочевого пузыря, особенно при длительно персистирующих поражениях.
Увеличение активности рецептора эпителиального фактора роста (EGFR) было зарегистрировано в тех плоскоклеточных карциномах, которые были связаны с предшествующей плоскоклеточной метаплазией мочевого пузыря. Поэтому определение EGFR было предложено в качестве скринингового маркера для выявления плоскоклеточных поражений, а также возможной терапевтической мишени в будущем.
Диагностика ороговевающей метаплазии мочевыводящих путей/мочевого пузыря
Диагностика лейкоплакии уротелия комплексная и включает:
- Осмотр уролога (сбор анамнеза, в том числе семейного, физикальный осмотр, выяснение жалоб, направление на дальнейшее обследование);
- Анализ мочи общий (специфических изменений нет, но могут обнаруживаться лейкоциты, ороговевшие чешуйки, эритроциты);
- Культуральное исследование (посев) мочи выполняется для определения наличия/отсутствия бактериальной инфекции и чувствительности возбудителя к препаратам. Возбудителя можно быстро и точно установить с помощью ПЦР, но чувствительность к лекарствам можно узнать только при культуральном исследовании;
- Тестирование на ИППП (методами ПЦР);
- Сонографию – УЗИ органов мочевыводящей системы и малого таза, проводится обязательно, поскольку относится к информативным методам, позволяющим не только оценить строение органов, но и установить различные отклонения (камни, полипы, опухоли и т.д.);
- Цистоскопию, относится к золотому стандарту, позволяет осмотреть состояние органов и состояние слизистой “изнутри” и провести биопсию. Во время цистоскопии на стенке мочевого пузыря видны шелушащиеся белые образования в виде бляшек или пятна. Отмечается отсутствие заметных грубых изменений эпителиального слоя мочевого пузыря. Уротелий может казаться бледнее и толще, чем обычно, с неровными границами и окружающей зоной эритемы;
- Биопсию, которая необходима, чтобы провести подробный гистологический анализ для подтверждения диагноза ороговевающей плоскоклеточной метаплазии уротелия и одновременно исключения других патологий, в первую очередь злокачественных.
![]() Тестирование на ИППП – метод ПЦР
Тестирование на ИППП – метод ПЦР
Дифференциальный диагноз ороговевающей метаплазии уротелия
Дифференциальная диагностика лейкоплакии мочевыводящих путей проводится в отношении:
- малакоплакии мочевого пузыря;
- неопухолевые хронические гранулематозные поражения из-за хронической инфекции Escherichia coli у пациентов с ослабленным иммунитетом, обычно при наличии сахарного диабета или у реципиентов трансплантата;
- переходноклеточной карциномы;
- туберкулезного уретрита;
- мультифокальные или длинные стриктуры;
- обычно наблюдается обызвествление;
- кистозного уретрита;
- реактивные пролиферативные изменения уротелия, вызывающие множественные небольшие субэпителиальные кисты;
- веррукозной карциномы – хорошо дифференцированная опухоль с широким инвазивным ростом;
- плоскоклеточного рака (почечная лоханка, мочеточник и мочевой пузырь) – наблюдаются выраженная атипия, кровоизлияние, некроз;
- плоскоклеточной дисплазии – присутствует атипия клеток;
- карциномы уротелия in situ, наблюдается выраженная атипия при гистологии (но может быть неполной).
![]() Карцинома уротелия in situ
Карцинома уротелия in situ
Лечение лейкоплакии уротелия
Несмотря на то, что возможно спонтанное восстановление слизистой оболочки мочевого пузыря от плоскоклеточной метаплазии, обычным подходом является трансуретральная резекция мочевого пузыря.
Терапевтическое лечение ороговевшей плоскоклеточной метаплазии является спорным, и в настоящее время для ее лечения не существует эффективной медикаментозной терапии. Медицинские методы, такие как пероральный прием витамина А, введение нитрата серебра или уксусной кислоты в мочевой пузырь, были опробованы, но каких-либо многообещающих результатов не отмечено. Антибиотики применяются только при выраженном воспалении, назначаются с учетом чувствительности и курсом. Они могут вызывать симптоматическую ремиссию, но не вызывают объективных изменений при плоскоклеточной метаплазии.
Применяется терапевтическое лечение с помощью инстилляций гиалуроновой кислоты, в некоторых случаях наблюдается улучшение, но результаты спорны. В настоящее время необходимы дальнейшие исследования, чтобы сформулировать адекватную методику терапевтического лечения этого необычного поражения слизистой оболочки мочевого пузыря.
Поскольку терапевтическое лечение пока не увенчалось успехом и недостаточно эффективно, фактически, пациенты подвергаются трансуретральной резекции, и во избежание цистэктомии требуется мультидисциплинарный подход. В последующем для определения наличия дисплазии должна выполняться ежегодная цистоскопия с множественными биопсиями. Такой ежегодный мониторинг необходим для ранней диагностики плоскоклеточной карциномы, а также визуализации верхней мочевой системы для выявления возможных осложнений, связанных с кератинизацией мочевого пузыря.
![]() Цистоскопия
Цистоскопия
Радикальная цистэктомия предлагается в случаях втягивания мочевого пузыря, прогрессирования заболевания или у пациентов с ожидаемой продолжительностью жизни более 10 лет. Плоскоклеточный рак, который ассоциируется с ороговевающей плоскоклеточной метаплазией, часто диагностируется на поздних стадиях, обычно не поддается лечению трансуретральным доступом. В этих случаях, проводится радикальная цистэктомия, прогноз плоскоклеточного рака может быть сходен с прогнозом обычной уротелиальной карциномы с онкоспецифической выживаемостью 57% через 5 лет.
Рекомендации для профилактики поражений уротелия
Таким образом, лейкоплакия мочевыводящих путей и мочевого пузыря в первую очередь считается предшествующим неоплазии или пренеопластическим поражением. Оно нуждается в особом наблюдении как из-за его потенциальной злокачественности, так и из-за возможных осложнений, вызванных прогрессирующей кератинизацией.
Учитывая, что воспалительные и инфекционные процессы предрасполагают, считаются возможными причинами метапластических изменений уротелия, рекомендуется использовать барьерные методы контрацепции, практиковать моногамные отношения и незамедлительно обращаться к урологу при первых признаках ИППП.
При наличии раздражителей мочевого пузыря, например, катетеров, камней или перенесенных операций, рекомендуется регулярное профилактическое обследование у уролога с применением УЗИ и цистоскопии.
Поделиться ссылкой:
Источник
Дата публикации: 4 апреля 2019
Лейкоплакия мочевого пузыря — это процесс перерождения внутренней оболочки органа, вследствие которого легко растягивающийся переходный уроэпителий замещается участками ороговевшей ткани. Измененные клетки неспособны противостоять активным компонентам мочи и легко воспаляются, вызывая сильные боли.
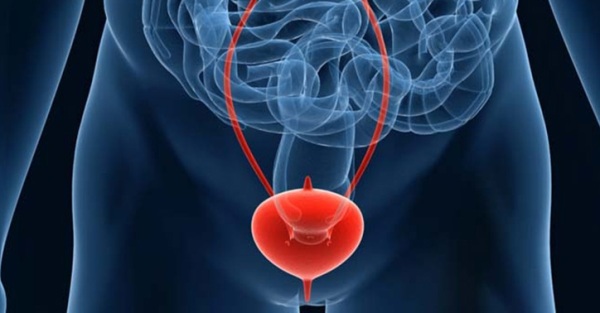
Фото с сайта alm03.ru
Недуг чаще диагностируется у барышень — благодаря широкой и короткой женской уретре инфекция легко проникает в мочевой пузырь, вызывая поражение тканей. Обнаружить эти патологические изменения без биопсии невозможно. В большинстве случаев лейкоплакия мочевого пузыря протекает в сочетании со стойким рецидивирующим циститом, осложняя и дублируя его симптоматику.
Причины
Причиной замещения здоровых клеток уроэпителия фиброзной тканью в большинстве случаев становится проникшая в мочевой пузырь инфекция. В 90% эпизодов она носит восходящий характер, поднимаясь из влагалища. В этом случае лейкоплакию мочевого пузыря провоцируют различные ЗППП — герпевирус II типа, гарднерелла, хламидии, гонококки, спирохетты, трихомонады.
Встречается и обратный путь инфицирования, когда бактерии спускаются в мочевой пузырь женщины из расположенных выше органов. Здесь возбудителями лейкоплакии становятся протей, эшерихия коли, стафилококки. Имеет значение и наследственность, которая определяет реакцию слизистой на раздражители.
Факторами, провоцирующими перерождение клеток уроэпителия, являются:
- наличие вялотекущих очагов воспаления, в первую очередь цистита;
- раннее начало интимной жизни;
- беспорядочность половых отношений без применения средств защиты;
- переохлаждение;
- длительная катетеризация мочевого пузыря;
- оперативные вмешательства в прошлом;
- недостаток витамина A.
У мужчин лейкоплакия мочевого пузыря чаще формируется в области полового члена и наружного края уретры. Виновником заболевания может стать фимоз и другие аномалии мочеполовых органов. Нередко инфицирование мочевого пузыря происходит вследствие изъянов анатомического строения: удвоения или опущения почки, гипоплазии, кольцевидности мочеточника, пузырно-лоханочного рефлюкса.
Предрасполагают к поражению слизистой и плохой иммунитет, частые стрессы, злоупотребление алкоголем, курение, умственное и физическое переутомление. У женщин лейкоплакия мочевого пузыря нередко появляется на фоне гормональных нарушений, обычно недостаточности эстрогенов.
Симптомы лейкоплакии мочевого пузыря
Первым и самым важным признаком поражения внутренней поверхности мочевого пузыря является боль. При лейкоплакии неприятное ощущение локализуется в зоне промежности и паха, может иррадиировать в поясницу или под ребра. В момент мочеиспускания появляются дискомфортные тянущие ощущения, зуд и жжение.
Эти симптомы могут быть разной интенсивности и продолжительности, наиболее сильно они выражены при лейкоплакии шейки мочевого пузыря. В случае рецидива к тазовой боли присоединяются признаки цистита:
- лихорадка;
- частое мочеиспускание;
- мучительные позывы к опорожнению;
- дизурический синдром;
- уретральная боль в начале мочеотделения;
- рези, колющие и скручивающие ощущения.
В стандартном случае клиническая симптоматика лейкоплакии мочевого пузыря похожа на обострение цистита, что заметно затрудняет выявление недуга и становится причиной неверно назначенной терапии. В результате углубленных диагностических мероприятий выявляется большое количество женщин с хронической тазовой болью, много лет борющихся с циститом. На самом деле они страдают не обнаруженным вовремя перерождением слизистых оболочек мочевого пузыря.
Какой врач лечит лейкоплакию мочевого пузыря?
При появлении неприятных ощущений в районе паха, стойкой дизурии и учащенного мочеиспускания необходимо срочно подойти к урологу. Если специалиста такого профиля в местной поликлинике нет, нужно записаться на прием к участковому терапевту или обратиться к семейному доктору. Затягивать с походом в больницу и заниматься самодеятельностью при таких симптомах не следует.
Диагностика
Обнаружить лейкоплакию мочевого пузыря только с помощью визуального осмотра и сбора анамнеза невозможно. Для подтверждения недуга потребуется множество дополнительных исследований:
- клинический анализ мочи и проба по Нечипоренко;
- тест на хламидии методом ПЦР, ПИФ или ИФА;
- осмотр на гинекологическом кресле (для женщин);
- иммунограмма;
- цистоскопия;
- щипковая биопсия;
- УЗ-исследование органов малого таза.
При тестировании на ИППП необходимо помнить, что не все пробы одинаково эффективны. К тому же в момент затухания симптомов лейкоплакии анализ мочи может не подтвердить присутствие бактерий в организме. Исследования необходимо сделать еще раз при очередном появлении болей в мочевом пузыре.
Отличить изменения в слизистой от рецидивирующего цистита у женщин поможет мазок со стенок вагины. У мужчин для обнаружения лейкоплакии мочевого пузыря и ее отделения от ИППП берут соскоб из уретры.
Лечение
Как лечить лейкоплакию мочевого пузыря? Способ медицинской помощи подбирают в зависимости от симптоматики, скорости перерождения тканей и стадии недуга. Терапия может быть медикаментозной или хирургической, дополняться применением народных средств и физиотерапевтическими процедурами.
Диета при лейкоплакии мочевого пузыря
Чтобы уменьшить раздражающее влияние урины на стенки органа и повысить действенность терапии, пациенту назначают диету. При лейкоплакии мочевого пузыря из рациона полностью исключают:
- жгучие специи, приправы, маринады и соленья;
- жирные и жареные блюда;
- алкоголь;
- раздражающие овощи (любая капуста, редька, редис, репа, щавель, помидоры, ревень, лук, чеснок);
- копчености;
- газированные воды, крепко заваренный чай и кофе;
- наваристые бульоны.
Преимущество следует отдавать фруктам и овощам сладкого или нейтрального вкуса, молочнокислым изделиям, мягким кашам, постным рыбе и мясу. В день разрешено выпивать 2–2,5 литра воды. Лучше, если это будет зеленый или травяной чай с мочегонным действием, морс из клюквы, компот из сухофруктов без сахара. Хороший терапевтический эффект дает минеральная вода с низким содержанием солей — Железноводская особая или Арджи.
Медикаменты при лейкоплакии мочевого пузыря

Фото с сайта vertex.spb.ru
Чтобы быстрее справиться с мучительной симптоматикой, для лечения лейкоплакии мочевого пузыря применяют ряд медикаментов:
- Антибиотики — Левофлоксацин, Софазин, Нолицин, Ципрофлоксацин, Норбактин, Норфлоксацин. Назначают их длительными курсами, по 2–3 месяца без перерыва.
- Кортикостероиды — Преднизолон, Урбазон, Целестон, Полькортолон.
- Иммунокорректоры — Лавомакс, Интерферон, Виферон, Кагоцел.
Хороший эффект при лейкоплакии мочевого пузыря дают местные инстилляции (орошения) внутренней полости мочевого пузыря. Выполняют их с помощью длинного и тонкого катетера-инстиллятора, напоминающего шприц без иглы. Для процедуры используют препараты серебра, гиалуроновую кислоту, Фурацилин, Гепарин или Хондроитина сульфат. Продолжительность лечения подбирают индивидуально, количество процедур может колебаться от 5 до 20 сеансов.
Из физиотерапевтических методов при хронической лейкоплакии мочевого пузыря наиболее действенны магнитотерапия, электрофорез с кортикостероидами, СВЧ-излучение. Эти виды физических факторов быстро снимают воспаление, обеззараживают и ускоряют регенерацию эпителия, способствуя нормальному заживлению без спаечных процессов.
Операция при лейкоплакии мочевого пузыря
Если консервативная помощь оказалась безуспешной и лейкоплакия мочевого пузыря продолжает развиваться быстрыми темпами, прибегают к хирургическому способу лечения.
Виды оперативного воздействия:
- Трансуретральная резекция.
- Лазерная коагуляция.
- Абляция лазерным излучением.
Резекцию мочевого пузыря при лейкоплакии выполняют с помощью резектоскопа, оборудованного камерой и источником яркого света. Проникая через уретру во внутреннюю полость органа, хирург снимает патологический участок тканей специальной петлей. Процедура является травматичной, но достаточно действенной. Скорость реабилитации после ТУР у всех разная и занимает от 1,5 месяцев до года.
Коагуляция лейкоплакии проводится под местным наркозом многофункциональным устройством лазерного типа. При этом облучению подвергаются только пораженные участки мочевого пузыря. Здоровые ткани не затрагиваются. Манипуляция малотравматична, поэтому пациент восстанавливается достаточно быстро, за 1–1,5 месяца.
Еще один щадящий способ лечения мочевого пузыря при лейкоплакии — абляция лазером. Процедура не так агрессивна, как коагуляция, поскольку не вызывает ожога тканей. Воздействие проходит точечно, отсекаются только бляшки. Риск осложнений после такой манипуляции минимален, реабилитация протекает легко и безболезненно. Уже на 7 сутки полностью нормализуется процесс мочеиспускания и исчезают все признаки недомогания.
Лечение лейкоплакии мочевого пузыря народными средствами
Нередко при лейкоплакии мочевого пузыря используют народные средства. В схему лечения включают травы с противовоспалительным и заживляющим эффектом, повышающие сопротивляемость организма к влиянию раздражителей.
Подобным действием обладают следующие растения:
- тысячелистник;
- цветки календулы;
- корень солодки;
- ромашка аптечная;
- горец двудомный;
- вероника лекарственная.
Одну чайную ложку любого из этих растений заливают 250 мл кипятка, настаивают, фильтруют и пьют как чай 3–4 раза в сутки. Курс терапии должен быть длительным — не менее месяца.
Хороший антимикробный и регенерирующий результат при лейкоплакии мочевого пузыря дает смесь из листьев черной смородины, череды и шалфея. Столовую ложку смеси из взятых в равной пропорции трав заливают 500 мл кипятка и настаивают под крышкой. Принимают в теплом виде, разделив на три равные части. Продолжительность лечения — 2–3 недели.
При воспалении клеток мочевого пузыря особенно эффективен чистотел. Он обладает отличным обеззараживающим и противораковым действием, останавливает рост имеющихся бляшек и предупреждает появление новых. Используется в сухом виде.
Для приготовления настоя горсть измельченных листьев и цветков заливают литром прохладной воды и выдерживают 24 часа. Пьют раствор маленькими глотками в течение дня. На следующие сутки готовят новую порцию лекарственного настоя. Лечение продолжают не более недели.
Осложнения
Если не обращать внимания на боль и не заниматься лечением лейкоплакии мочевого пузыря, возможно развитие опасных для здоровья осложнений:
- озлокачествление переродившихся клеток;
- утрата функциональности органа выделения (недержание мочи);
- развитие почечной недостаточности.
Учитывая тяжесть грозящих осложнений, лейкоплакию мочевого пузыря нужно обязательно лечить.
Секс при лейкоплакии мочевого пузыря
При воспалении уроэпителия мочевого пузыря недостаточно просто принимать медикаменты и ходить на медицинские процедуры. Специалисты советуют на весь период терапии отказаться от половых контактов. Конечно, ограничения в сексе при лейкоплакии стенок мочевого пузыря не настолько принципиальны, как при поражении шейки матки, тем не менее необходимы для повышения эффективности терапии.
Интимная жизнь может затянуть лечение и спровоцировать очередной рецидив при занесении новой порции микробов в полость. Тем более опасно заниматься сексом после операции. Поэтому лучше прекратить интимное общение с партнером до полного выздоровления или в крайнем случае использовать презерватив.
Профилактика
Предупреждение лейкоплакии мочевого пузыря включает в себя выполнение несложных рекомендаций:
- своевременно устранять все воспалительные процессы в организме, от кариеса до гинекологических проблем;
- избегать стресса, переохлаждения;
- поддерживать иммунитет;
- ограничивать половые связи и обязательно пользоваться средствами защиты;
- соблюдать тщательную личную гигиену.
Женщинам, склонным к возникновению цистита, необходимо следить за соответствием одежды и обуви сезону, не переутомляться и при первых признаках воспаления начинать предупреждающую терапию. Помимо своевременного лечения, желательно раз в 12 месяцев проходить полное медицинское обследование с упором на здоровье выделительной системы.
Лейкоплакию мочевого пузыря можно вылечить. Если вовремя устранен провоцирующий фактор и проведена грамотная терапия, перерождение слизистой прекращается и начинает быстро регрессировать. В ином случае возможно развитие онкологии.
Автор: Елена Медведева, врач,
специально для Nefrologiya.pro
Полезное видео про лейкоплакию мочевого пузыря
Список источников:
- Особенности диагностики и лечения больных с лейкоплакией мочевого пузыря / Смирнов Д. С. // Авт. дисс. Санкт-Петербург, 2007.
- Рецидивирующие инфекции мочевых путей. Алгоритм диагностики и лечения / Лоран О. Б., Синякова Л. А., Косова И. В. // М.: МИА, 2008.
- Оценка состояния микроциркуляции в стенке мочевого пузыря у женщин с хроническим рецидивирующим циститом / Слесаревская М. Н., Кузьмин И. В., Жарких А. В., Шабудина Н. О. // Урологические ведомости, 2012.
- Применение лазерной абляции при лечении женщин с хроническим рецидивирующим циститом и лейкоплакией мочевого пузыря / Авт. дисс. к.м.н. Жарких А. В. // М., 2015.
Источник
