Как отличить цистит от трипера

Что такое гонорея?
Гонорея – это инфекционное заболевание, которое передается половым путем. В народе его называют триппером или «гусарским насморком», у мужчин при гонорее часто наблюдают характерные выделения из полового члена.
Заболевание одолевает чаще мужчин, но встречается также у женщин и новорожденных. Основными признаками гонореи являются боль и жжение при мочеиспускании, необычные зелено-желтые гнойные выделения из половых путей, покраснение половых органов. Но болезнь может протекать и без симптомов.
Причины возникновения, возбудитель
Вызывает гонорею бактерия Neisseria gonorrhoeae (гонококк). Она поражает, в первую очередь, мочеиспускательный канал (при этом возникает уретрит) и шейку матки (вызывая цервицит), реже – прямую кишку, слизистую горла и глаз, вызывая воспаление.
Пути заражения
Гонорея относится к венерическим болезням, она передается от человека к человеку при незащищенном половом акте: при контакте с пораженными бактерией участками (половыми органами, анусом, ртом).
Важно! Бактерия находится не в семенной или влагалищной жидкостях, а непосредственно на поверхности половых органов. Прерванный половой акт не уменьшает и не исключает риск заражения гонореей.
Инфекция может проникнуть в прямую кишку при анальном половом акте, а в горло – при оральном. Через ротовую полость больного гонореей человека бактерия может передаться его здоровому партнеру.
У новорожденных гонорею обнаруживают, если бактерия находилась в организме матери во время родов. Заражение происходит при контакте ребенка с фаллопиевыми трубами и маткой. Причем бактерия чаще всего поражает глаза новорожденных, вызывая гонорейный конъюнктивит (бленнорею).
Так как бактерия не способна существовать вне тела человека (то есть вне клетки-хозяина), заразиться триппером в общественных местах, бассейнах и туалетах нельзя. Гонорея также не передается воздушно-капельным путем.
Передается ли гонорея через полотенца или посуду?
Очень редки случаи, когда бактерия передается через полотенце. Для этого зараженный человек должен использовать полотенце на слизистой, пораженной бактерией. Затем здоровый человек должен перенести выделения с полотенца на свою слизистую. С учетом того, что бактерия вне тела человека быстро погибает, проделать это нужно быстро. Получается, заразиться через полотенце можно, только если делать это нарочно. Поэтому врачи говорят, что заражение через полотенца, посуду и столовые приборы не происходит.
Кто в группе риска?
В группе риска заражения гонореей – люди, практикующие незащищенный секс (без использования презерватива):
- работники сферы интимных услуг и их клиенты;
- люди, практикующие однополые незащищенные половые контакты (мужчины, которые занимаются сексом с мужчинами, и женщины, которые вступают в половой акт с женщинами);
- люди, часто меняющие половых партнеров.
Заболеть гонореей можно повторно, если иметь контакты с больным человеком. Риск заражения увеличивается при наличии других заболеваний, передающихся половым путем (хламидиоза, сифилиса и т. д.).
Виды заболевания, классификация
Гонорея может затрагивать не только органы мочеполовой системы, хотя урогенитальная инфекция наиболее распространена. Различают:
- Урогенитальную инфекцию: у мужчин воспаление происходит в половом члене, мошонке, простате, у женщин – в шейке матки, влагалище и органах малого таза (рис. 1).
- Гонорею прямой кишки: попадание бактерии в организм происходит при анальном сексе. Симптомами являются зуд, кровотечение, нарушения дефекации (запор, понос).
- Гонококковые инфекции глотки (гонококковый фарингит): причина – оральный секс. Симптомы могут отсутствовать, но инфекция может привести к ангине.
- Диссеминированную гонорейную инфекцию (синдром артрита-дерматита): инфекция поражает кожу и суставы. На коже появляются красные пятна, суставы отекают. Одной из разновидностей инфекции является гонорейный септический артрит.
- Гонорейный конъюнктивит (бленнорея): случается при попадании зараженной бактерией жидкости в глаза. В результате – отек и покраснение.
- Синдром Фитца-Хью-Куртиса (венерический перигепатит): воспаление тазовой области и печени, сопровождается болью в правой верхней части живота с тошнотой, рвотой и температурой.
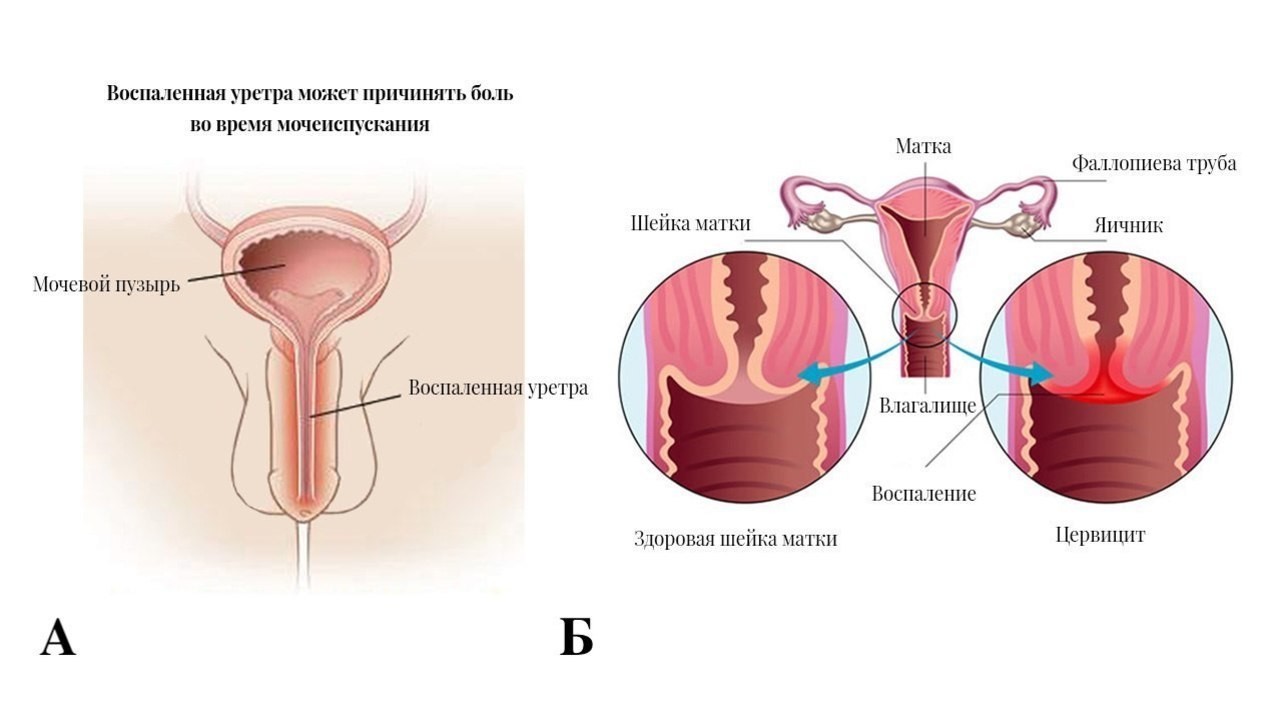 Рисунок 1. Распространенное развитие урогенитальной инфекции при гонорее. А – уретрит, воспаление мочеиспускательного канала у мужчин. Б – цервицит, воспаление матки у женщин. Источник: СС0 Public Domain
Рисунок 1. Распространенное развитие урогенитальной инфекции при гонорее. А – уретрит, воспаление мочеиспускательного канала у мужчин. Б – цервицит, воспаление матки у женщин. Источник: СС0 Public Domain
Симптомы гонореи
Течение болезни может быть абсолютно незаметным для зараженного человека.
Первые признаки заболевания
Первые симптомы гонореи могут проявить себя только через 2 недели или несколько месяцев после незащищенного полового акта с инфицированным партнером. Иногда признаки заболевания возникают раньше – на третий или пятый день после заражения. Обычно половые органы краснеют, ощущается жжение и дискомфорт, усиливающиеся при мочеиспускании.
Далее симптомы варьируются в зависимости от вида гонореи.
Симптомы у женщин
У женщин симптомы проявляются в течение 10-14 дней:
- жжение, боль при мочеиспускании;
- необычные выделения из влагалища: они могут иметь более плотную, чем обычно, структуру, быть гнойными или водянистыми, с зеленым или желтоватым оттенком;
- кровянистые выделения до или после менструации;
- более редко: боль в нижней части живота, кровь после секса, менструация может протекать в более тяжелой форме (более обильные выделения).
Следует помнить – у половины заболевших гонореей женщин болезнь протекает бессимптомно.
Симптомы у мужчин
У мужчин симптомы заявляют о себе на 2-14 день после незащищенного полового акта (рис. 2):
- нарушение мочеиспускания: боль, жжение, дискомфорт, недержание, частые позывы;
- необычные выделения из головки полового члена, чаще гнойные, зеленого или желтоватого оттенка;
- покраснение и припухлость головки полового члена;
- более редко: боль в мошонке, припухлость.
У каждого десятого заразившегося гонореей мужчины болезнь не проявляет никаких симптомов.
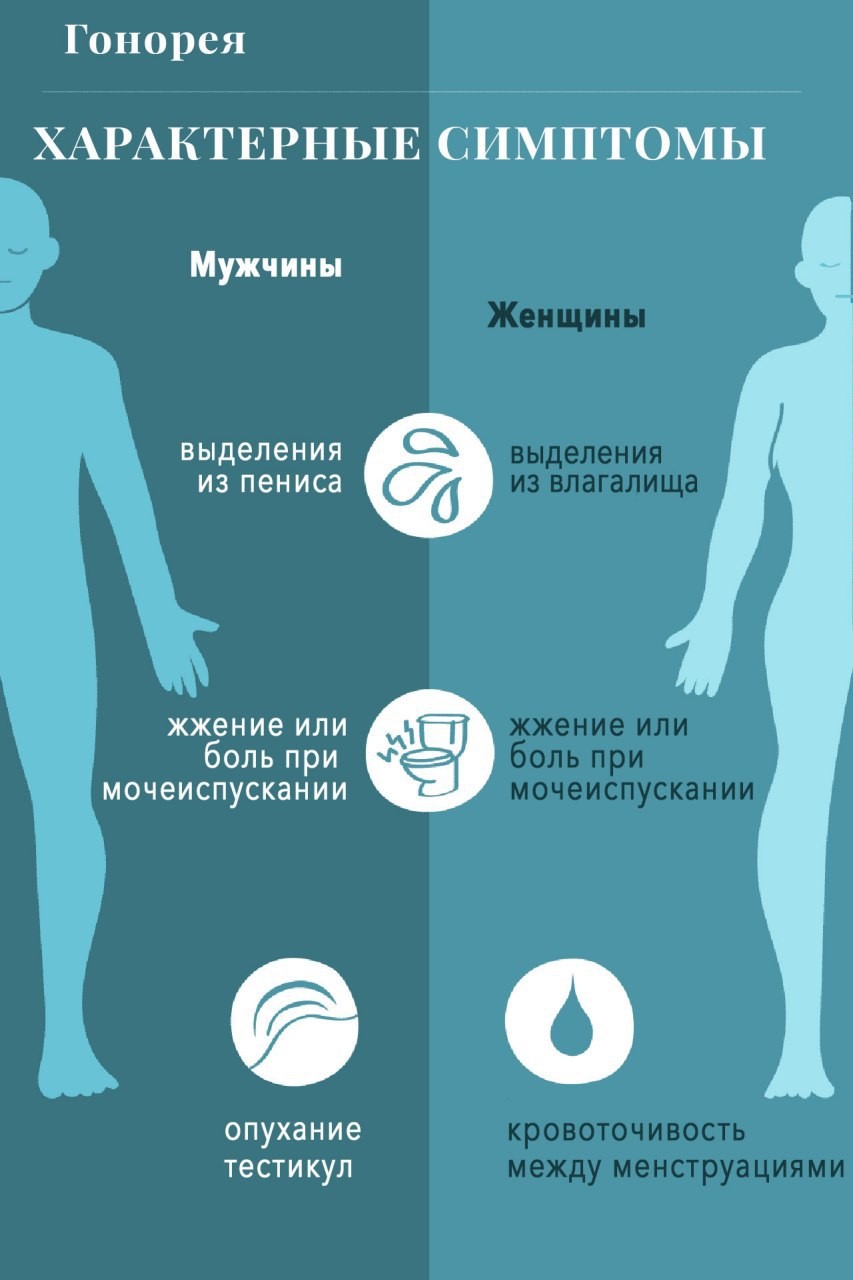 Рисунок 2. Распространенные симптомы урогенитальной инфекции при заражении гонореей у мужчин и женщин. Источник: Verywell
Рисунок 2. Распространенные симптомы урогенитальной инфекции при заражении гонореей у мужчин и женщин. Источник: Verywell
Симптомы при заражении кожи, глаз, прямой кишки
Гонорея на коже (синдром артрита-дерматита) проявляется в виде красных гнойных точек. Их сопровождает лихорадка, сильная боль в суставах. Суставы опухшие, кожа в районе лодыжек, запястий или коленей красная.
При гонорее прямой кишки к симптомам относят зуд, кровотечение, запор или понос.
Гонорея слизистой горла может никак себя не проявлять, но в дальнейшем может стать причиной гонорейной ангины.
Гонорейный конъюнктивит (бленнорея) выражается в покраснении и отеке глаз.
Симптомы у новорожденных
При родах гонорея может передаться ребенку. У новорожденных признаками болезни являются красные и опухшие глаза с гнойными выделениями.
В качестве превентивной меры еще до рождения ребенка врач может прописать матери антибиотики. После рождения ребенку вводят антибиотик внутривенно и промывают глаза физиологическим раствором.
Диагностика гонореи
К диагностике и лечению гонореи следует относиться серьезно. Даже если гонорея никак себя не проявляет, человек все равно является переносчиком инфекции.
При появлении первых симптомов, а также при отсутствии уверенности в партнере или после незащищенного полового акта нужно немедленно посетить врача-венеролога (дерматовенеролога).
Какие анализы нужны?
Для определения гонореи врач берет мазок со слизистой пениса или мочеиспускательного канала мужчины и, соответственно, со слизистой шейки матки – у женщин.
Затем врач отправляет мазок на исследование. Для выявления возбудителя используют:
- метод ПЦР (полимеразная цепная реакция, в образце обнаруживают бактериальную ДНК);
- культуральный метод (бактериологический посев);
- метод окраски по Граму.
Так как гонорея способствует заражению другими венерическими инфекциями, врачи советуют сдать анализ также на микоплазму, трихомонады и хламидии.
Каждый метод диагностики гонореи имеет свои плюсы и минусы.
Метод ПЦР
Самый чувствительный и широко используемый подход – метод ПЦР. Используется для анализа мазка из половых органов, горла, прямой кишки, а также для исследования пробы мочи.
Помимо гонококков, методом ПЦР выявляют микоплазмы и хламидии. Результат можно получить уже на следующий день.
Метод окраски по Граму
Второй метод – окраска по Граму – довольно простой и быстрый. На взятый образец воздействуют красителями и затем результат изучают под микроскопом (рис. 3).
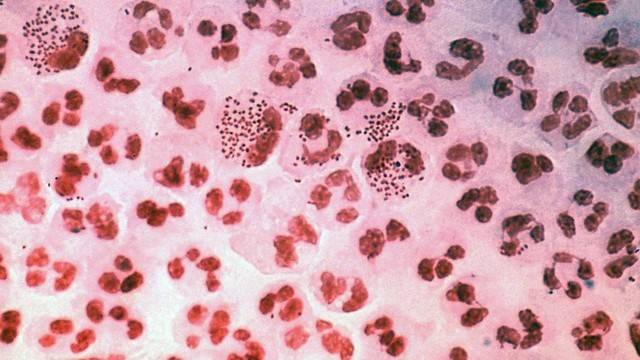 Рисунок 3. Диагностика гонореи, окраска по Граму. Препарат последовательно окрашивают красителями. В результате бактерии Neisseria gonorrhoeae приобретают оранжево-красный цвет на фоне фиолетового цвета клеточных элементов.
Рисунок 3. Диагностика гонореи, окраска по Граму. Препарат последовательно окрашивают красителями. В результате бактерии Neisseria gonorrhoeae приобретают оранжево-красный цвет на фоне фиолетового цвета клеточных элементов.
Этот метод используют для диагностики гонореи у мужчин при поражении уретры. Он не эффективен при заражении горла, шейки матки и прямой кишки, так как его результат в этом случае часто оказывается недостоверным.
Метод окраски по Граму также не выявляет наличие других возбудителей – микоплазмы и хламидий.
Культуральный метод
Культуральный метод состоит в том, что образец помещают в специальный сосуд и культивируют. Бактерии образуют колонии. Выделенную чистую колонию бактерий идентифицируют путем микроскопирования с использованием окраски по Граму.
Основной плюс этого метода – он позволяет определить бактерий к различным антибиотикам. Среди недостатков – длительность проведения исследования (около 3 дней) и строгое следование правилам взятия пробы и перевозки материала. При малейшем нарушении среды, в которую помещают бактерии, анализ может дать ложный результат.
Культуральный метод применяется для анализа проб из горла, прямой кишки и при синдроме артрита-дерматита, когда в лабораторию отправляют жидкость из суставов.
Важно! Для получения достоверного результата необходимо соблюдать правила подготовки к исследованию. За 2 недели прекращают прием любых антибиотиков, так как они могут повлиять на результат. Анализы не сдаются во время менструации (идеальное время – за 5 дней до или 5 дней после месячных).
Что такое провокационная проба?
После того, как пациент прошел лечение и повторные анализы дали отрицательный результат, врачи могут прибегнуть к провокационной пробе.
Такая проба заключается в раздражении бактерии, чтобы она снова проявила себя.
Ведь не до конца вылеченная гонорея может проникнуть вглубь организма, и выявить ее на слизистых с помощью мазка будет уже невозможно.
Для этого используют следующие методы:
- химический (используют раствор серебра для уретры или раствор Люголя для прямой кишки);
- термический (прогрев тканей с помощью электротерапии);
- алиментарный (когда пациент ест острую и соленую пищу для раздражения бактерии);
- физиологический (проверяют, не проявит ли себя бактерия при гормональном всплеске у женщин до и во время менструации);
- биологический (врач вводит гонококковую вакцину и пирогенал).
Лечение гонореи
Гонорея лечится только с помощью антибактериальных препаратов, которые назначаются строго врачом.
Лечение препаратами
Основные препараты для лечения гонореи: комбинация антибиотиков двух групп – цефалоспоринов и макролидов.
Если у пациента есть аллергия на макролиды, ему прописывают препарат из группы тетрациклинов (противопоказаны при беременности).
Беременным женщинам также назначают курс антибиотиков. Очень важно вылечить гонорею до рождения ребенка, чтобы снизить риск его заражения при родах.
Улучшение наступает уже после первого дня лечения, но терапию обязательно нужно пройти до конца. Если курс антибиотиков не был завершен, бактерии могут выработать устойчивость к используемым препаратам. В этом случае избавиться от инфекции будет очень трудно. Она может стать хронической и неизлечимой.
Через 7 дней после завершения курса лечения необходимо явиться к врачу для взятия контрольных проб.
Следует помнить, что во время терапии необходимо воздерживаться от половых контактов. Половой акт может спровоцировать новую инфекцию. Кроме того, вы можете заразить своего партнера. К половой жизни можно будет вернуться после получения отрицательных результатов контрольных проб.
Важно! Курс лечения от гонореи обязательно должны проходить оба партнера. Гонореей можно заболеть снова, если вы прошли лечение, а ваш партнер – нет.
Иммунотерапия
В качестве вспомогательного лечения гонореи врач может назначить противовоспалительные препараты и средства для укрепления иммунитета. Иммунотерапия не может являться основой терапии, так как она не обладает достаточной эффективностью.
Лечение других половых инфекций на фоне гонореи
Больные гонореей вследствие незащищенного полового акта и из-за ослабленного иммунитета могут быть заражены и другими инфекциями, которые передаются половым путем (хламидии, сифилис, ВИЧ).
Перед началом лечения врач проводит обследование пациента и на другие половые инфекции, на случай если потребуется комплексная терапия сразу против нескольких патогенных микроорганизмов.
Возможные осложнения гонореи
Гонококковая инфекция, как и любая другая невылеченная инфекция, может привести к осложнениям.
У женщин гонорея, если ее не лечить, может повлечь воспаление шейки матки (цервицит) и воспаление органов малого таза (ВЗОМТ). А те, в свою очередь, могут привести к бесплодию и внематочной беременности. Еще одно последствие вовремя невылеченной гонореи – хронические тазовые боли.
У мужчин гонококковая инфекция может проявляться в виде воспаления мочеиспускательного канала (уретрит) или воспаления придатка яичка (эпидидимит). Если гонорею оставить без лечения, инфекция поразит простату и семенные пузырьки, а это может привести к бесплодию и импотенции.
Среди редких последствий – воспаление эндокарда (внутренней стенки сердца) и воспаление головного или спинного мозга (менингит), а также гонорейный артрит, при котором инфекция распространяется на кожу и суставы. А запущенная бленнорея может привести к слепоте.
Гонорея ослабляет иммунитет и может способствовать заражению другими инфекциями, включая ВИЧ.
Профилактика
От венерических болезней 100-процентную защиту дает только сексуальное воздержание.
Чтобы снизить риск заражения гонореей, нужно:
- использовать презервативы. Для орального секса – презервативы или латексные салфетки;
- состоять в моногамных отношениях;
- проходить вместе с новым партнером обследование на гонорею и другие венерические заболевания до первого полового акта;
- воздерживаться от беспорядочных половых связей;
- не использовать вместе с другими людьми одни и те же секс-игрушки;
- ежегодно проходить обследование у гинеколога;
- проходить скрининг – тест мочи на нуклеиновые кислоты. Его регулярное прохождение рекомендуют женщинам моложе 25 лет, которые ведут активную половую жизнь, мужчинам, которые вступают в половые отношения с другими мужчинами, и людям, которые ведут беспорядочную половую жизнь.
Заключение
Заразиться гонореей взрослый человек может только через незащищенный половой акт с инфицированным партнером. Новорожденным инфекция передается от матери.
Самый распространенный вид гонореи – инфекция уретры у мужчин и шейки матки у женщин. Впрочем, бактерия приживается и на прямой кишке, а также в горле, на коже и глазах человека.
Симптоматика при гонорее может полностью отсутствовать, но болезнь имеет свои специфические признаки: зуд и жжение при мочеиспускании, гнойные выделения желто-зеленого цвета из гениталий, покраснение и припухлость половых органов.
Лечить гонорею можно только антибиотиками и только по назначению врача. Самолечение крайне опасно. Обязательно прохождение полного курса лечения. Проблема устойчивости бактерии к антибиотику – главная сложность выбора антибактериального препарата. А если болезнь не лечить, она может перейти в хроническую форму, затронуть другие важные органы: сердце, печень, органы малого таза, суставы, кожный покров, и даже привести к бесплодию.
Источники
- UpTo. Автор Khalil G Ghanem, MD, PhD. Clinical manifeions and diagnosis of Neisseria gonorrhoeae infection in adults and adolescents.
- Справочник MSD. Автор Sheldon R. Morris , MD, MPH, University of California San Diego. Гонорея.
- Healthline . Gonorrhea.
- CDC. Gonorrhea.
Источник
Здравствуйте! Сегодня мы с вами пообщаемся об инфекциях половых путей, а именно: о бессимптомной бактериурии, о неосложненном цистите и неосложненном пиелонефрите.
Инфекции мочевых путей очень актуальны для урологов, поскольку практикующий врач ежедневно сталкивается с подобной проблемой. Когда мы говорим об инфекции мочевых путей, мы должны говорить о том, что воспалительный процесс присутствует, но при этом нет явных признаков болезней почек.

Если мы говорим о бактериурии (присутствии бактерий в моче), то мы должны сказать, что данные бактерии в моче не только имеются, но и активно размножаются.
Классификация инфекций
Существует большое количество классификаций инфекций мочевых путей.
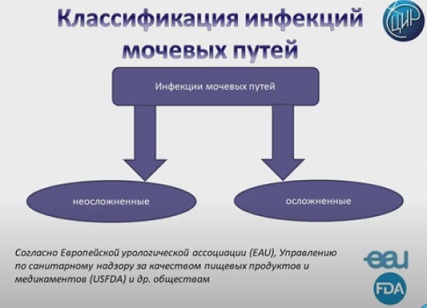
Согласно европейской рекомендации урологов, различают осложненную и неосложненную инфекцию мочевых путей. Всемирно известная Food and Drug Administration (FDA) также придерживается данной классификации.

Инфекция мочевых путей, если мы говорим о неосложненной, подразумевает присутствие воспалительного процесса в нижних мочевых путях – это мы говорим о цистите, либо верхних мочевых путях – это пиелонефрит у небеременных женщин без явных признаков анатомо-функциональных изменений со стороны органов мочевой системы.
Если мы говорим об осложненной инфекции мочевых путей, мы должны говорить о всех других инфекциях. Это инфекции у беременных женщин, у мужчин, у лиц с иммунодефицитом, у пациентов с сахарным диабетом.
Также разделяют катетеро-ассоциированную инфекцию. Она заключается в том, что данная инфекция у людей возникает после катетеризации в течение 72 часов, либо на фоне имеющегося постоянного дренажа, катетера. Это может быть нефростомический дренаж, например, установка беременной женщине по поводу острого гестационного пиелонефрита с нарушением пассажа мочи.
Также выделяют уросепсис. Это острое состояние на фоне инфекции мочевых путей у мужчин с катетером, которая угрожает жизни. Связано это с полиорганной недостаточностью, гипотомией и тканевой гипоксией.
Бессимптомная бактериурия
Бессимптомная бактериурия, или асимптоматическая бактериурия. Эта ситуация не угрожает человеку, однако присутствие бактерий – это уже комменсальная колонизация. Бессимптомная бактериурия защищает от суперинфекции вирулентными уропатогенами.

* Если говорить о статистике и этиологии возникновения бессимптомной бактериурии, то бессимптомная бактериурия наблюдается у 1% до 5% всех здоровых женщин пременопаузального периода.
* Если мы говорим о мужчинах, либо о пожилых женщинах, то этот показатель возрастает до 19%.
* Если мы говорим о пациентах с сахарным диабетом, то этот показатель находится в интервале от 0,7% до 27% случаев.
* Если мы говорим о спинальных пациентах, то этот показатель находится в интервале от 30% до 60% случаев.
Критерии диагностики бессимптомной бактериурии

Бессимптомная бактериурия – это наличие двух положительных тестов присутствия бактерий в посеве мочи, взятых с интервалом 24 часа. При этом клинически значимым ростом является 10*5 КОЕ/мл в средней порции мочи.
* Если мы говорим о мужчинах, то достаточно одной порции мочи (тоже средней).
* Если мы говорим о том, что посев на микробиологическое исследование был взят
с помощью некого уретрального катетера, то репрезентативным является содержание бактерий в моче превышающее 10*3 КОЕ/мл.
При этом бессимптомная бактериурия со стороны ультразвуковой диагностики не имеет характерных изменений. Максимум, что мы можем увидеть при адекватном наполнении мочевого пузыря (а это физиологическая емкость должна соответствовать не менее 250-300 мл) некую гиперэхогенную взвесь. Толщина стенки мочевого пузыря не увеличена, и верхние мочевые пути не вовлечены в процесс. То есть почки не имеют изменений со стороны ультразвука.
Эндоскопическое исследование для постановки диагноза не требуется.
Рентгенологическое исследование для постановки диагноза также не требуется.
При этом диагностическим тестом для подтверждения бессимптомной бактериурии может использоваться ультразвуковое исследование мочевого пузыря с определением остаточной мочи.
Присутствие остаточной мочи может провоцировать рост микроорганизмов в мочевой системе. Антибактериальная терапия заключается в эрадикации возбудителя.
Если мы говорим о бессимптомной бактериурии у беременных женщин, то это очень важный скрининг, и его необходимо в обязательном порядке рекомендовать.

Лечение бессимптомной бактериурии позволяет снизить риск рождение детей с низкой массой тела и преждевременных родов.
Лечение бессимптомной бактериурии
На сегодняшний день существует несколько видов антибактериальной терапии.
1 . Монодоза – использования препарата однократно, и данный вид лечения эффективный, однако существует научная работа о том, что использование монодозы может приводить так называемому рождению детей с низкой массой тела. Это требует ещё доказательной медицины, однако вот такие работы существуют.
2. Короткий курс антибактериальной терапии 2 до 7 дней.
3. Длительное использование антибиотиков от 8 до 14 дней.
4. Непрерывный курс – это антибактериальная терапия при сохранности возбудителя в клинически значимом титре и присутствие угрозы со стороны плода в том, что воспалительный
процесс сохраняется, и снизить его мы не можем. То есть анализы мочи не всегда
с выраженной лейкоцитурией и бактериурией в содержании не менее 10*5 КОЕ/мл.

Сахарный диабет и бессимптомная бактериурия
Сахарный диабет (даже компенсированный) повышает риск присутствия бессимптомной бактериурии. При этом нелеченная и бессимптомная бактериурия не может быть причиной диабетической нефропатии.
Скрининг с хорошо контролируем сахарным диабетом на бессимптомную бактериурию не требуется.
Асимптомная бактериурия после катетера
Что касается присутствия воспалительного процесса в анализах у людей с бессимптомной бактерией, которые находятся с постоянным катетером? Это больше характерно для мужчин после задержки мочи. Антибактериальная терапия в данной ситуации не показана, поскольку на тренажах присутствует биофильт, который постоянно будет поддерживать микробную массу.
При наличии у пациента бессимптомной бактериурии и жалоб на запах мочи с умеренной дизурией, может быть рекомендовано использование препарата Уротропина, плюс обильное питье.
Неосложненный бактериальный цистит
Неосложненный бактериальный цистит – остро возникшая ситуация, либо внезапно, либо рецидивирующая после переохлаждения у небеременных женщин пременопаузального периода.
Половина женщин во всем мире хотя бы один раз в жизни испытывали неосложненной форму цистита. До 24 лет минимум одна из трех женщин могла иметь цистит.
Факторы риска: половой акт, применение спермицидных смазок, смена полового партнера, инфекция мочевых путей в детстве, наличие воспалительного процесса, наличие цистита у матери.

Клинический диагноз не несложен, поскольку он основывается на жалобах. Это острая возникшая ситуация, нарушения в мочевом пузыре и это болезненное мочеиспускание режущего характера, жжение.

Если по площади поражён большой объем слизистой мочевого пузыря, может возникать эпизод геморрагического цистита, то есть примеси крови в моче. В данной ситуации эндоскопический метод подтверждения острого неосложненного цистита не требуется, цистоскопии не требуется, рентгенологические методы диагностики тоже не требуются.
Лечение: назначается антибактериальная терапия короткого курса.
Если антибактериальная терапия не помогает, и сохраняется воспалительный процесс, в данной ситуации требуется подтверждение микробиологическими исследованиями роста бактерий и проведение антибиотикотерапии согласно результатам посева.
Пути возникновения:
* восходящий путь инфицирования – из мочеиспускательного канала;
* гематогенный – может возникать после перенесенного респираторного заболевания. могут возникать эпизода цистита.
Цистит у беременных женщин
Цистит у беременных ничем не отличается от цистита у небеременных. Антибактериальная терапия проводится согласно антибиотикограмме, но только мы вынуждены ограничить спектр назначаемых антибиотиков согласно состоянию беременности.
Рецидивирующая инфекция мочевых путей – это такое состояние, когда возникает 2 повторяющихся эпизода воспалительного процесса в течение 6 месяцев, либо 3 эпизода в течении одного года.

Факторы риска такие же, как и при неосложненной форме инфекции мочевых путей. Это инфекция мочевых путей в детском возрасте, наличие воспаления со стороны гинекологии.
При этом мы лечим воспалительный процесс и стараемся рекомендовать лечение у гинеколога, лечение кольпитов, кандидоза.
Инфекции мочевых путей у женщин в постменопаузе

Если мы говорим об инфекции мочевых путей у женщин в постменопаузальном периоде, здесь важно упомянуть о таких состояниях, как недержание мочи, атрофический вагинит, вследствие эстрогена дефицита, цистоцеле, наличие остаточной мочи.
Лечение заключается в том, что всегда идет выявление и устранение факторов риска, антимикробная профилактика. Также в
лечении используется иммунноактивная профилактика, использование препаратов, которые повышают устойчивость и защитный характер слизистой мочевого пузыря. Могут быть использованы интерфероны, могут бы использованы для лечения пробиотики, препараты, содержащие витамин C, растительными препаратами. Хорошо себя зарекомендовал препарат растительного происхождения Канефрон, который сейчас многим назначается.

Неосложненный пиелонефрит
Неосложненный пиелонефрит – остро возникшая ситуация болезненности в поясничной области на стороне поражения, с резким подъемом температуры тела до фебрильных цифр и болезненным мочеиспусканием. Данная ситуация, если она неосложненной формы, может лечиться амбулаторно.
На первый план в рамках диагностики выходит ультразвуковое исследование со стороны мочевых путей. Характерными изменением воспалительного процесса является отек паренхимы почки, снижение эхогенности паренхимы. Мы должны оценить нарушение адекватного оттока мочи по верхним мочевым путям. Смотрим отсутствие расширения чашечно-лоханочной системы.
Если чашечно-лоханочная система расширена, это обструктивная ситуация, при которой мы должны оценить степень расширения.
При незначительном расширении – 1-2 см – можно вести амбулаторно. Если имеется расширение более 2 см, даже если это связано с обструкцией мочеточника беременной маткой (в моей практике была обструкции 5 см), здесь необходима госпитализации для установки внутреннего дренажа.
Воспалительный процесс в почке – для подтверждения диагноза мы можем использовать магнитно-резонансную томографию, компьютерную томографию. Магнитно-резонансная томография используется у беременных.
Компьютерная томография используется с целью исключения причин обструкции, допустим, наличия камня где-нибудь в мочеточнике.
В обязательном порядке назначаются микробиологические исследования анализа мочи. Могут быть в 90 % случаев диагностированы кишечная флора: это кишечная палочка, энтерококк, клебсиелла, стафилококк, стрептококк, уреаза продуцирующие микроорганизмы.
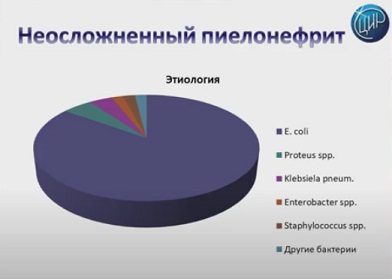
Лечение всегда должно заключаться в адекватной антибактериальной терапии. Здесь могут быть профилактика антибиотиком и лечение до 14 дней под контролем общего состояния здоровья.
В принципе, это то, что я хотел рассказать.
Вопросы от пациентов эфира
Вопрос 1.
«Может ли хронический пиелонефрит повлиять на эпизод не развивающейся беременности?»
Мы не считаем, что хронический пиелонефрит может быть причиной эпизода неразвивающейся беременности. Хронический пиелонефрит – это хроническое заболевание. В данной ситуации это постоянный очаг инфекции. Любой провоцирующий фактор (это может быть переохлаждение, отсутствие адекватного мочеиспускания, когда женщина долго терпит) может спровоцировать активность этого хронического пиелонефрита.
Но хронический пиелонефрит не может влиять на эпизод неразвивающейся беременности.
Вопрос 2.
“Как отличить цистит от уретрита? Частые приступы, постоянно антибиотики.”
Очень хороший вопрос. Уретрит – это воспалительный процесс в мочеиспускательном канале. Мочеиспускательный канал женщины отличается от мужского. Он имеет более короткую длину (приблизительно 5 см), наружное отверстие мочеиспускательного канала открывается в преддверии влагалища в области спаек малых половых губ, что может являться причиной так называемого восходящего пути инфицирования.
Если мы говорим о расстройстве мочеиспускания, то для уретрита больше характерно жжение в начале мочеиспускания, а для цистита характерен дискомфорт внизу живота, нарушение дизурии (мочеиспускания) на протяжении всего акта.

Диагностика.
Наиболее характерен воспалительный процесс после полового акта, мы можем назначить микробиологическое исследование – посев из уретры. В обязательном порядке необходимо обследовать женщину на инфекции: уреаплазмы, микоплазмы.
При цистите также причиной может быть половая инфекция, но чаще всего, если мы говорим о бактериальной форме – это кишечная палочка, энтерококк, стафилококк, стрептококк, клебсиелла.
Необходимо ли постоянно принимать антибиотики в данной ситуации? Здесь очень важно определить причину – из-за чего возникают частые приступы воспалительного процесса?
Если мы говорим о цистите, то необходима дифференциальная диагностика неосложненной формы цистита и интерстициальной формы цистита – это поражение в более глубоких слоев мочевого пузыря. Этот диагноз требует диагностической цистоскопии, вплоть до щипковой биопсии, определяющей характер этого воспалительного процесса: язвенную или неязвенную форму.
Для устранения частых эпизодов могут быть рекомендованы внутрипузырные инстилляции – это использование препаратов гиалуроновой кислоты – хондроитинсульфата, который повышает функцию гликозаминогликанового слоя и стенки мочевого пузыря.
Что касается уретрита, то в плане возникновения воспалительного процесса необходима правильная диагностика. Причиной может быть киста мочеиспускательного канала. Очень важно, чтобы женщину осматривал уролог. Полип в мочеиспускательном канале тоже быть причиной уретрита. Здесь также нужна очень тщательная диагностика.
Я не считаю, что постоянно нужны антибиотики, в каждом конкретном случае нужно разбираться индивидуально.
Вопрос 3.
«Какие рекомендации дадите по ведению частого посткоитального цистита?»
Очень хороший вопрос. Половой акт должен всегда быть при пустом мочевом пузыре. Если осознанно подходить к этому вопросу, должны соблюдаться гигиенические мероприятия, должно быть проведено мочеиспускание как мужчины, так и женщины. Возможна обработка половых путей Мирамистином, либо 20-процентным раствором хлоргексидина. После завершения полового акта в обязательном порядке нужно помочиться.
Есть рекомендации о том, что повторяющиеся эпизоды посткоитального цистита требуют исключения влагалищной эктопии наружного отверстия мочеиспускательного канала.
Мы можем рекомендовать введение в пространство между мочеиспускательным каналом гиалуроновой кислоты, которая позволит отодвинуть мочеиспускательный канал от влагалища, либо некие методы вмешательства – хирургические – транспозиция мочеиспускательного канала. То есть эта ситуация позволит в дальнейшем минимизировать риски возникновения посткоитального цистита.
Мы также рекомендуем роды через естественные родовые пути. Если ребенок рождается, он всё же мочеиспускательный канал немножко отодвигает. Это позволяет добиться длительных ремиссий посткоитального цистита.
Нужна ли постоянная антибиотикотерапия как профилактика посткоитального цистита?
Существует очень много работ на эту тему. Есть рекомендации в рамках проведения антибиотикотерапии минимум в течение 3 дней после полового акта. Кто-то рекомендует и в течение 2-х недель – то есть длительный курс антибиотикотерапии.
В каждой конкретной ситуации нужно разбираться индивидуально, нужно смотреть причину посткоитального цистита.
Вопрос 4.
“В детстве год был по симптомам острый цистит, иногда даже с гематурией. Анализ мочи всегда хороший. Как такое бывает? В итоге стенки мочевого пузыря теперь утолщены”.
Наверное, здесь правильно говорить о хроническом цистите, либо интерстициальной форме цистита. В данной ситуации очень важно проводить эндоскопическое обследование – диагностическую цистоскопию, если эпизоды цистита сохраняются – вплоть до
биопсии стенки мочевого пузыря.
Если это был однократный эпизод цистита с примесью крови, так называемая гематурическая форма цистита, и в последующем вас это не беспокоит, я не думаю, что стоит проводить диагностическую цитоскопию с биопсией.
«Анализ всегда хороший…» – когда мы видим проявление цистита, жалобы на расстройство мочеиспускания, дизурию,, жжения в канале, однако при этом анализ мочи всегда хороший, наши коллеги микробиологи рекомендуют высевать мочу на микобактерии. Может быть рекомендовано дообследование.
Инфекции мочевых путей в урологии всегда являлись крайне актуальной темой, и остаются актуальной до сих пор. Поэтому, пожалуйста, оставайтесь здоровыми, и если Вы сталкиваетесь с изменением лабораторных показателей, то мы рекомендуем консультацию уролога.
Источник
