Как лечить дефлорационный цистит
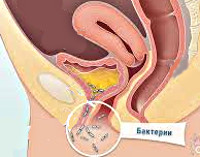
Посткоитальный цистит – это часто рецидивирующее воспаление мочевого пузыря, возникающее в течение полутора суток после интимных отношений или влагалищных манипуляций. Проявляется учащенным болезненным мочеиспусканием, болями внизу живота, полакиурией. Диагностируется при помощи осмотра половых органов, анализа мочи, исследования мазка на флору, цистоскопии, УЗИ мочевыделительных органов. Медикаментозная терапия направлена на профилактику посткоитальных рецидивов, предполагает прием растительных уроантисептиков, иммуностимуляторов, реже – антибиотиков. Радикальным методом лечения являются операции по транспозиции уретры и рассечению уретро-гименальных спаек.
Общие сведения
Посткоитальный цистит (рецидивирующая секс-индуцированная дизурия) выявляется у 11,5-12,5% пациенток с часто обостряющимся воспалением мочевого пузыря. Основной отличительный признак заболевания – возникновение характерной дизурической симптоматики в течение 12-36 часов после коитуса, реже – других влагалищных манипуляций. По наблюдениям специалистов в сферах клинической урологии и гинекологии, до 80% случаев посткоитальной дизурии имеет анатомическую основу.
Поскольку расстройство часто выявляется у молодых женщин практически после первого полового акта, оно получило название «цистита медового месяца», «полового», «дефлорационного» цистита. У некоторых больных проблема возникает через 1-3 года после начала интимной жизни или родов, осложненных разрывами влагалища и промежности. Актуальность правильной диагностики заболевания обусловлена низкой осведомленностью специалистов о его существовании и длительным безрезультатным лечением как обычного воспалительного процесса в мочевом пузыре.

Посткоитальный цистит
Причины
Посткоитальный цистит провоцируется патогенной микрофлорой, проникающей в урогенитальный тракт женщины. Возбудителями заболевания могут быть условно патогенные микроорганизмы (кишечные палочки, клебсиеллы, протей, энтеробактерии, стафилококки, гарднереллы и др.), дрожжеподобные грибки, вирусы, трихомонады, хламидии, уреаплазмы и т. д. В отличие от других форм цистита, у 70-80% пациенток посткоитальное воспаление и его рецидивы спровоцированы такими врожденными и приобретенными анатомическими аномалиями уретры, как:
- Женская гипоспадия. При смещении (эктопии) наружного отверстия мочеиспускательного канала к входу влагалища или на его переднюю стенку облегчается проникновение вагинальной флоры в уретру. Из-за эмбрионального недоразвития уретральный канал зачастую укорочен, что упрощает восходящие инфицирование. Урогименальные спайки обычно отсутствуют или слабо развиты.
- Гипермобильность дистального отдела уретры. Подвижность мочеиспускательного канала вызвана формированием гименоуретральных спаек – сращений между остатками девственной плевы и наружным уретральным отверстием. Из-за их натяжения при фрикциях вход в уретру смещается к влагалищу, что способствует повреждению слизистой и забросу секрета в мочеиспускательный канал.
У 20-30% больных посткоитальным вариантом цистита анатомические дефекты отсутствуют. В таких случаях основными предпосылками для быстрого распространения инфекции после половых контактов становятся бактериальный вагиноз, кольпит, цервицит, высокая сексуальная активность с частой сменой партнеров, злоупотребление контрацептивными спермицидами, механическое травмирование слизистой при повышенной сухости влагалища.
Посткоитальная рецидивирующая дизурия чаще возникает у женщин с метаболическим синдромом, ожирением, декомпенсированным сахарным диабетом, сниженным иммунитетом. Риск инфицирования возрастает при нарушении правил интимной гигиены, использовании тампонов и злоупотреблении ежедневными прокладками, регулярном ношении неудобного нательного белья из синтетических тканей.
Патогенез
Посткоитальный цистит развивается в результате восходящего инфицирования. При женской гипоспадии и наличии урогименальных тяжей наружное уретральное отверстие во время полового акта смещается в вагину и открывается. Под давлением, возникающим из-за движений полового члена, влагалищная флора забрасывается внутрь мочеиспускательного канала.
Поскольку женский мочеиспускательный канал в норме широкий и короткий, а при врожденной гипоспадии еще более укорачивается, микроорганизмы быстро и беспрепятственно поступают в мочевой пузырь, вызывая воспаление его слизистой. При анатомически нормальном строении урогенитальной области воспаление обусловлено массивным микробным обсеменением при грубых сексуальных контактах.
Симптомы посткоитального цистита
Клиническая картина заболевания развивается в течение 1-1,5 суток после спровоцировавшего его полового сношения. У некоторых пациенток промежуток времени до появления первых симптомов составляет не более 2-3 часов. Женщина с посткоитальной дизурией часто мочится, жалуется на дискомфорт, боль, жжение, рези, возникающие во время мочеиспускания и усиливающиеся к его завершению. Возможны ложные позывы к мочеиспусканию, ощущение переполненности мочевого пузыря, болезненность в надлобковой области.
Общая симптоматика в виде незначительного повышения температуры, слабости, утомляемости, головных болей выражена незначительно или отсутствует. Иногда моча становится мутной, в ней появляется небольшая примесь крови. Острый приступ купируется самостоятельно или после приема антибактериальных препаратов. Рецидив наступает практически при каждом половом контакте, может провоцироваться переохлаждением, погрешностями диеты (употреблением спиртных напитков, жареного, острого, копченого), гинекологическим осмотром с использованием влагалищных зеркал и бимануальной пальпацией.
Осложнения
При отсутствии адекватного лечения посткоитальный цистит зачастую принимает хроническое течение, возрастает риск развития пиелонефрита. Появление симптомов после каждого полового акта делает невозможной нормальную интимную жизнь пациентки, со временем из-за страха рецидива цистита у женщины снижается половое влечение, возникает аноргазмия, реже – вагинизм. Поскольку больные, страдающие посткоитальным воспалением, часто занимаются самолечением и с профилактической целью неконтролируемо принимают антибиотики, у них может сформироваться терапевтическая резистентность, развиться вагинальный дисбиоз и кишечный дисбактериоз.
Диагностика
Обычно больную ведет урогинеколог или акушер-гинеколог с врачом-урологом. Наличие у пациентки посткоитального цистита можно заподозрить при установлении достоверной связи между клиническими проявлениями и половым актом или влагалищными манипуляциями. Для подтверждения диагноза используют физикальные, лабораторные, инструментальные исследования, позволяющие выявить анатомические предпосылки для инфицирования и признаки посткоитального воспаления мочевого пузыря:
- Гинекологический осмотр. При визуальном изучении наружных половых органов определяется атипичное расположение внешнего отверстия уретры. Часто оно смещено в преддверие вагины или обнаруживается в полости влагалища. Гименоуретральные спайки имеют вид тонких жестких складочек, натянутых от уретры до преддверия. Осмотр на кресле рекомендуется дополнить пальцевой пробой О’Доннелл-Хиршхорна, подтверждающей смещение и зияние мочеиспускательного канала.
- Исследование мочи. В общем анализе мочи повышено содержание лейкоцитов, белка (до 1,0 г/л), присутствует слизь, плоский эпителий, могут выявляться эритроциты, бактерии, реакция становится более щелочной. С дифференциальной диагностической целью обследование дополняют анализом мочи по Нечипоренко, трехстаканной пробой. При установлении возбудителя важную роль играет бактериоскопическое исследование уретрального мазка и посев мочи на стерильность.
Для уточнения диагноза и исключения других причин воспаления пациентке дополнительно могут назначить трансабдоминальное УЗИ мочевого пузыря, цистоскопию, посев влагалищного мазка на микрофлору с антибиотикограммой, ПЦР-диагностику генитальных инфекций. Заболевание дифференцируют с цисталгией, острым и хроническим циститом другого происхождения, уретритом, опухолями и камнями мочевого пузыря, кольпитом.
Лечение посткоитального цистита
На начальных этапах терапии пациенткам с воспалениями мочевого пузыря, рецидивирующими после секса, проводят неспецифическую и специфическую профилактику обострений. Рекомендованный алгоритм пре- и посткоитального поведения включает тщательную гигиену половых органов перед интимной близостью, использование сертифицированных любрикантов и нераздражающих контрацептивов, опорожнение мочевого пузыря и туалет вульвы после коитуса, употребление до 2 л жидкости на протяжении следующих суток.
Способы специфической профилактики рецидива цистита подбирают индивидуально. Для угнетения возможных возбудителей заболевания используют растительные уроантисептики с экстрактом клюквы, урологические иммуностимуляторы. Антибиотикопрофилактика посткоитальных форм цистита, несмотря на достаточно высокую эффективность, достигающую 70% и более, проводится ограниченно из-за побочных эффектов фармацевтических препаратов, формирования антибиотикорезистентных штаммов, дисбактериальных осложнений.
При неэффективности противорецидивной профилактики, тяжелом, осложненном течении заболевания пациенткам с выявленными анатомическими дефектами (эктопией уретрального отверстия, уретро-гименальными спайками) рекомендована хирургическая коррекция. Наиболее эффективными видами оперативных вмешательств при посткоитальном воспалении мочевого пузыря являются:
- Рассечение гименоуретральных спаек. Операция позволяет устранить гипермобильность уретры. Образовавшиеся сращения поперечно рассекают, после чего разрезы ушивают в продольном направлении. Эффективность вмешательства можно проверить интраоперационно при помощи пробы Хиршхорна. При сохранении натяжения после поперечного разреза передней влагалищной стенки выполняют ее продольное ушивание.
- Транспозиция уретры. Дистальный отдел мочеиспускательного канала перемещают из влагалища или его преддверия ближе к клитору. Таким образом, устраняются предпосылки для заброса вагинального секрета в мочевыделительные органы. Ранее транспозиция уретры выполнялась с циркулярной мобилизацией дистальной части уретры. В настоящее время предложены менее травматичные безмобилизационные модификации.
Хирургическое лечение рекуррентной посткоитальной дизурии отличается высокой результативностью, поскольку направлено на устранение предпосылок заболевания. Женщинам, отказавшимся от оперативной коррекции, назначают профилактику антибиотиками, препаратами выбора являются производные фосфоновой кислоты и нитрофураны в низких дозировках.
Прогноз и профилактика
Наиболее надежным методом лечения посткоитального цистита, возникшего на фоне анатомических аномалий, является хирургическое устранение существующего дефекта. Эффективность оперативного лечения достигает 70-85%. Профилактический прием уроантисептиков позволяет предупредить посткоитальный рецидив у 35% пациенток, иммунопрофилактика снижает частоту обострений на 73% и уменьшает выраженность патологических проявлений у 48-67% больных.
Мероприятий по первичной профилактике цистита, обусловленного особенностями строения уретры, не предложено. При отсутствии анатомических дефектов женщинам с рецидивирующей секс-индуцированной дизурией рекомендовано лечение воспалительных гинекологических заболеваний, замена тампонов менструальными гигиеническими прокладками, исключение переохлаждений, отказ от спринцеваний, контрацепции спермицидными средствами, использования ежедневных прокладок и презервативов без смазок, ношения синтетического белья.
Источник
Посткоитальный цистит – патологический процесс, развивающийся после сексуальной близости.
Данное заболевание обусловлено рядом причин и требует медикаментозного метода лечения.
Пройти диагностику и получить квалифицированную помощь при развитии посткоитального цистита можно в медицинском учреждении «Клиника ABC». Медсервис имеет для этого все необходимо современное оборудование и штат опытных специалистов. В клинике проводятся индивидуальные приемы и методы лечения, ориентированные под каждого пациента.
Причины заболевания
Посткоитальный цистит у женщин может развиваться по различным причинам, не зависимо от смены полового партнера.
Возможные причины и предрасполагающие факторы:
- Первая сексуальная близость с партнером.
- Недостаточная интимная гигиена у обоих партнеров. При этом патогенная микрофлора может приводить к другим воспалительным заболеваниям.
- Неадекватная предшествующая терапия, направленная на устранение молочницы. При этом заболевание может передаваться при половом контакте от партнера.
- Наличие остаточных элементов спайки или девственной плевы у женщин, обладающих усиленной функцией мочеиспускательного канала.
- Индивидуальные физиологические особенности строения мочеиспускательного канала – близкое расположение к половым органам.
- Климактерический период. Возникает патология на фоне атрофических изменений в слизистой оболочке уретры.
- Поражение ВИЧ-инфекцией.
Проникновение патогенной микрофлоры в мочеполовую систему. При назначении исследований диагностику рекомендуется пройти обоим половым партнерам. При этом симптомы и лечение посткоитального цистита у женщин могут отличаться от симптоматики мужчин.
Связь между половым контактом и развитием болезни не установлена. Данный процесс обусловлен попаданием патогенной микрофлоры во время секса.
Симптомы и признаки
Определить начало развитие патологии можно по соответствующим признакам.
Симптомы посткоитального цистита у женщин:
- позывы к мочеиспусканию после полового акта;
- режущие боли сразу после сексуальной близости;
- незначительное выделение мочи или выделение, но в небольших порциях;
- наличие примесей в моче – слизистые выделения, кровавые примеси, гной;
- незавершенное опорожнение мочевого пузыря, сопровождающееся тянущими болями в районе низа живота.
При этом состояния сопровождается общей слабостью организма, головокружениями, болезненными ощущениями внизу живота.
Первые симптомы посткоитального цистита у женщин можно заметить спустя несколько часов после сексуального контакта. Выраженность симптоматики снижается по прошествии 2-х суток.
Диагностика болезни
Для определения причины заболевания рекомендуется пройти ряд исследований и посещений сразу нескольких специалистов. В самом начале необходимо обратиться к терапевту и урологу для получения направления к специалисту по гинекологии.
Виды диагностики:
- общее исследование мочи и крови;
- биохимическое определение состава крови;
- исследование мочи по Ничепоренко;
- мазок из уретрального канала;
- УЗИ органов мочеполовой системы.
В более редких случаях для установления причин патологии может назначаться биопсия или эндоскопическое исследование, что позволит оценить состояние стенок мочевого пузыря.
Лечение посткоитального цистита
О том, как избавиться от посткоитального цистита, следует проконсультироваться со специалистом, так как эффективность терапии зависит от многих индивидуальных факторов пациентки. Лечение заболевания направлено на устранение провоцирующих факторов, которые способствуют проникновению патогенных микроорганизмов в уретральный канал.
При развитии болезни, обусловленной физиологическим строением мочеиспускательного канала, назначается хирургическое лечение, которое позволит восстановить транспозицию уретры.
В подавляющем большинстве случаев проводится медикаментозная терапия, губительно влияющая на бактериальных возбудителей. При этом препараты для лечения посткоитального цистита подбираются лечащим специалистом согласно степени тяжести патологического процесса.
Препараты
В первую очередь назначаются средства, оказывающие пагубное воздействие на патогенную микрофлору. К таким средствам относятся антибактериальные препараты.
Препараты для лечения посткоитального цистита:
- Антимикотические средства.
- Противовирусные препараты – Виферон (суппозитории, крем), Циклоферон.
- Антибиотики – Монурал, Фуромаг.
- Противогрибковые – Флуконазол.
- Обезболивающие препараты – Папаверин, Но-Шпа.
Во время терапии рекомендуется употреблять большое количество жидкости, что позволить ускорить процесс выздоровления. При этом в питье следует употреблять жидкости, обладающие высокими мочегонными свойствами. Также рекомендуется соблюдать постельный режим.
Во время лечения может происходить снижение иммунных сил организма, поэтому дополнительно назначаются иммуностимуляторы в виде Левомакса или Протефлазида.
В некоторых случаях могут применяться различные поливитаминные и минеральные комплексы, что позволит восполнить нехватку в организме некоторых полезных элементов.
Профилактические меры
Для предупреждения развития посткоитального цистита процесса рекомендуется соблюдать профилактические меры. Это позволит избежать случайного заражения и длительного периода лечения.
Профилактика:
- Использование контрацепции – презервативов. Это позволит избежать случайного заражения различных половых заболеваний.
- Систематическая интимная гигиена. Рекомендуется до начала полового контакта, а также сразу же после него проводить гигиенические процедуры с использованием мыла. Данный метод позволить устранить большинство патогенных возбудителей.
- Отказ от спермицидов. Подобная контрацепция способна вызвать инфекционное поражение и стать главной причиной развития заболевания.
- При занятиях сексом рекомендуется использовать только те виды презервативов, которые дополнительно имеют смазку. Это позволит избежать случайного травмирования во время полового акта.
- Разборчивость в выборе полового партнера. Частая смена партнеров, а также неразборчивые сексуальные связи могут стать причиной не только воспалительного заболевания, но и привести к другим более тяжелым патологиям.
- Перед непосредственным контактом рекомендуется заранее совершить все гигиенические и туалетные процедуры. При необходимости следует опорожнить мочевой пузырь.
При повторяющихся эпизодах болезни рекомендуется обратиться к специалисту за назначением вспомогательного лечения, включающего в себя прием иммуностимулирующих и иммуномодулирующих препаратов.
Получить консультацию специалиста по профилактике возникновения посткоитального цистита у женщин, а также выявить болезнь на ранних стадиях можно в лечебно-диагностическом комплексе «Клиника ABC». Учреждение ориентировано на эффективное лечение множества патологий с индивидуальным подходом к каждому пациенту. Квалифицированный штат сотрудников и высокотехнологичное оборудование помогут быстро и безопасно избавиться от посткоитального цистита. Записаться на личный прием в клинику можно по указанным номерам телефонов.
Цены на лечение посткоитального цистита в Москве
Стоимость лечения посткоитального цистита в урологиях Москвы
Клиника ABC 1499 руб.
Крылатское от 1950 руб.
Молодежная от 1950 руб.
Курская от 1950 руб.
Площадь Ильича от 2000 руб.
Текстильщики от 1950 руб.
Белорусская от 1950 руб.
Войковская от 1950 руб.
Римская от 2000 руб.
Севастопольская от 1950 руб.
Фрунзенская от 1800 руб.
ВДНХ от 1950 руб.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Источник
