Элевация шейки мочевого пузыря

Склероз шейки мочевого пузыря – это рубцовая деформация уретро-везикального перехода, обусловленная травматическими воздействиями, воспалительными процессами. Проявляется затруднением мочеиспускания, вялостью струи мочи, дизурическими явлениями. Диагностируется при помощи урофлоуметрии, ретроградной и микционной уретрографии, УЗИ мочевыводящих органов, МСКТ цистоуретрографии, задней уретроскопии, цистоскопии. Лечится оперативно путем трансуретральной резекции склерозированного участка. Хирургическое вмешательство дополняют антибактериальной и противовоспалительной терапией, при выраженной обструкции или обтурации предваряют эпицистостомией.
Общие сведения
По результатам исследований в сфере клинической урологии, склеротическая деформация с сужением просвета мочепузырно-уретрального сегмента выявляется у 0,4-1,5% пациентов, перенесших операцию по поводу доброкачественной гиперплазии простаты. Менее распространены случаи заболевания, обусловленные другими причинами. Вероятность развития склероза зависит от способа выполнения аденомэктомии. Реже всего рубцовая деформация возникает после ТУР гольмиевым лазером и биполярной плазменно-кинетической резекции, чаще всего – после чрезпузырной аденомэктомии. Обычно заболевание диагностируют у мужчин в возрасте после 45 лет, идиопатическая врожденная форма болезни может проявляться даже у младенцев.
Склероз шейки мочевого пузыря
Причины
Заболевание имеет полиэтиологическую основу, может быть как приобретенным, так и врожденным. Склеротические процессы в области шейки пузыря обычно вторичны, развиваются на фоне другой урологической патологии или под действием различных повреждающих факторов. Непосредственными причинами возникновения склероза в зоне мочепузырного треугольника являются:
- Хирургическое лечение урологических заболеваний. Обычно склеротические изменения выявляются у пациентов, перенесших открытые и эндоскопические операции по поводу аденомы предстательной железы. Реже интенсивное склерозирование начинается после лучевой терапии рака мочевого пузыря или простаты.
- Воспаление органов мочевыделительной системы. Вероятность склероза в области мочепузырно-уретра льного перехода увеличивается при хронических простатитах и циститах. В таких случаях регенеративная фаза воспаления принимает патологический характер, в пораженных участках формируется плотная соединительная ткань.
- Дизэмбриогенез. Идиопатическая форма склероза мочепузырной шейки носит название болезни Мариона. Патология встречается редко, характеризуется кольцевидным фиброзом подслизистого и мускульного слоев на выходе из мочевого пузыря. Факторы, способствующие возникновению врожденного склероза, пока не установлены.
Анатомической предпосылкой к развитию заболевания являются особенности строения стенки пузыря в области мочепузырного треугольника. Соединительная ткань собственной пластинки под уротелием этой зоны отличается меньшей рыхлостью, из-за чего слизистая оболочка менее растяжима и практически не имеет складок. В результате склеротические изменения плохо компенсируются и быстро проявляются клинически.
Патогенез
Механизм склерозирования шейки мочевого пузыря основан на чрезмерном разрастании соединительнотканных элементов при патологической регенерации поврежденных тканей. Как правило, предрасполагающими факторами к появлению склеротических изменений являются нарушение энергетического метаболизма в стенке органа, локальная воспалительная реакция, клеточная дистрофия, микроциркуляторные нарушения, характерные для доброкачественной гиперплазии предстательной железы. Иногда процесс провоцируется действием прямых повреждающих факторов (операционной травмы, лучевого излучения).
Склероз мочепузырной стенки формируется поэтапно. Сначала после фагоцитоза разрушенных клеток и коллагеновых волокон макрофагами в зоне повреждения происходит активная пролиферация фибробластов, усиливается синтез коллагена. В условиях ишемии, посттравматического воспаления, дисциркуляторных явлений нарушается баланс между коллагеногенезом и коллагенолизисом с нарастанием избытка соединительной ткани, преобладанием массы волокон над клеточными элементами, уменьшением количества специализированных клеток. В результате шейка мочевого пузыря подвергается фиброзированию, склерозированию или рубцеванию с частичным сужением (стриктурой) или полным перекрытием (облитерацией) просвета, что проявляется соответствующей клинической картиной.
Симптомы
Основным клиническим признаком заболевания является нарастающее ухудшение оттока мочи вплоть до ее полной острой задержки. На начальных этапах патологического процесса пациенты жалуются на затруднения при мочеиспускании, отмечают вялость мочевой струи. По мере прогрессирования склероза и увеличения количества остаточной мочи в полости органа у больных появляется ощущение неполного опорожнения мочевого пузыря. О присоединении воспаления свидетельствуют частые позывы к мочеиспусканию, болезненное отхождение мочи, повышение температуры тела до субфебрильных цифр.
Осложнения
Нарушение оттока мочи постепенно приводит к увеличению ее остаточного объема и застою в вышерасположенных органах мочевыделительной системы. В крайних случаях расширение мочеточников и чашечно-лоханочной системы завершается развитием двухстороннего уретерогидронефроза и хронической почечной недостаточности. Наличие пузырно-мочеточникового рефлюкса способствует восходящему распространению уроинфекций с возникновением уретерита, пиелонефрита.
На фоне мочепузырного застоя мочи чаще наблюдаются хронические циститы, могут сформироваться микродивертикулы. У некоторых пациентов происходит сморщивание мочевого пузыря. Длительное нарушение мочеиспускания способствует появлению невротических расстройств, депрессии, социальной дезадаптации пациентов.
Диагностика
Обследование мужчин с подозрением на склероз шейки мочевого пузыря включает инструментальные методы, позволяющие выявить признаки сужения участка пузырно-уретрального перехода, исключив другие причины обструкции. Важную роль в диагностическом поиске играет связь патологического процесса с проведенной операцией на простате, лучевой терапией тазовых органов, урологическими инфекциями. Наибольшей информативностью обладают:
- Уродинамические исследования. При сохраненном мочеиспускании пациентам обычно назначают урофлоуметрию. Длительное нарастание и уменьшение объемной скорости тока мочи подтверждает обструкцию нижних отделов мочевыделительной системы, однако не позволяет выявить точное место стеноза. Поэтому методика обычно предваряет проведение других инструментальных исследований.
- Уретрография. Рентгенологический метод дает возможность обнаружить препятствие току мочи в области перехода мочевого пузыря в уретру, при этом уретральный канал остается полностью проходимым. Чаще применяется ретроградная уретрография, визуализирующая заполнение мочеиспускательного канала рентген-контрастным раствором, реже – микционное исследование процесса мочевыделения.
- Эхография. С помощью УЗИ мочевого пузыря оценивают анатомические особенности строения органа, в том числе пузырно-уретрального сегмента, определяют его вместимость и объем остаточной мочи, который при склерозе шейки обычно превышает 20 мл. Дополнительное ультразвуковое исследование почек, мочеточников, простаты (при ее наличии), уретры позволяет установить другие причины нарушения мочеиспускания.
- Мультиспиральная компьютерная томография. МСКТ цистоуретрография, обеспечивающая создание трехмерной модели пораженной области – один из наиболее точных неинвазивных методов диагностики склероза. Используя МСКТ, можно точно определить место стриктуры нижних мочевыводящих путей, выраженность склеротических изменений, толщину стенки везикально-уретрального перехода.
- Эндоскопия. Визуализация пораженной области при уретроцистоскопии дает возможность не только выявить участок стриктуры, но и оценить состояние слизистой оболочки, степень рубцовых изменений. При достаточном для прохождения эндоскопа просвете шейки осматривается полость мочевого пузыря. Обследование может дополняться биопсией для гистологического исследования тканей.
Общий анализ мочи при склерозе мочепузырной шейки играет вспомогательную роль, направлен на выявление возможных сопутствующих воспалительных процессов. Заболевание дифференцируют с аденомой предстательной железы, ложным ходом из мочеиспускательного канала в мочевой пузырь, предпузырем мочевого пузыря, склерозом простаты, злокачественными и доброкачественными опухолями мочевого пузыря. По показаниям врач-уролог может назначить консультацию онколога, андролога.
Лечение склероза шейки мочевого пузыря
Эффективная консервативная терапия заболевания не предложена. Единственный метод восстановления проходимости уретро-везикального сегмента – хирургическое иссечение рубцовой ткани. Эффект от ликвидации стриктуры с помощью бужирования временный, проведение этого вмешательства зачастую приводит к возникновению различных осложнений.
На этапе предоперационной подготовки и в послеоперационном периоде пациенту проводится антибактериальная терапия для профилактики инфекционных осложнений. При наличии признаков воспаления и болевого синдрома возможно дополнительное назначение нестероидных противовоспалительных средств. Для быстрой разгрузки мочевыделительной системы при значительной обструкции шейки предварительно может выполняться открытая или троакарная эпицистостомия.
Наиболее эффективным и наименее травматичным вмешательством для восстановления нормального пассажа мочи является ТУР шейки мочевого пузыря. При трансуретральной резекции склерозированные ткани полностью удаляются лазерными либо электрокоагуляционными ножами, что позволяет устранить обструкцию. Открытые инвазивные операции на мочепузырной шейке из-за травматичности и высокого риска осложнений в настоящее время практически не применяются.
Прогноз и профилактика
Эффективность хирургического лечения склеротической деформации мочепузырной шейки достигает 91%, однако при значительном сужении ее просвета возрастает риск послеоперационных рецидивов. Профилактика склероза направлена на адекватную своевременную терапию урологических заболеваний, щадящее выполнение аденомэктомии, других вмешательств на простате и мочевом пузыре. Для предотвращения рецидива обструкции после ТУР рекомендовано использование современных высокоэнергетичных генераторов, работающих в режиме менее травматичного биполярного резания и коагуляции.
Источник
Нечипоренко Н.А.
УО «Гродненский государственный медицинский университет», Республика Беларусь
В 0,4-7,1% случаев после открытой адномэктомии развиваются стенозы шейки мочевого пузыря и стриктуры задней уретры, лечение которых и сегодня представляет значительные трудности.
Цель исследования. Выбор оптимального метода лечения больных со стенозами шейки мочевого пузыря и стриктурами задней уретры после перенесенной открытой чреспузырной аденомэктомии.
Материал и методы. Наблюдали 66 больных, у которых в сроки 1 месяц – 5 лет после чреспузырной аденомэктомии с ушиванием хирургической капсулы аденомы, появились признаки инфравезикальной обструкции. У всех отмечено наличие остаточной мочи, у 14 человек развилась острая задержка мочеиспускания, 16 человек поступили в клинику с функционирующей цистостомой.
Среди всех 66 больных 52 аденомэктомия выполнена в одном учреждении, что позволило объективно провести анализ причин развития инфравезикальной обструкции.
Всем больным проведено идентичное обследование, включавшее экскреторную урографию, ретроградную уретрографию, встречную цисто-уретрографию, уретроскопию. В результате проведенного обследования у всех выявлена механическая обструкция шейки мочевого пузыря, у 16 человек были вторичные камни в мочевом пузыре.
Все пациенты оперированы. Открытая реконструкция шейки мочевого пузыря выполнена 18-ти больным; операция комбинированным чреспузырным и трансуретральным доступом проведена 17-ти больным и 31-му пациенту проведено трансуретральное вмешательство.
Результаты и обсуждение. Специальное обследование пациентов начинали с уретрографии.
Для получения полной информации о состоянии зоны обструкции у 22 больных мы применили методику встречной цисто-уретрографии. После рентгеновского обследования выполняли ирригационную уретроскопию. Исследование позволяло детально осмотреть все отделы уретры дистальнее нижней границы стриктуры или облитерации.
В результате обследования больных были выявлены: стеноз шейки мочевого пузыря -у 54 человек; облитерация шейки мочевого пузыря – у 12.
Больным проведено хирургическое лечение.
Характер вмешательства зависел от локализации, протяженности и характера обструкции.
1. Стеноз шейки мочевого пузыря. Среди 54 больных со стенозом шейки мочевого пузыря открытые операции выполнены в 9 случаях. В ходе операции установлено, что внутреннее отверстие уретры не пропускало кончик пальца, ткани в области внутреннего отверстия были рубцово изменены, деревянистой плотности. Толщина тканевой перемычки между просветом мочевого пузыря и ложем удаленной аденомы не превышала 1 см.
Выполнялась резекция шейки мочевого пузыря с формированием входа в простатический отдел уретры в форме широкой воронки свободно пропускавшей в простатический отдел уретры указательный палец. По уретре в мочевой пузырь проводился катетер Фолея №18-20, который оставался в уретре 10-12 суток.
Операция дала хорошие результаты. Самостоятельное мочеиспускание восстановилось у всех больных. Рецидива в течение 3-8 лет наблюдения за пациентами не было.
Остальным 45 больным со стенозом шейки мочевого пузыря выполнена ТУР шейки пузыря. Причем, у 11 человек шейка пузыря была настолько сужена, что просвет шеечного канала при уретроскопии не определялся, и провести тубус резектоскопа в мочевой пузырь не представлялось возможным. Протяженность сужения шеечного канала достигала 1,5 см.
В связи с этим больным был вскрыт мочевой пузырь, указательным пальцем определялась область внутреннего отверстия уретры (ориентиром служил буж введенный в уретру до места стеноза шейки) и проводилась туннелизация шейки мочевого пузыря. Затем пальцем просвет отверстия увеличивался. После этого таким же образом (под контролем пальца) в мочевой пузырь по уретре проводился тубус резектоскопа, формировалась эпицистостома и выполнялась ТУР шейки мочевого пузыря с формированием широкого входа в простатический отдел уретры. Рубцовые ткани резецировались до неизмененной зоны, о чем свидетельствовало появление кровоточащих сосудов в операционном срезе.
Отдаленные результаты ТУР шейки мочевого пузыря у 43 пациентов хорошие. У 2 человек через 1-2 года развился рецидив стеноза, что потребовало повторного выполнения ТУР шейки пузыря.
2. Облитерация шейки мочевого пузыря. Облитерация шейки мочевого пузыря диагностирована у 12 человек. Толщина тканевой перемычки между просветом мочевого пузыря и простатическим отделом уретры составлял 0,8-1,6 см по данным встречной уретро -цистограммы.
Открытая операция выполнена у 3 больных, туннелизация шейки пузыря под контролем пальца введенного в мочевой пузырь с последующей ТУР шейки пузыря проведена 9 пациентам.
Результаты операций у всех 12 человек хорошие, рецидива в процессе наблюдения за больными нет.
Обсуждение результатов. Анализ протоколов аденомэктомии у 52 больных со стенозом или облитерацией шейки мочевого пузыря показал следующее. Во всех случаях с целью гемостаза из ложа накладывались кетгутовые швы на хирургическую капсулу аденомы (в 32 случаев – кисетный кетгутовый шов ив 20 случаях – отдельные узловые кетгутовые швы). Клинические проявления стеноза шейки мочевого пузыря стали проявляться в сроки от 1-го месяца после операции до 2-х лет и постепенно прогрессировали.
Т.о., строгое соблюдение технических правил выполнения чреспузырной аденомэктомии, использование съемных швов для остановки кровотечения из ложа аденомы являются основой профилактики развития поздних осложнений после аденомэктомии в виде инфравезикальной обструкции.
Выводы.
- Следует отказаться от использования гемостатического постоянного кисетного кетгутового шва капсулы аденомы как таящего в себе опасность развития стеноза или облитерации шейки мочевого пузыря после открытой чреспузырной аденомэктомии.
- Методом выбора в лечении стенозов и облитераций шейки мочевого пузыря после аденомэктомии является трансуретральная резекция шейки.
Источник

«Доктор, меня замучил этот цистит! И чем я уже только не лечилась…»
Такую или подобную фразу часто слышит каждый практикующий уролог, причём не только из уст молодых девчонок, легкомысленно щеголяющих в коротких юбках в любую погоду; но и от солидных дам, достаточно серьёзно относящихся к своему здоровью.
Проблема воспалительных заболеваний нижних мочевых путей у женщин с каждым годом становится всё актуальней и требует поиска других решений, чем назначение банального «Фурагина».
Почему так происходит? Давайте попробуем разобраться.
Конечно, цистит (воспаление мочевого пузыря) – проблема, в основном, женская. У мужчин встречается достаточно редко и, как правило, связана с мочекаменной болезнью, аденомой простаты, стриктурой уретры или другими заболеваниями мочеполовой сферы. То есть на «пустом месте» не возникает.
У женщин же, кроме анатомических особенностей (короткий и широкий мочеиспускательный канал, непосредственная близость половых путей) есть целый ряд предпосылок для развития этого заболевания, начиная с функциональных и заканчивая поведенческими.
К первым можно отнести склонность женского организма к проблемам с кишечником (запоры, синдром раздражённой кишки и т.д.), участившийся, в последние годы, дисбаланс гормональной регуляции (нарушение менструального цикла, состояния пре- и постменопаузы, рецидивирующий дисбактериоз влагалища) и т.д..
Вторая группа причин – это, конечно, дань цивилизации и современному образу жизни. Здесь и частая смена партнёров, рецидив и хронизация инфекций, передающихся половым путём, и самолечение по интернету, влияние рекламы различных гигиенических средств, действие которых далеко не всегда соответствует заявленным результатам, и многое другое.
Отдельно хочу остановиться на проблеме нерационального лечения банального цистита, приводящей к тому, что эта болезнь становится Вашим «спутником» если не на всю жизнь, то очень на долго. Ведь как оно обычно бывает: проснувшись утром, почувствовав боль внизу живота и частое с резью мочеиспускание быстро бежите в ближайшую аптеку, где добрая «аптекарша», ссылаясь на свой жизненный опыт, рекомендует купить и попринимать, например, Фурагин. Выпив несколько таблеток, на завтра, почувствовав себя хорошо, пачка Фурагина засовывается на какую-нибудь полку кухонного шкафчика и пребывает в забвении до следующего раза, через месяц, два, три, год; у кого как. Но всё равно к «целебной пачке» возвращаются практически все. Ситуация повторяется. Периоды ремиссии сокращаются и, в конечном итоге, Вы понимаете, что безупречно действующий ранее препарат не приносит даже облегчения симптомов, не говоря уже о полном выздоровлении. И тогда, наконец-то, Вы решаетесь обратиться к специалисту, который, надеюсь, будет грамотным и первым делом назначит бакпосев мочи (анализ мочи на флору и чувствительность к антибиотикам). Через несколько дней, получив результат анализа Вы, даже не имея медицинского образования, понимаете, что выделенный из Ваших мочевых путей микроб абсолютно не убиваем препаратами группы Фурагина. И кто виноват: добрая «аптекарша», порекомендовавшая принимать лекарство не менее 5 дней или Вы, закинув конвалюту в кухонный ящик, как только стало хорошо?!
Вопрос – риторический (сам по себе подразумевает ответ).
Микроб – не дурак. Он – маленький, но умный и хитрый. И то, что его не убивает – делает его сильнее! Именно так и происходит при лечении любых воспалительных заболеваний неправильными дозами антибиотиков в нерегламентированные сроки.
Конечно, по результату бакпосева, профессионал сможет подобрать действенный препарат на адекватный период, но, к сожалению, это лечение так же может не привести к полному выздоровлению, поскольку в мочевом пузыре уже могли произойти определённые изменения, требующие вмешательства посерьёзнее чем таблетки или уколы.
Вследствие длительно протекающих воспалительных процессов, особенно с частыми рецидивами, практически всегда возникают структурные изменения слизистой оболочки мочевого пузыря, которые приводят к неспособности органа противостоять атакам инфекции и даже способствовать развитию злокачественных новообразований.
В этом контексте именно лейкоплакия мочевого пузыря составляет основную долю тех проблем, которую Вам самостоятельно решить не удастся.
Лейкоплакия мочевого пузыря – хроническое заболевание, в основе которого лежит плоскоклеточная метаплазия уротелия (слизистой оболочки мочевого пузыря) и является факультативным предраком (т.е. не обязательно приводящим в перспективе к злокачественному заболеванию, но от этого всё равно не безобидное).
Выявляется примерно у 60% женщин репродуктивного возраста и в 90% при хронических рецидивирующих циститах. И мне, лично, не понятно, почему до сих пор не уделяется должного внимания этой проблеме!?
Этиология заболевания чётко не определена, но основными факторами провоцирующими его развитие считаются ИППП (Инфекции Передающиеся Половым Путём), хронические воспалительные процессы женской половой сферы, дисгормональные состояния, иммунодефицит, хроническая уроинфекция и т.д..
Хронический рецидивирующий цистит провоцирует возникновение лейкоплакии, а затем, уже сама лейкоплакия поддерживает хроническое воспаление в мочевом пузыре. Развивается, так называемый, замкнутый «порочный круг», разорвать который, только приёмом антибиотиков, к сожалению, не получается.
В отечественных и зарубежных протоколах обследования и лечения урологических заболеваний при хронических рецидивирующих циститах чётко прописана необходимость выполнения цистоскопии (эндоскопического исследования мочевого пузыря) именно для установления причины такого упорного течения болезни. И практически всегда обнаруживается уже резвившееся изменение слизистой, зачастую, в виде лейкоплакии.
Действительно, цистоскопия, особенно с биопсией (исследованием удалённого участка стенки мочевого пузыря под микроскопом) является единственным методом подтверждения диагноза. А правильно поставленный диагноз, как учили меня ещё в онкологии, это – залог успешного лечения. Вообще-то, если честно, «опытным глазом» можно поставить предварительный диагноз и без биопсии, но где-же набраться «опытных глаз» на каждый цистоскоп!? Поэтому, настоятельно рекомендую выполнять цистоскопию с эндовидеофиксацией (записью исследования на электронные носители), чтобы состояние Вашего мочевого пузыря мог оценить не только врач, выполнявший процедуру, но и любой другой специалист.
Я, как говорится, «в теме» уже более 20 лет и, не смотря на то, что опыт исчисляется не одной сотней цистоскопий, биопсию беру всегда, если не при первичном исследовании; то во время операции – обязательно.
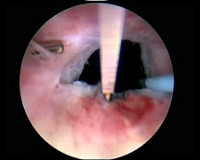
Если интересно, то именно так выглядит «классическая» лейкоплакия мочевого пузыря при цистоскопии.
Для просмотра видео – дважды кликнуть «иконку» левой кнопкой, затем открыть.
К сожалению, далеко не всегда, лейкоплакия мочевого пузыря выглядит классически и, в большинстве случаев, цистоскопическая картина может ввести в замешательство неопытных урологов. И вот только некоторые варианты этого заболевания.
Как бы то ни было, но эти участки, как я называю, «белёсого моховидного разрастания слизистой» и являются проявлениями лейкоплакии.
Естественно, что такая слизистая оболочка не может выполнять свои функций, основной из которых является защита от проникновения и развития микроорганизмов.
Консервативные методы лечения лейкоплакии мочевого пузыря – неэффективны и, в основном, сводятся к периодическим курсам антибиотикотерапии.
Иногда, надеюсь, из самых добрых побуждений, Вам могут предложить курс инстилляций (заливок лекарственных веществ) в мочевой пузырь.
К инстилляциям у меня отношение неоднозначное. Да, в некоторых ситуациях, они могут помочь, но только не в случае лейкоплакии, а зачастую, приносят только вред. Я, лично, категорически против заливок на основе различных масел (облепихового, шиповникового и т.п.). Ну посудите сами: масло не растворяется и не смешивается с водой, и как оно тогда может воздействовать на постоянно «мокрую» слизистую мочевого пузыря? Кроме того, и здесь не надо иметь больших познаний в физике, любое масло легче воды и для того что бы оно полностью вышло из мочевого пузыря, мочиться надо «стоя на голове», в несвойственной для обычного человека манере!
В подтверждение своих слов, хочу продемонстрировать видео цистоскопии, при которой я удалил из мочевого пузыря уже прогорклое зловонное облепиховое масло через 2 (!) месяца после инстилляции.
Это – инородное тело в мочевом пузыре. Какую пользу оно может принести!? И только представьте, что могло бы произойти, если бы это «лекарственное средство» осталось в организме на год, два, три…!
Надеюсь, убедил, что в лечении лейкоплакии мочевого пузыря ни таблетки, ни «целебные заливки» не помогут. Единственным правильным и действенным способом борьбы с этим недугом являются методы, позволяющие радикально удалить её из органа.
Наиболее распространённым вариантом оперативного вмешательства является трансуретральная электрорезекция (ТУР).
Гораздо реже производиться лазерная коагуляция слизистой мочевого пузыря.
И в том и в другом случае полностью удаляются поражённые участки, давая возможность нарасти новой, способной адекватно выполнять свои функции слизистой.
Я, лично, владея обеими методиками, всё-таки отдаю предпочтение лазерной коагуляции по ряду причин: во-первых – лазерный луч позволяет более точно провести обработку патологических очагов, во-вторых – особенность репарации (заживления) лазерных ожогов, связанная с процессом интенсивного неоангиогенеза (образованием новых кровеносных сосудов), что немаловажно для питания вновь сформировавшейся слизистой и в-третьих – для выполнения электрорезекции через мочеиспускательный канал нужно провести инструмент диаметром минимум 7 мм., тогда как для подведения лазерного излучения достаточно эндоскопа толщиной в 4,5мм. Лишняя травма уретры, уже довольно измученной частыми воспалениями, никому не нужна. И, как показывает практика, 8 из 10 пациенток на следующий день после лазерной коагуляции не предъявляют жалоб относительно мочеиспускания, а заживление лазерных ожогов проходит быстрее и лучше электрических.
Ни в коем случае не хочу принизить результаты электрорезекции и не только по причине отсутствия лазеров во многих лечебных учреждениях и подготовленных к работе на них специалистов. Метод подтверждён хорошими результатами и имеет право сегодня на существование, но, опять-таки, по моему мнению, в связи с развитием медицинских технологий, обречён на постепенное вымирание.
Искренне надеюсь, что, прочитав это и просмотрев, не всегда понятные для непрофессионала, видео Вы узнали кое-что о болезни, возможно, присутствующей внутри Вас, стали чуть-чуть «урологом» и знаете, как вести себя дальше.
Цистоскопическая картина лейкоплакии мочевого пузыря.
https://www.youtube.com/watch?v=9u3iRiavUXg
Варианты поражения слизистой при лейкоплакии мочевого пузыря
https://www.youtube.com/watch?v=1JMpkoT5k7s
Облепиховое масло в мочевом пузыре через 2 месяца инстилляции.
https://www.youtube.com/watch?v=ntc81Q_YhGo
Cлизистая мочевого пузыря через 2 месяца после лазерной коагуляции.
https://www.youtube.com/watch?v=3OawMzQwrmc
Удаление лейкоплакии мочевого пузыря при помощи гольмий-неодимового лазера.
https://www.youtube.com/watch?v=2pH2E845bS4
В заключении, я хотел бы вернуться к тому с чего начал: наиболее частые вопросы пациентов.
«Доктор, и что, после этой операции я раз и на всегда забуду эту проблему!?»
И я, обычно, отвечаю: «Нет! И ещё раз НЕТ!»
К сожалению, мы лечим следствие, а не причину заболевания. Убрав лейкоплакию, мы не искореняем то, что её вызвало.
И здесь очень многое зависит от Вас! От того, насколько Вам удастся ликвидировать причины, поспособствовавшие развитию болезни.
И поверьте, если Вы распрощаетесь с проблемами, вызвавшими лейкоплакию, тогда избавитесь от неё если не навсегда, то очень надолго!
А я, буду всегда рад помочь Вам и словом и делом!
С.В. Попов
Источник
