Электрофорез с атропином на область мочевого пузыря что это такое

| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Лечение нейрогенного мочевого пузыря представляет собой сложную задачу, которая требует совместных усилий врачей-нефрологов, урологов и невропатологов с проведением комплекса дифференцированных корригирующих мероприятий. Для больных с нейрогенным мочевым пузырем рекомендуется охранительный режим с устранением психотравмирующих ситуаций, с полноценным сном, отказом от эмоциональных игр перед ночным сном, проведение прогулок на свежем воздухе.
Назначение лекарственных средств предусматривает оказание определенного влияния на патогенез нейрогенного мочевого пузыря, его отдельные звенья с получением в определенном проценте случаев положительного клинического эффекта. Это касается восстановления детрузорно-сфинктерных отношений, резервуарной функции мочевого пузыря и управляемого мочеиспускания. Таким образом, в основе лекарственной коррекции нейрогенного мочевого пузыря лежат эффекты влияния различных групп фармпрепаратов: во-первых, на функцию мочевого пузыря (внутрипузырная гипертензия в фазу накопления), т.е. на дезадаптацию детрузора; во-вторых, на форму нейрогенного мочевого пузыря (гиперрефлекторная или гипорефлекторная). Наряду с лечением, непосредственно направленным на улучшение функционального состояния мочевого пузыря, осуществляются мероприятия, нормализующие ЦНС. При явлениях вегетативной дистонии – лекарственные средства симпатотропного или парасимпатотропного действия в зависимости от характера дисфункции. Использование одной фармакотерапии, как правило недостаточно. При нейрогенном мочевом пузыре широко используется физиотерапевтическое лечение (электростимуляция, ультразвуковое воздействие, электросон, регионарная гипертермия мочевого пузыря, электрофорез лекарственных средств).
Рекомендуемый лечебный комплекс
Нейрогенная дисфункция мочевого пузыря по гипорефлекторному типу:
- Режим принудительных мочеиспусканий (через 2-3 часа).
- Ванны с морской солью.
- Курс адаптогенов (жень-шень, элеутерококк, лимонник, заманиха, родио-ла розовая, золотой корень по 2 капли настойки на год жизни в первой половине дня).
- Глицин перорально 10мг/ кг в сут. в течение мес.
- .Физиотерапия:
- электрофорез с прозерином, хлористым кальцием;
- ультразвук на область мочевого пузыря;
- стимуляция мочевого пузыря (СМТ). При дальнейшем лечении используются антихолинэстеразные средства: убретид (дистигмин бромид) ингибирующий ацетилхолинэстеразу (назначается по 1/2 таб. (0,25 мг) 1 раз в 2-3 дня натощак); ацеклидин (холиномиметик) (вводится по 0,4-1,0 мл 0,2%-ного раствора подкожно 2 раза в сут. через 12 ч одновременно с цитохромом С и рибофлавином в течение 12-14 дней). Повторный курс лечения проводится через 1,5 мес. Прозерин (электрофорез или перорально) в дозе 1 мг/год жизни. Галантамин 1%-ный раствор в дозе не более 10 мг/кг в сут.
Нейрогвнная дисфункция мочевого пузыря по гиперрефлекторному типу.
- Препараты валерианы, корня пиона, пустырника.
- Препараты красавки (беллоид, беллатаминал).
- Пантогам перорально по 0,025 мг 4 раза в день на 2-3 мес.
- Пикамилон 5 мг/кг в сутки на 1 мес.
- Физиотерапия:
- электрофорез атропина, папаверина на область мочевого пузыря;
- магнитотерапия;
- ультразвук на область мочевого пузыря;
- электростимуляция мочевого пузыря по расслабляющей методике;
При неэффективности лечебных мероприятий применяются антихолинэргетики (назначается один из препаратов). Для прогностической оценки эффективности средств этой группы используют атропиновую пробу, положительные результаты которой (улучшение показателей уродинамики через 30-40 мин. после подкожного введения атропина) являются показаниями к назначению антихолинергетиков. Атропин – по 0,05-0,5 мг 1 или 2 раза в день. Дриптан (оксибутинин) у детей старше 5 лет по 1 таб. (5 мг) 2 раза в день (3 раза с последней дозой перед сном при ночном энурезе). Мелипрамин – по 0,02-0,03г 1 раз на ночь или по 0,01-0,025 г в 16 и 20 ч. Лечебной дозы достигают постепенно, начиная с 0,01 г. Помимо антихолинергического действия обладает миотропной спазмолитической и антидепрессантной активностью.
В последние годы для лечения нейрогенного мочевого пузыря, сопровождающейся ночным энурезом, применяют десмопрессин – синтетический аналог вазопрессина, природного антидиуретического гормона нейрогипофиза. Его применение возможно только у детей, достигших 5-летнего возраста. Начальная доза – 0,1 мг однократно (на ночь) с последующим постепенным увеличением до 0,4 мг. Курс лечения составляет от 6 недель до 3 мес.
При развитии инфекционно-воспалительных заболеваний органов мочевой системы на фоне данного состояния помимо основного курса антибиотиков и уросептиков необходим дополнительный прием уросептиков в 1/3 суточной дозы однократно на ночь в течение 2-х мес.
При наличии нейрогенной дисфункции мочевого пузыря необходим ежеквартальный контроль анализов мочи и на фоне интеркуррентных заболеваний, контроль ритма мочеиспусканий, ультразвуковое исследование почек и мочевого пузыря 1 раз в 9-12 мес.
[1], [2], [3], [4], [5], [6], [7]
Источник
Физиотерапия при нейрогенном мочевом пузыре
Физические методы лечения нейрогенных дисфункций мочевого пузыря применяют в комплексной патогенетической терапии пациентов с нейрогенными дисфункциями мочевого пузыря и назначают с учетом характера нарушений.
При гиперактивности мочевого пузыря используют методы, обладающие спазмолитическим, симпатомиметическим, седативным эффектами, способствующими расслаблению детрузора и сокращению сфинктера.
В случае гипотонии применяют методы стимуляции детрузора, обладающие холиноподобным эффектом (миостимулирующие методы).
Спазмолитические методы физиотерапевтического лечения нейрогенной дисфункции мочевого пузыря:
Электрофорез холинолитиков. Применяют атропин (0,1% раствор), платифиллин (0,03% раствор), 0,2% раствор эуфиллина на область мочевого пузыря, ежедневно, плотность тока 0,03-0,05 мА/см2, по 10-15 мин; курс 10-12 процедур;
Парафиновые аппликации дают спазмолитический эффект за счёт теплового действия, в результате чего достигается расслабление гладкой мускулатуры мочевого пузыря. Применяют на зону мочевого пузыря или по трусиковой методике. Температура парафина 40-45°С, время воздействия 30-45 мин, ежедневно; курс 10-15 процедур;
Ультразвуковая терапия способствует улучшению кровоснабжения зон иннервации сфинктера и детрузора. Проводится на паравертебральные области (LI-LIII) и область мочевого пузыря. Интенсивность воздействия 0,1-0,4 Вт/см2, лабильно, по 3-5 мин на зону, ежедневно; курс 10-12 процедур.
Седативные методы физиотерапевтического лечения нейрогенной дисфункции мочевого пузыря:
Электросонтерапия способствует накоплению серотонина в подкорковых структурах за счет активации токами проводимости серотонинергических нейронов дорсального ядра шва. Процедуры проводят при частоте импульсов 10-20 Гц, продолжительность процедуры 20-30 мин, через день или 2 дня подряд с перерывом на третий; курс 10-12 процедур;
Гальванический воротник по Щербаку. При применении этого метода снижается афферентная импульсация в ствол головного мозга вследствие активации потенциалзависимых калиевых ионных каналов и гиперполяризации возбудимых мембран периферических нервных волокон воротниковой области, достигается нормализация тормозновозбудительных процессов в коре головного мозга. Сила тока 6-16 мА, продолжительность процедуры 6-16 мин, ежедневно; курс 10 процедур.
Миостимулирующие методы физиотерапевтического лечения нейрогенной дисфункции мочевого пузыря:
Диадинамотерапия области мочевого пузыря током ОР приводит к ритмическому сокращению большого числа миофибрилл мышц сфинктера, что применяют при гиперрефлекторном мочевом пузыре, в течение 5-7 мин, ежедневно; курс 10 процедур;
СМТ-терапия области мочевого пузыря активирует сокращение сфинктера. Используют II РР, частота модуляций 30 Гц, глубина модуляций 75-100%, ежедневно; курс 10 процедур;
Электрофорез прозерина (0,1% раствор), галантамина (0,25% раствор) на область мочевого пузыря, плотность тока 0,03-0,05 мА/см2, ежедневно; курс 10 процедур.
Наибольшее распространение получили методы электростимуляции.
Электростимуляция, применяющеяся для коррекции нейрогенной дисфункции мочеиспускания, может быть: поверхностной (кожной), внутриполостной (внутрипузырной, анальной или вагинальной) и инвазивной (сакральная нейромодуляция).
В последнее время широкое распространение получило сочетание электростимуляции с терапией по принципу биологической обратной связи (БОС-терапия). В этом случае пациент, подключенный к аппарату, выполняет упражнения, результат которых можно увидеть на экране монитора в виде анимированного графика. Это позволяет значительно повысить эффективность физических упражнений, направленных на укрепление мышц тазового дна.
Тибиальная нейромодуляция – раздражение тибиального (большеберцового) нерва слабым электрическим током с целью лечения гиперактивного мочевого пузыря. Для этого используют игольчатый или накожный электрод, который устанавливают в точку, находящуюся на 5 см. выше медиальной лодыжки. Пассивный электрод размещают в области голеностопного сустава. Методика не имеет побочных действий, для достижения стабильного эффекта требует регулярного применения.
Источник

Загрузка…
Читать статью в PDF: Опыт физиотерапевтического лечения пузырнозависимых форм мегауретера у детей
С.П. Яцык, Б.К. Шамов, И.Е. Смирнов, С.М. Шарков, О.М. Конова, А.Г. Буркин
Научный центр здоровья детей РАМН, Москва
Статья посвящена одному из важных вопросов детской урологии – лечению мегауретера у детей, наличие которого чревато развитием склеротических изменений в почечной паренхиме и формированием хронической почечной недостаточности. Авторы применили физиотерапевтический метод лечения, включающий электрофорез области мочевого пузыря и нижней трети мочеточников с препаратом, обладающим противосклеротическим действием. Представлены полученные результаты, которые демонстрируют положительный эффект указанной терапии. Ключевые слова: мегауретер, осложнения, лечение, физиотерапевтические методы, дети.
В детской практике мегауретер – одна из серьезнейших проблем, приводящая к почечным осложнениям. Во-первых, нарушение пассажа мочи по мочеточнику не обеспечивает адекватной эвакуации проникающей в мочевые пути микробной флоры, которая вызывает воспаление в почечной паренхиме (пиелонефрит). Во-вторых, негативное воздействие на почечный кровоток оказывает повышенное внутрипочечное гидростатическое давление. Исходом хронического воспаления и нарушения почечного кровообращения является про-грессирование повреждения паренхимы почек с развитием склеротических процессов и нарушением ее функций (вторичное сморщивание почки, нефроскле-роз), развитие хронической почечной недостаточности (ХПН) и артериальной гипертензии [1].
По данным Российского регистра ХПН, у детей за 2000-2004 гг. обструктивные уропатии занимают 1-е место и составляют 43% в общей структуре болезней, формирующих ХПН [2].
Сложности в дифференциальной диагностике обст-руктивных и необструктивных видов мегауретера, тяжелое течение вторичного обструктивного пиелонефрита, участие нейрогенных дисфункций мочевого пузыря в патогенезе повреждения почек, высокая частота сочетанной патологии (миелодисплазия, аноректаль-ные пороки и др.) и, как следствие, затруднения при выборе сроков и способов лечения (консервативного или оперативного) диктуют необходимость поиска быстрых, точных и малоинвазивных методов динамической оценки функционального состояния верхних мочевыводящих путей [3, 4].
Снижение перистальтической активности, а также нарушение эвакуаторной и замыкательной функции мочеточника напрямую связаны с апоптозом миоцитов стенки мочеточника и повышенным отложением коллагена в стенке мочеточника [5]. Известно, что в основе процессов, определяющих воспалительно-репаративные изменения, лежат местные и общепатологические реакции, которые регулируются интегральной системой межклеточных взаимодействий посредством синтеза целого комплекса биологически активных соединений (цитоки-нов, факторов роста и т. д.).
При длительном повреждении ткани мочеточника происходит накопление в крови агрессивных биологических соединений (гуморальных медиаторов воспаления), которые оказывают влияние непосредственно на клетки органа-мишени и на основные клеточные элементы воспаления, привлекая их в очаг альтерации [6, 7].
В последние годы нами интенсивно исследуются молекулярные механизмы повреждений тканей мочеточника при мегауретере. Установлено, что местные и системные реакции в мочевыводящей системе регулируются путем межклеточных взаимодействий, опосредуемых трансформирующим фактором роста pi (TGF pi), а также изменениями активности ряда тканевых ферментов – матриксных металлопротеиназ (MMP) и их тканевого ингибитора (TIMP-1), непосредственно определяющих состояние внеклеточного матрикса (ВКМ) мочеточника [5, 7].
Многоплановая роль суперсемейства TGF pi сводится к регуляции действия других цитоки-нов, стимуляции синтеза и снижению деградации ВКМ, контролю развития склеротических и воспалительных процессов в тканях мочеточника. Усиленная экспрессия TGF pi опосредует развитие фиброза, что в свою очередь способствует прогрессированию ренальных и дис-пластических изменений при врожденных обструктивных уропатиях [8].
Таким образом, увеличение секреции провоспалительных цитокинов или дисбаланс соотношения про- и противовоспалительных цитокинов может иметь важное значение в патогенезе мегауретера у детей.
В нашем исследовании принимали участие i5 мальчиков с пузырно-зависимой формой мегауретера в возрасте от 5 до i4 лет. Известно, что изменения мочеточника у таких больных имеют вторичный характер и зависят преимущественно от выраженности нарушений функции мочевого пузыря, поэтому тактика лечения направлена на восстановление резервуарной и эвакуаторной функции мочевого пузыря.
С целью оптимизации консервативной терапии детям данной группы проводился электрофорез области мочевого пузыря и нижней трети мочеточников с препаратом Ферменкол, действие которого направлено на разрушение избыточного коллагена.
Методика проведения электрофореза
Для проведения процедуры электрофореза 4 мг сухого активного вещества, представляющего собой комплекс из 9 коллагенолитических протеаз с молекулярной массой от 23 до 36 кДа, разводили в 20 мл средства для приготовления раствора ферментов с pH 5,0 ± 0,5. Марлевая салфетка, смоченная в полученном растворе коллагеназ с концентрацией 0,2 мг/мл, накладывалась на область мочевого пузыря и мочеточников. Длительность процедуры составляла 20-25 мин. Длительность курса – i5 процедур.
В течение 1 года детям проводилось 3 курса.
Нами проведено изучение изменений содержания про- и противосклеротических маркеров склероза мочеточника в сыворотке крови пациентов до и после физиотерапевтического воздействия при помощи иммуносор-бентного метода (ELISA).
Выявленные нами изменения уровней TGF β1 и металлопротеиназ свидетельствуют об активации процессов фиброгенеза. К процессам клеточной инфильтрации и дистрофии присоединяется активация фибробла-стов, макрофагов, эпителия и других клеточных систем, которые начинают интенсивно синтезировать компоненты ВКМ, что во многом определяет функциональную несостоятельность последующих процессов регенерации с формированием фиброза, стойкого расширения и нарушения функции мочеточника.
С этими процессами непосредственно связаны также изменения содержания изученных матриксных металлопротеиназ в сыворотке крови больных, которые являются свидетельством активного фиброзирования ткани мочеточника при мегауретере у детей.
В норме выработка протеаз (в частности коллагеназ) и их ингибиторов (тканевых ингибиторов металлопротеиназ) уравновешена. Необходимым условием нормального протекания физиологических процессов является поддержание равновесия между активностью MMP и их ингибиторов. Нарушение этого равновесия может оказывать глубокое воздействие на состав внеклеточного матрикса и влиять на различные функции клеток, включая адгезию, миграцию и дифференциацию (рис. 1).
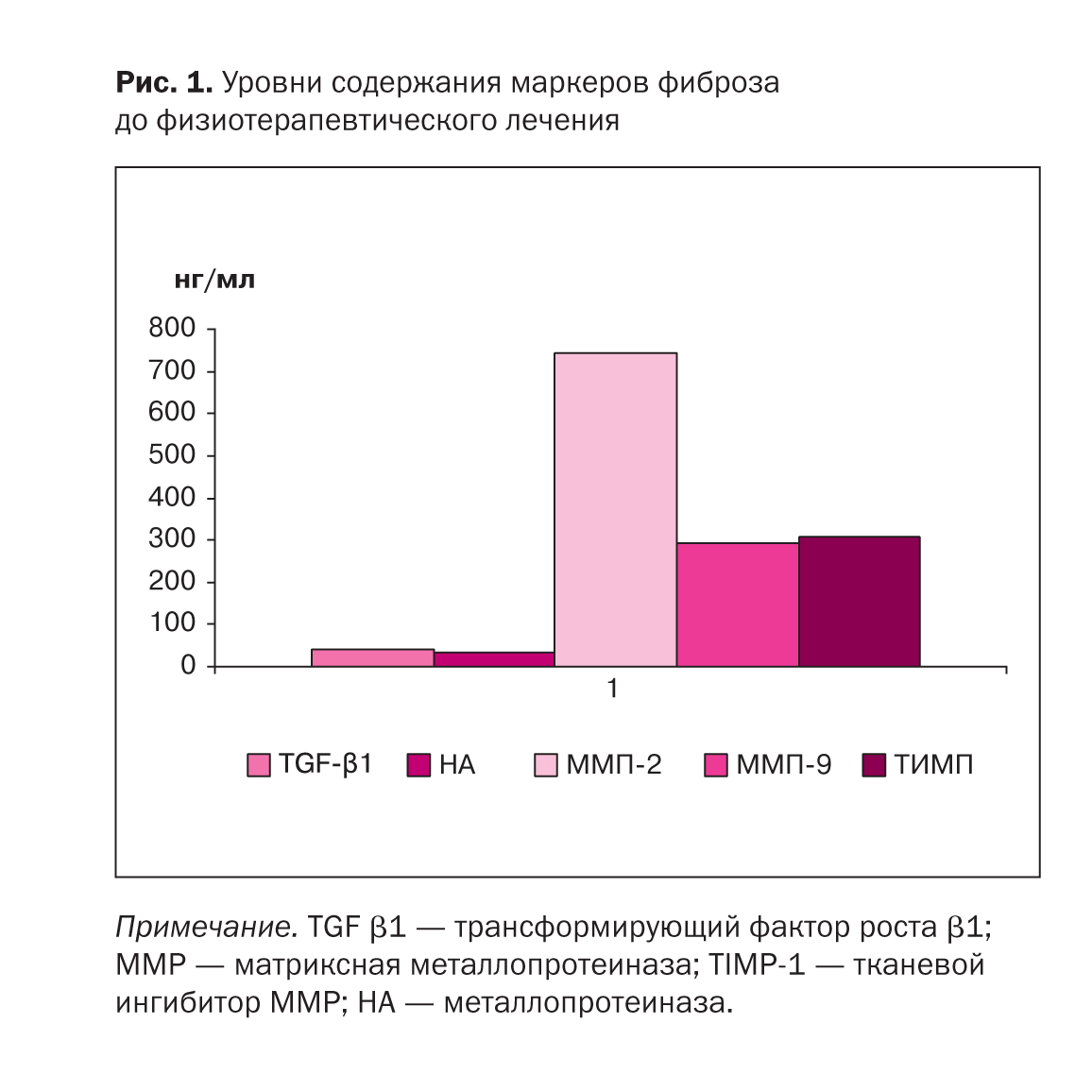
Всем детям через 12 мес (спустя 3 курса физиотерапии) проводилось повторное определение концентрации изучаемых биомаркеров. У всех детей не было выявлено статистически значимых изменений концентрации металлопротеиназ и TGF β1.
Полученные данные свидетельствуют о незначительном снижении концентраций ММP-2 (в 1,2 раза) у пациентов с пузырно-зависимой формой мегауретера, при этом равнозначно увеличивалась концентрация TIMP-1 у обследованных нами детей (рис. 2).
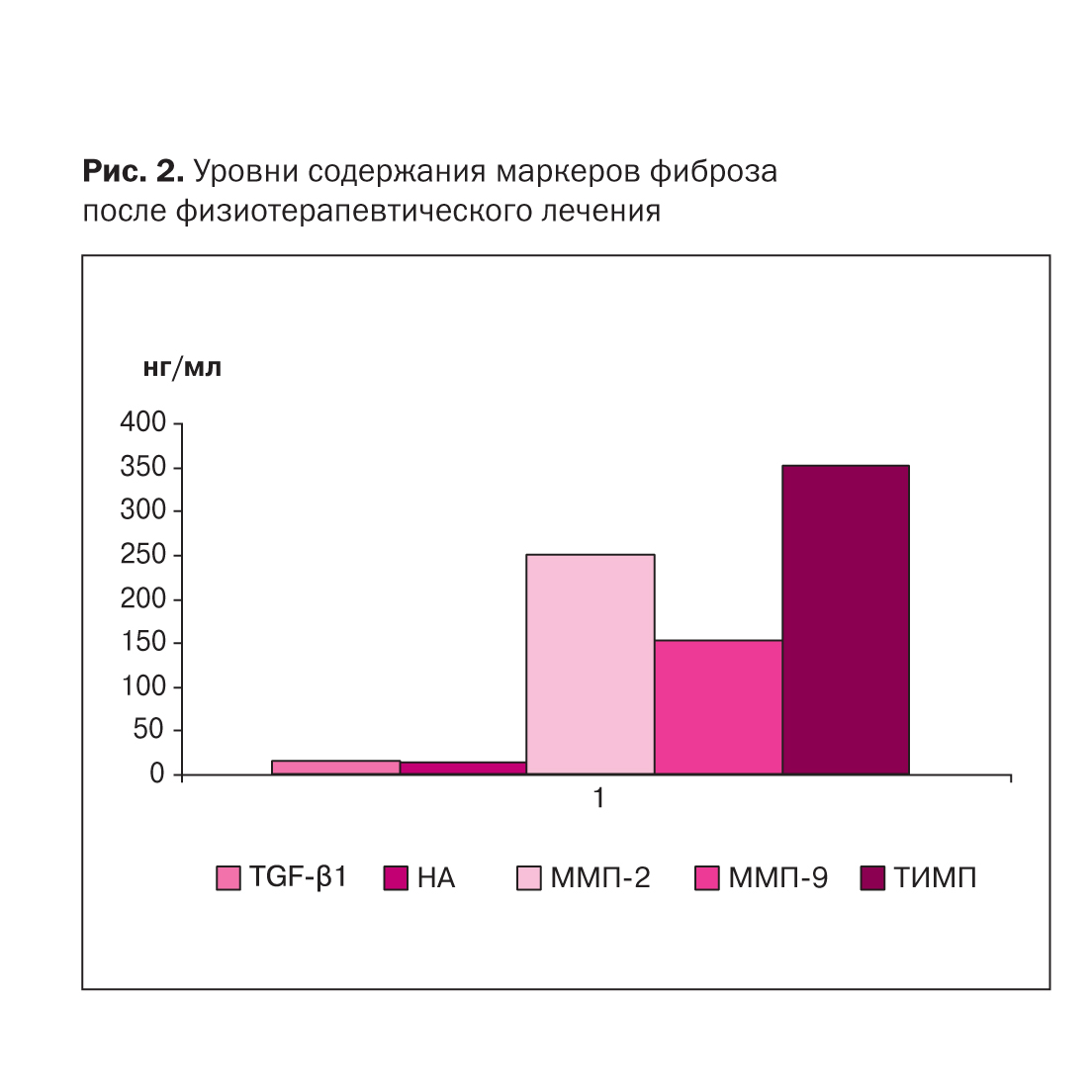
Гиперэкспрессия ММР под влиянием провоспали-тельных цитокинов при мегауретере у детей является свидетельством важнейшей роли баланса ММР, их ингибиторов и стимуляторов в формировании и прогрессиро-вании данной урологической патологии.
Таким образом, проведение физиотерапевтического воздействия на область мочевого пузыря и мочеточников с препаратом Ферменкол приводит не только к снижению процессов коллагенообразования, но и активации процессов протеолиза.
Эти данные рекомендуется использовать для мониторинга клинического течения мегауретера у детей и оценки эффективности его лечения.

Узнайте какой способ коррекции рубцов и растяжек оптимален для вас!
Задайте вопрос врачу Светлане Викторовне Огородниковой.
Задать вопрос врачу
Список литературы
- Gimpel C., Masioniene L., Djakovic N. et al. Complications and long-term outcome of primary obstructive megaureter in childhood. Pediatr Nephrol. 2010; 25 (9): 1679-1686.
- Ахмедов Ю. М., Ахмеджанов И. А., Мавлянов Ф. Ш. Вест. вр. об пр. 2006: 205-206.
- Краснова Е. И., Морозова О. Л., Дерюгина Л. А. Недифференцированная дисплазия соединительной ткани в этиопатогенезе вр ожденного мегауретера у детей. Детская хирургия. 2010; 3: 42-44.
- Яцык С.П., Шарков С.М., Фомин Д.К. и др. Патогенез хронического обструктивного пиелонефрита. – М.: МИА, 2007. – 176 с.
- Sen U., Basu P, Abe O. et al. Hydrogen sulfide ameliorates hyperhomocysteinemia-associated chronic renal failure. Am. J. Physiol. Renal. Physiol. 2009; 297 (2): 410-409.
- Misseri R., Meldrum K. K. tors of fibrosis and apoptosia in obstructive uropathies. Curr. Urol. Rep. 2005; 6 (2): 140-145.
- Lee S. D., Akbal C., Kaefer M. Refluxing ureteral reimplant as temporary treatment of obstructive megaureter in neonate and infant. J. Urol. 2005; 173 (4): 1357-60.
Источник



