Эктопия мочевого пузыря у плода

ЭКТОПИЯ МОЧЕВОГО ПУЗЫРЯ – (ectopia vesicae urinariae; греческий ektopios отдаленный, удаленный от своего места; синоним экстрофия мочевого пузыря) – сложный врожденный порок развития – отсутствие нижнесрединной части передней брюшной стенки и передней стенки мочевого пузыря. Эктопия мочевого пузыря может сочетаться с крипторхизмом (см.), гипоплазией или аплазией предстательной железы (см.), удвоением влагалища (см.), двурогой маткой (см.).
Эктопия мочевого пузыря встречается примерно в 1 случае на 30 тысяч родов, чаще у мальчиков. Она возникает у зародыша в первые 4-7 недель беременности и обусловлена каудальным смещением подовых бугорков.
Эктопия мочевого пузыря проявляется как дефект передней брюшной стенки, располагающийся над лобком, через который пролабируют задняя стенка мочевого пузыря и область мочепузырного треугольника с устьями мочеточников. Из устий мочеточников (мочеточниковых отверстий, Т.) постоянно выделяется моча. Слизистая оболочка мочевого пузыря в области краев дефекта переходит в кожу живота; мышечные слои стенки мочевого пузыря отграничены от мышц передней брюшной стенки апоневротическим кольцом. Мышцы передней брюшной стенки выше дефекта недоразвиты и замещены апоневротической мембраной, пупок отсутствует или расположен на границе кожи и слизистой оболочки пузырной стенки. Слизистая оболочка мочевого пузыря, обычно гладкая, бледно-розового цвета, вскоре после рождения ребенка становится рыхлой, отечной, легко кровоточащей; ее поверхность покрывается полипозными разрастаниями, в глубине которых скрыты устья мочеточников. В последующем слизистая оболочка мочевого пузыря постепенно уплощается, становится гладкой, а мышечный слой склерозируется и утрачивает сократительную функцию. У мальчиков половой член недоразвит, втянут, его передняя поверхность лишена кожи и выстлана слизистой оболочкой, переходящей со стенки мочевого пузыря. У девочек клитор и передняя спайка половых губ расщеплены. Эктопия мочевого пузыря всегда сопровождается расхождением костей лонного сочленения, при котором диастаз может достигать нескольких сантиметров.
Лечение только оперативное и показано в раннем возрасте (у новорожденных и грудных детей) до развития тяжелых осложнений, обусловленных гл. обр. восходящей инфекцией мочевых путей. Существуют 3 группы оперативных вмешательств при эктопии мочевого пузыря: 1) пластика мочевого пузыря из местных тканей; 2) создание изолированного мочевого пузыря из сегмента кишки; 3) отведение мочи в кишечник.
Реконструктивно-пластические операции с использованием местных тканей наиболее физиологичны, но с их помощью редко удается устранить недержание мочи. Среди этих вмешательств наибольшее распространение получила операция, предложенная Г. А. Баировым (1966). После введения полиэтиленовых катетеров в мочеточники мобилизуют края мочевого пузыря, отделяя их от влагалища прямых мышц живота и брюшины. Шейку мочевого пузыря выделяют вместе со сфинктером, отсекая от краев лобковых костей. Для создания полости мочевого пузыря сшивают мобилизованные края мочевого пузыря хромированным кетгутом, не захватывая слизистую оболочку, и накладывают надлобковый свищ (см. Цистостомия). Через прокол стенки мочевого пузыря и кожи правый мочеточниковый катетер выводят наружу, рядом с ним помещают дренажную трубку надлобкового свища. Левый мочеточниковый катетер укладывают по средней линии и сшивают на нем тонким кетгутом края уретральной пластинки и сфинктера мочевого пузыря. Созданную уретральную трубку погружают между пещеристыми телами полового члена, которые сближают редкими кетгутовыми швами. Лонные кости сближают, сдавливая таз с боков, и сшивают. Паравезикальные пространства дренируют трубками, выведенными наружу на кожу промежности. Дефект брюшной стенки послойно ушивают.
Операция противопоказана при выраженной недоношенности, тяжелых сочетанных пороках развития, значительных полипозных изменениях слизистой оболочки мочевого пузыря.
К. В. Константинова (1955) при небольших размерах мочепузырной площадки предложила создавать переднюю стенку мочевого пузыря с использованием свободного мышечно-апоневротического лоскута, который выкраивают из прямой мышцы живота и окутывают участком сальника на ножке.
Один из наиболее перспективных путей оперативного лечения эктопии мочевого пузыря – создание мочевого пузыря из сегмента кишки. Однако при использовании этого метода часто наблюдаются тяжелые послеоперационные осложнения и не всегда удается устранить недержание мочи и восстановить регулируемый акт мочеиспускания. Предложено много методов операций с использованием сегментов тонкой, слепой, сигмовидной и прямой кишок. В частности, методы М. С. Субботина (1901),
А. В. Мельникова (1924) основаны на создании изолированного мочевого пузыря из прямой кишки, которую после пересечения на границе с сигмовидной кишкой ушивают наглухо и имплантируют в нее мочеточники. Через тоннель между прямой кишкой и крестцом выводят наружу дистальный конец мобилизованной сигмовидной кишки, фиксируя его в области разреза на границе слизистой оболочки и кожи заднего прохода. В результате вмешательства достигается удержание мочи и кала наружным сфинктером заднего прохода. Операция травматична, часто осложняется частичным рубцовым сморщиванием дистального отдела перегородки, разделяющей созданный мочевой пузырь и низведенную сигмовидную кишку.
Наиболее результативной считают операцию, предложенную Хендреном (W. H. Hendren, 1976), хотя опыт ее выполнения еще не велик. Изолированный мочевой пузырь создают из сегмента сигмовидной кишки длиной около 10 см. Его проксимальный конец ушивают наглухо и фиксируют к мысу (ntorium), дистальный – выводят на переднюю брюшную стенку в надлобковой области в виде свища. Предварительно в просвет сегмента кишки имплантируют мочеточники. Операцию выполняют после предварительного (за 2-3 недели) выключения толстой кишки путем наложения свища на восходящую ободочную кишку. Второй этап операции производят спустя 6 месяцев. Сформировавшийся в надлобковой области свищ кишечного сегмента выделяют из окружающих тканей на протяжении 6-7 см; выделенный конец свища анастомозируют изоперистальтически с прямой кишкой.
Операции, направленные на отведение мочи в кишечник, производят в случае невозможности создания мочевого пузыря с использованием местных тканей или изолированного сегмента кишки; при недержании мочи после неудавшихся попыток его устранения оперативным путем. Такие вмешательства противопоказаны при недержании кала в связи с нарушением функции наружного сфинктера заднего прохода и при его слабости (неудержание жидкого кала). Однако в ряде случаев удается восстановить функцию наружного сфинктера путем электростимуляции (см.). Отведение мочи в кишечник производят путем пересадки мочеточников в кишку (см. Уретеропластика).
Прогноз в значительной мере определяется своевременностью оперативного лечения. Наиболее благоприятных результатов удается достичь с помощью пластики мочевого пузыря и создания изолированного мочевого пузыря из сегмента кишки. Операции, направленные на отведение мочи в кишечник, прогностически наименее благоприятны, так как у таких больных нередко развиваются явления стойкого гиперхлоремического ацидоза, восходящая инфекция приводит к частым обострениям хронического пиелонефрита и хронической почечной недостаточности (см.).
Библиогр.: Баиров Г. А. Реконструктивно-пластическая операция при экстрофии мочевого пузыря у новорожденных. Вестн. хир. т. 97, № 12, с. 85, 1966; Долецкий С. Я., Гаврюшов В. В. и Акопян В. Г. Хи рургия новорожденных, с. 218, М., 1976; Константинова К. В. К оперативному лечению больных экстрофией мочевого пузыря, Урология, №2, с. 71, 1955; Руководство по клинической урологии, под ред. А. Я. Пытели, с. 5, М., 1970; Суубботин М. С. Образование мочевого пузыря и уретры с жомом из прямой кишки при эктопиях, эписпадиях и вообще при недержании мочи, Первый съезд российск. хир., с. 155, М., 1901; Hendren W. Н. Exstrophy of the bladder – in alternative method of management, J. Crol. (Baltimore), v. 115, p. 195, 1976.
В. М. Державин, И. В. Казанская.
Источник

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Экстрофия мочевого пузыря (ЭМП) – редкий тяжелый врожденный порок развития нижних мочевых путей, характеризующийся отсутствием передней брюшной стенки и передней стенки мочевого пузыря, а также расхождением лонного сочленения (диастаз). Через дефект передней брюшной стенки пролабирует слизистая оболочка. В нижней части обнаженной слизистой оболочки расположены устья мочеточников, из которых постоянно выделяется моча. Пуповина впадает низко в верхний край дефекта передней брюшной стенки.
Экстрофийные пороки нижних мочевых путей делят на классическую экстрофию мочевого пузыря и экстрофию клоаки. У мальчиков экстрофия мочевого пузыря сочетается с расщеплением мочеиспускательного канала (эписпадия). Экстрофия мочевого пузыря у девочек сопровождается расщеплением клитора, расщеплением или отсутствием мочеиспускательного канала, а также спайками больших и малых половых губ [1, 2].
В литературе экстрофия мочевого пузыря чаще всего описывается в комплексе с эписпадией, хотя имеются сообщения об изолированном поражении стенки мочевого пузыря, когда его шейка и мочеиспускательный канал сформированы. Такая патология называется неполной экстрофией, или переднепузырным свищом. При неполной экстрофии патология половых органов отсутствует [3, 4]. Наиболее тяжелой и редкой формой порока является экстрофия клоаки, при которой расщепление распространяется не только на урогенитальную область, но и на терминальный отдел кишечника [5, 6].
Впервые экстрофию мочевого пузыря, как врожденный порок развития, описал Schenk von Grafenberg в 1597 г. В 1780 г. Chaussier впервые использовал термин “экстрофия”. Упоминания об экстрофии мочевого пузыря обнаружены на ассирийских табличках, сделанных 2000 лет до н. э. [7]. Частота экстрофии мочевого пузыря составляет 0,25-0,5 на 10 тыс. новорожденных. Соотношение классической экстрофии мочевого пузыря у мальчиков и девочек 3:1 [1, 8]. При экстрофии мочевого пузыря встречаются сопутствующие врожденные аномалии – паховые грыжи (у 56 % мальчиков, у 15 % девочек), крипторхизм (20 %), колоректальные аномалии (1,8 %) и др. [1, 2]. Экстрофия мочевого пузыря может входить в состав комплекса OEIS (omphalocele, extrophy, imperforate anus, spinal defects), OMIM 258040.
Пренатальная диагностика экстрофии мочевого пузыря возможна уже при первом скрининговом обследовании в 11-14 нед беременности, когда в норме полость мочевого пузыря начинает наполняться мочой. Визуализация мочевого пузыря обязательно входит в стандартные протоколы исследования пренатального скрининга.
Эмбриопатогенез
Экстрофия мочевого пузыря формируется на 4-5-й неделе эмбриогенеза, когда на 28-32-й день происходит каудальная миграция мембраны клоаки. В то же время формируется передняя брюшная стенка, однако если мезенхима не переходит из одного клеточного слоя нижней брюшной стенки в другой, то это приводит к нестабильности клоакальной мембраны. Преждевременный разрыв мембраны клоаки приводит к комплексу “подпупочных” аномалий. Разрыв клоакальной мембраны после полного разделения “урогенитальной” части от пищеварительного тракта приводит к формированию классической экстрофии мочевого пузыря.
Если повреждение мембраны происходит до того, как спускается уроректальная перегородка, тогда это приводит к вывороту нижнего уретрального тракта и части пищеварительного тракта с формированием клоакальной экстрофии. Генетические факторы, связанные с экстрофией мочевого пузыря, на сегодняшний день не выявлены, однако существует гипотеза, что потеря экспрессии р63 из-за полиморфизмов очередности у промотера является фактором риска развития экстрофии мочевого пузыря [1, 9].
Ниже представлен случай диагностики экстрофии мочевого пузыря в III триместре беременности.
Материал и методы
Пациентка С.,18 лет, настоящая беременность первая, от первого брака, супруги соматически здоровы, профессиональных вредностей не имеют, наследственность не отягощена. На учете в женской консультации пациентка состояла с 9 нед беременности. Беременность протекала без осложнений. При скрининговом УЗ-исследовании в I и II триместрах по месту жительства ВПР и УЗ-маркеров хромосомных перестроек у плода не обнаружено.
При УЗ-обследовании в 34 нед беременности в женской консультации по месту жительства было обнаружено образование средней эхогенности размером 28x23x25 мм в области нижних отделов передней брюшной стенки. Женщина была направлена в медикогенетическое отделение МОНИИАГ с диагнозом: “ВПР плода, экстрофия мочевого пузыря?”.
УЗ-исследование проводилось на сканере WS80A (компании Samsung Medison) с использованием объемного датчика CV1-8A.
Результаты
При УЗ-исследовании обнаружен один живой плод женского пола в головном предлежании. Гестационный срок составил 34,4 нед. Фетометрические показатели плода соответствовали данному сроку. Патологических изменений плаценты и околоплодных вод не выявлено. При исследовании мочевой пузырь в типичном месте не визуализировался.
В нижних отделах передней брюшной стенки в надлобковой области визуализировалось эхогенное образование размером 30x28x25 мм (рис. 1, 2). Определялось низкое впадение пуповины. Почки плода визуализировались в типичном месте, без структурных изменений. Патологических изменений других органов не было выявлено.
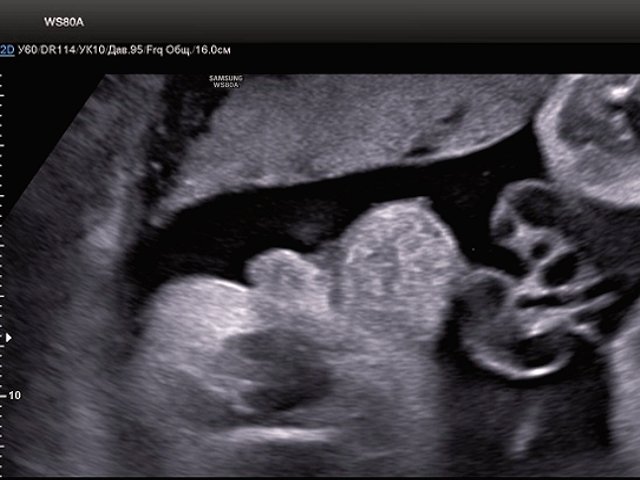
Рис. 1. Эхогенное образование в нижнем отделе передней брюшной стенки (экстрофированный мочевой пузырь).
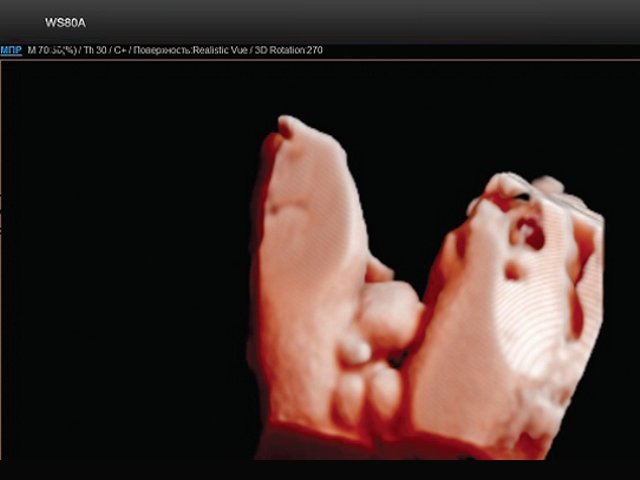
Рис. 2. Экстрофия мочевого пузыря в сочетании с отсутствием видимой патологии наружных половых органов (режим трехмерной реконструкции).
Поставлен диагноз: “Беременность 34,4 нед. ВПР плода – экстрофия мочевого пузыря”.
Обсуждение
Пренатальными УЗ-признаками экстрофии мочевого пузыря являются: отсутствие визуализации мочевого пузыря при нормальном количестве околоплодных вод, структурно неизмененные почки, визуализация эхогенного образования в надлобковой области, аномалии строения половых органов. Использование ЦДК является дополнительным инструментом для диагностики экстрофии мочевого пузыря. В норме пупочные артерии проходят вдоль стенки мочевого пузыря при поперечном сканировании нижней части живота. Для экстрофии мочевого пузыря характерно низкое впадение пуповины, при котором артерии охватывают образование в надлобковой области. При отсутствии визуализации мочевого пузыря в типичном месте необходимо провести повторное сканирование через 30-40 мин для адекватной оценки его расположения и степени наполнения.
Изолированная экстрофия мочевого пузыря, как правило, не сочетается с хромосомными перестройками у плода и не требует пренатального кариотипирования.
В данном клиническом наблюдении экстрофия мочевого пузыря была диагностирована у плода женского пола, что встречается значительно реже, чем у плодов мужского пола. Кроме того, отсутствие выраженной деформации наружных половых органов позволяет предположить неполную форму экстрофии. Оценка анатомии мочевого пузыря включена в протокол обязательного скринингового обследования во всех триместрах беременности. Отсутствие визуализации мочевого пузыря в типичном месте должно насторожить врачей УЗ-диагностики. Однако часто экстрофия мочевого пузыря диагностируют лишь в III триместре беременности.
После рождения детям с экстрофией мочевого пузыря требуется многоэтапная сложная хирургическая коррекция. Процент неудовлетворительных отдаленных результатов, к сожалению, остается на сегодняшний день очень высоким, как правило, вследствие присоединения таких осложнений, как нарушение функции тазовых органов: недержание мочи, рубцовая деформация половых органов, половая дисфункция, выраженная деформация передней брюшной стенки, уретерогидронефроз III-IV степени, непрерывно рецидивирующий пиелонефрит со снижением функции почек, хроническая почечная недостаточность и др. [4, 7]. Огромной и сложной проблемой остается медико-социальная реабилитация больных с экстрофией мочевого пузыря.
Заключение
Сложности ранней диагностики связаны с невыраженными УЗ-проявлениями достаточно тяжелой патологии. Четкое соблюдение алгоритма скрининговых УЗ-исследований анатомии плода в 11-14 и 20-22 нед беременности позволяет диагностировать экстрофию мочевого пузыря. При выявлении экстрофии мочевого пузыря у плода необходимо проведение медико-генетического консультирования с оформлением пренатального консилиума. Требуется тщательное разъяснение родителям сути выявленной патологии, а также информация о частых послеоперационных отдаленных последствиях и осложнениях как физического, так и психогенного генеза.
Литература
- Лопаткин Н.А., Пугачев А.Г. Пороки развития мочевого пузыря и уретры. В кн. Детская урология. Руководство. М.: Медицина, 1986. С. 207-242.
- Gearhart J.P. Criteria for the prenatal diagnosis of classic bladder exstrophy / J.P. Gearhart, J. Ben-Chaim, R.D. Jeffs // Obstet. Gynecol. 1995. Jun. 1. V. 85. № 6. P. 961-964.
- Михельсон А.И. Оперативное лечение недержания мочи на почве врожденных аномалий мочевой системы. Минск, Госсиздат БССР. 1957.
- Осипов И.Б. Реконструктивно-пластические операции при экстрофии мочевого пузыря у детей: автореф. дисс. докт. мед. наук. СПб, 1996.
- Ахунзянов А.А. Диагностика и лечение врожденной клоаки у детей // Хирургия. 1976. № 9. С. 98-101.
- Захаров Н.Л. Дефекты передней брюшной стенки у новорожденных // Хирургия. 1986. № 6.
- Hollowell J.G., Ransley P.G. Surgical management of Incontinence in bladder exstrophy // Brit. J. Urol. 1991. V. 68. № 5. P. 543-548.
- Kockum C.C., Hansson E.E., Stenberg A.et. al. Bladder exstrophy in Sweden-a long-term follow-up study // Eur. J. Pediatr. Surg. 1996. V. 6. P. 208-211.
- Баиров Г.А., Ахметджанов И.А., Осипов И.Б. Реконструктивно-пластические операции при экстрофии мочевого пузыря у детей // Вестник хирургии. 1986. Т. 136. № 6. С. 105-108.

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Источник
